Лечение аллергии
Содержание:
Аэрозоли – дело привычки?
Аэрозоли, которые применяют при сезонной аллергии, бывают разными. Допустим, аэрозоли, включающие крамоны, блокирующие аллергический каскад, можно применять столько, сколько нужно. В этом случае нет привыкания, нет опасности передозировки, их можно использовать длительное время. А вот прием топических стероидов будет зависеть от конкретной ситуации. При сезонном аллергическом рините имеет смысл начинать пользоваться данными препаратами за десять дней до начала предполагаемого пыления, весь период пыления и еще десять дней после окончания. Бывают случаи, когда такими препаратами пользуются даже больше года, но я считаю, что в этом острой необходимости нет.
Классификация лейкоцитоза
Сдвиг лейкоцитоза не всегда свидетельствует о каком-то заболевании. По биологическим характеристикам выделяют два типа:
- физиологический лейкоцитоз;
- патологическое повышение лейкоцитоза.
Физиологический тип – это норма лейкоцитоза. Он встречается абсолютно у каждого и не представляет никакой опасности. В определенных обстоятельствах даже у здорового человека присутствуют моменты в повседневной жизни, когда происходит повышение лейкоцитов. Факторы влияния на этот физиологический процесс могут быть разные. Например, существует понятие пищевого реактивного лейкоцитоза. Как правило, он наступает через 2-3 часа после принятия пищи. Еще один распространенный фактор – занятия спортом или другие интенсивные физические нагрузки. В результате мышечной работы уровень лейкоцитов временно возрастает. Физиологический тип лейкоцитоза у женщин при беременности – вполне нормальное явление в период второго триместа беременности.
Патологический лейкоцитоз в крови развивается на фоне заболеваний, поэтому и коррекция уровня лейкоцитов осуществляется путем лечения заболевания, на фоне которого он развился.
Выделяют следующие виды лейкоцитозов.
В зависимости от степени увеличения уровня лейкоцитов:
- умеренный лейкоцитоз – увеличение уровня от нормы и до 15000;
- высокий лейкоцитоз – диапазон уровня от 15000 и до 50000;
- гиперлейкоцитоз – уровень концентрации превышает 50000. Для этой степени заболевание характерным является наличие большого количества несформировавшихся белых клеток;
По типу лейкоцитов, которые превысили норму:
- нейтрофильный или нейтрофилез. Превышение нейтрофилов составляет более 75%. Спровоцировать изменения могут процессы нагноительного характера, а также различные бактериальные инфекции;
- лимфоцитарный или лимфоцитоз. Уровень лимфоцитов превышает 38% у взрослых (для детей, не достигших 7-летнего возраста, этот показатель составляет 55%). Причиной могут служить лимфопролиферативные заболевания, а также инфекции вирусные;
- моноцитарный или моноцитоз. Уровень моноцитов превышает 10%. Среди распространенных причин – септический эндокардит, гранулематозные процессы, протозойные инфекции;
- эозинофильный или эозинофилия. Превышение нормы больше 5%. Причиной могут выступать аллергические реакции, ряд заболеваний легких, глистные инвазии и пр.;
- базофильный или базофилия. Уровень базофилов более 1%. Этот сдвиг лейкоцитоза является очень редким. Среди причин специалисты выделяют неспецифический язвенный колит, истинная полицитемия, аллергии.
Методы лечения поллиноза
Лечением поллиноза должен заниматься врач. При самолечении высока вероятность того, что каждый следующий сезон аллергия будет проявляться всё в более тяжёлой форме.
Опытные аллергологи-иммунологи «Семейного доктора» окажут Вам и Вашим детям помощь в борьбе с поллинозом – проведут пробы на аллергены, назначат курс индивидуальный лечения, дадут персональные рекомендации.
Антигистаминные препараты
При острой форме поллиноза назначаются препараты, снимающие остроту симптомов. Препараты могут назначаться и профилактически – на весь период цветения. Курс лечения подбирается врачом индивидуально. Ему предшествует обследование, позволяющее установить, пыльца каких именно растений является аллергеном.
Аллерген-специфическая иммунотерапия
Чтобы предотвратить проявления поллиноза, проводится аллерген-специфическая иммунотерапия
(АСИТ), которая заключается в том, что в организм вводятся аллергены в нарастающих дозах. В результате иммунная система перестаёт распознавать данный аллерген как угрозу, «привыкает» к нему. Подобное лечение проводится вне аллергического «сезона» – в осенне-зимний период, и может продолжаться несколько лет. В результате восприимчивость к аллергену снижается на длительный период (до 20 лет). АСИТ может применяться к детям уже с пятилетнего возраста.
Профилактика обострений
Чтобы избежать обострения поллиноза, необходимо, прежде всего, исключить или ограничить контакт с аллергеном. Как это сделать? Конечно, не каждый может выехать в другую географическую зону на период цветения. Если у Вас такой возможности нет, врачи рекомендуют:
- стараться меньше бывать на улице в сухую ветреную погоду;
- не выезжать за город;
- носить темные очки (это – и защита от солнца и предотвращение контакта пыльцы со слизистой глаз);
- по возможности, защитить дом от проникновения пыльцы (сетки на окнах, смена одежды при входе в дом), использовать очистители воздуха;
- исключить из употребления вызывающие аллергию продукты. Пищевые аллергены могут повысить восприимчивость организма к пыльце.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Сбор анамнеза для диагностики и лечения
Подробный анамнез позволяет подобрать оптимально безопасный способ диагностики без риска спровоцировать анафилактический шок, а также скорректировать лечение с учетом индивидуальных особенностей. Основные пункты опроса при сборе анамнеза:
- Сведения о наличии бронхиальной астмы или аллергий у ближайших родственников – определяет наследственную предрасположенность.
- Данные о проявлении аллергии у пациента в различные жизненные периоды.
- Выявление типичного набора симптомов.
- Наличие/отсутствие сезонности в проявлении аллергических реакций.
- Рацион питания пациента, его бытовые привычки, предпочтения.
- Наличие реакций на прививки.
- Общие признаки сенсибилизации: шершавость и сухость кожи, характерный «географический» язык.
Стадии развития аллергии
Медицинская классификация предусматривает 3 стадии аллергических реакций:
- иммунная – это промежуток между контактом с аллергеном и развитием сенсибилизации;
- патохимическая – начинается с повторного контакта, после которого выделяются вещества, характерные для иммунного ответа;
- патофизиологическая – под воздействием веществ, которые были выделены на предыдущем этапе, разрушаются клетки и ткани, либо нарушается их функциональность.
Отдельно выделяется четвертая стадия – клиническая.
В целом иммунный ответ, выраженный в аллергических реакциях, вызывает поражение собственных клеток. Однако и в этом случае организм воспринимает этот факт, как защитную реакцию.
Патогенез
Патогенез аллергических болезней зависит от характера аллергена и от особенностей реактивности организма. Последняя в значительной степени связана с генетическим фактором. При атопии наследуется предрасположение к атоническим заболеваниям вообще, а не к какой-либо определенной болезни. Наследование при атопии происходит по аутосомно-рецессивному типу. У людей, гомозиготных по аллергическому фактору, проявления аллергии обычно формируются в детстве. У гетерозиготных — в более позднем возрасте или не появляются вообще.
Наследственное предрасположение проявляется способностью организма отвечать на сенсибилизацию неинфекционными аллергенами, особенно пищевыми и ингаляционными, выработкой особых антител — реагинов (см. Антитела, аллергические). Наличием последних и обусловлен патогенез болезней из группы атоний, который сводится к аллергической реакции немедленного типа (см. Аллергия, Атопия), локализованной в соответствующих тканях и органах. Определенная роль в патогенезе этой группы болезней принадлежит снижению активности факторов, ингибирующих действие биологически активных веществ, в частности гистаминопектической и серотонинопектической активности сыворотки крови, а также активности холинэстеразы (см.). Аллергическая реакция, связанная с преципитирующими антителами (см. Преципитация), патогенетически сходная с феноменом Артюса (см. Артюса феномен), участвует в формировании сывороточной болезни и клинически сходных с ней синдромов лекарственного генеза, а также эозинофильных инфильтратов различной локализации и этиологии. Аллергическая реакция замедленного типа (см. Аллергия) лежит в основе контактного дерматита. Вероятна роль замедленной аллергии в патогенезе инфекционно-аллергической формы бронхиальной астмы.
В зависимости от локализации аллергического процесса и его типа (немедленного, замедленного или сочетанного) аллергическая болезнь выражается различной клинической симптоматикой. Обязательной для всех аллергических болезней является определенная этапность формирования — стадия сенсибилизации с образованием аллергических антител или сенсибилизированных лимфоцитов сменяется стадией клинических проявлений. Последние являются результатом аллергической альтерации тканей комплексом антиген — антитело или сенсибилизированными лимфоцитами.
Патогенез аллергических болезней не ограничивается тем или иным вариантом аллергических реакций, которые являются пусковым механизмом. В дальнейшем обычно присоединяются неврогенные и эндокринные влияния, а также различные факторы, связанные с функциональными и анатомическими нарушениями в шоковых органах и тканях (см. Анафилаксия, активная). Большая роль в развитии аллергических болезней принадлежит глюкокортикоидной недостаточности, особенно вненадпочечникового типа, которая возникает по ходу развития аллергического процесса и усугубляет его течение (см. Аллергия).
Виды аллергического дерматита
Токсидермия
Токсидермия или токсико-аллергический дерматит – это острое воспалительное заболевание кожи, которое провоцируется опосредованным, а не прямым контактом с аллергеном – через ЖКТ, при дыхании или инъекционным способом. Заболевание может развиться на фоне сбоев работы различных органов, при онкологии, когда в результате дисфункции выделяются токсины.
Течение болезни сопровождается болезненными симптомами в виде появления покраснений, пузырьков, папул и волдырей на поверхности эпидермиса и слизистых оболочек. На пораженных участках больной может испытывать зуд, также ощущается общая слабость, может повышаться температура тела.
Сроки инкубационного периода заболевания достигают 10-20 дней, поэтому определение причины, как и выбор терапии, затруднены.
Атопический дерматит
Атопический дерматит – наследственное хроническое аллергическое заболевание неинфекционного характера, причины развития которого в настоящее время не изучены до конца. Атопический дерматит развивается в раннем детстве, рецидивы в той или иной форме могут беспокоить больного в течение жизни. Течение болезни характеризуется сменой фаз обострений и ремиссий. К типичным симптомам относят сухость кожных покровов, сильный зуд и раздражение пораженных участков. Из-за сильных расчесываний может происходить вторичное инфицирование, которое усугубляет течение болезни и ухудшает состояние пациента. Атопический дерматит доставляет сильный физический и психологический дискомфорт больному.
К причинам развития этого заболевания помимо наследственных факторов, относят неблагоприятную экологическую обстановку, некачественные продукты питания, контактирование с увеличивающимся количеством аллергенов, стрессы. Решающую роль играет состояние иммунной системы ребенка и матери во время беременности. Опасность развития атопического дерматита у ребенка повышена в том случае, если у беременной матери наблюдался токсикоз, велся прием медикаментов.
Атопический дерматит развивается у детей в первые 6 месяцев жизни. К подростковому возрасту большинству удается «перерасти» заболевание, но около четверти пациентов приходится бороться с недугом всю жизнь. Важным этапом борьбы с этим неприятным заболеванием является соблюдение диеты, исключающей продукты, вызывающие пищевую непереносимость (например, содержащие лактозу и глютен) и дополнительный прием витаминов и микроэлементов.
Крапивница
Крапивница – это один из симптомов проявления аллергической реакции, который в представлении большинства обывателей, является самостоятельным заболеванием. Для крапивницы характерно появление сыпи, напоминающей ожоги от листьев крапивы. Как правило, появление сыпи сопровождается сильным зудом, который вызывает нестерпимое желание расчесывать пораженные участки.
Крапивница может быть симптомом широкого круга заболеваний – от обычной аллергии до аутоиммунных болезней. Чаще крапивница развивается у женщин, из-за чего считается, что заболевание связано с гормональными перестройками в организме. Это действительно так, но проблема несколько шире. Крапивница, являясь аллергическим симптомом, не что иное, чем один из признаков сбоя в работе иммунной системы. Изменение гормонального фона само по себе несет дополнительную нагрузку на весь организм и на иммунитет в том числе. Соответственно, появление сыпи будет чаще беспокоить женщин со сниженным иммунным статусом, а не всех подряд.
Также крапивница может быть симптомом наличия вирусной или бактериальной инфекции в организме, реакцией на холод или свет, механическое воздействие. Высыпания, похожие на крапивную сыпь, могут появляться при лейкозе. Тяжелая форма крапивницы способна привести к развитию отека Квинке и требует незамедлительного лечения, поскольку чревата смертельным исходом.
Крапивная лихорадка поражает кожу больного на несколько дней, но в ряде случаев может развиться хроническая форма заболевания. В детском возрасте крапивница чаще развивается у малышей с атопическим дерматитом.
Классификация
Специалисты различают следующие формы заболевания:
- Катаральная форма
- Катарально-геморрагическая форма
- Буллезная форма
- Эрозивная форма
- Язвенно-некротическая форма
В зависимости от патогенеза (происхождения) и этиологии (причин) аллергические стоматиты включают в себя медикаментозный, токсико-аллергический, контактный и аутоиммунный дермостоматиты, рецидивирующий хронический афтозный стоматит и прочие формы.
Язвенно-некротический стоматит
По скорости развития клинических проявлений выделяют аллергии замедленного и немедленного типов. В первом случае симптоматика выявляется через некоторое время после раздражающего влияния. Во втором случае заболевание протекает в форме отека Квинке (острый ангионевротический отек, опасный для жизни пациента).
Механизм анализа крови на аллергены
В зависимости от схемы развития аллергической реакции, симптомы аллергии могут проявляться буквально в первые минуты, часы или через несколько суток. Кроме того, достаточно часто происходит так называемая смешанная реакция, когда налицо ответ организма на взаимодействие с несколькими позициями веществ одновременно. Чтобы выявить аллерген по анализу крови, возможны различные комбинации тестов на гиперчувствительность немедленного, полузамедленного и замедленного типов, что надежно подтверждает наличие аллергии. Также целесообразно совмещение тестов по группам веществ, растений и т.д.
Например, анализы на пищевые аллергены проводят на группу «цитрусовые», «орехи», «злаковые» и др. Такая методика дешевая, сокращает затраты времени и требует минимум биологического материала. Возможно неоднократное исследование, чтобы точно выявить искомый аллерген и оценить ход лечения.
В рамках аллергологической диагностики осуществляется комплекс исследований крови:
- аллергены лекарств (пенициллины, амоксициллин, инсулины);
- аллергены животных (животные, насекомые, птицы);
- общий иммуноглобулин Е;
- панели аллергенов (смешанные, ингаляционные, пищевые);
- пищевые аллергены (около 70 позиций);
- скрининг ингаляционных аллергенов (по группам растений, насекомых, бытовым источникам);
- скрининг пищевых аллергенов (по группам пищевых продуктов);
- специфические аллергены (латекс);
- аллергологический профиль (детский и взрослый).
Что сделает врач, если заподозрит у вас профессиональный ринит?
На медицинском осмотре врач первую очередь он расспросит вас о симптомах и условиях работы. На самом деле у вас может быть инфекционный риносинусит (постоянная заложенность носа, гнойные выделения из носа). Врач также проведёт осмотр.
Если доктор считает, что это профессиональный ринит, то для подтверждения диагноза ему потребуется провести несколько тестов. Если высока вероятность, что вещество вызвало аллергическую реакцию и для него существует кожная проба, то её проводят. В этом случае аллерген наносится на кожу, и врач смотрит, нет возникло ли воспаления и покраснения. Также проверяется уровень иммуноглобулина E в крови — он показывает, есть ли аллергическая реакция. Но «золотым стандартом» в диагностике профессионального ринита является назальный провокационный тест. Его суть заключается в том, что человек вдыхает небольшое количество вещества, которое предположительно вызвало заболевание, и врач определяет, какие возникли после этого изменения.
Если по итогам исследований поставлен диагноз «профессиональный ринит», то человеку предстоит, с одной стороны, простое, с другой — не всегда удобное лечение. Дело в том, что самая главная рекомендация врачей при этом заболевании — избегать воздействия вещества, которое спровоцировало ринит. Для этого можно попробовать договориться с руководством об изменении обязанностей, улучшении вентиляции или носить респиратор. Препараты при профессиональном рините помогают не так хорошо, как хотелось бы. Более того, при рините, вызванном агрессивными газами, лекарства настоятельно рекомендуют не применять: так человек будет более активно избегать влияния этих опасных веществ и оградит себя от необратимого повреждения слизистой.
Всем остальным обычно назначается назальный спрей с глюкокортикоидами или антигистаминные средства. Глюкокортикоиды (триамцинолон, флутиказон, мометазон, беклометазон) применяются регулярно 1–2 раза в день. При аллергическом рините антигистаминные препараты менее эффективны, чем глюкокортикоиды, но их также можно использовать. Их принимают на постоянной основе, даже если симптомы возникают лишь эпизодически — тогда лекарства будут иметь профилактический эффект. Лучше всего использовать антигистаминные средства второго поколения (лоратадин, дезлоратадин, фексофенадин, цетиризин, левоцетиризин), так как препараты первого поколения вызывают сонливость, что может быть опасно на рабочем месте. Антигистаминный спрей азеластин также иногда назначается и используется при возникновении симптомов.
Если эти препараты противопоказаны или не помогают, то можно попробовать назальный спрей с бромидом ипратропия, блокаторы лейкотриеновых рецепторов (монтелукаст, зафирлукаст), а также промывание соляным раствором.
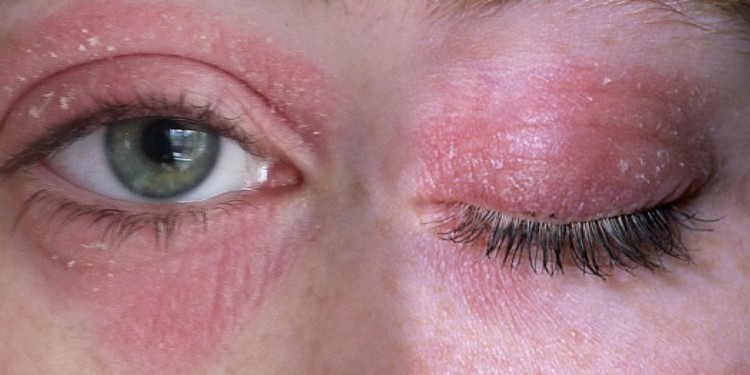
Если чешутся глаза и покраснели веки, то обычно назначаются антигистаминные капли или капли с кромоглициевой кислотой.
Для полного избавления от аллергии есть аллерген-специфическая иммунотерапия. Но, к сожалению, в случае с профессиональным ринитом аллергической природы зачастую нет подходящих препаратов, так как эти аллергены редки.
Когда не помогает ничего, рекомендуется сменить работу. Большинство людей с профессиональным ринитом отмечают, что после этого со временем симптомы полностью уходят.
Можно ли как-то предотвратить развитие профессионального ринита? Это сложный вопрос. До сих пор неясно, бывает ли это заболевание чаще у людей, которые дольше подвергаются воздействию провоцирующего вещества. Пока единственное, что можно сделать, если известно, что на новом рабочем месте есть агенты, вызывающие профессиональный ринит — это надевать респиратор и перчатки. А диагностикой и лечением должен заниматься врач. Для записи на консультацию к терапевту позвоните по телефону +7 (495) 308-39-92.
Профилактика
Основной мерой профилактики пищевой непереносимости является полное исключение из рациона потенциально опасных продуктов. В этом случае риск развития аллергической реакции снижается практически до нуля.
К дополнительным профилактическим мерам относят:
- нормализация режима труда и отдыха;
- укрепление иммунной защиты организма;
- отказ от малоподвижного образа жизни — ежедневные пешие прогулки, занятия физкультурой;
- недопущение развития дисбактериоза и других патологий ЖКТ;
- своевременное лечение инфекционных и аутоиммунных патологий;
- регулярное проведение санации очагов хронической инфекции в организме;
- соблюдение техники безопасности при работе на вредном производстве;
- прием поливитаминов осенью и весной, когда организм особенно слаб;
- отказ от употребления продуктов с истекшим сроком годности, а также продуктов, которые неправильно хранились;
- отказ от бесконтрольного приема лекарственных препаратов (особенно антибиотиков), все лекарственные средства должен назначать только лечащий врач;
- при появлении первых подозрительных симптомов необходимо обратиться к специалисту и пройти обследование — это поможет своевременно выявить пищевую аллергию, что существенно облегчит последующее лечение и улучшит прогноз заболевания.
Здоровья вам!
Лечение
Методы лечения аллергических болезней делятся на две группы — специфические и неспецифические. Первые направлены на этнологический фактор и заключаются в прекращении контакта со специфическими аллергенами (элиминационная терапия) или, если это невозможно, в снижении реактивности организма больного путем создания специфического антиаллергического иммунитета. Последний метод носит название специфической гипосенсибилизации (см. Гипосенсибилизация, специфическая). Элиминационная терапия должна проводиться во всех случаях, когда она возможна. Специфическая гипосенсибилизация показана только на ранних этапах развития аллергических болезней и только вне стадии обострения. Специфическая гипосенсибилизация наиболее эффективна при ингаляционной неинфекционной аллергии. Стойкие ремиссии в таких случаях удается получить в 70—80% случаев.
Неспецифическая терапия включает воздействия на все три стадии аллергической реакции (см. Аллергия). Иммунологическая стадия может быть подавлена иммунодепрессантами и кортикостероидами. Последние оказывают свое действие и в патофизиологической стадии. Однако эти препараты при длительном применении дают ряд тяжелых осложнений и поэтому должны назначаться только по жизненным показаниям или при безуспешности всех других видов лечения. Методы воздействия на патохимическую стадию включают лечение препаратами, инактивирующими или связывающими биологически активные медиаторы аллергической реакции — антигистаминными, антисеротонинными, анти-SRS-A (медленно реагирующее вещество анафилаксии) веществами, холинолитиками, нативной плазмой. Патофизиологическая стадия купируется медикаментами, уменьшающими проницаемость сосудов, снимающими спазм гладкой мускулатуры, улучшающими выведение обильного экскрета экзокринных желез.
При аллергических болезнях инфекционно-аллергического генеза большая роль принадлежит возможно полной хирургической санации очагов хронической инфекции и рациональной антибактериальной терапии. Из методов, снижающих общую реактивность, следует назвать гипоаллергенную диету (диета, из к-рой исключены продукты, обладающие высокой аллергенной активностью, а также острые и раздражающие вещества) и санаторно-курортное лечение.
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
1.Общие сведения
Аллергию уже давно отнесли к «болезням века» или, точнее, к болезням цивилизации. Известно, что обилие замкнутых пространств, нездоровая экология и столь же нездоровый образ жизни, концентрация бытовой химии и химическая же еда, неестественно редкие контакты с живой природой – в больших городах все это буквально обрекает детей вырасти аллергиками.
Отмечается постоянный рост заболеваемости, и на данный момент, согласно некоторым оценкам, те или иные аллергические реакции присущи уже свыше 80% жителей земного шара. И если эта оценка покажется слишком пессимистичной в глобальном масштабе, то применительно к мегаполисам она, во всяком случае, недалека от истины.
Среди многочисленных симптомов аллергии (со стороны кожи, носоглотки, ЖКТ, глаз и т.д.) в последнее время участились случаи специфического кашля, который, с одной стороны, «ни с чем не спутаешь», а с другой – нередко заставляет пациента побывать у нескольких врачей разного профиля, прежде чем будет найдена истинная причина.
Аллергический кашель обычно рассматривается в контексте бронхиальной астмы и многими источниками трактуется как один из ее вариантов, хотя имеет ряд отличительных особенностей.
Симптомы и признаки лейкоцитоза
Повышение уровня лейкоцитов нельзя рассматривать как самостоятельное заболевание. Он всегда развивается на фоне другой болезни, поэтому не имеет собственной симптоматики и клинических проявлений. Зачастую на ранних стадиях лейкоцитоз у мужчин и женщин симптомов не имеет, человеку даже может казаться, что он полностью здоров
Однако есть ряд симптомов, на которые следует обратить внимание. Особенно, если человек не может объяснить их природу, например:
- повешенная температура тела на протяжении длительного времени;
- часто образующиеся кровоподтеки, кровотечения;
- общая слабость, ощущение недомогания;
- частые головокружения или обмороки;
- покалывания и боли в конечностях;
- ухудшение аппетита или снижение веса без видимых причин.
У вас появились симптомы лейкоцитоза?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Факторы риска
В группу риска входят от 10 до 20% от всего населения. Люди, проживающие в больших городах, имеют высокие шансы на появление заболевания. Для тех, кто проживает в сельской местности, возможность появления патологии намного меньше.
Обычно заболевают поллинозом подростки и люди среднего возраста, до 50 лет.
Наиболее широко распространена аллергия на цветение березы. Также сильные аллергены – это пыльца ольхи, орешника, тополя, амброзии, подорожника, одуванчика, ромашки, полыни и др.
Обозначим, какие факторы влияют на появление поллиноза:
- генетическая предрасположенность. Вероятность заболеть данным недугом достигает 50% в том случае, если оба родителя болели поллинозом;
- нездоровый образ жизни (вредные привычки, несбалансированное, неправильное питание);
- плохая экология.
Симптомы аллергии
Аллергические реакции могут быть разными по интенсивности (от слабых до острых).
Пищевая аллергия проявляется, как правило, в виде аллергического дерматита. Типичные проявления аллергии на теле: кожа краснеет, уплотняется, появляется зуд. В тяжелых случаях пораженный участок начинает мокнуть. Иногда пищевые аллергены вызывают также аллергический насморк или конъюнктивит. В случае аллергического поражения желудочно-кишечного симптомами могут быть кишечные расстройства, рвота, боль в животе. Вдыхание паров или частиц-аллергенов, например, при приготовлении пищи может привести к поражению дыхательной системы.
Аллергическую реакцию на лекарства следует отличать от реакций других типов. Если после приёма лекарства наблюдается ухудшение состояния, то это не обязательно следствие аллергии. Это может быть побочный эффект препарата или отравление в результате превышения допустимой дозы.
Возможны следующие проявления аллергии на лекарства:
- крапивница;
- отёк Квинке;
- приступы бронхиальной астмы;
- аллергический ринит (насморк);
- аллергический дерматит;
- анафилактический шок самое опасное проявление лекарственной аллергии.
В случае аллергии на прививки возможны следующие проявления:
- крапивница;
- отёк Квинке;
- синдром Лайела распространение по всей коже сыпи и пузырей, сопровождающихся сильным зудом;
- сывороточная болезнь воспалительное поражение сосудов, развивающаяся через 1−2 недели после прививки. Характеризуется лихорадкой, крапивницей, отёками Квинке, увеличением лимфатических узлов и селезёнки, болью в суставах;
- анафилактический шок.
В случае аллергии на укусы насекомых реакция оказывается более обширной, могут наблюдаться крапивница, отёк Квинке и даже анафилактический шок.
Аллергию на животных легко установить, если при контакте с ним или в его присутствии у вас:
- начинается насморк или закладывает нос;
- краснеют глаза, текут слёзы (аллергический конъюнктивит);
- затрудняется или становится хриплым дыхание, начинается сухой кашель;
- при контакте с животным краснеет и чешется кожа.
При аллергии на пыльцу
- аллергический насморк;
- конъюнктивит (проявления покраснение глаз, обильное слезотечение);
- зуд нёба и языка;
- затруднение дыхания (одышка или удушье);
- хрипы и сухой кашель;
- покраснение кожи.
При аллергии на пыль могут наблюдаться:
- аллергического ринита;
- бронхиальной астмы;
- аллергических кожных заболеваний.
При аллергии на холод возникают такие проявления как:
- холодовая крапивница волдыри на коже, сопровождающиеся зудом;
- холодовый дерматит покраснение и шелушение кожи. В тяжёлых случаях возможен отёк;
- псевдоаллергический холодовый ринит (насморк);
- псевдоаллергический конъюнктивит на морозе в глазах чувствуется жжение, они начинают слезиться.
Клинические проявления
Общие симптомы
В большинстве случаев симптомы аллергического стоматита таковы:
- Отечность и гиперемия (покраснение) слизистой оболочки рта
- Жжение, зуд, припухлость во рту, боль при любом раздражении слизистой оболочки
- Опухлость, излишний блеск и гладкость языка
- Возможность появления сыпи на губной поверхности
- Наличие водянистых пузырьков, в случае лопанья которых обнажаются язвочки
ВАЖНО: Аллергия на зубные протезы может дополняться такими симптомами, как приступы бронхиальной астмы, першение в горле, ощущение горечи и пощипывание во рту, изменение слюноотделения
Симптомы у детей
Так как полость рта связана с прочими органами (дыхательная система, желудочно-кишечный тракт), у малыша могут появиться проблемы пищеварения, затруднения дыхания, излишнее слюноотделение, потеря вкуса.
По словам специалистов, подобные признаки обычно провоцируются следующими факторами:
- Потребление вредной пищи
- Перегрев организма
- Обширное кариозное поражение зубов
- Прием медикаментов
- В отдельных случаях – установка пломбы, ношение брекет-системы
Лечение болезни детей может осложняться хроническими патологиями и слабостью иммунитета.
Стоматит у детей