Трещины сосков: как победить боль и сохранить грудное вскармливание?
Содержание:
Формы вагинита
Заболевание различают по комплексу признаков.
По своей продолжительности вагинит может быть:
- Острый. Длится 1,5–2 месяца.
- Подострый. Это переходная фаза от острой к хронической форме. Характеризуется отеком стенок влагалища, обильными выделениями из половых путей. Меняется цикл и характер менструаций (они могут стать более болезненными). После половых контактов на белье заметны кровянистые выделения. Продолжительность фазы — от 2 до 6 месяцев.
- Хронический. Воспаление возобновляется после непродолжительной ремиссии, потом клинические признаки вновь исчезают. Единственным симптомом можно считать зуд, который усиливается перед менструациями, после половых контактов, занятиях спортом или физических усилиях. Вагинит считается хроническим, если его не удается излечить на протяжении более полугода.
В зависимости от причины, вызвавшей воспаление, вагинит бывет:
- Бактериальный (неспецифический). Его возбудители – условно-патогенные стрептококки, стафилококки, бациллы.
- Трихомонадный. Возникает при заражении возбудителем трихомониаза.
- Микоплазменный. Развивается при атаке внутриклеточного паразита микоплазмы. Эта инфекция передается половым путем.
- Дрожжевой. Причина его возникновения – размножение грибка кандиды, возбудителя молочницы.
- Атрофический. Появляется в период снижения в крови женщины уровня эстрогена. Например, с приходом менопаузы, при нарушении функции яичников или если они удалены.
- Вагинит беременных. Во время вынашивания плода иммунитет женщины ослаблен, ведь ее организм подвергается серьезным нагрузкам. Возникновению вагинита способствует и изменение гормонального фона в организме будущей матери. Поэтому лактобактерии во влагалище ослабевают, а условно-патогенные — успешно развиваются.
- Аллергический. Его провоцируют попавшие на слизистую оболочку влагалища аллергены. В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.
По характеру воспаления вагинит бывает:
- Серозный — его развитие сопровождают прозрачные, жидкие выделения;
- Слизистый — из влагалища появляются густые и вязкие выделения. Они непрозрачные, имеют мутновато-серый оттенок;
- Гнойный — Влагалище выделяет мутное слизеобразное содержимое, которое имеет желтый, желто-зеленый цвет. Отделяемое обладает неприятным запахом.
Вагинит может развиться не только у взрослых, но у детей и подростков. Это опасно, ведь ребенок не может понять, что с ним происходит, а иногда просто стесняется пожаловаться на боль и жжение в интимном месте. При отсутствии лечения болезнь переходит в хроническую стадию. У девочек слизистая оболочка влагалища очень тонкая, поэтому при воспалении на ней образуются рубцы, полипы и даже синехии (срастание половых губ). При малейших подозрениях на кольпит у девочки срочно обратитесь к гинекологу.
Прогноз и профилактика липом груди
Прогноз липом молочной железы благоприятный. При своевременном обращении и динамическом наблюдении маммолог контролирует рост и размер новообразования.
При правильно проведенном хирургическом вмешательстве — рецидивы встречаются очень редко.
К профилактическим методам образования липом груди относят:
- прием гормональных препаратов, в том числе противозачаточных средств только по назначению, чтобы не спровоцировать гормональный дисбаланс;
- здоровый образ жизни (физическая активность, правильное здоровое питание);
- ношение правильно подобранного удобного нижнего белья;
- своевременные и регулярные консультации профильных специалистов — маммолога и гинеколога, чтобы своевременно диагностировать любые изменения и исключить злокачественные.
Боль и покалывание в груди перед периодом месячных
Большинство женщин испытывает ежемесячные ощущение жжения и боли в груди перед менструальным периодом. Во второй половине менструального цикла происходит внезапное падение уровня эстрогена, но увеличивается уровень другого полового гормона – прогестерона. Его основной задачей является подготовка слизистой оболочки матки к имплантации в нее оплодотворенной яйцеклетки.
Кроме того, прогестерон вызывает задержку воды в организме, что приводит к возникновению:
- увеличения массы тела;
- чувству тяжести;
- ощущению припухлости и полноты в молочных железах.
Неприятные симптомы в области грудной железы рассматриваются как часть предменструального синдрома (ПМС).
Как правило, возникает обоюдная тупая боль в груди. Особенно она усиливается во время движений, поэтому некоторые женщины перед периодом менструации вынуждены отказаться от активного спорта, (бег или езда на велосипеде). Уровни гормонов колеблются из месяца в месяц, поэтому боль в груди может быть различной степени тяжести.Некоторые женщины больше других чувствительны к действию гормона и могут страдать от сильных болей, затрудняющих повседневную работу, в то время как остальные вообще не ощущают таких симптомов в молочных железах.
Проблема 6. Перепады настроения
Существуют различные виды гормональных противозачаточных таблеток.
- Монофазные препараты. Поставляют одинаковое количество гормонов в течение месяца.
- Двухфазные и трехфазные препараты. Содержат различное количество гормонов, меняющееся в течение месячного цикла. Многофазные противозачаточные имитируют естественное течение менструации.
Настроение и психическое состояние женщины более уравновешено, когда она принимает монофазные противозачаточные таблетки (по сравнению с трехфазными). Это связано со стабильным гормональным уровнем. После отмены гормонов, организм начнет работать по трехфазной системе, повышая и снижая гормональный уровень. Это может негативно повлиять на настроение.
Симптоматика наступления беременности
Сигналом о наступлении беременности могут служить следующие признаки:
1. Изменение менструального цикла
Отсутствие или задержка менструации – самый явный симптом наступления беременности. Однако бывают ситуации, когда менструация продолжается даже при наступлении беременности. Если вы точно знаете о своем положении, любые выделения должны вас насторожить – это повод для скорейшего обращения к врачу.
Отсутствие менструации не обязательно говорит о наступлении беременности. Иногда нарушение женского цикла может быть связано с хронической усталостью, сильными стрессами, развитием некоторых заболеваний. Хирургическое вмешательство в организм также является причиной, из-за которой нормальное течение цикла может быть нарушено.
2. Слабость и недомогания
Изменение самочувствия, появление слабости, сонливости, постоянного желания спать также может быть признаком беременности на ранней стадии. В этот период все защитные функции организма резко снижаются, поэтому есть риск простудиться, просто проветривая в комнате. Отсюда частые заложенность носа и першение в горле у будущих мам.
3. Появление болей в груди или животе
Также признаками наступления беременности могут являться такие факторы, как дискомфорт в груди или спазмы в области живота. Организм женщины начинает активно перестраиваться уже со второй недели – идет интенсивная работа по формированию плода и плаценты, мышцы матки начинают активно сокращаться, а грудь начинает накапливать молоко для будущего грудного вскармливания. В связи с этим возможно изменение ореола груди (кругов вокруг сосков) и выделения из нее прозрачной жидкости.
4. Тошнота и рвота
Появление тошноты и рвоты – довольно распространенные факторы, сопровождающие беременность. Особенно остро они проявляются в утреннее время, после пробуждения, а также могут быть реакцией на самые различные запахи – еду, парфюм, бытовую химию. В нормальном случае к концу третьего месяца такие симптомы должны исчезать, но бывают случаи, когда они сохраняются вплоть до третьего триместра беременности. При позднем токсикозе – «гистозе» – врачи рекомендуют беременным проходить лечение в стационаре.
5. Изменение эмоционального фона
У большинства женщин с наступлением беременности происходит изменение эмоционального состояния. Резкие перепады настроения связаны, в первую очередь, с изменением гормонального фона, а также с повышенной тревожностью за своего будущего малыша.
6. Усиление выделений
Выделения мочеполовой системы — естественный процесс для женского организма, но с наступлением беременности они меняют свою структуру и цвет – становятся прозрачными и более слизистыми. Такие выделения являются нормальным процессом защиты организма от проникновения в него всевозможных вирусов и бактерий.
7. Повышение базальной температуры
Большинство врачей склонны считать, что при выявлении беременности на ранних сроках измерение базальной температуры дает 100% результат. Чтобы измерение было эффективным, лучше всего проводить его рано утром – сразу после пробуждения, когда мышцы кишечника еще расслаблены. Температура в прямой кишке при наступлении беременности поднимается до показателя 37°С и выше
Организм каждой женщины – уникален и индивидуален, поэтому может вести и проявлять себя совершенно по-разному.
Сегодня для диагностики беременности существует много современных средств и способов. Получить более точный результат можно с помощью теста на беременность, или сдав на анализ кровь.
Также подтвердить беременность можно с помощью ультразвукового исследования (УЗИ).
Женщине при наступлении беременности необходимо обратиться к врачу и встать на учет на сроке не позднее 12 недель.
В клинике «Реновацио» мы предлагаем комплексный подход к ведению беременности, который убережет вас от осложнений и проблем на всем этапе вынашивания малыша.
Тщательный уход за грудью
Специалисты рекомендуют кормящим мамам избегать химических моющих средств с резким запахом, а также жирных кремов для груди. На самом деле уход за этой частью тела не так сложен, как может показаться на первый взгляд. При мытье груди необходимо использовать чуть теплую, не сильно горячую воду, избегать жестких химических косметических продуктов — они пересушивают кожу и вызывают трещины. Если же кожа на груди и в области сосков стала менее увлажненной и болезненной, желательно применять специальные лечебные средства, рекомендованные врачом. Ни в коем случае не стоит заниматься самолечением.
Осложнения ушибов и гематом молочных желез
Осложнения травм груди развиваются в результате несвоевременного обращения к врачу. К ним относятся:
- Воспаление, нагноение и некроз поврежденных тканей. Незначительная гематома может рассосаться самостоятельно, но глубокая часто сопровождается некрозом тканей. Жировой некроз (асептический очаг омертвения жировой ткани груди) заканчивается формированием рубцовой ткани и деформацией молочной железы. Подкожная гематома может инфицироваться. в таком случае развивается нагноение, нелактационный мастит и абсцесс молочной железы, которые требуют комплексного лечения (антибактериальные препараты, хирургическое вмешательство – вскрытие и дренирование очага, физиолечение);
- Деформация молочных желез. Поврежденные омертвевшие участки могут замещаться соединительнотканными фиброзными тканями с образованием рубцовых изменений. Появляется деформация груди – втягивание тканей, изменение соска;
- Малигнизация. Не ушиб, ни гематома не могут превратиться в рак груди, независимо от того, сколько времени потребуется для восстановления от травмы. Однако, травматические повреждения могут стать провоцирующими факторами роста уже имеющейся, но пока не выявленной злокачественной опухоли. В анамнезе некоторых женщин с раком груди были закрытые повреждения молочной железы. Особенно опасны в этом отношении травмы, если присутствует мастопатия.
Когда следует обратиться к маммологу
При возникновении любых патологических симптомов нельзя заниматься самодиагностикой. Дипломированный маммолог, опираясь на знания и практический опыт, может провести дифференциальную диагностику и рекомендовать индивидуальную терапию.
Если женщина испытывает боль и выделения из груди, не зависящие от месячного цикла, возникающие без видимых причин и локализованные в одной груди, то это сигнал тревоги.
Болезненные ощущения могут иметь различную интенсивность:
- постоянно ноющие боли,
- умеренная или сильная болезненность при дотрагивании, ходьбе,
- невозможность спать на груди.
Выделения из груди бывают бледно-молочного, желто-зеленого цвета, с примесью крови. Наличие перечисленных признаков недомогания, уже повод для проведения консультации у специалиста.
Боль и выделения могут сочетаться со следующими изменениями:
- внешнего вида груди: увеличение одной молочной железы, приводящее к асимметрии;
- кожи груди: покраснение, появление «апельсиновой корочки», синюшность определенного участка, проявление сосудистого рисунка, наличие кровоизлияний капилляров кожи, появление язв, свищей;
- вида соска: изменение пигментации, втянутость, выбухание соска, трещины, язвы;
- со стороны подмышечных лимфатических узлов: боль и увеличение их размеров, иррадиация боли в руку;
- структуры железы: обнаружение при самообследовании уплотнения, болезненного или безболезненного.
Если вы определяете у себя описанные состояния, но не имеете возможность посетить врача, то воспользуйтесь услугой — вызов маммолога на дом.
Киста молочной железы
Киста молочной железы представляет собой небольшую заполненную жидкостью полость, находящуюся глубоко в тканях. Кисты могут быть множественными и единичными, размером от нескольких миллиметров до 2-3 см.
Как правило, эти образования не доставляют дискомфорта, становясь случайной находкой при проведении УЗИ молочных желез или врачебного осмотра.
Диагностика
- Ультразвуковое исследование является наиболее доступным методом диагностики кист, однако не всегда данные, полученные во время выполнения УЗИ, позволяют поставить диагноз. Примерно в 5% случаев у врача остаются сомнения, поэтому маммологи и онкологи отдают предпочтение более информативному исследованию – маммографии.
- Маммография относится к рентгеновским методам. Обследование с большей вероятностью позволяет выявить кисты и отличить их от других округлых образований по наличию жидкости внутри полости.
- Биопсия. Образец жидкости получают путем прокола кисты тонкой иглой. Доброкачественные полости содержат жидкость зеленоватого, желтоватого или серого цвета. Образец исследуют в лаборатории на атипичные клетки, имеющиеся при раке.
Ткани кисты не подвергаются злокачественному перерождению и не способствуют развитию онкологических заболеваний молочной железы. Однако при выявлении любого объемного образования нужно исключить раковую опухоль. Особенно тщательно стоит обследоваться пациенткам, имеющим генетическую (наследственную) предрасположенность к развитию онкологических заболеваний.
Лечение воспаления молочной железы
В случае мастита, который появляется в послеродовом периоде и непосредственно коррелирует с периодом лактации, иногда применяют препараты, блокирующие выработку гормона пролактина, что приводит к снижению производства молока и ликвидации застойного процесса.
Чтобы уменьшить воспаление и боль молочной железы, рекомендуются препараты из группы НПВС.
В более тяжелых случаях лечение воспаления молочной железы требует включения антибактериальной терапии.
Если боль и жжение в груди не проходят несмотря на все терапевтические мероприятия, необходимо исключить другие патологии молочной железы, в том числе онкологию. Для этого проводится УЗИ молочных желез и биопсия, при которой маммолог получает фрагмент измененного участка и отправляет его на гистопатологическое исследование.
Симптомы
Острый кольпит
Для этого заболевания характерно резкое появление ряда симптомов:
- зуд;
- боли во влагалище;
- жжение;
- обильные выделения;
- болью и дискомфортом во время мочеиспускания;
- ощущение тяжести внизу живота.
Во время осмотра выявляется отечность и покраснение слизистой влагалища. При воспалении она становится гиперчувствительной и может кровоточить в ответ на введение гинекологических зеркал. Иногда в процесс вовлекается шейка матки и другие органы женской половой сферы.
Характер выделений при остром кольпите зависит от возбудителя инфекции. Если это трихомонада, то выделения становятся желтовато-зеленые с ярко выраженным неприятным запахом; если грибок Кандида — белые творожистые.
Хронический кольпит
Возникает вследствие недолеченного острого кольпита. Патологический процесс переходит в латентную стадию с периодическими обострениями. При хроническом кольпите воспалительный процесс также может распространиться на все женские половые органы (шейку матки, матку, фаллопиевы трубы и яичники).
От чего зависит размер груди
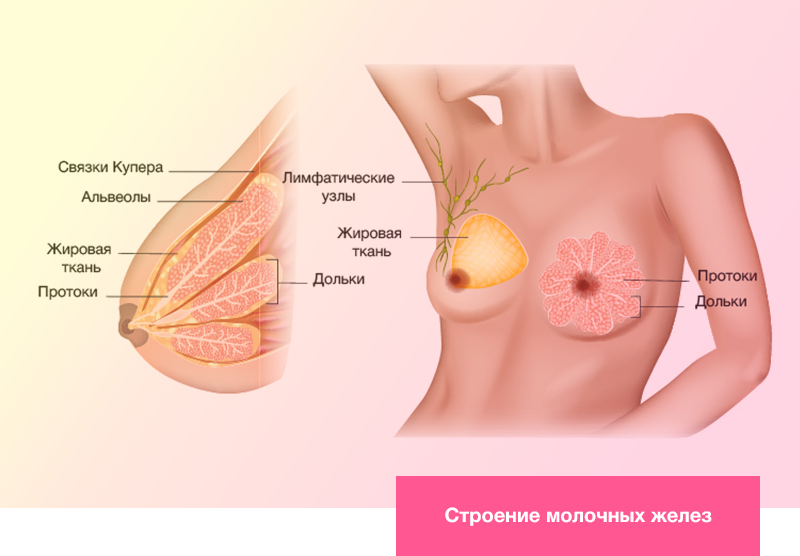
Какое медицинское название у женской груди? Молочные железы. Это такая специфическая железистая ткань, которая есть только у женщин.
Значит ли это, что размер женской груди зависит от размера молочных желез? Не совсем. Количество железистой ткани только отчасти определяет, какие у твоего бюстгальтера чашечки – А или D. Разбираемся.
-
Молочные железы
Молочные железы состоят из долек (альвеол), от каждой из которых к соску ведет проток. Долька напоминает по форме виноградную гроздь. Как правило, их в одной груди 15-20.
Молочные железы формируются под воздействием женских половых гормонов. Первую скрипку тут играют эстрогены, а подыгрывают им прогестероны, пролактины (вырабатывается во время вынашивания ребенка), соматотропины (в момент полового созревания).
Степень развитости молочных желез может быть очень разной. Тем женщинам, у которых гормоны постарались выработать столько железистой ткани, чтобы она составила основу груди, повезло. Независимо от колебаний массы тела их бюст будет сохранять объем. Но таких леди не так уж и много.
-
Жировая ткань
Молочная железа покрыта жировым слоем, и от его толщины во многом и зависит пышность форм. Жир – практически главный фактор объема груди. У большинства женщин бюст состоит преимущественно из жировой ткани, и при сбросе веса он заметно «сдувается».
Ты же не собираешься бежать после этой информации к холодильнику? Лишние килограммы вредны не только здоровью и фигуре в целом, но и внешнему виду груди. Она ведь вырастет за счет жировой, а не железистой ткани и из-за этого перестанет быть упругой, «стечёт» вниз, потеряет форму.
-
Связки Купера
Слышала о таких? Каждая женщина, интересующаяся вопросом размера и формы своей груди, рано или поздно о них узнает.
Это связки, которые, переплетаясь, пронизывают всю женскую грудь, соединяют ее спереди с кожей, а сзади – с фасциальным футляром грудных мышц. Такой соединительно-тканный каркас, который поддерживает мягкие ткани груди и задает ей форму. Он ослабевает из-за возрастной потери упругости тканей, а также из-за растяжения после родов или резких колебаний массы тела. Грудь провисает и визуально уменьшается.
-
Грудные мышцы
Вообще-то, основная задача грудных мышц – сгибать и вращать плечо, но также они служат основанием для женской груди и в определенном смысле поддерживают ее. Если мускулы развиты, они приподнимают грудь и визуально слегка увеличивают. Но, в основном, влияют на ее обхват, а не на размер чашечек.
-
Кровообращение и лимфатическая система
Хорошо развитая система кровообращения груди и лимфоотток (в области молочных желёз много лимфатических узлов) способствует полноценному питанию тканей, что сказывается на ее форме и размере.
-
Осанка
У сутулых женщин грудь кажется меньше, потому что западает внутрь вдавленной грудной клетки. Распрямим спину – грудь выдвинется вперед, визуально приподнимется.
При каких заболеваниях встречается этот симптом?
Причины выделений из сосков бывают разными:
- Фиброзно-кистозная мастопатия — состояние, при котором нарушается структура ткани молочной железы, в ней разрастается соединительная ткань и/или кисты. При этом возникает уплотнение в груди, боль и жжение, прозрачные, белые, желтоватые или зеленоватые выделения. Симптомы усиливаются во второй половине менструального цикла, особенно перед месячными.
- Галакторея — самопроизвольное истечение молока из женских молочных желез. Оно может быть вызвано гипотиреозом (снижением производства гормонов щитовидной железы), опухолями гипофиза (пролактиномами), приемом некоторых лекарственных средств (гормоны, контрацептивы, психотропные средства) и фитопрепаратов (фенхель, анис).
- Мастит — воспалительный процесс, при котором в молочной железе скапливается гной. При этом выделения также содержат примеси гноя. Чаще всего мастит развивается у кормящих мам на фоне лактостаза — застоя молока в груди. Симптомы воспаления обычно выражены ярко: грудь опухает, краснеет, беспокоят сильные боли.
- Дуктэктазия — патологическое расширение (эктазия) протоков молочной железы. Чаще всего это состояние развивается незадолго до менопаузы. В протоках, которые находятся рядом с соском, возникает воспаление, нарушается их проходимость. Если присоединяется инфекция, появляются выделения из сосков зеленого цвета.
- Внутрипротоковая папиллома — доброкачественное новообразование, которое представляет собой вырост внутри протока молочной железы. Иногда папилломы воспаляются, и это приводит к появлению густых, вязких выделений с примесью крови.
Плоские или маленькие соски
Форма груди тоже имеет большое значение при грудном вскармливании. Если у мамы плоские или слишком маленькие соски, ребенку может быть неудобно сосать, и он усиливает давление на грудь. Возникает боль в груди при вскармливании.
Нужно, чтобы еще в роддоме врач или медсестра показали, как вытягивать соски пальцами перед кормлением (они имеют свойство увеличиваться). Это называется стимуляцией сосков. Соски нужно направить в рот ребенку под правильным углом – тогда он сможет захватить их полностью и не вызывать дискомфорта и боли у мамы. Если ребенок доношен, энергичен и активен, он без труда вытянет ваш сосок без помощи с вашей стороны. При сосках маленького размера можно использовать молокоотсос – он поможет их вытянуть. Хороший метод для избавления от боли в груди при кормлении.
[], []
Преимущества лечения в клинике АО «Медицина»
- квалифицированный персонал – здесь практикуют и консультируют ведущие специалисты российской медицины – профессора, академики, врачи высшей категории;
- ультрасовременная техническая база – медицинское оборудование клиники регулярно обновляется и соответствует международным стандартам диагностик и лечения;
- за каждым пациентом закрепляется персональный врач-куратор, ведущий больного с момента поступления до выписки. Помимо того, доктор несет личную ответственность, он обладает полной информацией о состоянии больного и способен разработать эффективную тактику лечения;
- комфортные условия пребывания в стационаре, полноценное питание с учетом рекомендаций врачей;
- полная прозрачность на протяжении всего процесса лечения, никаких скрытых платежей.
Опасность трещин на сосках
Может показаться, что микротравмы не причиняют матери особого вреда, однако это не так. Пренебрегать ими и кормить через силу, игнорируя боль, не стоит. В действительности травмированная кожа сосков – это открытые двери для разнообразных инфекций. Если в трещину попадут бактерии, может начаться воспалительный процесс, который впоследствии перейдет на всю молочную железу. Трещины могут стать причиной мастита.
Вдобавок воспаление может привести к серьезным последствиям: понадобится пить лекарства и, возможно, прекращать грудное вскармливание
Поэтому, если на сосках появились трещины, обращать на это внимание нужно сразу, не терпеть и не думать, что боль – это нормально. С трещинами легче справиться, когда они еще неглубокие; чем серьезнее травмы, тем дольше они будут заживать.
Уплотнение (опухоль) в груди: диагностика
Важно хорошо изучить внешний вид своей груди и ощущения, которые возникают при её прощупывании в нормальном состоянии, чтобы сразу же заметить любые необычные изменения в ней. Обратитесь к гинекологу, если заметите уплотнение в груди или изменение ее внешнего вида или формы
Для предварительной диагностики врачу потребуется следующая дополнительная информация:
- Когда вы впервые заметили уплотнение?
- Есть ли другие симптомы, такие как боль или выделения из соска?
- Зависят ли симптомы от менструального цикла?
- Была ли у вас травма груди?
- Подвержены ли вы факторам риска рака молочной железы, например, нет ли у вас близкого родственника, у которого было это заболевание?
- Какие лекарства вы сейчас принимаете?
- Кормили ли вы когда-либо грудью?
Выяснив симптомы, осмотрев и прощупав молочные железы, врач может назначить дополнительные обследования, чтобы окончательно определить диагноз. В этом случае не стоит преждевременно волноваться. Обследование необходимо для точного исследования природы образования в груди и входит в стандарт диагностики.
Направление на дополнительные исследования вовсе не означает, что врач подозревает у вас именно рак молочной железы. В большинстве случаев анализы и тесты помогают исключить злокачественное новообразование и доказать, что уплотнение доброкачественное (нераковое). Ниже описаны наиболее часто назначаемые методы обследования.
Маммография — это простая процедура, в ходе которой при помощи рентгеновского излучения получают изображение внутреннего строения груди. Это позволяет на ранней стадии обнаружить изменения в тканях молочной железы. В ходе процедуры грудь укладывается на пластину рентгеновского аппарата и придавливается сверху второй пластиной. Затем делается рентгеновский снимок и исследование повторяется на второй груди.
Маммография занимает всего несколько минут, но из-за давление на молочные железы пластин аппарата, она может быть неприятной и даже слегка болезненной. После завершения исследования рентгеновские снимки внимательно изучает и описывает врач-рентгенолог, чтобы вовремя найти и обозначить возможные признаки каких-либо заболеваний груди.
Маммография обычно назначается в возрасте старше 40 лет. У более молодых женщин это исследование не так показательно, потому что грудь имеет большую плотность, небольшие образования в ней хуже различимы на снимках, что затрудняет диагностику. В качестве альтернативного исследования для молодых пациенток рекомендуется ультразвуковое исследование молочных желез.
Ультразвуковое исследование (УЗИ) основано на использовании высокочастотных звуковых волн для создания изображения молочных желез изнутри. На грудь помещается ультразвуковой зонд или датчик, передающий изображение на монитор. На нем будут четко видны любые имеющиеся уплотнения или отклонения развития.
УЗИ молочных желез может назначаться после маммографии, чтобы узнать, является ли найденная шишка в груди плотной опухолью или содержит жидкость. Если диагностировать причину уплотнения в груди не удалось ни с помощью маммографии, ни УЗИ, может назначаться биопсия молочной железы.
Причины асимметрии груди
Асимметрия груди бывает врожденной и приобретенной. Самая распространенная причина развития этого расстройства — несоблюдение правил кормления грудью в период лактации. Многие женщины во время лактации используют одну грудь чаще другой. Из-за этого образование молока в игнорируемой груди может значительно снизится или полностью прекратиться. И — наоборот — в противоположной груди усиливается синтез молока, вследствие чего грудная железа увеличивается. В этом случае после окончания периода кормлении у женщины может наблюдаться диспропорция груди.
Иногда первые признаки асимметрии могут проявиться в пубертатном периоде. В норме к 17 годам асимметрия груди становится значительно менее выраженной. К сожалению, если она так и не стала симметричной к 20 годам, то сам по себе дефект уже не исчезнет. В этом случае необходимо проведение пластической операции.
Если асимметрия груди врожденная, то она изначально неправильно формируется, а ее жировая ткань распределяется неравномерно. Этот дефект может возникнуть вследствие гормональных нарушений или приема некоторых гормональных препаратов. К сожалению, асимметрия груди в некоторых случаях может нести в себе угрозу. Например, если грудь всегда была симметричной, но со временем начала появляется ее диспропорция без видимых причин, то в этом случае может понадобиться срочная консультация врача, так как это может свидетельствовать о развитии опухолей.
Травмирование молочных желез в детском возрасте также может стать толчком к развитию приобретенной асимметрии груди в дальнейшем. В зрелом возрасте асимметрия может появиться после проведения неудачных хирургических вмешательств, удаления опухолей, перенесенных тяжелых воспалительных процессов.
Асимметрия груди может заключаться в различном размере грудных желез, а также в изменении формы одной из них. Иногда она может сопровождаться отвисанием одной из желез, изменением размера и формы сосково-ареолярного комплекса.
Синдром Поланда характеризуется отсутствием или недоразвитием одной железы, а также патологией ребер и мышц на пораженной стороне. Выяснить причину развития этой патологии до сих пор не удалось.
Сильная асимметрия груди, особенно у женщин, сопровождается дискомфортом и переживаниями. К счастью, все эти недостатки легко исправляются хирургическим методом — вне зависимости от причин появления. Чем раньше женщина обнаружит патологию, тем раньше она должна обратиться к врачу для исключения образования опухолевых процессов.
Лекарства от укачивания
Конечно, сегодня любая аптека пестрит огромным выбором медикаментов от любого недуга, а рекомендации фармацевтов зачастую бывают в пользу цены препарата, нежели его эффективности. Да и многие препараты детям применять нельзя. Поэтому нужно знать примерные рекомендации по применению тех или иным лекарств, но окончательный выбор сделать только вместе с вашим лечащим врачом.
Все препараты нужно принимать заранее — они должны всосаться и произвести свой непосредственный эффект. Обычно на это требуется 30-45 минут до поездки. Они способны снизить чувствительность вестибулярного аппарата, убрать головокружение и тошноту. Однако доктора рекомендуют пользоваться медикаментами только в крайних случаях. С целью профилактики все-таки использовать их не стоит.
Перед применением всех перечисленных нами способов и препаратов проконсультируйтесь со своим доктором — не все препараты могут подойти вашему малышу!
Родителям нужно знать, что все лекарственные средства делятся на несколько групп. Первые — это специально разработанные группы препаратов, способных помочь в борьбе с симптомами кинетоза. К ним относятся «Драмина» (применяется с года), «Сиэль» (с двух лет), «Кинедрил» (с двух лет), «Бонин» (с 10-12 лет). Основной эффект препаратов — это проникновение их в центральную нервную систему и уменьшение в ней возбуждения, поступающего от вестибулярного аппарата, подавление центра рвоты. Кроме положительных эффектов имеют и довольно большой список побочных действий — сухость во рту, временные нарушения зрения, повышение внутриглазного давления, тахикардия. Поэтому дозы этих препаратов согласуйте с врачом. Кроме того, их нельзя принимать совместно со спиртсодержащими лекарствами или успокоительными, они имеют выраженный седативный эффект.
Вторая группа препаратов — это гомеопатические средства, самые распространенные из них «Коккулин», «Вертигохель», «Авиа-море». Принцип действия этой группы препаратов заключается в том, что в больших дозах они сами бы вызывали симптомы кинетоза, а вот в малых дозах помогают организму с ними бороться. Противопоказаний и побочных эффектов у них практически нет, кроме аллергии и индивидуальной нечувствительности. Многие из них выпускаются в удобной для малышей форме — в виде карамелек, гранул или капель. Для профилактики их тоже принимать не рекомендуют, а применяются они за полчаса до отправления в путь.
При выраженном укачивании врач может рекомендовать неспецифическую группу препаратов — это антигистаминные (противоаллергические), противорвотные, седативные (успокоительные) средства. Все дело в том, что помимо основного своего эффекта они имеют еще и тормозящее влияние на нервную систему и предотвращают укачивание. Правда, и побочные эффекты в виде заторможенности, вялости, сонливости тоже неизбежны. Но если каждая поездка для малыша заканчивается рвотой — лучше уж сонливость! Дозы и конкретное лекарство подберет ваш врач.
Кроме того, сейчас фармацевтический рынок предлагает всевозможные БАДы (биологически активные добавки), способствующие уменьшению кинетоза. Но тут сложно давать рекомендации — производителей много, подделок еще больше — будьте осторожны. Из известных и хорошо себя зарекомендовавших БАД можно назвать «Имбирь в капсулах», «Зангвил» и «Вазолептин». Способы применения их аналогичны всем остальным препаратам, а дозировки каждого препарата нужно обговорить с врачом.
Причины и факторы риска
Основной причиной развития рака груди является злокачественное перерождение клеток, из которых впоследствии развивается опухоль. Как именно запускается внутриклеточный механизм, до сих пор не установлено, однако хорошо изучены факторы, способствующие началу злокачественного процесса:
- унаследованная предрасположенность к онкозаболеваниям молочных желез;
- начало месячных до 12-летнего возраста и климакс после 55 лет;
- курение в течение многих лет, частое употребление алкоголя;
- сахарный диабет, ожирение;
- длительный прием гормональных контрацептивов или лекарственных препаратов иного назначения;
- перенесенное в прошлом онкозаболевание репродуктивных органов.
К какому врачу обратиться мужчине при гинекомастии
При подозрении на развитие гинекомастии у мужчины, можно обратиться к таким специалистам:
- терапевт;
- уролог;
- эндокринолог.
Я врач-эндокринолог, кандидат медицинских наук, доцент Романов Георгий Никитич являюсь опытным специалистом с более чем 20-тилетним опытом работы. Я смог помочь многим пациентам победить недуг и жить нормальной жизнью. Как специалист, я обладаю обширными современными знаниями, которые помогают мне успешно лечить пациентов с истинной гинекомастией.
Я не только веду прием в клинике, но и предлагаю услуги платной консультации. Связаться со мной можно через любой из представленных мессенджеров или социальную сеть: ВКонтакте, Директ, Скайп, Whatsapp, Telegram, Viber.














