Лечение болей в ягодице, отдающих в ногу: первая помощь, методы лечения
Содержание:
Какие структуры могут воспаляться в ягодице?
В области ягодицы могут воспаляться следующие ткани:
Кожный покров. Иногда к болям в ягодичной области могут приводить гнойные инфекции кожи. Нарушение целостности кожи ягодичной области может приводить к проникновению болезнетворных микроорганизмов (чаще всего речь идет о стафилококках и стрептококках) в сальные и потовые железы, а также волосяные фолликулы (стержень волоса). Фурункул является наиболее частой из таких патологий. При данном заболевании происходит поражение волосяного стержня и окружающих его тканей с образованием гнойного стержня. Наиболее выраженные боли наблюдаются на 3 – 4 сутки, когда в зоне стержня фурункула происходит гнойное расплавление тканей (некроз). Также боль может возникать и при эктиме. Данная пиодермия (поражение кожи гноеродными бактериями) характеризуется появлением на коже пузырька с гнойным содержимым. В дальнейшем гнойник разрешается с образованием язвочки, которая может доставлять дискомфорт в виде болевых ощущений. Подкожно-жировая клетчатка также может воспаляться и приводить к панникулиту. При панникулите происходит поражение жировой клетчатки и ее замещение на соединительную ткань. В некоторых случаях при данном заболевании образуются довольно крупные бляшки и инфильтраты, которые могут сдавливать кровеносные сосуды и нервы, что проявляется сильной болью. Синовиальные сумки. В некоторых случаях после неправильно выполнения внутримышечных уколов в ягодичной области могут возникать разлитые гнойные поражения синовиальных сумок
Именно поэтому так важно проводить инъекции в наружный верхний квадрант ягодицы. Наиболее часто нагнаивается большая сумка седалищного бугра и сумки, которые расположены между задней поверхностью крестцовой кости и кожей
Мышцы. Воспаление мышц ягодичной области также может становиться причиной возникновения болевого синдрома. Так, например, травма ягодичной области или неудачная внутримышечная инъекция может приводить к патологическому напряжению грушевидной мышцы, которая, в свою очередь, способна сдавливать седалищный нерв и вызывать ишиас. Сухожилия сустава могут воспаляться при травме или значительной физической нагрузке на нижние конечности. Главным симптомом трохантерита (воспаление сухожилий бедра) является боль, которая возникает в области галифе – на наружной поверхности ягодичной области. Боль обычно усиливается днем, при ходьбе и практически полностью стихает при отсутствии движения. Седалищный нерв. Ишиас или воспаление седалищного нерва возникает при сдавливании данного нерва, какими-либо тканями. Симптомы ишиаса зависят от степени сдавливания нервной ткани, а также участка, на котором это сдавливание происходит. Нередко ишиас проявляется острой болью в ягодичной области, которая несколько усиливается во время сидения. Иногда во всей ноге возникает чувство покалывания, онемения или жжения. Стреляющая боль может возникать во время попытки встать со стула. В начале заболевания симптоматика не особо выражена, но при прогрессировании приступы боли учащаются. Тазобедренный сустав может воспаляться как в результате прямой травмы и заноса болезнетворных микробов в сустав (падение на острый предмет), так и вторично – при заносе микробов из другого очага гнойной инфекции. Инфекционный артрит (воспаление сустава) приводит к сильнейшим болям в суставе, что делает невозможным движения в нем. При вывихе бедренной кости, трещине или переломе также возникает крайне сильная боль в суставе. Костная ткань. Иногда костная ткань и другие ткани тазобедренного сустава могут поражаться туберкулезной инфекцией. В этом случае боль в начале заболевания невыраженная, но по мере разрушения тканей сустава она может значительно усиливаться. Также костная ткань может подвергаться гнойно-некротическому поражению (остеомиелит). В этом случае болевой синдром является одним из основных симптомов.
Осложнения после прививки
Когда человеку поставлена прививка от столбняка, реакция организма на укол может быть разной, однако серьезные осложнения практически невозможны. Но все же могут быть такие исключения: аллергия, отек или анафилактический шок. Кроме того, возможен понос, проблемы с кишечником, зуд на месте укола и повышенное выделение пота. Чаще такие проблемы касаются ослабленного организма, поэтому укрепляйте иммунитет и ведите здоровый образ жизни.
Если говорить о запущенных побочных действиях, то здесь следует уточнить о возможном появлении судорог, дерматитов, ринитов, отитов и фарингитов. Поэтому при появлении любого дискомфорта после того, как вам была сделана прививка от столбняка (болит место укола, повысилась температура, появилась шишка или отек), стоит обратиться к врачу и не заниматься самолечением.
Какие уколы делают при защемлении седалищного нерва?
Какие уколы можно колоть при защемлении седалищного нерва, должен сказать врач. Самолечение при таком заболевании недопустимо. Кроме того, делать инъекции должен опытный и подготовленный человек. Например, это может быть медсестра процедурного кабинета. Также, если передвижение пациента затруднено, доставляет ему боль, уколы можно делать в домашних условиях, но также приглашать для этого специалиста.
Новокаин, Лидокаин
Когда боль мучает пациента, не дает ему нормально двигаться, не проходит даже после продолжительного отдыха, врач может принять решение о назначении новокаиновой либо лидокаиновой блокады (обезболивающего укола). Укол ставят в определенную точку ягодицы. Обезболивающий эффект наступает быстро. Больший эффект имеет Лидокаин. После введения этого препарата боль быстрее отступает. Также Лидокаин менее токсичен, чем новокаин. Для подобных блокад есть широкий список противопоказаний:
- аллергия на препараты;
- брадикардия (низкий сердечный ритм);
- печеночная недостаточность в тяжелой форме;
- беременность;
- артериальная гипотония;
- миастения;
- и другие.
Тригамма, Мильгамма, Нейробион
Мильгамма – это медикамент, в состав которого входит целый ряд витаминов группы В. Также в составе присутствует бенфотиамин, который обладает высокой биодоступностью, имеет свойство накапливаться в клетках и тканях. Присутствующий в составе пиридоксин активизирует метаболические процессы, помогает быстрее восстановить работоспособность мышц. Укол Мильгаммы помогает быстро купировать болевой синдром, а также устранить причину защемления.
Другой препарат, который содержит комплекс витаминов группы В – это Тригамма. Нейротропные витамины группы В, содержащиеся в Тригамме оказывают положительное воздействие на воспалительные и дегенеративные заболевания нервов и двигательного аппарата.
Нейробион – еще один препарат, включающий в себя комплекс витаминов В-группы. Его фармакологические свойства схожи со свойствами вышеперечисленных препаратов. Данные препараты, к сожалению, не являются 100%-й гарантией выздоровления. Напротив, примерно в 50 % случаев они дают побочные эффекты. Назначение данных уколов должно производиться после подробного обследования, выявления противопоказаний и оценки возможного риска и предполагаемой пользы.
Дексаметазон, Метилпреднизолон, Преднизон
При защемлении седалищного нерва могут быть назначены стероидные противовоспалительные препараты. Это может быть Дексаметазон, Метилпреднизолон или Преднизон. Главное действующее вещество этих препаратов – кортизол (биологически активный глюкокортикоидный гормон стероидной природы). Инъекции данных препаратов помогают не только устранять боль, но и снимать отек нервных волокон. При этом делать такие инъекции более 5-6 дней нельзя – могут возникнуть побочные эффекты (повышение массы тела, психические расстройства, непереносимость глюкозы и другие).
Диклофенак, Вольтарен, Диклоберл, Ортофен
Используют при лечении защемления седалищного нерва и нестероидные противовоспалительные средства. Наиболее распространенными являются Диклофенак, Вольтарен, Диклоберл, Ортофен. Активное вещество этих препаратов – диклофенак (производная фенилуксусной кислоты). После введения инъекций с перечисленными препаратами боль уходит быстро, но эффект этот длится недолго. Также существует ряд побочных эффектов – тошнота, рвота, печеночная недостаточность, крапивница, нарушение слуха, сердечная недостаточность, снижение остроты зрения и многое другое.
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 — 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Причины
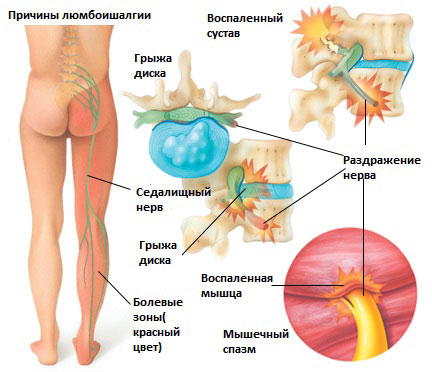
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Игла игле рознь
Мало кто знает, что, если вам назначен курс внутримышечных уколов (даже если их будет делать медсестра), лучше все-таки не рассчитывать на казенные материалы, а купить в аптеке шприцы с определенными иглами, учитывая свой вес, пол и возраст. Понятно, что для детишек используются тонкие и короткие иглы. А для взрослых? Специалисты говорят: все зависит от пола, веса, телосложения. Потому что у женщин и мужчин разный слой подкожной жировой клетчатки, и, следовательно, при внутримышечных инъекциях необходимо использовать разные по длине иглы.
Важно учитывать и полноту: тучным пациентам необходимы более длинные иглы. Иначе может возникнуть большая неприятность: из-за короткой иглы лекарство не удастся ввести достаточно глубоко, и оно попадает не в мышцу, а в подкожную жировую клетчатку
Со временем препарат, конечно, «рассосется», но, во‑первых, снижается эффективность лечения (лекарство не поступает в кровь быстро), а во‑вторых, на месте укола образуется уплотнение, может возникнуть воспаление, появляется боль. Как же правильно подобрать шприц и иглы?
– В идеале, выписывая рецепт на тот или иной препарат, врач должен там же написать, какие шприцы и иглы необходимо приобрести пациенту, – говорит медицинский директор НП «Общество по развитию медицины и здравоохранения» Андрей Гришковец. – Но, к сожалению, врачи этого не делают. В аптеке тоже никто об этом не предупреждает покупателя: провизоры, рекомендуя шприц, руководствуются лишь его объемом.
Как же правильно подобрать шприц и иглы? Вот что советует профессионал, главная медсестра ФГУ «ГНИЦ ПМ Росмедтехнологий» Юлия Архангельская:
● объем шприца должен быть чуть больше объема назначенной разовой дозы препарата;
● толщина иглы должна зависеть от физических свойств препарата: чем выше его вязкость (например, назначен масляный раствор), тем больше должен быть диаметр иглы;
● для подкожных инъекций может использоваться игла длиною 20–25 мм, для внутримышечных – длина иглы зависит от места укола: если его делают в бедро, достаточно 25 мм, если в ягодицу – нужна игла длиною в 30 мм;
● если пациент страдает избыточным весом, то есть его индекс массы тела (вес разделить на величину роста в квадрате) выше 30, длина иглы должна быть не менее 40 мм.
Что делать при растяжении: первая помощь
Сразу после травмы необходимо создать покой поврежденной части тела. В легких случаях достаточно прекратить физическую работу, присесть или прилечь, придав травмированной конечности возвышенное положение. Можно, например, подложить под растянутую ногу подушку или свернутое валиком одеяло, руку подвесить на косыночную повязку и др.
При выраженной боли, нарушении работы сустава нужна более серьезная иммобилизация. В этих случаях накладывают шину из подручных материалов (картона, доски) или прибинтовывают поврежденную конечность к телу в том положении, которое вызывает наименьшую боль.
После иммобилизации или параллельно с ней желательно охладить место травмы. Приложите лед, пакет с холодной водой, наконец, мокрое полотенце. В аптеке можно приобрести аэрозоль для заморозки. Такими препаратами часто комплектуют аптечки на спортивных соревнованиях. Холод ускорит остановку внутреннего кровотечения, поможет сузить сосуды, отсрочит развитие воспаления и замедлит нарастание отека. Кроме того, охлаждение уменьшает боль. При сильной боли можно использовать нестероидные противовоспалительные средства в виде таблеток или инъекций, а также парацетамол.
Чего нельзя делать при растяжении:
- Греть и растирать место травмы. Тепловые процедуры и массаж показаны только на 3-4 день после растяжения, чтобы улучшить кровообращение, ускорить рассасывание гематомы, отека и заживление. Сразу после травмы эти манипуляции оказывают обратный эффект.
- Принимать алкоголь. Это усиливает кровотечение, отек, замедляет восстановление тканей. Алкоголь допустим только тогда, когда медицинская помощь труднодоступна и нечем уменьшить сильную боль.
- Продолжать работу или тренировки через боль. Растянутым связкам или мышцам нужен покой для скорейшего восстановления. Только спустя некоторое время можно будет приступить к выполнению специальных упражнений, помогающих быстрее вернуться к привычной жизни.
Легкие растяжения проходят без специального лечения. Если боль и отек в месте травмы выражены незначительно, и вы можете самостоятельно передвигаться без особых ограничений, то можно обойтись без посещения врача. Чтобы ускорить восстановление необходимо создать покой поврежденной части тела. Этому первые дни будет способствовать боль, напоминающая о том, что нужно щадить сустав или натруженные мышцы. Избегайте физической работы, не поднимайте тяжести. При растяжении суставов ног желательно пользоваться тростью или костылями при ходьбе до тех пор, пока боль существенно не уменьшится.
При растяжении сустава помогает бинтование эластичным бинтом. Можно использовать специальные мягкие фиксаторы. Фиксировать сустав нужно в естественном положении. После наложения туров бинта убедитесь, что повязка не слишком сильно сдавливает тело и не мешает кровообращению. Вы правильно наложили повязку, если поверхность кожи сохраняет обычный цвет и температуру (не холодная и не горячая), а сама повязка не вызывает ощущения дискомфорта.
Наложение согревающего компресса
Компресс — лечебная многослойная повязка.
Действие — вызывает расширение кровеносных сосудов и увеличивает кровообращение в тканях (болеутоляющее и рассасывающее действие). Применяется при
местных воспалительных процессы на коже.
Противопоказания — лихорадка, повреждения на коже, аллергические или гнойничковые высыпания; нельзя накладывать компресс на смазанную йодом кожу (возможен ожог).
Как сделать компресс?
Компрессная бумага, вата, бинт, этиловый спирт 45% (салициловый или камфорный), ножницы.
Техника выполнение компресса:
Читайте еще на эту тему
Правильно выбираем иглу и шприц
Подготовка к инъекции
Подкожные инъекции
Внутримышечные инъекции
Внутривенные инъекции
Меры предосторожности при возможном контакте с биологическими жидкостями
Постинъекционные осложнения
- вымойте и высушите руки;
- осмотрите кожные покровы на месте постановки
компресса; - приготовьте три слоя компресса, соответствующие
области применения: влажный слой — 6—8 слоев марли; изолирующий — компрессная бумага или полиэтилен, перекрывающий влажный слой на 1,5—2 см;
утепляющий — вата толщиной 2—3 см, перекрывает
все предыдущие слои на 1,5—2 см; - сложите слои: внизу — вата, затем — компресс
ная бумага; - разведите спирт водой, подогрейте лекарственный
раствор, поместив его в емкость с водой 38—39 С - смочите в растворе марлю, слегка отожмите ее и
положите сверху компрессной бумаги; - все слои компресса положите на нужный участок
тела и зафиксируйте, бинтом, чтобы компресс плотно
прилегал к коже; - зафиксируйте время — 6—8 часов;
- вымойте и высушите руки;
- через 1,5—2 часа проведите контроль правильности постановки компресса пальцем, не нарушая плотности наложения повязки (марля должна быть влажной).
Как делать укол в ягодицу – самая подробная инструкция
Ситуация, когда никто в семье не умеет делать укол, а врач назначил инъекции себе или кому-то другому, хотя бы раз в жизни может случиться с каждым. Конечно, лучше всего в этом случае ложиться в стационар или обратиться за помощью к человеку, у кого есть медицинское образование.
Заниматься самолечением можно только в случае крайней необходимости, например, когда нет средств на оплату услуг медсестры, а делать уколы надо по несколько раз в день. Чаще всего врачи назначают делать в домашних условиях внутримышечные уколы, рекомендуя предварительно ознакомиться с пошаговой инструкцией. Например, обезболивающие или витамины, в качестве общеукрепляющего средства во время болезни.
Если вы не знаете, как правильно делать укол, обязательно сначала сходите к участковому терапевту и попросите его показать на практике, как проводить процедуру. Сегодня многие терапевты направляют участкового медсестру домой к больному, что делать первый укол и показать человеку, который ни разу в жизни не держал шприц на руках, как себя вести.
Если даже после наглядных примеров и объяснений, вы боитесь делать укол, то наша пошаговая инструкция для вас:
Шаг 1 — Подготовка: — еще раз внимательно прочитайте назначение врача, чтобы убедиться, что делать необходимо именно эти инъекции лекарств и применять шприцы именно такого объема; — Вымойте руки мылом и протрите их стерильной салфеткой или одноразовым полотенцем; — Продезинфицируйте стол или другую ровную поверхность, куда вы собираетесь поставить тарелку или поднос с лекарствами и шприцем; — Включите свет или выберите место с хорошим освещением; — Попросите человека, кому собираетесь делать укол, прилечь и расслабить мышцы ягодицы; — Достаньте стерильные перчатки, наденьте их и продезинфицируйте руки спиртом; — Приготовьте 2 штук ватных тампонов, намочите их спиртом или водкой. Можно использовать и спиртовые салфетки.
Шаг 2 — Делаем инъекцию: — Возьмите ампулу с лекарством и если оно холодное, согрейте его в руках; — Одноразовый шприц освободите от упаковки; — Специальной пилкой, которая обычно продается вместе с лекарством, откройте ампулу и наберите лекарство из ампулы в шприц; — Если лекарство сухое и находится в емкости с резиновой крышкой, то его нужно разводить. Для этого наберите в шприц растворитель из ампулы, иглой проткните резиновую крышку и выпустите из шприца все содержимое. Встряхните ампулу и, не вынимая иглы, наберете лекарство обратно в шприц;
— Иглу, которой вы прокололи резиновую крышку, после набора лекарства замените, она уже затупилась и введение инъекции с помощью нее может быть болезненной; — Если вы нечаянно дотронулись до иглы, ее также лучше заменить; — Чтобы внутри шприца не остался воздух, переверните шприц с лекарством вверх иглой и нажмите на поршень до тех пор, пока жидкость не брызнет маленьким фонтанчиком из иглы; — Мысленно нарисуйте большой крест на ягодице человека, которому надо делать укол. Этот крест делит ее на 4 части, выберите верхнюю наружную часть и обработайте это место ватным тампоном со спиртом, двигаясь от центра к периферии или снизу вверх, в одном направлении;
— Разместите иглу перпендикулярно к коже и одним быстрым и уверенным движением воткните ее в ягодицу. Примерно третья часть иглы должна остаться снаружи; — Медленно, не торопясь вводите лекарство. Шприц при этом не должен дергаться, поэтому лучше давить одной рукой на поршень, а другой держать шприц; — Ватный тампон, смоченный спиртом, или спиртовую салфетку приложите на кожу рядом с местом укола. Вытащите иглу одним движением и прижмите ранку ваткой или салфеткой; — Выбросьте в мусорное ведро использованные инструменты; — Вымойте руки.
Как видите, делать укол просто, всего- то надо соблюдать порядок 2-х шагов инструкции. Но если вам очень страшно и руки трясутся так, что вы боитесь не попасть в нужное место иглой, то имеет смысл сначала потренироваться на подушке или куриной грудке, что делают многие медсестры во время обучения в училище.
А набравшись опыта, вы сможете сделать укол даже самому себе, соблюдая наши подсказки: — Попасть в свою ягодицу сложнее, поэтому лучше колоть в наружную часть ляжки; — Сядьте на стул, выберите удобную позу и расслабьте ногу; — Мысленно выберите среднюю часть трети ляжки с наружной стороны, куда надо будет делать укол; — Все подготовительные мероприятия и сама процедура введения лекарства аналогичны действиям при уколе в ягодицу. Протыкать кожу также надо иглой, держа шприц под углом 90 градусов от места укола; — Если вы боитесь, что можете попасть в нерв, или вы очень худой, рукой образуйте складку на ляжке и колите в нее. Проследите, чтобы в складке был только жир, а не мышцы; — Иглу и шприц после укола сразу выбросьте, использовать их повторно нельзя.
Диагностика заболеваний при помощи аппаратных установок и МРТ тазобедренного сустава
Первоочередным шагом выявления нарушений в сочленениях опорно-двигательного аппарата служит обращение к ортопеду-травматологу. При необходимости врач прибегнет к соучастию иных узконаправленных специалистов: хирургов, онкологов, ревматологов или неврологов. На начальном этапе требуется сделать стандартные лабораторные анализы, которые позволят определить, протекает ли в организме обследуемого воспалительный процесс.
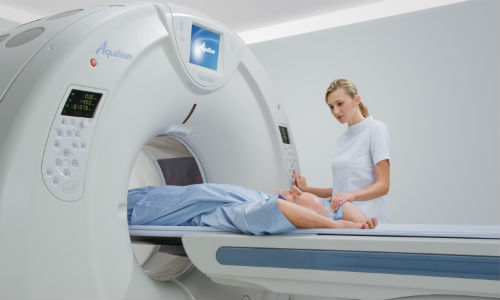 В качестве первичного аппаратного исследования МРТ тазобедренного сустава проводится редко. Сначала участок проверяется при помощи рентгенографической визуализации и ультразвукового сканирования. Указанные способы диагностики помогают зафиксировать явные аномалии, происходящие в костях и мягкотканных соседних образованиях. Чаще всего так обнаруживаются последствия травм, переломов, мышечных или сухожильных разрывов.
В качестве первичного аппаратного исследования МРТ тазобедренного сустава проводится редко. Сначала участок проверяется при помощи рентгенографической визуализации и ультразвукового сканирования. Указанные способы диагностики помогают зафиксировать явные аномалии, происходящие в костях и мягкотканных соседних образованиях. Чаще всего так обнаруживаются последствия травм, переломов, мышечных или сухожильных разрывов.
Если причиной болей служат более сложные процессы, не выявляемые традиционными методами диагностики, таз сканируется томографическими способами – КТ и МРТ. Визуализация посредством компьютерного сканера позволяет прицельно изучить состояние скелета, внутреннюю поверхность «шарнирных» зон, степень целостности кровеносных и нервных каналов, а также распознать наличие опухолей различной природы. Обследование на ядерно-резонансной установке позволяет оценить состояние мышц, хрящей и иных менее плотных волокон. Наслоение костей при этом не помешает визуализации МРТ тазобедренного сустава.
К какому врачу обращаться?
Визит к врачу просто необходим, если боли не прекращаются долгое время и сопровождаются лихорадкой, онемением нижних конечностей, тошнотой, или если они возникли вследствие травмы. Если вы хотите быть уверены в том, что вам правильно поставят диагноз и проведут лечение на высоком качественном уровне, обращайтесь в клинику ЦЭЛТ. Для того чтобы стать нашим пациентом и избавиться от болевого синдрома, не обязательно иметь московскую прописку. Обращайтесь к врачу, и в зависимости от характера боли, причины её возникновения и сопутствующих симптомов вас направят к одному из наших специалистов:
Что запрещено делать пациентам?
- Нельзя греть больную ягодицу в бане или сауне. Высокие температуры спровоцируют воспалительный процесс.
- Не стоит давить или мять шишку. Если образовался гнойный мешочек, то он может лопнуть. Это приведет к заражению крови.
- Не стоит разминать шишку электрическими и ручными массажёрами.
- Оставлять компрессы из Димексида на длительное время, это спровоцирует термический ожог кожи.
- Не рекомендуем делать, широко разрекламированные, спиртовые компрессы. Эффект от них будет только, если шишка вызвана скоплением лекарства под кожей. Воспалительный процесс только усугубится.
Как правило эти боли, их обстоятельства связаны с неправильным исполнением технической манипуляции. По окончании укола болит ягодица продолжительное время при разных осложнениях.
Обстоятельствами таких болей смогут быть:
При поломке иглы, которая возможно вызвана резким сокращением ягодичных мышц, такое сокращение происходит, в случае если с больным не была проведена предварительная беседа либо же укол был сделан в положении стоя. Еще обстоятельством поломки может стать применение ветхой иглы. Инфильтрат — это самая нередкая обстоятельство болей по окончании укола. Происхождение инфильтрата возможно из-за:

- маленькая игла (не предназначенная для внутримышечной инъекции);
- тупая игла;
- нарушение асептических правил;
- место инъекции выбрано не точно (в случае если инъекции в это место делались довольно часто).
Абсцесс, который появляется по точно таким же обстоятельствам, как и инфильтрат, но наряду с этим мягкие ткани еще и инфицируются из-за несоблюдения правил асептики.
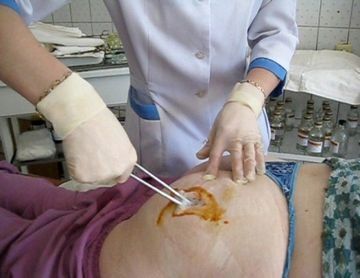
При выборе неправильного места укола возможно повредить нервные стволы. Они повреждаются кроме этого не от прямого физического действия, а от того, что лекарственное средство выясняется рядом с ними, кроме этого от закупорки сосудов, каковые питают нерв. Наряду с этим осложнения смогут быть разными, вплоть до паралича конечности.
При применении тупых игл, и при венепункции в одну и ту же вену, может появиться воспаление вены и образование в ней тромба — тромбофлебит. Наряду с этим отмечается гиперемия кожи, чувствуется боль на месте укола, по ходу вены может появиться инфильтрат.
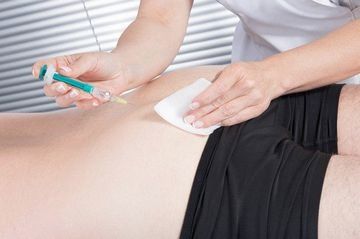
Медикаментозная эмболия может появиться от уколов масляных растворов как подкожно, так и внутримышечно, и при попадании иглы в сосуд. В случае если масло окажется в артерии, то оно закупорит ее, нарушается питание окружающих тканей, что приведет к их некрозу. При некрозе по окончании укола боль в ягодице, в месте укола будет усиливающейся, около появится отек, а кожа будет красно-синюшной, температура тела повысится. При попадании в вену оно попадет в легочные сосуды. У больного смогут появиться симптомы эмболии легочных сосудов:
- верхняя добрая половина туловища синеет;
- приступ удушья;
- чувство стеснения в груди.

Аллергическая реакция на препарат появляется приблизительно по окончании введения через тридцать мин..
Это возможно вызвано трансформациями дегениративно-дистрофическими, либо воспалительным процессом позвоночника, тазобедренного сустава либо крестцово-подвздошного сустава. Для уточнения неприятности нужно сделать изучения рентгенографии таза, изучения.
Коксартроз — дегениративно-дистрофическое заболевание опорно-двигательного аппарата — деформирующий артроз. Этому заболеванию подвержен любой возраст, поскольку обстоятельств его образования довольно много. Более нередкие случаи заболевания выявляются у людей.
В области паха находятся три группы лимфоузлов, каковые имеют разную форму (бобовидная, округлая, овальная). Верхняя самая широкая из них, снабжается лимфатической жидкостью из области ягодиц и брюшной стены. Средняя снабжается из наружных половых органов, анального отверстия и промежности. Нижняя включает в себя отдельные.
Что делать при появлении болей при дефекации у ребенка?
Если процесс дефекации вызывает у ребенка неприятные ощущения, обращаться к врачу следует так ж провести достаточно полное обследование, включающее в себя проведение осмотра, инструментальной и лабораторной диагностики.
А помочь найти подходящую клинику в любой момент готов сайт «Ваш Доктор», на котором представлена информация о разных клиниках Москвы. Вы сможете подобрать подходящего под ваш конкретный случай специалиста, а также записаться к нему на прием через специально для этого разработанные формы.
Полезная информация по теме:
- Боли в заднем проходе у беременных
- Боль в заднем проходе у взрослых
- Боль в заднем проходе
- Лечение боли в заднем проходе
- Причины боли в заднем проходе
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел