Эко с донорской яйцеклеткой
Содержание:
- Как проходит процедура
- Можно ли родить после 40 с ЭКО?
- Этап 1 — Подготовка
- Кому и когда показано ЭКО без стимуляции?
- Лабораторные исследования
- Когда боль в животе после ЭКО является патологией?
- Бластоциста
- Стоимость пункции фолликулов
- Методы лечения
- Тактика проведения ЭКО при обнаружении коронавируса
- Особенности переноса криобластоцисты
- Короткий протокол ЭКО по дням
- Как далее проходит ЭКО после пункции
- Общая информация
- Генетические заболевания и ЭКО
- Когда наступит беременность?
- Этап 6 — Поддержание беременности
- Что за процедура и ее преимущества
Как проходит процедура
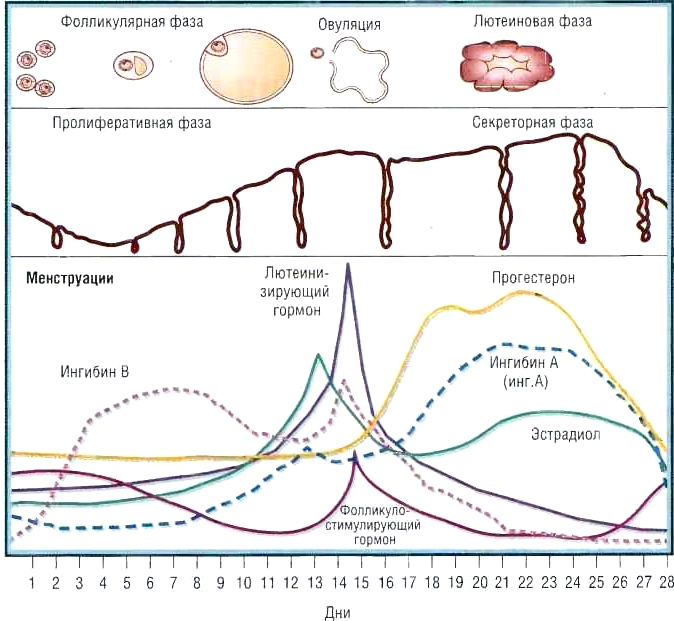
Пункция яичников при ЭКО проводится после этапа стимуляции, при котором женщина принимает гормональные препараты, стимулирующие созревание сразу нескольких яйцеклеток. Этот процесс контролируется с помощью определения уровня эстрадиола в крови и УЗИ (оценивается динамика роста фолликулов и толщина эндометрия). Вначале УЗИ проводится один раз в 4–5 дней. По мере приближения к овуляции, периодичность увеличивается и достигает 1 раза в 1–2 дня. Когда фолликулы созревают, проводится инъекция гормона ХГЧ, призванного завершить окончательное дозревание ооцитов, а через 34–36 часов после нее выполняют пункцию яйцеклеток.
Сама процедура проводится в операционной в стерильных условиях. Женщина при этом находится под анестезией. Для забора материала используется трансвагинальный датчик, оснащенный пункционной иглой-насадкой.
С помощью УЗИ получают изображение яичников, и под визуальным контролем через стенку влагалища игла прокалывает фолликул. После этого выполняется аспирация его содержимого с помощью вакуумного насоса. Во время процедуры фолликулы промываются стерильным физраствором или специальной средой. Это позволяет повысить выживаемость яйцеклетки. Поочередно пунктируются все созревшие фолликулы на одном яичнике, а затем процедуру повторяют на втором. В целом вся манипуляция занимает около 15–20 минут.
Полученный во время пункции яичников материал помещается в подогретую до 37 градусов пробирку с питательной средой и передается в эмбриологическую лабораторию
На этапе транспортировки очень важно поддерживать заданную температуру, чтобы яйцеклетки не погибли
Подготовка к пункции яичников подразумевает следующие мероприятия:
- За 2–3 дня до пункции необходимо исключить половые контакты, курение, употребление кофеина и алкоголя.
- Накануне и в день процедуры принимается гигиенический душ.
После пункции яичников женщина еще какое-то время находится в клинике под наблюдением медперсонала. После контрольного осмотра она может покинуть медучреждение в сопровождении близкого человека или доверенного лица. Самостоятельно вести машину после наркоза не рекомендуется. Поэтому этот вопрос нужно продумать заранее.
В течение нескольких дней после пункции яичников возможны неприятные болезненные ощущения внизу живота и мажущие кровянистые выделения. Если же они обильны, имеется выраженный болевой синдром или повышение температуры тела, необходимо немедленно обратиться к своему врачу для исключения осложнений.
Экспертное мнение врача
Рашид Мокаид
Врач акушер-гинеколог, репродуктолог, клинический эмбриолог – цитогенетик.
Несмотря на то что трансвагинальная пункция яичников перед ЭКО является полноценным хирургическим вмешательством, риск осложнений при ее выполнении сведен к минимуму. Современный инструментарий и отработанная техника подобных манипуляций позволяет выполнить работу с филигранной точностью, тем самым предотвратив формирование абсцесса или гематомы, развитие инфекции. Все сказанное актуально только в отношении крупных репродуктивных клиник с хорошей репутацией. Мелкие организации порой пренебрегают некоторыми правилами, что повышает вероятность неблагоприятных последствий.
Осложнения после пункции яичников при ЭКО:
- Кровотечения из поврежденных сосудов.
- Образование гематом клетчатки влагалища и полости малого таза.
- Травмирование органов малого таза пункционной иглой.
- Инфекционные осложнения — воспаление придатков, мочевого пузыря.
- Осложнения от наркоза — головная боль, аллергические реакции на вводимые препараты, аспирация желудочного содержимого при несоблюдении мер подготовки к процедуре.
Следует отметить, что чрезвлагалищная пункция яичников при ЭКО отработана до мельчайших деталей. При соблюдении всех рекомендаций и техники проведения манипуляции, возможные риски сведены к минимуму.
Длинный протокол ЭКО
Лечение бесплодия у женщин
ИКСИ
Что лучше — ЭКО или ИКСИ
Можно ли родить после 40 с ЭКО?
Мировая статистика показывает, что с первой попытки экстракорпорального оплодотворения беременеет примерно 40% женщин в возрасте до 35 лет, между 35 и 40 годами этот показатель падает до 20-30%, а после 40 лет удачное ЭКО наступало лишь в 5-12% случаев. Имеется достаточно много случаев успешного зачатия, вынашивания ребенка и рождения с использованием ЭКО женщинами старше 50 лет. Однако, в подавляющем большинстве случаев их оплодотворение проводилось с применением донорских яйцеклеток.
Влияние возраста на фертильность женщин складывается из следующих факторов:
- Истощение овариального резерва. У каждой женщины имеется ограниченный ресурс половых клеток в яичниках, из которых созревают фертильные яйцеклетки. Этот резерв постепенно истощается за счет ежемесячной овуляции, которая происходит даже в том случае, если она не вступает в половой контакт. На овариальный ресурс также влияет образ жизни, который ведет женщина, ее подверженность различным стрессовым факторам и т. д.
- Гормональные изменения. С возрастом также изменяется функционирование женской эндокринной системы – в том числе желез, вырабатывающих половые гормоны. Из-за этого постепенно угасает функция яичников, матка со временем становится менее приспособленной к имплантации и вынашиванию ребенка. Даже при успешном зачатии и имплантации эмбриона уменьшается вероятность успешного протекания беременности – она часто заканчивается самопроизвольным абортом или замиранием.
- Накопление генетических ошибок. Со временем в половых клетках накапливаются хромосомные ошибки. Как следствие – яйцеклетки у женщин старше 40 лет либо становятся непригодными для оплодотворения, либо повышают вероятность проявления у плода генетических аномалий.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Из-за этих естественных ограничений, свойственных женской физиологии, во многих странах применение ЭКО после 40 лет запрещено законодательно. В России такого запрета нет – фактически, пройти экстракорпоральное оплодотворение может женщина любого возраста. Однако врач сам вправе решить, имеет ли смысл использовать эту дорогостоящую технологию в каждом конкретном случае, оценив реальные шансы пациентки на успешное зачатие и вынашивание ребенка.
Сокращение фертильности может наблюдаться не только с возрастом. У многих молодых женщин проблемы с половой функцией наблюдаются и в возрасте до 35 лет. Однако в этом случае стоит говорить о влиянии каки-либо заболеваний или внешних негативных факторов (стресса, плохого питания и т. д.). В то же время угасание репродуктивной способности после 35 лет является физиологической нормой.
Этап 1 — Подготовка
Процедура ЭКО по дням длится не дольше чем один менструальный цикл, но сам подготовительные этапы ЭКО могут занять гораздо больше времени. В подготовительном этапе принимают участие и женщина, и мужчина, которые решили провести процедуру стандартного ЭКО.
Женщины
Врачи проводят комплексное обследование женщины и определяют ее овариальный резерв — запас несозревших яйцеклеток. В том случае, если овариальный резерв отсутствует или снижен до критического уровня, врачи предлагают альтернативу — использование донорской яйцеклетки.
Необходимо убедиться, что у женщины нет каких-либо патологий тканей матки, яичников и фаллопиевых труб, таких как синехии, полипы или гидросальпинкс. Эти патологии необходимо удалить до проведения непосредственно самой процедуры ЭКО.
Доктор возьмет мазок на бактериальную флору, чтобы убедиться, что нет инфекций. В противном случае необходимо будет провести лечение, поскольку любая инфекция снижает вероятность благоприятного исхода ЭКО. Прежде чем войти в процедуру стандартного ЭКО, за 7–10 дней до менструации проводится УЗИ органов малого таза, которое позволяет оценить состояние полости матки, ее размеры, толщину слизистой, а также функционирование яичников.
Мужчины
Мужчина, который станет донором при проведении ЭКО, должен будет сдать спермограмму. Этот анализ позволяет определить репродуктивную способность мужчины и выявить существующие заболевания половой системы при их наличии. Прежде чем проводить процедуру экстракорпорального оплодотворения, мужские половые клетки проверяют на наличие генетических дефектов в Y-хромосоме, которые часто становятся причиной мужского бесплодия.
Мужчине также необходимо будет сдать мазок из уретры и анализ на TORCH-инфекции, чтобы удостовериться, что у него нет простатита, уретрита, а также заболеваний, передающихся половым путем.
Кому и когда показано ЭКО без стимуляции?
Природой устроено так, что за один цикл у женщины обычно формируется всего одна яйцеклетка. Медикаментозная стимуляция овуляции позволяет получить сразу нескольких созревших ооцитов и выбрать из них наиболее подходящие для оплодотворения. Шансы на желаемый результат сильно вырастают, но есть оборотная сторона – гормональная нагрузка на организм. Сейчас есть максимально щадящие протоколы, однако при некоторых состояниях даже такое воздействие противопоказано, и единственным выходом становится экстракорпоральное оплодотворение в естественном цикле.
Второе показание – отсутствие отклика на стимуляцию. Допустим, в прошлом пациентка уже проходила через экстракорпоральное оплодотворение, в рамках которого удавалось получить 1-2 яйцеклетки. Другой вариант – на основе обследования врач прогнозирует отсутствие ответа на прием гормонов. В таких ситуациях нет смысла тратить время и деньги пациентов на этап стимуляции.
Преимущества и ограничения программы
Этот метод экстракорпорального оплодотворения практически не предполагает использования медикаментов. Отсюда отсутствие гормональной нагрузки, безопасность для пациенток и низкая по сравнению со стандартными протоколами стоимость ЭКО в естественном цикле. Другое преимущество программы – ее можно повторять несколько раз подряд. При этом считать ее равноценной альтернативой программе в стимулированном цикле ошибочно.
Без индукции суперовуляции шансы на беременность ниже. Во-первых, не все яйцеклетки, даже здоровые по оценке эмбриологов, оплодотворяются. Во-вторых, если из яйцеклетки удалось получить качественный эмбрион, это еще не гарантия, что он имплантируется в полость матки и будет правильно развиваться. Решить, показана ли программа в естественном цикле или есть более предпочтительные варианты (экстракорпоральное оплодотворение с минимальной стимуляцией при противопоказаниях к гормонам, ЭКО с двойной стимуляцией при слабом ответе яичников), может только репродуктолог. Тем более невозможно заочно определить, показан ли протокол ЭКО в ЕЦ при низком АМГ и/или после 40 лет.
У экстракорпорального оплодотворения в естественном цикле есть альтернативы. Одна из них – процедура с минимальной стимуляцией, ее часто называют мини-ЭКО. Это самая щадящая программа из тех, которые предполагают индукцию суперовуляции. Может быть назначена при слабом ответе на обычную стимуляцию или при наличии противопоказаний к использованию больших доз препаратов.
ЭКО с двойной стимуляцией – еще один вариант, который в нашем центре часто назначается при слабой реакции на использование гормонов. Результативность этих программ ниже, чем у стандартного варианта. Но выше, чем если не использовать препараты для стимуляции вовсе. Решение о выборе протокола в любом случае остается за репродуктологом. Тем более невозможно заочно определить, показан ли протокол ЭКО в ЕЦ при низком АМГ и/или после 40 лет.
Лабораторные исследования
Эти методы позволяют косвенно определить, соответствует ли уровень овариального резерва норме. Проводятся лабораторные исследования половых гормонов:
- Фолликулостимулирующего (ФСГ), норма которого в первую фазу цикла составляет 1,1 – 9,2 мЕд/мл, во время овуляции — 6,2 -17,2 мЕд/мл, после выхода яйцеклетки – 1,37- 9,9 мЕд/мл. Уменьшение овариального резерва организм пытается компенсировать увеличением концентрации ФСГ, уровень которого на 1-3 день цикла повышается. Менструальная функция у женщины при этом может быть сохранена.
- Эстрадиола, увеличение концентрации которого выше 250 пг/ мл расценивается, как неблагоприятный признак, особенно в сочетании с другими гормональными изменениями.
- Ингибина, уровень которого на 2-3 день менструального периода не должен превышать 45 пг/мл, иначе женщине будет сложно забеременеть даже после гормональной стимуляции.
- Антимюллерова гормона (АМГ), вырабатываемого в фолликулах крупнее 8 мм. Уменьшение уровня гормона ниже 0,6 пг/мл говорит об истощении овариального резерва. Слишком высокая его концентрация – выше 3 пг/мл тоже нежелательна, т.к. указывает на вероятность опухоли яичника.
Когда боль в животе после ЭКО является патологией?
В некоторых случаях болевой синдром после экстракорпорального оплодотворения свидетельствует о нарушениях процесса зачатия или функционирования внутренних органов. От нормальной «физиологической» боли он отличается высокой интенсивностью, серьезно мешающей жизнедеятельности пациентки, большей продолжительностью и часто сопровождается следующими симптомами:
- обильными кровянистыми выделениями из влагалища;
- вздутием живота, нарушениями пищеварения (тошнотой, запорами, поносом);
- значительным повышением локальной или общей температуры тела.
Причинами патологической боли в животе при ЭКО являются следующие нарушения гестации или репродуктивной системы организма.
Синдром гиперстимуляции яичников. Это патологическое состояние возникает при введении чрезмерных доз гормональных препаратов для увеличения числа созревших яйцеклеток. Из-за этого яичники достигают в размере десятков сантиметров, что приводит к сдавливанию соседних органов, сосудов и нервов, что сопровождается выраженной болью. Также синдром гиперстимуляции может сопровождаться такими симптомами, как повышение температуры, тошнота, рвота, нарушения стула, потеря аппетита, помрачнение сознания, обмороки и т. д. Легкая и средняя степень этой патологии не угрожают жизни и здоровью пациентки и в специализированной терапии не нуждаются – достаточно прекратить курс гормональных инъекций и соблюдать режим дня и питания, предписанный врачом. Тяжелая форма гиперстимуляции яичников способна нанести серьезный ущерб женскому организму и даже спровоцировать летальный исход, поэтому при нем назначается симптоматическое лечение, направленное на устранение опасных симптомов.
Травмы. Травматизация матки и яичников свойственна процедуре экстракорпорального оплодотворения, однако в норме ущерб здоровью пациентки от них невелик и полностью устраняется в течение нескольких дней. Однако, при некорректном проведении ЭКО могут возникнуть более обширные травмы органов репродуктивной системы и брюшной полости, которые сопровождаются обильными кровотечениями, воспалениями, развитием вторичных инфекций, занесенных недостаточно чистыми медицинскими инструментами и т. д. В таких случаях болевой синдром усиливается и не проходит самостоятельно – для ее устранения требуется медикаментозное и/или хирургическое лечение.
Выкидыш. Даже правильно проведенная процедура ЭКО не дает полной гарантии успешного зачатия. У многих пациенток после переноса эмбрионов может возникнуть самопроизвольное прерывание беременности еще на стадии имплантации или после нее. В таких случаях симптоматика выкидыша аналогична таковой при естественном зачатии и включает спазматические боли в нижней части живота и пояснице, обильное маточное кровотечение.
Многоплодная беременность. Это состояние рассматривается в медицине не как патология, требующая обязательного лечения, но как осложнение, при котором женщина нуждается в особом уходе. Оно развивается в связи с тем, что при ЭКО в некоторых случаях пациентке подсаживают сразу несколько эмбрионов, чтобы повысить шансы на успешное зачатие. Как правило, из всех пересаженных зародышей успешно приживается только один, но иногда их количество может быть и большим. Из-за этого матка существенно увеличивается в своих размерах, возникает растяжение поддерживающих ее связок, что также сопровождается болезненными ощущениями. Помимо болевого синдрома, симптоматика многоплодной беременности может также включать артериальную гипертензию, анемию, рвоту, предлежание плаценты, многоводие и т. д.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Бластоциста
Когда морула попадает в полость матки, через прозрачную зону с микроокружения эмбриона начинает просачиваться жидкость, которая накапливается в межклеточных пространствах внутренней клеточной массы. Постепенно межклеточные пространства сливаются и формируют единую полость — бластоцель. Клетки внутренней клеточной массы образуют эмбриобласт и локализованы на одном полюсе, тогда как клетки наружной клеточной массы или трофобласт, становятся плоскими и образуют стенку бластоцисты. Прозрачная зона исчезает, что дает возможность бластоцистам осуществить имплантацию.
Клетки трофобласта, которые локализуются над эмбриобластным полюсом бластоцисты, около шестого дня начинают врастать в эпителий эндометрия — слизистой оболочки матки. Прикрепление и инвазия трофобласта обеспечиваются действием интегринов, выделяемых клетками трофобласта, а также ламинином и фибронектином межклеточного матрикса эндометрия.
Имплантация является результатом комплексных взаимодействий трофобласта и эндометрия. К концу первой недели развития зародыш человека проходит стадию морулы, бластоцисты и начинает имплантацию в слизистую оболочку матки. Итак, имплантация происходит в конце первой недели развития.
Клинические корреляции. Аномальные зародыши обычно погибают через 2-3 нед после оплодотворения, поэтому их частоту определить трудно. Полагают, что около 50% беременностей заканчиваются самопроизвольными выкидышами, и половина из них обусловлена хромосомными аномалиями. Эти выкидыши является следствием так называемых «пренатальных фильтров», что отбраковывают аномальные эмбрионы и тем самым уменьшают количество индивидов с врожденными пороками до 2-3% вместо 12%.
При комбинации методов экстракорпорального оплодотворения и полимеразной цепной реакции (ПЦР) проводится молекулярный скрининг эмбрионов с генетическими аномалиями (преимплантационная диагностика). Для этого достаточно выделить один бластомер из эмбриона ранней стадии развития и реплификовать его ДНК для дальнейшего исследования. Программа «Геном человека» занимается изучением связи специфических генов с различными клиническими синдромами.
Стоимость пункции фолликулов
| Название | Цена |
| Базовое ЭКО | 125000 руб. |
Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на программу ЭКО или внести депозит. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.
Работаем круглосуточно 24/7
Для Вашего удобства мы работаем 24 часа 7 дней в неделю
Индивидуальный подход ко всем пациентам
Мы учитываем особенности каждого пациента и каждой супружеской пары.
Западные стандарты лечения
Все решения находятся в рамках протоколов доказательной медицины.
Сотрудничество с ведущими клиниками
Наши врачи плотно сотрудничают с коллегами из Европы, США и Израиля.
Методы лечения
Терапия строго индивидуальна, разрабатывается на основании полученных результатов анализов и сбора анамнеза пациентки. Поскольку каждый организм особенный, модифицировать и корректировать протоколы стимуляции часто приходится в ходе подготовки к ЭКО. Наиболее распространенными протоколами являются:
- стимуляция агонистами/антагонистами гонадотропин-рилизинггормонов;усиление фолликуло-вырабатывающих функций при помощи контролируемой индукции овуляции (инъекции гонадотропина или кломифенцитрата);стимуляция антральных и преантральных фолликулов и для стимуляции суперовуляции;
- гормональное воздействие с целью простимулировать рост ФСГ (введение стероидов, прогестагенов, прием оральных контрацептивов;
- сочетание природных механизмов роста фолликулов с протоколами стимуляции.
Неплохой результат при терапии бедного ответа яичников показывают экспериментальные методики — введение инъекционно мезенхимальных стволовых клеток. Несмотря на то, что методика пока не до конца изучена, ученые утверждают, что она станет «прорывом» в репродуктивной медицине.
Доказано, что преждевременное истощение яичников часто бывает вызвано недостатком герминогенных или гранулезных клеток. В ходе ряда исследований российских и зарубежных ученых было выявлено, что стволовые клетки, извлеченные из яичников, «в пробирке» способствуют обновлению ооцитов (репродуктивного материала). Фактически истощенные клетки «обновляются» in vitro и по мнению исследователей могут быть пригодны к ЭКО в случае диагноза «бедный ответ яичников».
Эксперименты пока находятся в стадии испытаний на лабораторных животных, поэтому говорить об эффективности их действия на человека рано. Однако даже имеющиеся результаты обнадеживают, что использование подобных инноваций не только «омолодит» природный запас яйцеклеток, но и без дополнительных препаратов приведет в норму гормональную систему женщины.
Тактика проведения ЭКО при обнаружении коронавируса
Действия врачей и пациентов, которые проходят или только готовятся к ЭКО, зависит от того, на каком этапе процедуры было обнаружено заболевание хотя бы у одного из родителей:
- На стадии подготовки. При обнаружении коронавируса у одного или обоих родителей врач-репродуктолог отменяет процедуру до выздоровления заболевшего пациента. Как уже говорилось, это выполняется как в интересах самих будущих родителей и их ребенка, так и для безопасности медицинского персонала и посетителей клиники. Как только повторные тесты, проведенные после лечения, выявят отсутствие вируса у обоих супругов, процедура ЭКО продолжается.
- На стадии стимуляции. Если симптомы заболевания были выявлены у одного или обоих родителей на этапе ранней стимуляции, врач останавливает процедуру и назначает женщине прием специальных лекарств. При обнаружении коронавируса или иного ОРВИ на стадии зрелых фолликулов врач учитывает состояние пациентки и либо приостанавливает процедуру, либо выполняет пункцию с последующей криоконсервацией яйцеклеток. В обоих случаях дальнейший ход ЭКО возможен только после выздоровления пациентов.
- На этапе пункции. Если мужчина сдал сперму и не имеет признаков инфекции, у женщины осуществляется пункция ее фолликулов, оплодотворение полученных ооцитов и криоконсервация эмбрионов. Если мужчина еще не сдал свой генетический материал и имеется подозрение на ОРВИ или коронавирус, яйцеклетки замораживаются и используются в ЭКО уже после выздоровления обоих партнеров.
- На этапе культивирования. Если диагноз одному или обоим родителям был поставлен уже после оплодотворения во время выращивания зародышей, эмбрионы доводятся до нужного состояния и замораживаются, ЭКО приостанавливается. Пересадка осуществляется после выздоровления обоих партнеров.
Если женщина уже переболела коронавирусной инфекцией и планирует пройти ЭКО, врачи рекомендуют отложить процедуру на 3 месяца и вернуться к ней после того, как повторные тесты (и ПЦР, и на иммуноглобулины) покажут отрицательный результат. Столько долгий срок объясняется тем, что организму будущей мамы нужно восстановиться после перенесенной болезни.
Особенности переноса криобластоцисты
Перенос криобластоцисты, как правило, не отличается от стандартной манипуляции. Хотя иногда при переносе криобластоцисты может понадобиться вспомогательный хэтчинг – удаление или резекция блестящей оболочки.
Блестящая оболочка яйцеклетки исполняет защитную функцию: она предотвращает попадание более 1 сперматозоида внутрь клетки, а также удерживает клетки эмбриона в процессе их деления. Но иногда происходит утолщение оболочки, что затрудняет выход бластоцисты. Подобное явление часто возникает у женщин старшего возраста. В этой ситуации необходимо провести удаление оболочки или сформировать в ней отверстие. Это может быть сделано несколькими способами: лазером, ферментами, механическим или химическим путем.
Вспомогательный хетчинг показан:
- Перед переносом криобластоцист, полученных путем оплодотворения криояйцеклеток;
- Неравномерная и толстая блестящая оболочка;
- Многократные неудачные попытки ЭКО;
- Перед проведением предимплантационной генетической диагностики.
Бесплатный прием репродуктолога
по 30 апреля 2021Осталось дней: 9
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Программы ЭКО в регионах
Читать статью
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Короткий протокол ЭКО по дням
Схема стимуляции подбирается врачом индивидуально для каждой женщины. Всего существует два вида коротких протокола:
- с агонистами ГнГРГ;
- с антагонистами ГнГРГ.
ГнГРГ — это гонадотропин-рилизинг-гормон, воздействующий на гипофиз и вызывающий тем самым выработку лютеинизирующего и фолликулостимулирующего гормона.
В зависимости от выбранного варианта процесс по дням будет различаться.
График подбирается индивидуально
Схема короткого протокола с агонистами ГнГРГ по дням
- на 2–3 день менструального цикла начинается прием препаратов с агонистами ГнГРГ для блокады гипофиза;
- стимуляция овуляции происходит параллельно блокаде гипофиза и занимает около 15 дней;
- за 36 часов до начала пункции фолликулов пациентке вводят дозу гормона ХГЧ;
- На 12–15 день ССО проводится пункция.
Далее следует изъятие яйцеклетки под наркозом. В специальных условиях врач проводит искусственное оплодотворение и выращивание эмбрионов в инкубаторе. Для поддержания необходимого гормонального фона женщине назначаются препараты с прогестероном. Через 3–4 дня подросший эмбрион пересаживают в матку.
Схема короткого протокола с антагонистами ГнГРГ по дням
- на 2–3 день менструального цикла начинают стимуляцию овуляции препаратами с антагонистами ГнГРГ. Весь процесс длится около 14 дней;
- ХГЧ вводится за 36 часов до пункции фолликула;
- на 12–14 день ССО проводится пункция.
Последующие этапы не отличаются от предыдущего варианта.
В целом короткий протокол длится 4 недели, как стандартный менструальный цикл. Препараты принимаются строго с определенным промежутком и в указанных дозировках
Важно понимать, что гормональные лекарства могут оказывать сильное воздействие на настроение, вызывать боли или неприятные ощущения в яичниках.
Короткий протокол подразумевает регулярное обследование
Помимо описанных этапов пациентке необходимо проходить регулярное обследование. Через каждые два дня проводится УЗИ для отслеживания созревания фолликулов.
После пересадки эмбриона в матку пациентке также следует регулярно посещать репродуктолога и соблюдать рекомендации. Только через 20 дней после переноса делается контрольный анализ, способный подтвердить наличие беременности.
Как далее проходит ЭКО после пункции
ЭКО после пункции состоит из ряда этапов. Это:
- Оплодотворение эмбриона ранее взятыми сперматозоидами и получение морфологически правильного эмбриона.
- Культивация эмбриона до периода, когда в естественных условиях должна произойти имплантация.
- Перенос эмбриона в полость матки, его дальнейшая имплантация и развитие.
Как видите, одним из ключевых этапов протокола является именно пункция яичников. Как происходит пункция яичников? Все очень просто – пациентка усаживается в кресло, ей вводится обезболивающее, затем в полость матки помещаются специальные инструменты, один из которых походит на небольшой шприц с очень тонкой иглой. Под контролем УЗИ датчиков, игла вводится в яичник и всасывает яйцеклетки, пригодные для оплодотворения и дальнейшего развития. После этого все инструменты извлекаются, и процедура считается завершенной.
Общая информация
Правильное питание – залог здоровья и долголетия. Разнообразный, питательный и сбалансированный рацион позволяет человеку чувствовать себя бодрым, энергичным и полным сил. Для женщины, планирующей беременность, он играет особо значимую роль.
В рамках подготовки к экстракорпоральному оплодотворению особое внимание уделяется соблюдению принципов правильного питания, ведь это может значительно повлиять на успешный исход процедуры.
Принцип белковой диеты при ЭКО заключается в следующем:
- белки и клетчатка как основа питания;
- жиры растительного происхождения рекомендованы только в ограниченном количестве;
- животные жиры – исключить из рациона;
- углеводы – сократить потребление.
Репродуктологи медицинского центра К+31 назначают диету с учетом индивидуальных особенностей состояния здоровья каждой пациентки.
Кроме изменений в питании, женщине необходимо придерживаться общих норм здорового образа жизни: соблюдать режима сна, потреблять рекомендованное количество жидкости (около 2 литров), умеренно заниматься спортом.
Планируя искусственное оплодотворение, стоит отказаться от вредных привычек, таких как курение и употребление алкоголя, а также от соблюдения разнообразных жестких диет для поддержания стройной фигуры. Голодание угнетает репродуктивные функции яйцеклетки и значительно снижает шансы на успешное проведение процедуры.
Почему необходимо потреблять больше белка, чем обычно? Потому что он является фундаментом для клеток, органов и тканей организма. Он принимает участие в жизненно важных процессах в организме, что позволяет избежать некоторых осложнений и заболеваний.
Генетические заболевания и ЭКО
Важным аспектом, влияющим на проведение экстракорпорального оплодотворения, является наличие у одного или обоих родителей наследственных заболеваний. Само ЭКО при этом возможно, но велик риск передачи дефектных генов ребенку, из-за которых у него могут развиться врожденные патологии. В таком случае возможно два варианта действий:
- Провести экстракорпоральное оплодотворение с учетом всех рисков для ребенка и самой матери. При этом генетиче6ский материал и оплодотворенные эмбрионы подвергаются предварительному генетическому скринингу, который позволяет выявить дефектные гены и определить примерные шансы на проявление у ребенка врожденных патологий. Однако результаты таких исследований не точны на 100%, поэтому всегда есть риск, что патология не будет замечена и разовьется в плоде.
- Отказаться от проведения ЭКО и использовать донорский генетический материал. При этом один или сразу оба пациента не будут биологическими родителями будущему ребенку, из-за чего на такой шаг решается не каждая семейная пара.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
В любом случае, при наличии генетических заболеваний родителям придется сделать нелегкий выбор. Большое значение имеет профессионализм и тактичность врача – зачастую именно он будет выбирать, какой способ преодоления бесплодия выбрать, исходя из рисков и возможностей конкретной ситуации.
Когда наступит беременность?
Метод чаще всего используется для восстановления овуляции и помогает преодолеть бесплодие. Такое способ назначается женщинам, которые не могут забеременеть в течение долгого периода времени. Правильно подобранные ОК увеличивают фертильность.
Вероятность наступления беременности сразу после отмены ОК увеличивается в 3-4 раза. Только в редких случаях требуется пройти повторный курс с перерывом на 2-3 месяца.
С целью предотвращения беременности контрацептивы могут приниматься в течение долгого периода времени. Если женщина пила их больше года, то организму потребуется время на восстановление репродуктивной функции.
У некоторых представительниц прекрасного пола овуляция происходит сразу, а вторые ждут ее несколько месяцев. Как правило, возможность организма к вынашиванию плода станет прежней после 3 месяцев реабилитации.
Если женщине уже исполнилось 30 лет, то ее основные репродуктивные функции могут восстанавливаться в течение года. После длительного приема ОК процесс может затянуться без дополнительной медикаментозной поддержки. Любой гормональный препарат оказывает воздействие на организм. Нет полностью безопасных средств, которые не имеют побочного действия.
Этап 6 — Поддержание беременности
После проведения экстракорпорального оплодотворения важно контролировать, как проходит развитие эмбриона. Может понадобиться гормональная терапия, которая будет назначена только по результатам ультразвукового исследования и анализов.. Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
При положительном результате в первый триметр важно регулярно консультироваться с врачом и сдавать все необходимые анализы, позволяющие контролировать состояние женщины и развитие беременности. Поддерживающая гормональная терапия после проведения ЭКО может длиться около 10–12 недель.
Что за процедура и ее преимущества
Внутриматочная инсеминация (ВМИ) относится к технологиям искусственного зачатия. Но в отличие от ЭКО она не требует длительной и болезненной подготовки, а также отсутствует восстановительный период.
Суть этого вспомогательного репродуктивного метода заключается в том, что в период овуляции женщине в полость матки вводят обработанную в лаборатории семенную жидкость. Сперма может быть полового партнера/супруга, а также возможно использование замороженного материала донора.
К основным преимуществам ВМИ относятся:
- Безболезненность, то есть нет нужды в применении анестезии и госпитализации.
- Нет вреда для организма, а значит отсутствуют побочные эффекты.
- После процедуры (15-20 минут) женщина идет домой.
- Можно проводить неоднократно.
- Введение семенной жидкости сразу в полость матки позволяет избежать шеечного фактора бесплодия. При естественном половом контакте большая часть сперматозоидов гибнет в шейке матки из-за патологического состава цервикальной слизи.
Проведение искусственного оплодотворения при помощи инсеминации значительно увеличивает возможность зачатия по сравнению с естественным актом. Это происходит благодаря предварительной обработке семенного материала, то есть женщине вводят сперму с самыми активными и подвижными сперматозоидами. Также врачи проводят процедуру только в период овуляции, наступление которой контролируется при помощи УЗИ.