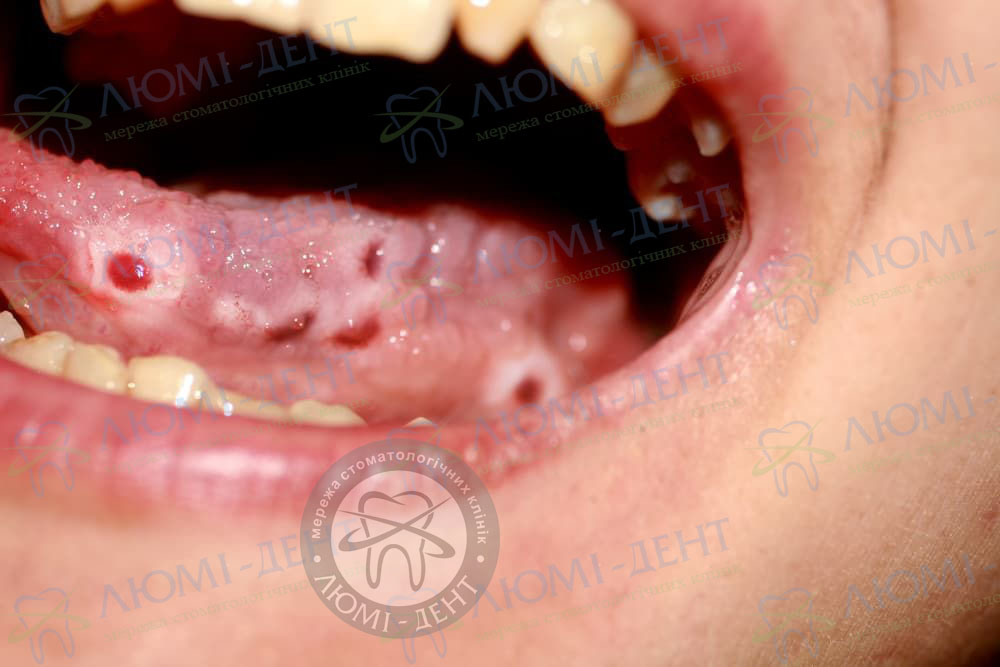
Контагиозный моллюск — симптомы и лечение
Содержание:
- «Угри — это диагноз дерматологический…»
- Лекарственные средства
- Удаление липомы: как избавиться от жировика?
- Диагностика
- Гормональная регуляция сальных желез
- «Исключить из питания продукты, содержащие йод, бром…»
- Возможные осложнения
- Псориаз
- Фототерапия и лазеры при лечении акне
- Катушка зажигания и остальные элементы
- Народная медицина
- Как вирус предается детям?
- Боль в горле: когда надо обращаться к врачу?
- Причины появления
- Угревая сыпь на лице: лечение
- Лечение
- Лечение
«Угри — это диагноз дерматологический…»
— Так к кому же все-таки? К косметологу или дерматологу? Может ли подростка осматривать взрослый косметолог или дерматолог?
— Угри — это диагноз дерматологический. Ходить с ними «к косметологу за чисткой» не стоит. Грамотно подобранные доктором-дерматологом наружные средства в таких случаях не дадут развиться осложнениям, рубцам, например. Если мама или папа заметили, что у подростка высыпания стали появляться не только на коже лица, но и на спине, или после таких высыпаний остаются рубцы, тут уж незамедлительно обращайтесь к дерматологу-косметологу. Наружными средствами такие высыпания вылечить нельзя! Деления на детских и взрослых косметологов-дерматологов нет. Главное, что бы это был врач.
— Химические пилинги в таких случаях более эффективны. И проводить их нужно курсами, каждые 2-3 недели до достижения необходимого результата. Проводить эти процеудры можно с начала проявлений высыпаний, но только с согласия родителей.
— Рекомендуются ли подросткам с угревой сыпью какие-то физиопроцедуры?
— Из физиопроцедур есть:
-
Фотодинамическая и лазерная терапия. Она обладает бактерицидным действием, курс 8-10 процедур 1-2 раза в неделю. Для поддержания достаточно одного раза в две недели после основного курса.
-
Рекомендуется и дарсонвализация – электролечение, курс из10-20 процедур ежедневно или через день.
-
Криотерапия жидким азотом назначается для лечения уже образовавшихся рубцов, пигментаций. Используются для этого и пилинги, фото- и лазерное лечение.
Лекарственные средства
Дерматологи выделяют акне по степени тяжести:
- легкая – когда узелково-гнойничковые высыпая на лице, спине, груди не превышают 10,
- средняя – 10–40,
- тяжелая – более 40 прыщей и наличие больших абсцедирующих узлов с гнойным содержимым, которые вызывают рубцовые изменения.
Ирина Смольская
дерматолог, физиотерапевт, врач высшей категории
Для коррекции гормональных нарушений могут назначаться оральные контрацептивы. Здесь дерматологи работают в тандеме с гинекологом. При тяжелой форме акне еще используются ароматические ретиноиды внутрь – под контролем дерматолога. Но, как правило, подросткам они не назначаются.
Гормональную косметику, которую часто используют взрослые с проблемной кожей, подросткам применять нельзя.
Период выздоровления зависит от степени акне и соблюдения всех рекомендаций. Это каждодневная работа над собой, которую должны помогать контролировать родители.
Легкую степень акне можно вылечить и за месяц, лечение угревой болезни средней степени может длится полгода, а тяжелой формы – год и выше.

Удаление липомы: как избавиться от жировика?
Если липома большая, находится на видном месте, а также если она причиняет неудобство, например, давит на мышцы или нервное сплетение, вызывая боль, ее нужно лечить. Единственным эффективным способом лечения липомы (жировика) является хирургическая операция. Самостоятельно избавиться от липомы, пытаясь её выдавить — бесполезно. Кроме того, такие попытки могут привести к инфицированию и нагноению образования.
Удалить липому небольшого размера можно в амбулаторных условиях — без госпитализации в больницу. В этом случае применяется местная анестезия (обезболивание). Операция длится 15-20 минут, и можно уйти домой практически сразу после её окончания.
Если в результате диагностики выясняется, что опухоль имеет большие размеры, расположена в труднодоступном месте или глубоко проникает в мягкие ткани и внутренние органы, для лечения липомы потребуется лечь в больницу на несколько дней. В сложных случаях операцию по удалению жировика проводят под наркозом (общей анестезией).
Чаще всего удаление жировика производят с помощью простого хирургического надреза кожи над опухолью и вылущивания её из окружающих тканей. Операция заканчивается ушиванием раны. После лечения на коже остается рубчик.
Лучшие косметические результаты дает эндоскопическое удаление липомы. В этом случае точечный надрез делают не над жировиком, а на отдалении от опухоли, маскируя его в естественных складках кожи, в подмышках, на волосистой части головы и др. Через надрез к липоме проводят тонкие микрохирургические инструменты и эндоскоп, с помощью которого хирург визуально контролирует свою работу.
Еще одним щадящим методом является липосакция липомы. В этом случае жировую ткань из опухоли отсасывают через широкую иглу, введенную под кожу. Однако после таких операций липома может со временем появиться вновь.
Диагностика
Сначала гинеколог собирает анамнез и проводит общий и гинекологический осмотры. Затем назначаются следующие исследования:
- УЗИ органов малого таза;
- рентгенография, компьютерная томография;
- тест на беременность или анализ крови на ХГЧ (для исключения внематочной беременности);
- общие анализы крови и мочи.
Дополнительно могут понадобиться:
- анализы крови на онкомаркеры;
- лапароскопическое исследование с биопсией (в ходе которого одновременно можно осуществить лечение кисты);
- анализ крови на гормоны (для выявления причин развития кисты).
При наличии сопутствующих заболеваний (эндокринных, воспалительных патологий внутренних органов) может потребоваться помощь соответствующих специалистов: эндокринолога, гастроэнтеролога, уролога, терапевта и т.д.
Гормональная регуляция сальных желез
Дифференцировка, пролиферация себоцитов, синтез липидов контролируются комплексными эндокринологическими механизмами.
Андрогены
и гормоны роста способствуют дифференцировке и гиперфункции сальных
желез, в то время как эстрогены и ретиноиды, такие как 13-цис-ретиноевая
кислота, ингибируют активность сальных желез.
Андрогены
Тестостерон — основной мужской половой гормон. Секретируется клетками Лейдига в яичках у мужчин, в небольших количествах яичниками у женщин, а также корой надпочечников и у мужчин, и у женщин. Гормон циркулирует в основном в крови в связанном неактивном состоянии (около 40% — с альбумином и около 60% — с глобулином, связывающим половые гормоны). Потенциальной активностью обладают лишь несвязанные молекулы тестостерона (около 2%).
Андрогенная активность тестостерона проявляется в период внутриутробного развития эмбриона (начиная с 13-й недели гестации). В предпубертатный период по механизму отрицательной обратной связи андрогены подавляют секрецию гонадотропина. К началу периода полового созревания гипофизарные клетки становятся менее чувствительными к ингибирующему действию циркулирующих андрогенов.

Кора надпочечников играет важную роль в синтезе гормонов, в том числе андрогенов. Все стероидные гормоны надпочечников синтезируются из холестерина. Синтез глюкокортикоидов и андрогенов регулируется адренокортикотропным гормоном. Основные андрогены коры надпочечников — дегидроэпиандростерон (ДГЭА) и андростендион, по своей активности — слабые андрогены. Тестостерон превосходит их по своей активности в 20 и 10 раз соответственно.
ДГЭА
и андростендион — основные андрогены в организме у женщин, из которых
образуется более 2/3 циркулирующего тестостерона. Концентрация ДГЭА и
его сульфатной формы значительно увеличивается в период пубертата, что
соответствует периоду адренархе. Максимальная концентрация ДГЭА в крови
присутствует в возрасте 20-30 лет, а затем она снижается на 20% в
течение каждых последующих 10 лет. У женщин в возрасте до 35 лет
концентрация гормона в норме 2660-11200 нмоль/л, а у мужчин — 5700-11
500 нмоль/л.
Синтез андрогенов
Путь биосинтеза андрогенов в различных эндокринных органах одинаков.
Предшественником андрогенов, как и других стероидных гормонов, служит холестерин, который либо поступает из плазмы в составе липопротеидов низкой плотности, либо синтезируется в самих железах из ацетил-коэнзима А. Основное отличие заключается в том, что образование прегненолона из холестерина в надпочечниках стимулируется адренокортикотропным гормоном, а в яичках — лютеинизирующим гормоном.
«Исключить из питания продукты, содержащие йод, бром…»
— Какие общие рекомендации вы можете дать родителям детей-подростков и самим подросткам, страдающим угрями?
— Исключить из питания продукты, содержащие йод, бром (красная икра, печень трески, морская капуста, шпинат, морепродукты и грибы).
Наконец, нужно обратить внимание на использование декоративной косметики. Зачастую девочкам хочется как-то замаскировать возникающие дефекты кожи
Не нужно это запрещать — так вы только содействуете возникновению психоэмоциональной травмы. Но нужно ответственно отнестись к выбору тонирующего средства. Современная декоративная косметика обладает легкой текстурой, не мешает сало- и потоотделению, не закупоривает сальные протоки.
Возможные осложнения
При отсутствии лечения и прогрессирующем росте кисты яичника могут развиться следующие осложнения:
- Кровоизлияние в полость кисты и последующая трансформация функционального новообразования в геморрагическое;
- Перекрут ножки кисты. При неполном перекруте (постепенном, на 90-180 градусов) происходит нарушение кровообращения, потеря подвижности кисты, образование спаек. При полном (остром) перекруте (на 360 градусов) может возникнуть некроз (отмирание тканей), ведущий к развитию перитонита (воспаления брюшины). Это опасное состояние, при котором медицинская помощь должна быть оказана незамедлительно. Полный перекрут ножки кисты проявляет себя такими симптомами, как снижение артериального давления и повышение температуры тела, тошнота и рвота, диарея или запор, резкие приступообразные боли внизу живота, отдающие в поясницу или ногу.
- Разрыв стенки кисты (может привести к развитию перитонита). Пациентка чувствует сильные односторонние боли внизу живота (в зависимости от расположения новообразования). Брюшная стенка напряжена. Может наблюдаться запор. Разрыв кисты способен произойти вследствие травм живота, физических нагрузок, полового акта, воспалительных заболеваний органов малого таза, нарушения гормонального фона, перекрута ножки кисты.
- Внутрибрюшное кровотечение (может наблюдаться при разрыве новообразования).
- Бесплодие.
Псориаз
Псориаз – неинфекционное кожное заболевание, вызванное проблемами с иммунной системой, характеризующееся появлением красных пятен или бляшек, покрытых скоплением омертвевших клеток.
Псориаз
Результаты проведенных исследований показали, что существуют некоторые генетические связи между генами, вызывающими ВЗК, и теми, которые вызывают псориаз. Например, у 10% людей с язвенным колитом обнаружены родственники первой линии с псориазом, что более чем в три раза больше по-сравнению с обычными (3%). Для полного понимания этих связей необходимы дополнительные эксперименты.
Псориазом страдают многие с язвенным колитом или другими ВЗК, то есть он может быть не только самостоятельным иммуноопосредованным заболеванием, но и проявлением воспаления кишечника.
Для лечения псориаза вначале назначают местное применение мазей, растворов (гормональных – Дайвобет, дипросалик, гомеопатических – Псориатен, метаболитов витамина D3 – Дайвонекс). Затем простое ультрафиолетовое облучение кожи (фототерапия или УФ-Б) или с применением фотосенсибилизаторов (фотохимиотерапия или УФ-А) и только после этого системные препараты.
Фототерапия и лазеры при лечении акне
Фототерапия и лазеры для лечения акне эксплуатируют – либо эндогенные порфирины, содержащиеся в P.acnes, либо на кожу перед процедурой дополнительно наносят источники экзогенных порфиринов. Порфирины имеют свойство поглощать свет в синих областях спектра (длина волны 415 нм), что приводит к образованию нестабильного кислорода и как следствие – к разрушению патогенных бактерий P.acnes. FDA рекомендует аппараты Lumenis (например, модуль IPL аппарата M-22), которые используют высокоинтенсивный свет синей части спектра – для лечения папуло-пустулезной формы акне, т.е. прыщей.
Свет красной части спектра также может быть полезен, т.к. в сравнении с синим светом – он обладает более сильным противовоспалительным действием (хотя и в меньшей степени воздействует на порфирины). Поэтому комбинация света синего и красного частей спектра – будет еще полезнее. Процедуры на лице проводятся 2 раза в неделю по 15 минут. По данным учебника по дерматологии «Fitzpatrick’s Dermatology» – после 4 недельного курса терапии у 80% пациентов количество прыщей снизилось на 60%. Но при отсутствии поддерживающих процедур их количество возвращается к исходному – в течение 3-6 месяцев.
Фотодинамическая терапия имеет еще большую эффективность при лечении прыщей. Она заключается в нанесении на кожу экзогенных порфиринов за 1 час до процедуры (аминолевулиновой кислоты/ АЛК), после чего происходит воздействие источника света большой мощности. В качестве последнего могут выступать – импульсные лазеры на красителе, интенсивный импульсный свет или широкополосный источник света красной части спектра. АЛК метаболизируется в сальных железах и волосяном фолликуле до порфиринов, которые при воздействии света приводят к выделению нестабильного кислорода, повреждающего сальные железы. Несколько процедур фотодинамической терапии могут дать улучшение до 5 месяцев.
Импульсный КТР-лазер (длина волны 532 нм) – также приводит к уменьшению количества прыщей примерно на 40%. Использование этого лазера 2 раза в неделю в течение 2 недель, т.е. всего необходимо 4 процедуры). Кроме того, некоторые из неабляционных инфракрасных лазеров с длинной волны 1450 нм и 1320 нм – также могут быть полезны для лечения прыщей, т.к. они вызывают термическое повреждение сальных желез. Однако, любой из этих лазеров требует курса из нескольких процедур (при этом улучшение сохраняется примерно до 6 месяцев).
Одним из новейших устройств для лечения акне является аппарат Isolaz (компании Solta Medical). Насадка аппарата выполнена в виде фото-пневматического устройства, которое создает отрицательное давление, высасывающее жировой секрет из устьев волосяных фолликулов. Сразу после этого включается широкополосный импульсный свет (длина волн от 400 до 1200 нм), который воздействует на порфирины P.acnes, уничтожая эти бактерии, а также оказывает противовоспалительное действие.
Что дают фототерапия и лазеры?
Регулярное применение курсами позволяет не только улучшить течение акне, уменьшив этим количество воспалительных элементов. Применение фототерапия (IPL) и лазеров курсами – часто позволяет избежать необходимости применения пероральных средств (антибиотиков, изотретиноина), а также связанных с ними многочисленных побочных эффектов. Но стоимость такого лечения высока. Надеемся, что наша статья на тему: Как убрать прыщи на лице – оказалась вам полезной!
1. Учебник по дерматологии «Fitzpatrick’s Dermatology» (8 издание),2. «Современные методы лечения и реабилитации больных с вульгарными угрями» (Баринова), 3. «Акне с позиции доказательной медицины» (Анисимова), 4. «Клеточные механизмы барьерно-защитных функций кожи и их нарушения при кожных заболеваниях» (Меделец).
Катушка зажигания и остальные элементы
Она в бесконтактной системе несколько отличается от той, которая используется в классической. Причина – различное значение вторичного напряжения. Так, при работе двигателя внутреннего сгорания с контактной (включая контактно-транзисторную) системой зажигания, требуется для образования искрового промежутка 25-30 тыс. Вольт. А вот в бесконтактной системе нужно сгенерировать свыше 30 кВ, порой даже до 40 кВ. Следовательно, во вторичной обмотке необходимо большее число витков.
Остальные же элементы полностью аналогичны у всех трех вышерассмотренных конструкций. Бронепровода, соединяющие все высоковольтные цепи, вы самостоятельно выбираете. Они могут быть как в силиконовой, так и в резиновой оболочке. Работать может бесконтактное зажигание 2107 с любыми высоковольтными проводами, рекомендованными производителем. Свечи необходимо использовать те, которые рекомендует производитель. При этом марку можно опять-таки, выбрать самостоятельно.
Народная медицина
Для лечения прыщей у девочки-подростка нетрадиционная медицина советует умывания кислыми растворами, например, водой с добавленным яблочным уксусом или соком лимона
Важно, чтобы вода была прохладной
При отсутствии у ребенка аллергии на продукты пчеловодства можно делать медовые маски. Теплый продукт аккуратно наносят на предварительно очищенную кожу на 10 минут, смывать маску нужно только теплой, но не горячей водой. Для борьбы с прыщами на лице практикуют ежедневные умывания отваром зверобоя (сухой сбор травы продается в любой аптеке).
От легкой угревой сыпи помогает избавиться калиновая маска. Для ее приготовления берут ягоды калины, разминают в кашицу и наносят на кожу лица и шеи на 20 минут. Затем смывают прохладной водой. Вместо калины можно использовать землянику или клюкву.
При жирной коже полезно делать яблочные маски. Для этого зеленое яблоко натирают на мелкой терке, смешивают с яичным белком и наносят на кожу. Держать маску следует не более 20 минут, после чего кожу умывают прохладной водой.
Народные средства не стоит применять при тяжелой угревой сыпи, при образовании кист. Желаемого результата калина и мед в этом случае не принесут. А ухудшить состояние кожи могут вполне. Тяжелая и глубокая угревая сыпь, сплошное акне нуждаются в обязательной медицинской помощи с применением лекарственных средств, иначе запущенный процесс потом будет вылечить труднее, а прыщи оставят глубокие рубцы и следы, которые сохранятся на всю оставшуюся жизнь.
Как вирус предается детям?
ВПЧ распространяется при контакте кожа-к-коже или через кровь:
- Беременная мать может передать инфекцию своему ребенку через кровоток перед родами или через влагалищный канал во время родов. Это называется перинатальной передачей.
- Дети с бородавками на руках могут передавать вирус при кожном контакте. Распространение вируса в область гениталий происходит при прикосновении к ним руками. Этот путь заражения называется автоинокуляцией.
- Воспитатель с бородавками может передать вирус при контакте кожи с кожей рук или гениталиями ребенка. Это называется гетероинокуляцией.
- ВПЧ может передаваться от кожи человека к области гениталий ребенка при половом контакте – в случае насилия.
- Редко ВПЧ может передаваться при контакте с неодушевленными предметами или поверхностями. Если взрослый, имеющий бородавки, использует полотенце, а затем ребенок использует это же полотенце, вирус может быть передан ребенку. Это называется фомитной передачей.
ВПЧ передается при кожном контакте, даже в том случае если на коже нет бородавок и папиллом. После заражения вирус остается в организме. Человек может являться носителем
Боль в горле: когда надо обращаться к врачу?
Если горло вдруг стало Вас беспокоить, но температура не повышается, и других пугающих симптомов нет, имеет смысл попытаться справиться домашними средствами (тёплое питьё, полоскание). Но если за два дня боль в горле победить не удалось, надо обращаться к врачу. Не следует пытаться подменить профессиональную медицину и самому выбирать себе лекарство.
Категорически недопустимо прибегать к антибиотикам без соответствующего назначения врача. Если ваша болезнь вызвана вирусом (а обычная простуда, часто сопровождаемая фарингитом – это, как правило, вирусное заболевание), то антибиотики не помогут, а наоборот, только ослабят организм, истребив полезные бактерии.
В то же время на фоне вирусного поражения могут активизироваться и болезнетворные бактерии. И в этом случае может быть показано применение и антибактериальных препаратов. Только врач может правильно установить причину заболевания, поставить диагноз и подобрать эффективный курс лечения. Так же и становить тот факт, что горло здорово – в тех случаях, когда болевые ощущения в области горла вызваны заболеванием других органов, может только ЛОР-врач.
Обязательно следует обратиться к врачу, если:
- боль в горле не проходит в течение двух дней при домашнем лечении;
- боль очень сильная, трудно глотать или открывать рот;
- боль сопровождается резким повышением температуры;
- боли в горле сопровождаются сыпью на коже;
- дискомфорт в горле и болевые ощущения легко возвращаются. В этом случае пациенты обычно жалуются на то, что горло болит постоянно. Подобные жалобы, как правило, свидетельствуют о наличии хронической формы заболевания – хроническом тонзиллите или хроническом фарингите).
Причины появления
Основная причина возникновения просянки на лице – это избыточное образование клетками кератина. Предположительно, в коже появляется множество новых клеток, выделяющих кератин, а отшелушивание старых происходит все реже. Избыток кератина превращается в сгусток, который затем становится кистой.
Причин у этого может быть множество. Так, милиумы может вызывать:
-
гормональный дисбаланс;
-
нарушение метаболических процессов;
-
гиперкератоз;
-
патологии щитовидной железы;
-
негативное длительное воздействие солнечных лучей;
-
болезни пищеварительных органов;
-
неправильное питание, регулярное употребления жирной и жареной пищи в больших количествах, практически полное отсутствие в рационе клетчатки, недостаток важных витаминов и т.д.;
-
заболевания поджелудочной железы и надпочечников, приводящие к гормональным сбоям.
К слову, гормональный дисбаланс – частая причина появления просянки не только у взрослых, но и у детей, в частности, у новорожденных. Во время родов организм ребенка переживает гормональный криз, вследствие чего и появляются милиумы. Но если у взрослых без удаления они не проходят, то у малышей исчезают примерно через месяц после появления на свет.
Угревая сыпь на лице: лечение
Существует много групп препаратов от угревой сыпи. Это и топические ретиноиды, и средства на основе салициловой или азелаиновой кислот. Дополнительно могут применяться скрабы, пилинги, а также средства для очищения кожи – либо с салициловой кислотой, либо с альфа-гидрокси кислотами (например, гликолевой). Ну и в весенне-летний период обязательно еще и средства от солнца с SPF 50.
Мы рассмотрим их все, но не только их (я поделюсь с вами несколькими секретами). Вообще этот раздел выстрадан на личном опыте, т.к. автор статьи сам страдает угревой болезнью, ассоциированной с высокой чувствительностью рецепторов сальных желез и волосяных фолликулов – к андрогенам. Как следствие – автор статьи вынужден бороться и с белыми угрями на лбу (закрытыми комедонами), а также еще и с андрогенной алопецией. Я перепробовал все возможные препараты и средства против угрей, и ниже вы можете увидеть – какие выводы я сделал.
Схема лечения угревой сыпи –
Очень важное правило касается того, что лечение угревой сыпи нужно начинать как можно раньше. Существуют черные угри – их еще называют открытыми комедонами, и в этом случае вы в порах кожи можете увидеть сальные пробки черного цвета (черные точки)
Черный цвет открытым комедонам придает не грязь, а окислившийся пигмент меланин. Второй вариант – белые угри, которые также называют закрытыми комедонами. По статистике белые угри встречаются в 4 раза чаще черных.
Черные и белые угри являются основными элементам угревой сыпи, и их наличие говорит о том, что у вас классическая комедональная форма акне. Об этой форме будет свидетельствовать и отсутствие воспалительных элементов (папул и пустул), которые в простонародье принято называть прыщами. Наличие таких воспалительных образований говорит о развитии папуло-пустулезной формы акне. Мы говорим это потому, что назначаемые препараты будут различаться – в случаях когда у вас классическая угревая сыпь, и когда у вас одновременно присутствуют и угри, и прыщи.

Если вас больше интересуют схемы лечения прыщей (папуло-пустулезной формы акне), то их вы можете найти в статье по указанной ссылке.
Лечение
Обязательна госпитализация больных и соблюдение постельного режима в течение первых 2—3 недели заболевания. Из рациона исключают сенсибилизирующие пищевые продукты (цитрусовые, шоколад, свежие ягоды). Следует избегать применения лекарственных препаратов, если прогноз их эффекта сомнителен. Антибиотики назначают только при доказанной бактериальной инфекции. Димедрол, супрастин, тавегил и другие антигистаминные препараты не эффективны, как и широко применявшиеся ранее препараты кальция, аскорбиновая кислота, рутин. Используют нестероидные противовоспалительные препараты (индометацин, вольтарен). Глюкокортикоидные гормоны, но данным И. Е. Тареевой (1983), оказывают в ряде случаев благоприятное действие при кожном и суставном синдромах, но не влияют на патологический процесс в почках; вместе с тем они повышают свертываемость крови, ингибируют фибринолиз, усугубляют внутрисосудистое свертывание крови
Поэтому их назначают с осторожностью и только в комплексе с гепарином. Применение гепарина наиболее эффективно в связи с многосторонним действием препарата на патогенетические факторы Шенлейна—Геноха болезни
Он устраняет гиперкоагуляцию и купирует диссеминированное свертывание крови, ингибирует комплемент и препятствует его дальнейшей активации, стимулирует фибринолиз. Терапию гепарином начинают после определения гепаринорезистентности плазмы in vitro и проводят под контролем показателей свертываемости крови. Обычно гепарин назначают из расчета 300—400 ЕД на 1 кг массы тела в сутки в виде инъекций Под кожу живота (каждые 6—8 часов), при необходимости изменяя дозу так, чтобы обеспечить снижение показателей аутокоагуляционного теста и активированного парциального тромбопластинового времени в 2 раза. При развитии гепарино-резистентности дозу препарата увеличивают (иногда суточную дозу доводят до 800 ЕД на 1 кг массы тела). Если гепаринорезистентность связана с дефицитом антитромбина III, то больным ежедневно вводят в вену струйно 300—400 мл свежезамороженной донорской плазмы. Для улучшения микроциркуляции и усиления фибринолиза рекомендуют внутривенное капельное введение никотиновой кислоты в максимально переносимых дозировках. В качестве дезагреганта может быть использован трентал.
Больным с абдоминальным синдромом назначают полный голод до тех пор, пока не купируются боли. Разрешается только пить воду. При профузном кровотечении из желудочно-кишечного тракта струйно переливают большие дозы свежезамороженной плазмы (до 1000 мл и более). Введение аминокапроновой кислоты противопоказано, так как это может привести к усугублению синдрома диссеминированного внутрисосудистого свертывания. Назначать гепарин и дезагреганты нецелесообразно. При отсутствии эффекта производят резекцию пораженного отдела кишечника.
К наиболее эффективным методам лечения Шенлейна—Геноха болезни относится плазмаферез (см.). Эффект наступает быстро — после первой или второй процедуры. Купируются даже самые тяжелые криоглобулинемические формы васкулитов, протекающие с тяжелым синдромом внутрисосудистого свертывания крови. Обычно проводят 5—6 процедур через 3—4 дня. За сеанс удаляют от 1500 до 2000 мл плазмы больного. Дефицит жидкости и белков восполняют солевыми растворами, реополиглюкином, 10% раствором альбумина, свежезамороженной плазмой. Как при острых, так и при хронических формах Шенлейна—Геноха болезни весьма эффективным оказался так называемый селективный плазмаферез. Суть метода заключается в экстракорпоральном осаждении при t° 4° макромолекулярных агрегатов, в состав которых входят фибронектин, фибриноген, VIII фактор свертывания крови, криоглобулины, иммунные комплексы, обломки клеточных мембран. Перечисленные и другие компоненты плазмы преципитируют в присутствии гепарина. «Очищенная» таким образом плазма может быть заморожена и в дальнейшем перелита больному при следующем гшазмаферезе. При t° —20° пластиковый контейнер с плазмой может храниться в течение недели. При отсутствии эффекта от перечисленных выше методов лечения или при частых и тяжелых рецидивах Шенлейна—Геноха болезни назначают цитостатические препараты, обладающие иммунодепрессивным действием: азатиоприн по 150 мг в сутки в течение 3—4 месяца, циклофосфан по 200 мг через день (суммарная курсовая доза 8—10 г). Лечение цитостатиками нужно проводить под контролем уровня лейкоцитов в крови. Следует избегать использования этих препаратов у детей, учитывая мутагенный эффект цитостатиков.
Лечение
Подход к лечению васкулита определяется локализацией поражённых сосудов, наличием сопутствующих заболеваний, тяжестью состояния, рядом других факторов. Чаще всего применяют комплексную терапию, которая предполагает приём лекарств, физиотерапию, соблюдение диеты, профилактику обострений. При тяжёлых формах заболевания, если развивается тромбоз крупных артерий, стеноз магистральных артерий, показано хирургическое лечение.
Медикаментозное лечение васкулита
Подходы к лечению васкулита различаются в каждом случае. Ревматолог назначит препараты для снижения выработки антител, уменьшения чувствительности тканей. В некоторых случаях нужны антибиотики, в других — противоаллергические препараты.
Составлять программу медикаментозного лечения должен лечащий ревматолог. Дополнительно он может привлечь, других врачей, более узкой специализации. Заболевание нельзя пытаться вылечить самостоятельно. Оно опасно тяжёлыми осложнениями, требует системной и сложной терапии.
Лекарства при васкулитах
Назначают так, чтобы добиться устойчивой ремиссии, снизить риск развития осложнений. При вторичном васкулите терапия направлена на лечение основного заболевания, вызвавшего воспаление сосудов.
Для лечения используют следующие препараты:
- глюкокортикостероиды или стероидные гормоны. Назначаются почти во всех случаях, оказывают противовоспалительное и иммунодепрессивное действие. Дозы препаратов подбирают индивидуально, формируя график приёма. Обычно дозировка сначала высокая, а затем постепенно снижается;
- цитостатики. Они подавляют активность иммунной системы, что позволяет корректировать аутоиммунные механизмы. Цитостатики применяются в сочетании с глюкокортикостероидами при тяжёлых формах васкулитов. Препараты назначают в составе пульс-терапии. Она предполагает приём лекарств короткими курсами, чтобы избежать побочных эффектов;
- противоопухолевые, в частности — Ритуксимаб. Это — моноклональные антитела, которые вырабатываются иммунными клетками, обладают иммунодепрессивными свойствами и используются в лечении системных васкулитов, если применение цитостатиков нежелательно. Их не назначают при вирусе гепатита B, нейтропении, низком содержании IgC в крови и положительной туберкулиновой пробе.
Также могут назначаться иммуносупрессоры (подавляют активность иммунной системы), нормальный иммуноглобулин человека (применяется при инфекционных осложнениях, тяжёлом поражении почек, развитии геморрагического альвеолита), антибактериальные, нестероидные противовоспалительные препараты, антикоагулянты (препятствуют образованию тромбов в сосудах), противоаллергические препараты.
Физиотерапевтические методы лечения васкулита
Для лечения васкулита применяется плазмаферез, при котором происходит забор крови, её очистка и возвращение в кровоток. Методику используют как часть комбинированной терапии, если заболевание протекает в тяжёлой или острой форме, быстро прогрессирует. Плазмаферез назначают курсами, при тяжёлом поражении почек, а также в случаях, когда применение цитостатиков противопоказано.
Лечение народными средствами
Народные средства неэффективны при лечении васкулитов, их применение может быть опасным. Если заболевание быстро прогрессирует, протекает в тяжёлой форме, нужно срочно обращаться к врачу. Попытки лечиться народными методами приведут к потере времени и могут спровоцировать осложнения.
Валерия Король – врач-терапевт, ревматолог, Член экспертного совета МедПортала
«Кого кладут в стационар при васкулите?
— Всех больных с впервые выявленными признаками системного васкулита. Специальные показания к госпитализации пациентов с установленным диагнозом СВ:
- Быстропрогрессирующее ухудшение функции почек
- Появление белка в моче -больше 3 г/сутки
- Повторяющиеся боли в животе
- Поражение органа зрения
- Признаки поражения ЦНС»