Эффективные народные средства лечения ангины у взрослых и детей
Содержание:
- Кишечная палочка и стафилококк в мазке
- Чем опасна ангина?
- Причины кандидоза во рту
- Лимфаденит: лечение
- Ценность глутамина
- Рецепты полосканий
- Что такое стафилококк
- Описание
- Почему при гипертонии кружится голова?
- Лечение лакунарной ангины народными средствами
- Шейный остеохондроз: признаки, симптомы, лечение патологии
- Осложнения лимфаденита –
- Колипротейный бактериофаг
- Липовый чай с малиной
Кишечная палочка и стафилококк в мазке
И кишечная палочка, и стафилококк в мазке не всегда означают наличие инфекции. В случае, когда содержание этих микробов не превышает 1% от общей микрофлоры, то лечение назначать не обязательно.
Но, при стечении располагающих обстоятельств, и кишечная палочка, и стафилококки способны начать бурный рост, что обнаруживается такими симптомами:
- появление болезненных неприятных выделений;
- зудящий дискомфорт;
- неприятные ощущения при половом контакте;
- общее ухудшение самочувствия, раздражительность;
- покраснение слизистой половых органов, отечность.
Если подобные симптомы присутствуют, то лечение проводить необходимо. Для уточнения его особенностей доктор может назначить дополнительную диагностику в виде метода ПЦР. Схема терапии подбирается в индивидуальном порядке и зависима от характеристик заболевания.
[], [], [], []
Чем опасна ангина?
Как показывает практика, только в половине случаев увеличение миндалин и боль в горле вызваны гнойной ангиной. Множество заболеваний, таких, как дифтерия или вирус Эпштейна-Барр имеют схожие с ангиной симптомы. Поэтому точно определить заболевание и назначить необходимое лечение может только квалифицированный доктор, располагающий современным диагностическим оборудованием и оснащенной лабораторией.
Каждый возбудитель ангины чувствителен к определенному виду антибиотиков, назначаемых врачом в зависимости от поставленного диагноза.
Помните!
Неправильное или несвоевременное лечение ангины у детей, а также надежда на народные средства «от красного горла» могут привести к тяжелым осложнениям и необратимым последствиям.
Промедление с диагностикой и затянувшееся лечение провоцируют развитие ревматоидного артрита, болезней сосудов, сердца (в том числе ревматического эндокардита), почечной недостаточности и множества хронических заболеваний, приводящих к инвалидности.
Причины кандидоза во рту
Специалисты утверждают, что носителем грибков Candida могут быть и здоровые люди. Данные микроорганизмы имеются примерно у половины людей на Земле, при этом человеческий организм способен на мирное сосуществование с грибками. Но в случае нарушения химического баланса или снижения иммунитета начинается развитие кандидоза (молочницы) во рту.
Специалисты выделяют следующие факторы активизации грибков и развития кандидоза рта:
- Иммунодефицит, ослабленная иммунная система, недостаток иммунных клеток;
- Наличие сопутствующих недугов, туберкулеза, ВИЧ-инфекции, заболеваний желудочно-кишечного тракта и надпочечников. Зачастую кандидоз слизистой оболочки рта у взрослых считается одним из первых признаков сахарного диабета;
- Прием медикаментов, угнетающих работу иммунной системы, например, цитостатических и кортикостероидных препаратов;
- Долговременные курсы антибиотического лечения. Антибиотики при длительном применении вызывают нарушение нормальной микрофлоры организма, изменяют соотношение в ней микроорганизмов. При этом грибки, не подверженные влиянию антибиотиков, начинают активное размножение в условиях отсутствия конкурентов;
- Лучевая терапия, проводимая для пациентов со злокачественными опухолями;
- Дисбактериоз, недостаток витаминов C, PP и группы B. Синтезируются в человеческом организме бактериальными микроорганизмами;
- Алкоголизм, наркомания. Снижают иммунитет и разрушают баланс в организме;
- Небольшие травмы слизистой оболочки полости рта. Возникают при наличии зубных повреждений или при неправильном прикусе;
- Прием средств оральной контрацепции. Вызывает нарушение гормонального фона, формирует идеальные условия для появления грибковой инфекции;
- Ношение зубных протезов. Это касается случаев, когда протезы наносят травмы слизистой оболочке рта либо неправильно подогнаны. Протезы из акрила способны вызвать аллергию, что позволяет грибку проникать в клеточные структуры.
Кандидоз полости рта взрослых или детей может передавать от зараженного человека другим людям, например, во время родов, когда грибки, обитающие во влагалище женщины, передаются ее ребенку. Данный недуг способен распространяться путем поцелуев и половых контактов, при пользовании нескольких человек одной зубной щеткой, общей посудой и столовыми приборами. Не исключается заражение людей от животных, например, во время игры с котенком или щенком.
ВАЖНО: Для лечения кандидоза во рту необходимо обратиться к врачу-пародонтологу (специалисту по мягким тканям полости рта) или стоматологу. При поражении грибком слизистых оболочек и внутренних органов в процесс лечения включается такие специалисты, как инфекционист и миколог
Лимфаденит: лечение
В лечении лимфаденита главным является устранение причины его возникновения. Соответственно, при одонтогенном лимфадените в зависимости от состояния зуба и возраста ребенка – надо лечить или удалять причинный зуб. Если у взрослых сохранение зуба желательно проводить во всех возможных случаях, то у детей ситуация значительно сложнее. У детей воспаление у верхушки корня лечат только у постоянных зубов, молочные зубы подлежат обязательному удалению. Это связано с широкими корневыми каналами молочных зубов, несформированностью верхушек корней молочных зубов, на которых зияют огромные апикальные отверстия.
Такие зубы невозможно качественно запломбировать, плюс существует слишком большой риск травмы зачатка постоянного зуба. Многочисленные попытки лечения таких зубов заканчиваются почти в 100% случаев осложнениями – развитием гнойного периостита, воспалением и потерей зачатка постоянного зуба, иногда – сепсисом и даже летальными случаями. И это уже не говоря о том, что длительное наличие очага гнойного воспаления у ребенка влияет на весь организм, подавляет его иммунитет, способствуя возникновению частых инфекционных заболеваний, аллергических реакций, бронхиальной астмы и др. патологии. Об этом стоит помнить, когда не слишком компетентный врач предлагает не удалять такой зуб, мотивируя это возможными проблемами с прикусом в будущем.
Соответственно, если имеется возможность сохранить постоянный зуб у ребенка или у взрослого – проводится вскрытие зуба (удаление кариозных тканей, старой пломбы или коронки, ревизия корневых каналов) – для создания оттока гноя через корневой канал. Далее назначается общая терапия, и после прекращения гноетечения воспалительный очаг у верхушки корня зуба лечится стандартно, как при хроническом периодонтите, т.е. с закладкой в корневые каналы специальной лечебной пасты. Все эти действия позволят предотвратить дальнейшее поступление инфекции из очага воспаления – в лимфатические узлы.
1) Лечение серозного лимфаденита –
Тактика лечения серозного лимфаденита будет зависеть от того – на какой день после начала заболевания пациент обратился к врачу (чем раньше, тем больше шансов на успех консервативного лечения). В этом случае вначале используют консервативное лечение – компрессы с 5% раствором димексида, в котором растворяют противовоспалительные медикаментозные средства. Для этого надо к 10 мл 5% раствора димексида добавить по 1 мл раствора гидрокортизона, 50% раствора анальгина и 1% раствора димедрола.
Далее делают классический компресс на тот участок, где находится пораженный лимфатический узел. Раствором обильно смачивают марлевую салфетку, поверх нее накладывают полиэтиленовую пленку (для изоляции раствора от воздуха). Ни в коем случае не стоит делать компресс тепловым, накладывая поверх пленки какой-либо материал или полотенце. Тепловые процедуры, если это не 1-2 день развития заболевания, только усугубят застойные явления в лимфоузле и будут способствовать развитию патогенных микроорганизмов, т.е. переходу серозного воспаления в гнойное (по этой же причине не стоит делать УВЧ, повязки с мазью Вишневского).
Если ребенок или взрослый обращается к врачу в первые 2-3 суток от начала заболевания, наиболее эффективным является применение методов физиотерапии – фонофореза гидрокортизона, электрофореза димексида с антибиотиком и димедролом, лазеротерапии.
2) Лечение гнойных форм лимфаденитов –
Для лечения острого гнойного лимфаденита, обострения хронического гнойного лимфаденита, аденофлегмоны – применяется хирургия. Операция делается в условиях стационара под общим наркозом, причем обязательно выскабливание некротизированных тканей лимфатического узла из раны. При хроническом гиперпластическом лимфадените лимфоузел лучше удалить с последующим гистологическим исследованием (причем, если имеется свищевой ход с прорастанием грануляций к поверхности кожи – лимфоузел удаляют вместе со свищевым ходом).
После вскрытия абсцесса назначают физиопроцедуры — электрофорез ферментов, УВЧ, магнитотерапию, гелий-неоновое облучение, УФО. В зависимости от выраженности воспаления, интоксикации и состояния иммунитета – применяют различные медикаментозные препараты. Прежде всего это дезинтоксикационные и антигистаминные средства, иногда антибиотики. Антибиотики при воспалении лимфоузлов применяются не любые, а те, которые имеют свойство накапливаться именно в лимфатических узлах, например, ампициллин/ сульбактам, цефазолин, клафоран).
Удаление лимфоузла при гиперпластическом лимфадените –
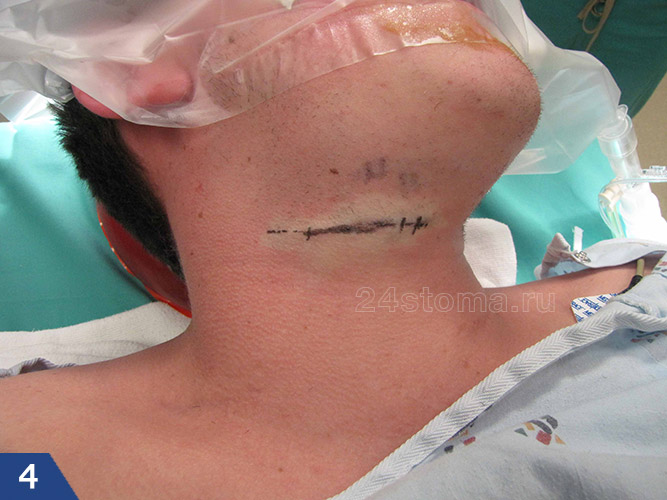
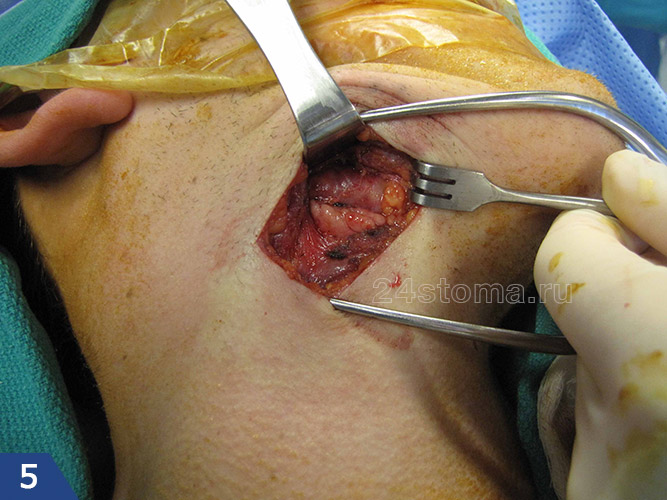
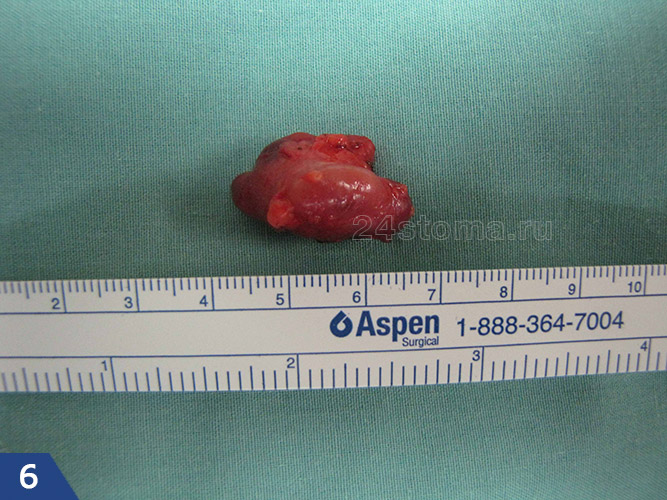
Ценность глутамина
Глутамин — одна из 20 строительных аминокислот нашего организма.
Из-за особенностей своей молекулы глутамин является главным поставщиком азота и углерода для построения белков и нуклеиновых кислот.
Если для клеток мозга главным источником энергии является глюкоза, то для слизистой оболочки желудочно-кишечного тракта эту роль выполняет глутамин.
Заметим, что клетки слизистой оболочки желудка очень мало синтезируют собственного глутамина. Им не хватает специального фермента – глутамин-синтетазы. Поэтому для построения белков и других молекул им постоянно требуется поступление глутамина из кровотока.
Итак, глутамин для слизистой оболочки желудка является главным поставщиком энергии и строительным материалом. Значение глутамина для клеток слизистой оболочки особенно велико, потому что они размножаются с ошеломляющей скоростью. Каждые 3 дня одно поколение сменяется другим.
Но этим достоинства глутамина не исчерпываются. Новейшие исследования обнаружили:
- Глутамин подавляет воспалительные процессы в слизистой желудочно-кишечного тракта (1,2)
- Глутамин защищает клетки слизистой оболочки желудка от гибели в результате ядовитого действия аммиака, который выделяют бактерии Helibacter pylori (3)
- Глутамин усиливает иммунный барьер слизистой оболочки желудочно-кишечного тракта и препятствует проникновению через нее микроорганизмов (4).
В одном из исследований, проведенных еще в 1957 г. в Техасе, США, было показано на примере 24 пациентов, что прием 400 мг глутамина 4 раза в сутки приводил к стойкому улучшению или заживлению слизистой оболочки (радиографическая оценка) в течение 2-4 недель (5).
Вот почему глутамин — это, возможно, первое, в чем нуждается поврежденная и воспаленная слизистая оболочка желудочно-кишечного тракта при хроническом гастрите. Вот почему глутамин является основой аминокислотно-растительного комплекса ОРТО МУКОЗА, призванного сыграть важную роль в оздоровлении желудочно-кишечного тракта.
Рецепты полосканий
С целью уменьшения фибринозного налета на миндалинах применяются различные растворы для полосканий горла. К тому же, многие средства для полосканий помогают уменьшить проявления болевого синдрома, который в значительной степени мешает больному при глотании.
Существует несколько эффективных рецептов приготовления растворов для полосканий:
- Кипяченую теплую воду (0,5 стакана) смешать со 100 граммами измельченного свежего чеснока. Смесь настаивать накрытую плотно крышкой в течение 6 часов, затем процедить. Получившуюся настойку разводят кипяченой водой – 1 чайную ложку настойки добавляют в стакан воды и часто проводят полоскания.
- Сок из свежих листьев каланхоэ смешивают в равных пропорциях с кипяченой водой комнатной температуры и 2-3 раза в сутки полощут данным составом горло.
- Стаканом кипятка заливается смесь из 1 чайной ложки сухой календулы, 1 чайной ложки подорожника и 1 чайной ложки полыни, все это требуется томить на маленьком огне в течение 15 минут. Затем отвар процеживается, остужается до комнатной температуры и применяется для полосканий горла ежечасно.
Однако самыми распространенными домашними рецептами полосканий всегда оставались полоскания раствором соды, соли и йода (чайная ложка соды, щепотка соли и 3 капли йода на стакан воды), а также полоскания разведенной настойкой календулы и настоем эвкалипта, который готовится из 20 граммов сухой травы и стакана кипятка. Смесь настаивается, процеживается и используется для полосканий.
Что такое стафилококк
Это бактерии семейства Staphylococcaceae, которые атакуют разные органы и системы организма. Наиболее часто встречается стафилококк у детей. Инфекция проникает в организм воздушно-капельным путем, через контакты и при употреблении зараженных продуктов.
У детей чаще всего обнаруживают один из трех нижеследующих видов бактерий:
- Сапрофитный. Наиболее редко встречающийся у малышей вид. Настигает органы выделительной системы и чреват острыми воспалениями уретры и мочевого пузыря. Это самый неопасный для малышей вид, который можно вылечить за несколько суток.
- Эпидермальный. Размножается на коже и слизистых оболочках. Приводит к конъюнктивитам, гнойным инфекциям мочевыводящих путей и осложнениям после операций. В самых тяжелых случаях бывают эндокардит и сепсис.
- Гемолитический. Дает о себе знать развитием гнойных воспалений во внутренних органах. Если иммунитет ребенка ослаблен и не оказывается должное лечение, возможно развитие сепсиса.
- Золотистый. Для человека он наиболее опасен. Может поражать почти все органы, вызывая в них тяжелые гнойные воспаления. Золотистый стафилококк характеризуется высокой болезнетворностью и вызывает формирование фурункулов, катаральной ангины и т. д.
Нужно сказать, что не всегда патогенные кокки этих бактерий опасны для ребенка. Организм с крепким иммунитетом может справиться с ними самостоятельно. А вот ослабленным деткам стафилококк грозит ЛОР-заболеваниями, нарушениями пищеварения, поражением костной ткани, гнойничковыми кожными воспалениями и т. д.
Симптомы
Есть две формы заболевания – ранняя и поздняя. В первом случае признаки болезни появляются в течение суток. Во втором – только через 48-120 часов.
Как лечит стафилококк, определяет врач-педиатр или инфекционист, когда появляются следующие симптомы:
- гнойнички на коже,
- фурункулез,
- высыпания и пигментация на коже,
- стоматит,
- конъюнктивит,
- повышение температуры до 38° С,
- капризность,
- общая слабость,
- пониженный аппетит,
- плохой сон,
- тошнота,
- рвота,
- боли в животе,
- диарея.
В худших случаях возможен сепсис (общее заражение организма).
Диагностика стафилококка
Поставить диагноз и определить тип возбудителя в домашних условиях, естественно, нельзя. Поэтому если у вас появилось подозрение, что у ребенка стафилококк, симптомы и лечение соотносить с диагнозом и назначать должен только квалифицированный доктор. Нужно как можно быстрее показать ребенка врачу-педиатру.
Чтобы диагностировать заболевание, назначается ряд анализов. В него входят:
- серология крови,
- мазки из горла и носа,
- анализ мочи или кала,
- эндоскопическое исследование толстой кишки (в случае развития колита),
- ларингоскопия (если инфекция «опустилась» ниже горла и поразила гортань).
Дополнительно могут назначаться анализы ПЦР и анализ сцеженного грудного молока матери.
Описание
Посев на золотистый стафилококк с определением чувствительности к антибиотикам — бактериологический анализ, который проводится для выявления инфицированности золотистым стафилококком (Staphylococcus aureus). С помощью данного метода, после отмены препарата, оценивают эффективность лечения.Золотистый стафилококк (Staphylococcus aureus) — условно-патогенная бактерия, которая является первопричиной стафилококковых инфекций в организме человека. Бактерии могут находиться непосредственно на коже, слизистой оболочке носа, в гортани, влагалище, кишечнике. Стафилококк также может быть обнаружен и у здоровых людей — приблизительно треть из них имеет в своем организме данные бактерии.В случае ослабленного иммунитета или нарушения состава микрофлоры при повреждении на кожном покрове или слизистых оболочек стафилококк может привести к разным воспалительным инфекциям:
- кожи (карбункулам, импетиго, фолликулиту);
- молочных желёз (маститу);
- дыхательных путей и ЛОР-органов (тонзиллиту, гаймориту, отиту, фарингиту, ларинготрахеиту, пневмонии);
- мочевыводящих путей (уретриту, циститу, пиелонефриту);
- пищеварительной системы (энтероколиту, аппендициту, перитониту, парапроктиту, холециститу);
- костно-суставной системы (остеомиелиту, артриту).
Для определения золотистого стафилококка проводится посев клинического материала на питательные среды. В случае наличия бактерий через 18–24 часа наблюдается рост колоний характерного золотистого цвета. Также существуют виды (штаммы) золотистых стафилококков, которые могут быть устойчивыми к действию некоторых антибиотиков. При определении наличия бактерий в организме, настоятельно рекомендуется провести анализ на его чувствительность к антибиотикам для оптимальной лечебной терапии.Показания
Неспецифические воспалительные заболевания инфекционного происхождения.
Подготовка
Исследование следует проводить до приёма антибиотиков и других антибактериальных химиотерапевтических препаратов.
Исключить приём слабительных препаратов, введение ректальных свечей, масел, ограничить приём медикаментов, влияющих на перистальтику кишечника (белладонны, пилокарпина и др.) и на окраску кала (железа, висмута, сернокислого бария), в течение 72 часов до сбора кала.Интерпретация результатов
В результате указывается информация об отсутствии или наличии роста S. aureus. В случае выявления роста дается полуколичественная оценка, проводится определение чувствительности к антимикробным препаратам.
Интерпретация результата: в норме результат отрицательный.
Почему при гипертонии кружится голова?
При АГ стенки сосудов уплотняются, формируются извитости и стенозы (локальные сужения). Это приводит к нарушениям кровообращения, от которого страдает и головной мозг. Именно на нехватку крови, а, следовательно, и кислорода, он реагирует головокружением и другими неприятными симптомами.
АГ обязательно нужно лечить. Не делать этого, значит подвергать свою жизнь ненужной опасности, ведь АГ в разы повышает риск развития инфаркта миокарда и инсульта! Помимо этого из-за повышенного давления страдают почки и зрение, что значительно снижает качество жизни – вплоть до инвалидности.
Пониженное артериальное давление называют артериальной гипотензией или гипотонией. Обычно выделяют два вида артериальной гипотензии: хроническую и острую. Острая артериальная гипотензия может возникнуть при тяжелом отравлении, недостаточности кровообращения, серьезной инфекции, обезвоживании и т.д. Хроническую гипотензию, в отличие от АГ, не принято считать отдельным заболеванием, хотя она и снижает качество жизни пациентов в разы. Обычно гипотензия возникает в результате стрессов, физических нагрузок, усталости или, к примеру, перемены погоды и проявляется слабостью, быстрой утомляемостью, снижением работоспособности, склонностью к обморокам, головной болью и т.д. Помимо этого гипотоники плохо переносят холод, жару и духоту.
Давление может упасть при резкой смене положения из горизонтального в вертикальное. Вы и сами, возможно, испытывали это состояние, когда, к примеру, вставали с кровати после долгой болезни или резко поднимались от звонка будильника. Такую гипотонию называют ортостатической (постуральной). Ее симптомы – это потемнение в глазах, шум в ушах, обмороки и головокружение, которое может длиться в течение нескольких минут. Ортостатическая гипотензия может возникнуть из-за приема некоторых лекарственных препаратов.
Почему при гипотонии кружится голова?
Причина головокружения при гипотонии – это тоже нарушение кровообращения и питания головного мозга.
Какое давление считается нормальным?
Нормальным считается давление от 110/70 мм рт. ст. до 130/85 мм рт. ст. (миллиметров ртутного столба). Давление выше 140/90 мм рт. ст. считается повышенным, а давление 100/60 мм рт. ст. (для мужчин) и 95/60 мм рт. ст. (для женщин) — пониженным.
Лечение лакунарной ангины народными средствами
Для лакунарной ангины свойственно сильная гиперемия гортани и миндалин, гнойные вкрапления на них, температура тела до 39°С, болезненность глотаний, отдающаяся в уши, головная боль, в пояснице, животе. По симптомам она похожа на фолликулярную, но острота её проявления сильнее и она требует более длительного лечения (до 10 дней). Эффективными для избавления от этого типа ангины могут быть следующие рецепты:
- 2 чайные ложки кашицы натёртого имбиря кладут в 250-300г воды, кипятят, а затем томят четверть часа на медленном огне. После остывания до 40-45° кладут ложку мёда и столько же лимонного сока. Пить по две третьих стакана 3 раза; [] , []
- измельчают ножом головку лука и чеснока, помещают в целлофановый пакет и вдыхают запахи;
- сок подорожника влить в тёплую воду, полоскать каждый час;
- пить подогретое молоко, добавив в него мёд;
- проводить полоскание водой с яблочным уксусом (маленькая ложка на 200г воды); []
- горсточка плодов аниса заливается стаканом кипятка, час настаивается, принимается по 50мл перед едой; []
- очищенная свёкла варится до готовности, отваром полоскать горло не менее 4 раз в день.
Шейный остеохондроз: признаки, симптомы, лечение патологии
На первых стадиях остеохондроз протекает бессимптомно. По мере развития заболевания, отличительной особенностью становится наличие болезненных или дискомфортных ощущений в области головы, шеи и груди, реже – верхних конечностей.
Все возможные симптомы можно условно отнести к 4 типам синдромов: сердечный, позвоночный, корешковый (нервный) и синдром позвоночной артерии (с нарушением кровообращения).
Позвоночный синдром:
- хруст в шее при поворотах/наклонах головой;
- по мере прогресса заболевания возникают болезненность и затрудненность движения;
- морфологические нарушения структуры в теле позвонка и межпозвонковом пространстве (видны на рентгене).
Сердечный синдром:
- одышка, слабость;
- ощущение неполного вдоха, нехватки воздуха;
- спонтанные явления со стороны сердечно-сосудистой системы – стенокардия, загрудинные боли, жжение;
Корешковый синдром:
- онемение языка, плеч, пальцев рук, затылочной области;
- трудности с глотанием;
- неприятные ощущения в области между лопатками;
- головная боль в области затылка и лба.
Синдром позвоночной артерии:
- необоснованные скачки артериального давления;
- головокружение, вплоть до потери сознания;
- шум в ушах, ощущение ваты в голове;
- временная односторонняя слепота, «мушки» в глазах;
- периодические приступы тошноты, особенно при движении головой;
- головные боли – преимущественно в области затылка, а также мигрени;
- сонливость, снижение работоспособности, памяти, концентрации внимания, депрессия.
Внимание! Все указанные синдромы должны сочетаться между собой. Отсутствие симптомов одного из них может стать поводом к дифференциальной диагностике с другими группами заболеваний
Осложнения лимфаденита –
Что касается осложнений, то лимфаденит может осложниться аденофлегмоной, а последняя – привести к развитию флебита, тромбофлебита, сепсиса. Причинами осложнений обычно выступают:
- резкое ослабление иммунитета на фоне вирусных и инфекционных заболеваний,
- если в очаге воспаления кроме обычной микрофлоры (стафилококк, стрептококк) присутствуют еще и анаэробы, например, клостридии и фузобактерии,
- ошибки в постановке диагноза,
- несвоевременное начало лечения,
- неправильное лечение, включая попытки домашнего самолечения.
Профилактикой лимфаденита является своевременная санация полости рта, а также очагов острой и хронической инфекции в организме. Надеемся, что наша статья: Как лечить лимфаденит шеи – оказалась Вам полезной!
1. Высшее проф. образование автора по хирургической стоматологии, 2. На основе личного опыта в челюстно-лицевой хирургии и хирургической стоматологии,3. National Library of Medicine (USA),4. The National Center for Biotechnology Information (USA),5. «Амбулаторная хирургическая стоматология» (Безруков В.),6. «Детская хирургическая стоматология и челюстно-лицевая хирургия» (Топольницкий О.).
Колипротейный бактериофаг
Колипротеофаг – это лекарственное средство, основа которого представлена живыми микроорганизмами, способными нормализовать микрофлору. Препарат можно вводить в прямую кишку или принимать внутрь (при кишечном или уретральном дисбиозе), вводить внутрь влагалища (при бактериальном вагинозе).
Основное активное вещество колипротеофага – это специальные вирусы, которые обладают свойством подавлять деятельность и развитие патогенных микроорганизмов. Такие вирусы внедряются в микробный ДНК, оказывая разрушительное действие.
Кроме вирусов, препарат содержит оксихинолин – антибактериальное вещество, угнетающее развитие болезнетворных микроорганизмов (например, грибковой инфекции).
Колипротейный бактериофаг можно применять при обнаружении вульгарного протея, протея мирабилис, кишечной палочки в мазке. Показаниями для приема бактериофага считаются такие заболевания, как цистит, колит, энтерит, пиелонефрит, сальпингоофорит, пиелит, эндометрит. Помимо лечения, этот препарат оказывает и профилактическое действие.
Препарат принимают внутрь дважды в сутки, а в виде ректального или вагинального введения – один раз в сутки. Курс лечения – одна неделя.
[], [], [], [], [], [], []
Липовый чай с малиной

Липа и малина обладают противовоспалительными и потогонными свойствами. Это эффективное средство поможет быстро победить простуду.
2 столовые ложки липы залейте 250 мл кипятка. Дайте настояться, затем процедите и добавьте перетертую малину. Можно добавить немного натурального меда.
Согласно исследованиям, липа обладает потогонным свойством. Р-кумаровая кислота способствует потоотделению, благодаря чему из организма выводятся токсины, избыток жидкости и соли, другие вредные вещества. Процесс потоотделения снижает жар и помогает быстрее справиться с симптомами простуды.