Особенности внешнего и внутреннего оплодотворения у животных
Содержание:
Образование бластоцисты.
С течением времени внутри морулы начинает образовываться большая межклеточная полость, характеризующая переход к стадии бластоцисты. Стадия бластоцисты – последняя стадия развития эмбриона перед имплантацией, и далеко не все эмбрионы в норме до нее доживают. Бластоциста состоит их трофобласта – тонкого слоя клеток, расположенных по краю полости бластоцисты, и внутренней клеточной массы – группы клеток, выглядящих как небольшая компактная морула внутри бластоцисты. Именно из внутренней клеточной массы образуются впоследствии ткани зародыша, а трофобласт даст внезародышевую ткань.
Характеризуется бластоциста с одной стороны размером своей полости по шкале от 1 до 5. С другой стороны, оценивается сформированность внутренней клеточной массы и трофобласта по трехбалльной шкале (буквами A, B или C). Клетки трофобласта должны быть мелкими, ровными, и в совокупности образовывать сферу. Внутренняя клеточная масса не должна фрагментироваться, и все ее клетки должны иметь плотные контакты, не позволяющие различать отдельных клеток. Более-менее точно оценить качество бластоцисты можно со стадии 3 (бластоциста среднего размера), но надо помнить, что криоконсервацию лучше всего переживают бластоцисты с маленькой полостью.
Этап 3 — Пункция фолликула
Следующий этап стандартного ЭКО длится не дольше 1 дня. Когда под воздействием гормональной терапии яйцеклетки у женщины созреют, необходимо выполнить их пункцию. Эта процедура считается малым хирургическим вмешательством и проводится под кратковременной общей анестезией. При помощи ультразвукового датчика врач, выполняющий манипуляцию, выбирает кратчайший путь с минимальным количеством проколов капсул яичников и стенок влагалища, а затем вводит специальную иглу и осуществляет забор яйцеклеток. Сама процедура длится от 3 до 30 минут.
После проведения пункции фолликула уже через 2–3 часа женщина может ехать домой. Среди существующих ограничений — запрет садиться за руль в день операции. В течение 2–3 дней после процедуры пациентка может испытывать дискомфорт.
Мужчине в день проведения пункции фолликула необходимо сдать сперму, которую будут использовать для оплодотворения яйцеклеток в лабораторных условиях.
Обзор
Внематочная беременность (эктопическая беременность) — прикрепление (имплантация) оплодотворенной яйцеклетки (зиготы) вне полости матки, обычно в одной из маточных труб.
При нормальной беременности сперматозоид оплодотворяет яйцеклетку в одной из маточных труб, соединяющих матку с яичниками. Затем оплодотворенная яйцеклетка попадает в матку, прикрепляется к ее слизистой оболочке (эндометрию), начинает расти и развиваться.
При внематочной беременности зигота имплантируется вне полости матки, чаще всего в одной из маточных труб (т. н. трубная беременность). Обычно это связано с повреждением трубы или нарушением ее функции. Реже (около 2% случаев) яйцеклетка прикрепляется к яичнику, остается в брюшной полости или спускается в шейку матки.
Пока эктопическая беременность прогрессирует (развивается), она не вызывает каких-либо заметных жалоб и обнаруживается лишь в ходе простого теста на беременность. Однако большинство женщин обращаются за медицинской помощью, когда беременность нарушается и появляются выраженные симптомы. Обычно это происходит на сроке 5–14 недель.
Рождение ребенка в результате внематочной беременности невозможно, и потеря плода может стать тяжелым ударом для женщины. Но если внематочную беременность не прервать, дальнейшее развитие яйцеклетки может привести к разрыву маточной трубы, что сопровождается обильным внутренним кровотечением, опасным для жизни.
Какие виды искусственного оплодотворения наиболее эффективны в 2019 году
Из всего многообразия методов искусственного оплодотворения очень сложно выделить самые лучшие или самые плохие. У каждой процедуры есть определенный список показаний и противопоказаний, а также специфическая область применения. При выборе того или иного вида искусственного оплодотворения врач руководствуется следующей информацией:
- вид бесплодия;
- возраст супругов;
- состояние репродуктивной системы женщины и мужчины;
- особенности течения предыдущей беременности;
- наследственный и гинекологический анамнез и другие.
Именно поэтому для каждой пары подбирается свой, наиболее эффективный метод искусственного оплодотворения. При относительно благоприятных формах бесплодия, когда отсутствуют выраженные функциональные нарушения со стороны репродуктивных органов обоих супругов, хороших результатов можно добиться при помощи искусственной инсеминации. Эта методика является простой, не требует приема больших доз гормональных препаратов и проведения пункции яичников. Однако при наличии непроходимости маточных труб, обструкционной азооспермии и некоторых других заболеваний, этот метод теряет свою эффективность.
С другой стороны, хороших результатов можно добиться при сочетании ЭКО по длинному протоколу и ИКСИ (или его разновидностей). Эффективность такой программы искусственного оплодотворения будет высокой, но она требуется далеко не всегда, особенно если учитывать высокую стоимость метода и определенные риски.
Именно поэтому на начальном этапе репродуктолог собирает максимально полную информацию о состоянии здоровья супругов и только потом подбирает самый эффективный метод лечения бесплодия для конкретной пары.
Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога .
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией (наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Искусственное (экстракорпоральное) оплодотворение или ЭКО
ЭКО является вспомогательной репродуктивной технологией, заключающейся в оплодотворении яйцеклетки вне тела, например в пробирке. Как правило используется в случае наличия бесплодия. При ЭКО яйцеклетку извлекают из женского организма и производят ее искусственное оплодотворение в пробирке. После этого от 2 до 5 дней эмбрион держат в специальном инкубаторе, а затем помещают в матку, где происходит его дальнейшее развитие.
Для успешного ЭКО необходимо получить несколько яйцеклеток. У женщины в ходе одного менструального цикла созревает только одна яйцеклетка. Поэтому для стимулирования созревания нескольких яйцеклеток применяют специальные гормональные препараты.
О созревании яйцеклеток судят по размерам фолликулов яичника. При их увеличении до 16-20 мм производят извлечение яйцеклеток методом пункции фолликулов яичника. Полученную в результате пункции фолликулов жидкость исследуют под микроскопом с целью обнаружения яйцеклеток. Далее полученные яйцеклетки отмывают от фолликулярной жидкости и переносят в специальный сосуд (чашка Петри), в котором содержится культуральная среда. Далее сосуд помещают в специальный инкубатор, где происходит ожидание внесения сперматозоидов. После внесения сперматозоидов один из них оплодотворяет яйцеклетку и начинаются процессы описанные выше.
Профилактика внематочной беременности
Снизить риск внематочной беременности можно с помощью профилактики воспалительных заболеваний органов малого таза.
Воспалительные заболевания половых органов считаются основной причиной внематочной беременности, так как инфекция может нарушать функцию маточных труб.
Обычно воспалительные заболевания связаны с половыми инфекциями, например, хламидиозом или гонореей, которые сначала поражают влагалище, а затем распространяются на расположенные выше репродуктивные органы.
Наиболее эффективный метод профилактики венерических болезней — использование мужского презерватива. Также необходимо регулярно проходить обследование в следующих случаях:
- появление нового полового партнера;
- незащищенный половой акт;
- половой акт с человеком, у которого может быть венерическая инфекция;
- появление симптомов половых инфекций.
При подозрении на половую инфекцию можно обратиться за медицинской помощью к гинекологу или венерологу. С помощью нашего сервиса вы можете найти этих специалистов, перейдя по ссылкам.
Этап 6 — Поддержание беременности
После проведения экстракорпорального оплодотворения важно контролировать, как проходит развитие эмбриона. Может понадобиться гормональная терапия, которая будет назначена только по результатам ультразвукового исследования и анализов.. Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
Спустя 14 дней после переноса эмбриона в полость матки необходимо сдать анализ на уровень гормона ХГЧ, по результатам которого можно делать вывод о наступлении беременности.
При положительном результате в первый триметр важно регулярно консультироваться с врачом и сдавать все необходимые анализы, позволяющие контролировать состояние женщины и развитие беременности. Поддерживающая гормональная терапия после проведения ЭКО может длиться около 10–12 недель.
Как передаются по наследству генетические заболевания
В диаграммах ниже, D или d представляет дефектный ген, а N или n представляет нормальный ген. Мутации не всегда приводят к болезни.
Доминантные заболевания:
Один из родителей имеет один дефектный ген, который доминирует над своей нормальной парой. Так как потомки наследуют половину своего генетического материала от каждого из родителей, есть 50% риск наследования дефектного гена, и, следовательно, заболевания.
Рецессивные заболевания:
Оба родителя являются носителями одного дефектного гена, но при этом имеют нормальную пару гена. Для наследования заболевания необходимы две дефектных копии гена. Каждый потомок имеет 50% шанс быть носителем, и 25% шанс унаследовать заболевание.
X-сцепленные заболевания:
Нормальные женщины имеют XX хромосомы, а нормальные мужчины XY. Женщины, которые имеют нормальный ген на одной из Х-хромосом, защищены от дефектного гена на их другой Х-хромосоме. Однако, у мужчины отсутствует такая защита в связи с наличием только одной Х-хромосомы. Каждый мужской потомок от матери, которая несет в себе дефект, имеет 50% шанс унаследовать дефектный ген и заболевание. Каждый женский потомок имеет 50% шанс быть носителем, как и ее мать. (на рисунке ниже X представляет нормальный ген а X представляет дефектный ген)
КРИТИЧЕСКИЕ ПЕРИОДЫ ВНУТРИУТРОБНОГО РАЗВИТИЯ
Выделение
периодов внутриутробного развития человека (преимплантационный период,
имплантация, органогенез, плацентация, плодный период) важно с точки
зрения реакций эмбриона/плода на воздействие неблагоприятных факторов. Критическим называют период внутриутробного развития с повышенной чувствительностью зародыша и эмбриона к повреждающим агентам
Критическим называют период внутриутробного развития с повышенной чувствительностью зародыша и эмбриона к повреждающим агентам.
Первый критический период приходится на окончание 1-й и всю 2-ю нед гестации.
Бластомерам
зародыша предымплантационного периода свойственны полипотентность и
высокая способность к регенерации, поэтому при по-вреждении отдельных
бластомеров дальнейшее эмбриональное развитие не нарушается. Если
повреждаются многие бластомеры, то, как правило, зародыш погибает. Таким
образом, в этот период развития зародыш либо переносит воздействие
повреждающих факторов без отрицательных последствий, либо погибает
(закон «все или ничего»).
Лишь незадолго до
имплантации в связи с начавшейся дифференцировкой тканей у зародыша
появляется реакция на повреждающее воздействие в виде возникно-вения
аномалий развития.
Второй критический период
приходится на 3-6 нед гестации (имплантация, органогенез, плацентация),
что обусловлено активной дифференцировкой органов и тканей эмбриона, а
также интенсивными процессами синтеза нуклеиновых кислот,
цитоплазматических и мембранных белков и липидов. В эти периоды
онтогенеза под воздействием повреждающих факторов эмбрион может
погибнуть (эмбриолетальный эффект) или у него возникают аномалии
развития.
Перенос бластоцисты: что это такое
ЭКО – довольно сложная и длительная процедура, которая включает несколько этапов:
- Стимуляцию яичников;
- Пункцию фолликулов и забор семенной жидкости;
- Осуществление оплодотворения яйцеклеток в специальных условиях;
- Помещение образованных зигот в особую среду;
- Перенос эмбрионов в полость матки;
- Назначение поддерживающей гормональной терапии.
В обычном протоколе ЭКО эмбрионы женщине переносятся на стадии морулы (трехдневное развитие), это связано с тем, что у специалистов не было возможностей для дальнейшего развития эмбрионов, и они погибали. Но современные технологии позволяют культивировать зародыш большее число дней. Для этого используется несколько культуральных сред, которые отвечают потребностям растущего эмбриона и позволяют им развиваться до стадии бластоцисты (5-дневный эмбрион).
Что это перенос бластоцисты и для чего используется технология? Всем известно, что частота имплантации морулы невысокая, она составляет 10-30%, именно поэтому подсаживает большое число эмбрионов, большая часть которых погибает в полости матки. Но при подсаживании бластоцисты шансы на успех увеличиваются до 50-60%. Это связано с тем, что морула при естественном оплодотворении находится в течение 2 суток в маточных трубах и только после этого попадает в полость матки для имплантации, а бластоциста готова сразу прикрепиться к эндометрию.
Этап 1 — Подготовка
Процедура ЭКО по дням длится не дольше чем один менструальный цикл, но сам подготовительные этапы ЭКО могут занять гораздо больше времени. В подготовительном этапе принимают участие и женщина, и мужчина, которые решили провести процедуру стандартного ЭКО.
Женщины
Врачи проводят комплексное обследование женщины и определяют ее овариальный резерв — запас несозревших яйцеклеток. В том случае, если овариальный резерв отсутствует или снижен до критического уровня, врачи предлагают альтернативу — использование донорской яйцеклетки.
Необходимо убедиться, что у женщины нет каких-либо патологий тканей матки, яичников и фаллопиевых труб, таких как синехии, полипы или гидросальпинкс. Эти патологии необходимо удалить до проведения непосредственно самой процедуры ЭКО.
Доктор возьмет мазок на бактериальную флору, чтобы убедиться, что нет инфекций. В противном случае необходимо будет провести лечение, поскольку любая инфекция снижает вероятность благоприятного исхода ЭКО. Прежде чем войти в процедуру стандартного ЭКО, за 7–10 дней до менструации проводится УЗИ органов малого таза, которое позволяет оценить состояние полости матки, ее размеры, толщину слизистой, а также функционирование яичников.
Мужчины
Мужчина, который станет донором при проведении ЭКО, должен будет сдать спермограмму. Этот анализ позволяет определить репродуктивную способность мужчины и выявить существующие заболевания половой системы при их наличии. Прежде чем проводить процедуру экстракорпорального оплодотворения, мужские половые клетки проверяют на наличие генетических дефектов в Y-хромосоме, которые часто становятся причиной мужского бесплодия.
Мужчине также необходимо будет сдать мазок из уретры и анализ на TORCH-инфекции, чтобы удостовериться, что у него нет простатита, уретрита, а также заболеваний, передающихся половым путем.
Подробнее о протоколах
Одним из важных этапов процедуры ЭКО является процесс получения яйцеклеток. Для этого необходимо простимулировать яичники при помощи гормональных препаратов. В зависимости от их вида, выделяют несколько методик стимуляции, которые еще называют протоколами. Наиболее актуальные из них:
- с антагонистами гонадотропин-рилизинг гормона (ГнРГ). Его начинают на 2–3 день менструального цикла с ежедневного введения гонадотропина. На 5–6 день начинают вводить антагонисты ГнРГ. Их применяют до тех пор, пока фолликулы не достигнут диаметра 17 мм и более. На завершающем этапе вводят гормональные препараты, которые являются триггером окончательного созревания ооцитов. После этого приступают к другим этапам процедуры ЭКО;
- длинный протокол с агонистами ГнРГ. Начинается на 20–21 день менструального цикла. Сначала женщине ежедневно вводят агонисты гонадотропин-рилизинг гормона, а со 2–3 дня следующего цикла каждый день делают инъекцию гонадотропина. При этом предыдущий препарат не отменяют. В дальнейшем дозировка может быть снижена. При достижении ооцитами диаметра 17 мм и более вводят триггер финального созревания;
- японский протокол показывает хорошую эффективность при небольшой гормональной нагрузке. Предполагает минимальную стимуляцию овуляции с применением низких доз кломифена цитрата, гонадотропинов. Когда размер фолликулов составляет около 18 мм, назначают агонисты ГнРГ. Затем выполняется пункция яичников;
- короткий протокол с агонистами гонадотропин-рилизинг гормона. От короткого отличается тем, что гонадотропин и агонисты ГнРГ начинают вводить одновременно со 2–3 дня менструации. Остальные этапы ЭКО остаются идентичными;
- супердлинный протокол с агонистами гонадотропин рилизинг-гормона. На первом этапе женщине назначают пролонгированную форму препарата, которую необходимо принимать от 3 до 6 месяцев. После этого назначаются ежедневные инъекции гонадотропина. Стартовые дозы последнего могут быть достаточно большими.
Каждый из протоколов имеет свои показания, противопоказания и нюансы применения, поэтому точный ход процедуры всегда подбирается исходя из конкретного клинического случая.
Экспертное мнение врача
Антонова Е.Ю.
акушер-гинеколог, репродуктолог
Создание технологии ЭКО позволило выделить репродуктологию в отдельную отрасль медицины. В 1977 году эта процедура представляла собой научный прорыв, который позволил иметь детей парам, страдающим бесплодием. На сегодняшний день актуальность методики сохраняется в полной мере. Ее реализация была отработана до мелочей, а современные технологии значительно повысили процент успешных процедур. В современном мире ЭКО уже не является чудом. Манипуляция поставлена на поток и широко применяется практически во всех странах мира.
Суррогатное материнство.
Суррогатное материнство — один из методов ВРТ, который применяется в тех случаях, когда женщина по состоянию здоровья не может выносить и родить ребенка. Еще тридцать лет назад единственным выходом в подобной ситуации было усыновление. В настоящее время бесплодие может быть успешно преодолено даже при отсутствии у женщины матки или при аномалии ее развития.
Суть программы заключается в том, что суррогатная мать вынашивает ребенка, который не имеет с ней генетического родства: эмбрион получают при помощи ЭКО, где яйцеклетки биологической матери оплодотворяются спермой биологического отца. После этого эмбрион переносится суррогатной маме в полость матки, которая по договору обязуется после рождения передать ребенка матери и отцу. Именно они и будут зарегистрированы в качестве юридических родителей малыша в органах ЗАГС.
Программа суррогатного материнства проводится по определенному алгоритму. Сначала необходимо найти суррогатную мать. Подходить к этому вопросу нужно со всей серьезностью. Каждая суррогатная мать должна пройти тщательное обследование, она должна быть полностью здоровой, психически нормальной, психологически адекватной и иметь возможность участия в программе в ближайшее время.
Суррогатное материнство в России абсолютно легально и регулируется на основе действующего законодательства. Семейные пары обычно обращаются за помощью в специализированные центры, имеющие собственную базу данных обследованных женщин, которые полностью соответствуют требованиями Минздрава РФ и готовы немедленно вступить в программу. Между заменяющей матерью и биологическими родителями заключается договор, который содержит обязательства сторон и составляется юристами применительно к каждой конкретной ситуации. Обычно специалисты клиник ЭКО решают все вопросы, связанные с юридическим сопровождением процедуры, вплоть до момента регистрации ребенка в органах ЗАГС.
Внутреннее оплодотворение
Внутреннее оплодотворение происходит при слиянии половых клеток (гамет) самца и самки внутри репродуктивного тракта самки. Животные, которые используют внутреннее оплодотворение, специализируются на защите развивающегося яйца. Например, рептилии и птицы откладывают оплодотворенные яйца, которые покрыты защитной оболочкой, устойчивой к потере воды и повреждениям.
Млекопитающие, за исключением монотремов, шагнули на ступень выше, позволяя эмбриону развиваться в утробе матери. Такая дополнительная защита увеличивает шансы на выживание, потому что мать обеспечивает эмбрион всем, что ему необходимо для нормального развития. Фактически, большинство матерей-млекопитающих продолжают заботиться о своих детенышах в течение нескольких лет после рождения.
Виды
Оплодотворение характерно различным живым организмам – одноклеточным и многоклеточным растениям и животным. При слиянии двух гамет образуется организм с новым набором хромосом, обеспечивая тем самым генетическое разнообразие.
В зависимости от размера гамет различают три вида сингамии:
- изогамия – слияние двух одинаковых по размеру гамет со жгутиками (водоросли – улотрикс, хламидомонада);
- анизогамия – образование зиготы двумя разными по размеру гаметами со жгутиками (бурые, зелёные водоросли);
-
оогамия – слияние двух разных по размеру и поведению клеток, мужская гамета обычно подвижна, женская – статична (млекопитающие, цветковые растения).
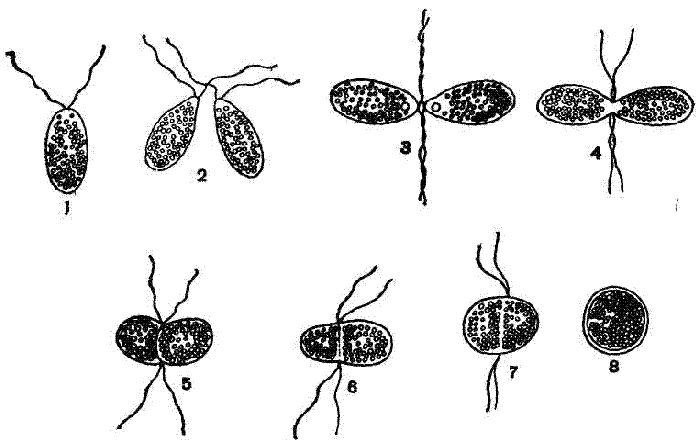
Рис. 1. Виды копуляции.
По способу оплодотворения выделяют два типа:
- наружное – происходит во внешней среде (обычно в воде), характерно кишечнополостным, морским червям, многим рыбам;
- внутреннее – перенос мужских гамет в женский организм, свойственный рептилиям, птицам, млекопитающим.
При наружном оплодотворении развитие зародышей происходит во внешней среде, при внутреннем – полностью или частично в утробе матери. Например, для пресмыкающихся характерно внутренне оплодотворение, но наружное развитие зародышей (откладывание яиц).
Этапы имплантации: откуда кровотечение?

Имплантация эмбриона, в среднем, происходит на шестой или седьмой день с момента овуляции. Зародыш имплантируется последовательно, проходя три ключевых этапа. Сначала он как бы прилипает к слизистой матки (эндометрию) — это преимплантация. На этой стадии эмбриону от пяти до шести дней. В течение второго периода зародыш погружается, внедряется в стенку матки, так что она надежно закрепляется в матке. Этот процесс адгезии бластоцисты к эндометрию. В этот момент возможно кровотечение, так как небольшой участок эндометрия растворяется, обнажая сосуды. На протяжении третьего этапа, наконец, он внедряется глубоко в эндометрий. В этот момент яйцеклетка находится в толще эндометрия, и по мере роста эндометрия, эта полость становится все плотнее.
Фимоз
Фимоз — это невозможность обнажения головки полового члена из-за сужения крайней плоти. Фимоз у мужчин бывает врожденным (физиологическим) и патологическим.
Физиологический фимоз обуславливается склеиванием внутреннего листка крайней плоти с головкой полового члена. Фимоз у мальчиков самого раннего возраста является нормой и обнаруживается в 90% случаев. Патологией это состояние становится, если не проходит к 6-7 годам. Иногда заболевание фимозом бывает из-за короткой уздечки, соединяющей головку пениса и крайнюю плоть.
Физиологический фимоз у мальчиков не требует лечения, если не вызывает у ребенка какого-либо дискомфорта. Однако родителям необходимо контролировать состояние наружных половых органов ребенка (например, во время купания малыша). Отечность и покраснение крайней плоти, трудности при мочеиспускании, зуд – это повод для срочного обращения к врачу-урологу!
Патологический фимоз бывает 4 стадий:
- 1 стадия — в обычном состоянии головка члена обнажается без труда, во время эрекции – с усилием;
- 2 стадия — трудно освободить головку полового члена даже в спокойном состоянии, а во время эрекции сделать это невозможно;
- 3 стадия фимоза – головка не обнажается совсем или обнажается только в спокойном состоянии и со значительными усилиями. Однако трудностей с мочеиспусканием не возникает;
- 4 стадия фимоза – даже приоткрыть головку не представляется возможным, больной испытывает трудности при мочеиспускании.
К основным жалобам пациентов с фимозом относятся боли при попытке обнажения головки полового члена, во время эрекции, гигиенические проблемы, связанные со скоплением смегмы в препуциальном мешке, а также проблемы с мочеиспусканием.
Опасен не фимоз сам по себе, а его осложнения. Чрезмерное усилие при попытке освободить головку может привести к ее ущемлению – парафимозу. В этом случае головка отекает, синеет, становится резко болезненной, и вправить ее обратно самостоятельно невозможно. Если больному не оказать экстренную медицинскую помощь, возможно развитие у него некроза головки, грозящее ее ампутацией.
Причины фимоза:
- генетическая предрасположенность (патологически низкая эластичность) соединительной ткани полового органа);
- травма полового члена с формированием рубцовой ткани, что приводит к сужению крайней плоти (рубцовый фимоз);
- воспаление крайней плоти полового члена (баланопостит), приводящее к рубцовым изменениям, фимозу;
- воспаления крайней плоти, возникающие в результате различных инфекций;
- склеивание головки полового члена и внутреннего листка крайней плоти у детей.
Наличие фимоза является фактором развития дальнейшего сужения крайней плоти и образования микроразрывов (и, соответственно, образованию рубцовой ткани) при обнажении головки полового члена или во время эрекции. Фимоз прогрессирует, поэтому его обязательно необходимо лечить.
Лечение фимоза у детей
Многих родителей беспокоит, нужно ли что-то делать, если у детей обнаружен фимоз? Какое понадобится лечение фимоза? Возможно ли у малышей, чей диагноз «фимоз», лечение без операции? Детям до 3-х лет, если малыш не испытывает трудностей с мочеиспусканием, болей и дискомфорта, лечение фимоза не требуется.
После 3-х лет у мальчика по утрам начинает формироваться эрекция, и организм сам будет аккуратно раздвигать границы крайней плоти, убирая последствия фимоза.
Лечение фимоза у взрослых
Одной из эффективных немедикаментозных методик лечения фимоза является методика обнажения крайней плоти. Делать это надо ежедневно в течение 15 минут.
Безоперационное лечение включает в себя применение мазей, содержащих кортикостероиды, которые накладываются на крайнюю плоть и головку полового члена. Отзывы о лечении фимоза в интернете говорят о том, что накладывание мазей далеко не всегда эффективно. Поэтому лучше не заниматься самолечением, а обратиться к специалистам.
1
Хирургическая операция при фимозе
2
Хирургическая операция при фимозе
3
Хирургическая операция при фимозе
Лечение фимоза проводится с помощью следующих хирургических методик:
- консервативная операция;
- обрезание крайней плоти;
- лазерное лечение;
- пластическая операция.
После фимоза у пациентов могут сохраняться некоторая болезненность и снижение чувствительности головки полового члена. Швы после операции при фимозе снимаются через неделю, в этот период пациенту назначаются перевязки, контрольные осмотры специалиста.
Оплодотворение: этапы развития эмбриона
- Дробление. Зигота продвигается по маточным трубам к полости матки и в ней начинается процесс дробления – митотического деления. На этом этапе размер эмбриона не увеличивается, а только количество его клеток. Длится процесс деления около 3 суток.
- Дифференциация. На 4-е сутки клетки эмбриона разделяются на два слоя – эмбриобласт и трофобласт.
- Стадия бластоцисты. На 5-е сутки после оплодотворения яйцеклетки сперматозоидом эмбрион формирует бластоцисту, которая состоит из порядка 30 клеток, а далее, к концу своего развития — из 200 клеток.
- Имплантация. На 7 – 10 сутки после того, как произошло оплодотворение, бластоциста прикрепляется к эндометрию (внутренний слой, выстилающий полость матки). На этапе имплантации происходит тесное физическое и химическое взаимодействие эндометрия и бластоцисты. В итоге эндометрий окружает её со всех сторон.
На всех из вышеперечисленных этапов возможен сбой вследствие ряда провоцирующих факторов внешней и внутренней среды женского организма и, даже если произошло оплодотворение, беременность не развивается. Если это повторяется систематически – возникает бесплодие.
Тщательное обследование и качественное лечение всех видов бесплодия проводится в клинике «Центр ЭКО» Курск.
Суть искусственного оплодотворения
В процессе проведения процедур могут применяться собственные половые клетки мужчины и женщины либо донорский материал. Донорские яйцеклетки и сперматозоиды могут быть свежими и замороженными, также могут использоваться эмбрионы, прошедшие криоконсервацию.
Перед искусственным оплодотворением мужчина и женщина проходят обследование на фертильность. Также необходимо убедиться, что женский организм в состоянии выносить плод в течение девяти месяцев. Если будут обнаружены заболевания, препятствующие нормальному вынашиванию беременности, то перед тем как провести процедуру искусственного оплодотворения, проводят соответствующее лечение.
Диагностика перед искусственным оплодотворением включает в себя:
- изучение гормонального статуса;
- гистеросальпингографию (по необходимости);
- гистероскопию (по рекомендации врача);
- лапароскопию (по рекомендации врача);
- сдачу спермограммы;
- функциональную диагностику;
- УЗИ органов малого таза и т. д.
Начало беременности после зачатия
После проникновения сперматозоида в яйцеклетку образуется зигота — оплодотворенная яйцеклетка, одноклеточная стадия развития эмбриона. У человека стадия зиготы продолжается первые 26-30 часов развития. Зигота приступает к формированию ядер.
Сперматозоид проникает в яйцеклетку, когда она находится на стадии второго деления мейоза (после овуляции мейоз в яйцеклетке останавливается на стадии метафазы II и возобновляется после проникновения сперматозоида). Зигота завершает мейоз и как следствие выделяет 2-е полярное тельце и формирует женский пронуклеус (женское ядро).
Параллельно из материала ядра сперматозоида зигота формирует мужской пронуклеус (мужское ядро). Каждый из пронуклеусов зиготы имеет одинарный (гаплоидый) набор хромосом, в мужском пронуклеусе располагаются отцовские хромосомы, в женском пронуклеусе — материнские хромосомы. В микроскоп пронуклеусы в зиготе становятся видны спустя 13-15 часов после проникновения сперматозоида и исчезают спустя 20-21 час после проникновения сперматозоида. Сформировавшись на разных концах зиготы, пронуклеусы движутся навстречу друг другу (так называемое «сближение пронуклеусов»), после чего их оболочки растворяются и хромосомы выстраиваются в метафазную пластинку первого деления митоза. Таким образом, объединение отцовских и материнских хромосом происходит на стадии метафазы митоза зиготы. В отличие от зиготы иглокожих, в зиготе человека и других позвоночных животных не наблюдается слияния пронуклеусов с образованием единого ядра зиготы.
Половые клетки
У животных половое размножение включает слияние двух разных гамет, образующих зиготу. Гаметы производятся типом деления клеток, называемым мейозом. Гаметы гаплоидны (содержат только один набор хромосом ), тогда как зигота диплоидна (содержит два набора хромосом). В большинстве случаев мужская гамета (сперматозоид) является подвижной и обычно имеет жгутик. С другой стороны, женская гамета (яйцеклетка) является не подвижной и относительно большой по сравнению с мужской.
У людей гаметы производятся в мужских и женских гонадах. Мужские гонады — это яички, а женские гонады — яичники. Гонады также вырабатывает половые гормоны, которые необходимы для развития первичных и вторичных репродуктивных органов и структур.














