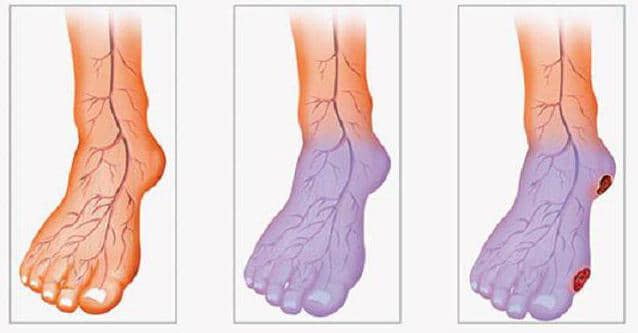
Боли в тазобедренном суставе с правой стороны: причины, симптомы и лечение
Содержание:
Болит в левом боку
Это также случается во время спортивных тренировок. Но чаще слева под ребрами болит по другим причинам:
- болезни кишечника;
- камни в почках;
- панкреатит;
- спленомегалия (увеличение селезенки).
При сердечных болезнях, например стенокардии, боль иногда переходит на область под ребрами.
Боль в нижней части чаще всего возникает из-за дивертикулита. Это воспаление небольших «мешочков» в стенке кишечника. Также боль в этом месте вызывают:
- метеоризм и другие болезни кишечника;
- камни и инфекции мочевыводящих путей;
- грыжи;
- болезни половой системы.
Когда вызывать скорую. В тех же случаях, что и при болях в правом боку.
Характер болевых ощущений
Когда серьёзная боль справа начинает систематически беспокоить человека в области таза, необходимо немедленно начать лечение. Без предварительного выявления причин боли в тазобедренном суставе с правой стороны этого не сделать. Охарактеризовать болевые ощущения в зависимости от причины патологии можно следующим образом.
- Воспаление может служить источником боли. Воспалительные процессы вызваны изнашиванием ТБС, истончением хряща и флотирующими фрагментами хряща внутри сустава.
- Отсутствие хряща причиняет острую боль из-за трения, возникающего между открытой головкой бедренной кости и костью тазовой впадины.
- Повреждение ТБС вызывает не только боль в самой области сустава, но также передаёт её на всё бедро, распространяется ниже на голень. Возможно и обратное — суставы болят, но это не всегда указывает на его повреждение, а причина может быть связана с проблемами поясницы, позвоночника и спины.
- Зачастую возникает ухудшение подвижности сустава, то есть скованность, уменьшается сгибание бедра и движение в сторону. Колено с бедром обладают перекрёстной (общей) иннервацией.
- Заболевания ТБС — причина хромоты, при которой одна из ног покажется короче другой.
- Прогрессирующие заболевания ТБС также могут приводить к тому, что сустав становится более тугим и менее подвижным. Во время движений после долгого сидения возможны болезненные ощущения.
В суставах тазобедренной области боль обычно вызвана повреждениями разнообразных структур, а также множества тканей, расположенных по близости (фасций, мышц, хряща, сухожилий и костей).
Что делать, если болит в правом боку
При болях в боку, если врач не может “на глаз” определить причину недомогания, отправляет пациента на УЗИ брюшной полости, УЗИ почек или УЗИ малого таза. Ультразвуковые волны частотой свыше 20 000 Гц проникают через кожу в брюшную полость, и там либо поглощаются внутренними органами, либо отражаются обратно. Специальные датчики (при абдоминальном УЗИ) анализируют отражённый звук, и по нему делаются выводы о состоянии пациента.
- При воспалении ткани размягчаются, они поглощают ультразвук больше, чем здоровые участки.
- Различные уплотнения, опухоли, камни лучше отражают излучение, и можно достоверно утверждать, что причиной боли является камень или новообразование.
- Допплерография позволяет оценить скорость кровотока, чтобы исключить зажатость нижней полой вены.
Почему болит горло?
Бактерии и вирусы постоянно атакуют наш организм. Они попадают в нас с воздухом и пищей. Любая инфекция, проникшая этим путем, может стать возбудителем боли в горле.
При инфекционном характере заболевания боль в горле, как правило, является лишь одним из симптомов. Наряду с болью в горле могут наблюдаться:
- насморк;
- кашель;
- головная боль;
- повышение температуры, озноб, повышенное потоотделение;
- увеличение лимфатических узлов;
- кожная сыпь;
- слабость, потеря аппетита.
Чаще всего причиной боли в горле является вирусная инфекция. В этом случае воспаление развивается постепенно, и соответственно нарастает острота симптомов.
Боль в горле может быть вызвана следующими вирусными заболеваниями:
- ОРВИ;
- грипп;
- мононуклеоз;
- корь;
- ветряная оспа;
- некоторые другие вирусные заболевания.
Если воспаление вызвано бактериями, боль в горле начинается внезапно и сразу же в сильной форме. Самой распространённой бактериальной инфекцией горла является стрептококковая инфекция.
Если у человека по какой-то причине нарушено носовое дыхание, и он вынужден дышать ртом, неприятные ощущения в горле могут быть вызваны прямым воздействием атмосферы. Воздух может быть слишком сухим или холодным, содержать дым, пылевые частицы, вредные химические соединения. В результате слизистая пересыхает, раздражается, появляется ощущение дискомфорта, боль, кашель. Многие вещества, иногда содержащиеся в воздухе, являются аллергенами. И в случае склонности к аллергическим заболеваниям, присутствие подобных веществ (например, пыльцы растений, мельчайших частиц шерсти животных и т.д.) во вдыхаемом воздухе может быть причиной воспаления горла.
Классификация ангины
В широком смысле ангиной именуется воспаление всех лимфоидных элементов глоточного кольца: носоглоточной, трубной, язычной и небных миндалин. Но в большинстве случаев так называют острый тонзиллит.
В зависимости от места поражения ангина может быть:
- Гортанная;
- Боковых валиков;
- Небной и носоглоточной миндалин (аденоидит);
- Язычной миндалины.
Существует несколько видов заболевания, которые разделяют по различным критериям. Если ангина возникает как самостоятельное заболевание, то это первичный тонзиллит. А если на фоне других заболеваний — вторичный, или симптоматический.
По характеру местных изменений при осмотре ротоглотки ангина делится на следующие виды:
- Катаральная. При этом наблюдаются не сильно выраженные симптомы интоксикации: слабостью, повышенной утомляемостью, повышенной температурой, болью при глотании и ощущением дискомфорта в полости рта. Миндалины гиперемированы и увеличены, однако налет на них отсутствует, регионарные лимфатические узлы увеличены до 1 см.
- Фолликулярная. На миндалинах появляется налет в виде белых точек, что свидетельствует о заполнении фолликул гноем. Температура 38-39°C, в горле острая боль. Лимфатические узлы увеличены до 2 см и болезненны при прощупывании.
- Лакунарная. Участки налета распространяются и обнаруживаются на уровне устьев лакун в виде белых или серых островков. Симптоматическая картина такая же, как и при фолликулярной.
- Флегмонозная. Миндалина резко отечна за счет полости, заполненной гноем.
По степени тяжести острый тонзиллит делят на 3 типа:
- Легкая, соответствует катаральной форме и протекает с симптомами интоксикации и нерезкой болью в горле.
- Средняя степень отмечается при фолликулярной и лакунарной ангине и сопровождается сильной болью в горле и выраженными симптомами интоксикации.
- Тяжелая наблюдается при флегмонозной и запущенной лакунарной форме. При этом температура поднимается до 39°C и держится в течение недели, лимфатические узлы сильно болезненны.
Выделяют особую форму заболевания, ангину Симановского-Плаута-Венсана, которая развивается на фоне сильного угнетения иммунной системы и активации микроорганизмов, которые входят в состав нормальной микрофлоры полости рта.
По этиологии ангина бывает:
- бактериологическая;
- вирусная;
- грибковая;
- паразитарная.
Все формы заболевания сопровождаются различной местной клинической симптоматикой.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Пути заражения и факторы риска
Как выглядит гигрома? Многие считают, что это просто выпяченная суставная капсула или сухожилие, в котором из-за ущемленного перешейка появилась опухоль, расположенная отдельно. На самом деле данное мнение не совсем точное. Гигрома суставы поражает и сухожилия, но при этом клетки капсулы изменены дегенеративно, так как они развиваются в процессе перерождения соединительных тканей. Лечению гигрома поддается тяжело, стандартные методы не приносят эффекта, а хирургия пестрит высоким процентом рецидивов за счет процессов перерождения клеток соединительных тканей. Удаленная гигрома при сохранении даже малейшей части дегенеративных клеток появится снова.
Диагностика
Для постановки диагноза «гигрома» врач собирает анамнез и клинические признаки. В ряде случаев для исключения возможности ошибки в постановке диагноза проводятся следующие обследования:
- рентген гигромы – исключает патологию костного-суставного свойства;
- МРТ проводится в случае подозрений на узловые опухоли для определения структуры стенок и содержимого образования;
- пункция гигромы;
- гигрома на УЗИ показывает саму кисту, однородность структуры, наполненность жидкостью, наличие в стенках образования кровеносных сосудов и прочие важные аспекты.
Основная задача диагностики – разграничение гигромы и других опухолей и образований мягких тканей, например, липомы, травматические кисты, атеромы и другие. При этом учитывается локализация, характер жалоб пациента и консистенция образования. Гигромы на руке необходимо различать с костными и хрящевыми новообразованиями.
В АО «Медицина» (клиника академика Ройтберга) можно пройти любое диагностическое исследование с высокой точностью результатов.
Формы заболевания
Цистит поражает мочевой пузырь. Это воспалительный процесс, который затрагивает поверхности слизистого слоя. Сопровождается он нарушением функции органа: моча отходит медленно, имеют место частые позывы к мочеиспусканию. Сложность этой патологии заключается в том, что ребенок пока не может точно описать свое состояние и указать на причину боли.
Выделяют 2 формы цистита у детей 3 лет:
- острый;
- хронический.
В первом случае отмечают стремительное развитие патологического процесса. Симптомы острого цистита проявляются явно. Чувствуется сильная боль. При этом воспаление развивается на слизистой оболочке, не проникая в более глубокие слои стенок мочевого пузыря, и лечение быстрее дает результат.
Сложность этой патологии заключается в том, что ребенок пока не может точно описать свое состояние и указать на причину боли.
Хронический цистит развивается плавно. Признаки такого патологического состояния менее выражены. В данном случае поражаются глубокие слои стенок пузыря, что затрудняет лечение.
В результате через некоторое время патологический процесс снова активизируется и появляются признаки воспаления.
Почему происходит разрастание рубцовой ткани
Часто причиной развития фиброза легких становится заболевание, поражающее легочную ткань:
- инфекционный воспалительный процесс (пневмония любого генеза, цитомегаловирусная инфекция, туберкулез, сифилис и т. д.);
- хроническое обструктивное воспалительное заболевание (бронхиальная астма и др.);
- профессиональное заболевание, связанное с попаданием в легкие частиц пыли или агрессивного газа;
- саркоидоз легких;
- аллергическое заболевание легких, связанное с вдыханием воздуха, содержащего частицы антигенов;
- васкулит – воспаление стенки легочных сосудов;
- системная аутоиммунная болезнь;
- восстановление организма после перенесенной хирургической операции на легких, протекающее с избыточным образованием фиброзной ткани;
- заболевание другого внутреннего органа или системы организма, связанное с образованием рубцовых тканей;
- лучевая терапия, проводимая для лечения онкозаболевания;
- длительный прием некоторых лекарственных препаратов;
- хроническая цитомегаловирусная инфекция.
В тех случаях, когда установить заболевание, вызвавшее рост соединительной ткани в легких, не удается, медики говорят об идиопатическом легочном фиброзе.
Лечение
Фото: tvojlor.com
Как правило, лечение проводится в домашних условиях, в тяжелых случаях течения ангины показана госпитализация в инфекционное отделение. В первые дни заболевания необходимо соблюдать строгий постельный режим, затем разрешается перейти на общий режим, но с ограничением физических нагрузок. Это необходимо как для благополучного исхода болезни, так и для предотвращения развития осложнений.
Так как заболевание является заразным, следует изолировать больного в отдельную комнату, запрещается без надобности заходить в комнату посторонним людям, в особенности детям, так как они наиболее восприимчивы к заболеванию. Также необходимо предоставить отдельную посуду и предметы ухода.
Важно внимательно относиться к своему питанию. Не следует злоупотреблять острой, пряной, соленой пищей, предпочтение отдается овощам и фруктам, молочной продукции
Для уменьшения интоксикационного синдрома необходимо не забывать об обильном теплом питье. Для этого подойдут различные чаи, компоты, морсы. Это нужно для быстрого выведения из организма токсинов, что приведет к ускоренному выздоровления и улучшению общего состояния организма.
Для непосредственного устранения наиболее частой причины заболевания назначаются антибиотики. В течение многих лет используются антибиотики пенициллиновой группы, которые ничуть не потеряли своей эффективности в лечении ангины. Но в случае, если у человека имеется аллергия на данную группу антибиотиков, назначаются другие группы (макролиды или цефалоспорины 1 и 2 поколений). Действие этих препаратов направлено на уничтожение бактерий, которые вызвали развитие ангины.
Любые антибиотики будут воздействовать на нормальную микрофлору кишечника, что выражается в появлении дисбактериоза. Желудочно-кишечный тракт населен различными микроорганизмами: как патогенными (вредоносными), так и полезными, которые оказывают благотворное влияние на организм. Они участвуют в процессе переваривания пищи, вырабатывают полезные вещества (биотин, витамин К, фолиевую кислоту), уменьшают опасность размножения патогенной флоры, а также помогают поддерживать уровень иммунной защиты. Следовательно, антибиотикотерапию следует сочетать с восстановлением кишечной микрофлоры при помощи пробиотиков (эубиотиков).
Целесообразно также назначение антигистаминных препаратов. Они помогут в снижении воспалительной реакции, а также уменьшат отек слизистой.
Местно можно использовать ингаляционный антибиотик, который одновременно оказывает антибактериальное и противовоспалительное действия.
Для вымывания с поверхности миндалин вредоносных микроорганизмов рекомендуется полоскание горла теплыми растворами. Можно использовать как растительные отвары на основе ромашки, календулы, так и растворы соды.
Так как заболевание протекает с повышением температуры и болью в горле, целесообразно назначить нестероидные противовоспалительные средства, которые устранят данные симптомы.
Характер симптомов и причины: таблица
В отношении того, что делать, если беспокоит и болит бок под ребрами, нужно понимать, что многое зависит от характера симптомов и того, известна причина или нет
Если уже выявлено какое-то заболевание, нужно принять назначенные врачом лекарства, в противном случае даже при периодических симптомах важно пойти и обследоваться. Если боль сильная и состояние ухудшается, нужно вызвать скорую помощь
При болях в районе живота нельзя самостоятельно без врача принимать обезболивающие, чтобы не стереть симптоматику, тогда как ситуация внутри организма может быть опасна для жизни.
В таблице указан характер признаков, боли и основные причины.
| Тип боли | Причины |
|---|---|
| Колющая | Колит или покалывает в области расположения органа в следующих случаях:
|
| Ноющая | Дискомфорт имеет слабый характер и проявляется чаще всего длительное время. Если ноет бок, причины могут быть такие:
|
| Тупая | Проявляется незначительным дискомфортом, который имеет свойство увеличивать свою интенсивность, может проявляться при болезнях желчного пузыря. |
| Резкая, острая | Образование сильной и режущей боли может быть в результате:
|
| Тяжесть в правом боку под ребрами спереди | Проявляется чаще всего небольшим длительным дискомфортом. Может свидетельствовать о следующих заболеваваниях:
|
| Сильная | Возникает резко и увеличивает свою интенсивность. Причины:
|
| Слабая | Отличается слабыми признаками, которые возникают только при определённых движениях тела:
|
| Тянущая | Характеризуется слабыми длительными признаками. Если тянет справа, это может свидетельствовать о болезнях:
|
| Пульсирующая |
|
| Жгучая | Жжение имеет высокую интенсивность и чаще всего проявляется в одном месте. Почему печет, возможные причины:
|
| Прострелы | Дискомфорт возникает редко, однако имеет высокую интенсивность. Причины, почему стреляет:
|
| Дерганье в правом боку | Чаще всего возникает в результате печеночных заболеваний. |
| Судороги | Проявляется острыми ощущениями, которые постепенно снижают свою интенсивность, могут возникать в следующих случаях:
|
| Спазмы в правом боку | Спазмы возникают при заболевании поджелудочной железы и при цистите. |
| Постоянная боль |
|
| Опоясывающая боль | Возникает в одном месте и постепенно переходит в район спины и поясницы. Может ощущаться, что болят бока с двух сторон. Причины:
|
| Немеет бок |
|
| Шишка внизу живота | Образоваться такой дискомфорт может в результате паховой грыжи. Одна это может указывать на опухоль, доброкачественную или злокачественную. |
| Боль в правом боку при наклоне |
|
| Распирающая боль | Чувство, что давит справа, возникает при панкреатите и заболеваниях печени. |
| Невралгия в правом боку | Возникает при вздохе и могут увеличивать свою интенсивность, проявляются чаще всего при остеохондрозе и диафрагмальной грыже. |
Профилактические рекомендации
Для того чтобы избежать такого диагноза необходимо соблюдать некоторые профилактические рекомендации.
- Соблюдать элементарные правила личной и интимной гигиены. Особенно в общественных местах.
- Не допускать переохлаждений, особенно ниже поясницы. Для этого следует одеваться по погоде, несмотря на веяния моды.
- Использовать барьерные методы контрацепции с новым или непроверенным партнером.
- Проходить ежегодные профилактические осмотры у гинеколога.
- Своевременно лечить хронические заболевания, особенно мочеполовой системы.
- Не злоупотреблять ношением стрингов.
- При использовании анального, орального и вагинального секса использовать презерватив, и не забывать про душ.
Также на микрофлору влагалища влияет состояние кишечника. Старайтесь придерживаться правильного питания, минимизируйте стрессовые факторы и не злоупотребляйте лекарственными средствами. Антибиотики принимайте только по предписанию врача.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, — это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Диагностические методы
Чтобы выявить легочный фиброз, врач назначает ряд исследований:
- флюорографию в качестве скринингового метода для быстрого выявления болезни;
- рентгенограмму легких для уточнения диагноза;
- компьютерную томографию высокого разрешения, чтобы уточнить распространенность фиброзных изменений, характера и динамики процесса;
- лабораторный анализ крови на содержание кислорода и углекислоты;
- оксиметрию для определения количества кислорода в артериальной крови;
- спирометрию и определение диффузионной способности легких пациента;
- тест шестиминутной ходьбы для определения изменений, происходящих в организме при физической нагрузке.
При необходимости может быть проведена биопсия легочной ткани.
Методы диагностики межреберной невралгии
При подозрении на межреберную невралгию следует обращаться к врачу-неврологу.
В большинстве случаев диагноз устанавливается на основе жалоб пациента, анамнеза заболевания и осмотра больного непосредственно на приёме
Врач обращает внимание на позу пациента: стремясь снизить боль, уменьшив давление на пораженный нерв, больной наклоняет корпус в противоположную сторону. Проводится пальпация межреберных промежутков в области локализации боли
Устанавливается потеря чувствительности и побледнение кожных покровов.
Иногда может потребоваться инструментальная и лабораторная диагностика:
ЭКГ
ЭКГ проводится в случае болей с левой стороны. Цель – исключить проблемы со стороны сердца. В комплексе с ЭКГ может быть назначена эхокардиография (УЗИ сердца).
Рентгенография грудной клетки
Рентгенография органов грудной клетки проводится с целью исключить заболевания легких и плевры.
УЗИ органов брюшной полости
Обзорное ультразвуковое исследование позволяет исключить заболевания органов брюшной полости.
Нейромиография
Электронейрография назначается, как правило, при подозрении на травматическую природу межреберной невралгии.
Рентгенография позвоночника
Рентгенография грудного отдела позвоночника позволяет установить причины корешкового синдрома. Для оценки состояния позвоночника также могут назначаться компьютерная томография или МРТ.
Анализ крови на антитела к вирусу герпеса
Проводится при подозрении на вирусное происхождение межреберной невралгии.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Возможные осложнения
При отсутствии лечения и прогрессирующем росте кисты яичника могут развиться следующие осложнения:
- Кровоизлияние в полость кисты и последующая трансформация функционального новообразования в геморрагическое;
- Перекрут ножки кисты. При неполном перекруте (постепенном, на 90-180 градусов) происходит нарушение кровообращения, потеря подвижности кисты, образование спаек. При полном (остром) перекруте (на 360 градусов) может возникнуть некроз (отмирание тканей), ведущий к развитию перитонита (воспаления брюшины). Это опасное состояние, при котором медицинская помощь должна быть оказана незамедлительно. Полный перекрут ножки кисты проявляет себя такими симптомами, как снижение артериального давления и повышение температуры тела, тошнота и рвота, диарея или запор, резкие приступообразные боли внизу живота, отдающие в поясницу или ногу.
- Разрыв стенки кисты (может привести к развитию перитонита). Пациентка чувствует сильные односторонние боли внизу живота (в зависимости от расположения новообразования). Брюшная стенка напряжена. Может наблюдаться запор. Разрыв кисты способен произойти вследствие травм живота, физических нагрузок, полового акта, воспалительных заболеваний органов малого таза, нарушения гормонального фона, перекрута ножки кисты.
- Внутрибрюшное кровотечение (может наблюдаться при разрыве новообразования).
- Бесплодие.
Симптомы воспаления придатков у женщин
Эта патология может протекать долгое время бессимптомно. Обнаружить воспаление на начальной стадии можно только у врача. В зависимости от формы проявления могут быть разной интенсивности.
Острая фаза имеет выраженную клиническую картину, и сопровождается следующими проявлениями:
- общая слабость;
- тянущие болезненные ощущения внизу живота, переходящие на область поясницы;
- обильные выделения, иногда гнойного характера;
- жжение и зуд в интимной области;
- неприятный запах даже при тщательной гигиене;
- головная боль;
- повышение температуры.
В период беременности это заболевание способно привести к выкидышу, преждевременным родам. Острый период длится около 2 недель. Если в этот период лечение не назначено, то болезнь переходит в хроническую форму.
Хроническое течение имеет слабо выраженную симптоматику, на которую большинство женщин не обращает внимания.
Эта форма характеризуется следующими проявлениями:
- дискомфорт или боль во время интимной близости;
- небольшая боль в области поясницы и/или внизу живота;
- нерегулярный цикл;
- общее недомогание;
- увеличение объема кровопотери в период менструации, а также увеличение ее продолжительности.
Иногда единственным признаком воспаления в маточной трубе или яичниках является отсутствие беременности. Также должна насторожить возникающая сильная боль перед или после менструального цикла.
Это — желчный пузырь
Острый и хронический холецистит, дискинезия желчевыводящих путей, желчная колика – все эти состояния сопровождаются болью в правом подреберье. При желчнокаменной болезни (ЖКБ) тоже может болеть справа, но в последнее время врачи отмечают бессимптомное течение ЖКБ. Зачастую камни в желчном пузыре обнаруживают случайно при ультразвуковом исследовании брюшной полости.
При этом ситуация в корне меняется, если камень застревает в желчном протоке. Возникают интенсивные колюще-режущие боли под правой реберной дугой. Они отдают в поясницу, под правую лопатку, в руку и иногда – в область сердца.