Псевдомембранозный энтероколит
Содержание:
- Введение
- Как развивается псевдомембранозный колит?
- Медицинский прогноз
- Симптомы псевдомембранозного колита
- Диагностика и лечение болезни
- Причины
- Диагностика псевдомембранозного энтероколита
- Вопросы и ответы
- Рекомендации
- Какие антибиотики существуют и принцип их действия
- Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
- Диагностика
- Лечение
- Инструкция по применению Бифиформа (Способ и дозировка)
- Диета при псевдомембранозном колите
- Как антибиотики влияют на организм
- Симптомы
- Возможные осложнения. Болезнь Крона — предраковое заболевание
- Желудочно-кишечный тракт – входные ворота для вируса.
- Ведется набор в клиническое исследование пациентов с заболеваниями кишечника
- Симптомы
Введение
Врачи достаточно часто сталкиваются с диареей развивающейся у пациентов, на фоне или после применения антибиотиков. В России как больные, так и ряд врачей склонны связывать ее появление с «дисбактериозом». Зарубежные специалисты в этом случае говорят об «антибиотик-ассоциированной диарее». Clostridium difficile является возбудителем наиболее тяжелых форм данного осложнения, вплоть до развития фульминантного колита и токсической дилатации толстой кишки. По данным канадских исследователей уровень заболеваемости связанной с инфекцией данным возбудителем составляет от 30,8 до 40,3 случая на 100 тыс. больных (в больницах с более 200 коек) . У 10 % пациентов получающих антибиотики развивается диарея, но только в 1 % случаев возникает псевдомембранозный колит.
Как развивается псевдомембранозный колит?
Существуют четыре основные причины развития псевдомембранозного колита, связанного с С. difficile.
Дисбаланс бактерий в толстой кишке
Подавление кишечной флоры приводит к избыточному размножению С. difficile, которые способны выделять экзотоксин. Обычно это связано с применением антибиотиков, иногда к этому может приводить применение антимикробных химиотерапевтических препаратов, особенно если они способны подавлять нормальную флору кишечника. Все группы антибиотиков, за исключение аминогликозидов, могут быть причиной заболевания. Диарея может возникать на фоне применения антибиотиков или в течение 4-6 мес после его окончания. Обычно это заболевание возникает после применения клиндамицина, ампициллина или цефалоспоринов. Существенно реже может возникать при применении метронидазола, ванкомицина, фторхинолонов, ко-тримоксазола и аминогликозидов.
Присутствие С. difficile в толстой кишке как эндогенной флоры (примерно у 3% здоровых лиц) или экзогенной флоры
Продукция эндотоксина С difficile
Около 25% штаммов С difficile, выделенных от больных, не продуцируют ни токсина А, ни токсина В, их считают нетоксигенными, и они никогда не вызывают диареи и колита. Токсин А — причина клинических проявлений заболевания, токсин В обладает цитопатической активностью, которую выявляют с помощью стандартных культуральных методов. Пациенты, колонизованные не продуцирующими токсин штаммами Clostridium difficile, не имеют клинических проявлений, и наоборот, клинические признаки заболевания возникают только у пациентов, колонизированных штаммами, продуцирующими токсин. Токсин может быть обнаружен в стуле у 15-25% больных с диареей и более 95% пациентов с псевдомембранозным колитом.
[], [], [], [], [], [], [], []
Возраст пациентов
По неизвестным причинам наиболее чувствительны к инфекции лица старше 50 лет. У новорожденных колонизацию Clostridium difficile отмечают в 60-70% случаев, однако симптомов заболевания не возникает. Пациентами высокого риска заболевания считают больных, перенёсших операцию (особенно операцию на органах брюшной полости), находящихся на лечении в ОРИТ, имеющих тяжелые хронические заболевания, с установленным назогастральным зондом. Роль ингибиторов протонной помпы и антагонистов гистаминовых рецепторов, применяемых для профилактики развития язв желудка у реанимационных больных в патогенезе диареи, связанной с С difficile, окончательно не установлена.
[], [], [], [], [], [], [], [], [], [], []
Медицинский прогноз
При данном заболевании медицинский прогноз определяет тяжесть клинического течения. При легких формах все симптомы проходят, как только прекращают прием антибиотиков. При псевдомембранозном энтероколите средней степени возможно затяжное течение и рецидивы. Перфорация кишечника угрожает летальным исходом в 30 % всех клинических случаев, так как в содержимом кишечника находится слишком большое количество патогенной флоры. В тяжелых случаях не эффективно иногда даже оперативное вмешательство и своевременная помощь. По этой причине, если при приеме антибиотиков возникает изменение общего состояния, диарея, боли в животе или другие осложнения, о них следует сообщить ведущему специалисту.
Симптомы псевдомембранозного колита
В самом начале развития болезни псевдомембранозный колит может иметь бессимптомное течение. Если своевременно не устранить причину патологии, то возникает общая интоксикация организма и другие неблагоприятные признаки. Клинически значимыми принято считать следующие симптомы:
- общая слабость;
- диарея с примесями слизистой составляющей;
- тошнота;
- рвота;
- схваткообразные боли в области эпигастрия;
- головные боли;
- повышение температуры;
- отсутствие аппетита и анорексия.
При псевдомембранозном колите средней степени тяжести все симптомы могут сохраняться даже через 1-2 недели после прекращения курса терапии антибактериальными средствами. Общее состояние пациента ухудшается, есть жалобы на непрекращающуюся диарею, примеси крови и слизи в каловых массах, уменьшение количества мочеиспусканий и объёма мочи, учащение пульса. А отдельных случаях наблюдаются судороги и другие расстройства. Нарушается электролитный баланс, снижается артериальное давление и т.д.
При тяжелых формах колита течение заболевания более бурное, стремительно развиваются явления общей интоксикации. С первых дней болезни в кале пациента обнаруживается кровь, температура тела очень высокая, пациент слаб, может увеличиваться объем живота и снижаться количество актов дефекации. Боли в области живота наблюдаются преимущественно с левой стороны в проекции сигмовидной кишки. Среди тяжелых последствий этого заболевания можно отметить патологическое расширение и увеличение кишечника, угрожающее последующим разрывом и разлитым перитонитом. Эти состояния угрожают летальным исходом и требуют своевременной медицинской помощи.
Вторичной патологией на фоне данной формы энтероколита может стать энтеропатия, которая приводит к нарушению белкового обмена из-за потери большого количества белка через ЖКТ. Возникают специфические отеки, гиперкалиемия и другие нарушения, вследствие которых нередко возникает остановка сердца. При любых нарушениях общего состояния во время приема антибактериальной терапии необходимо сообщить лечащему врачу или, если пациент находится не в стационаре, то обратиться за неотложной медицинской помощью. Клиническая картина зависит от тяжести течения заболевания.
Диагностика и лечение болезни

Диагноз «псевдомембранозный колит» выставляется на основании жалоб, данных анамнеза, указывающих на прием антибиотиков. В обязательном порядке проводят общий анализ крови, исследование кала, в том числе и бактериологическое, а также ректороманоскопию. В сомнительных случаях может потребоваться назначение колоноскопии.
Лечение псевдомембранозного колита в первую очередь включает в себя отмену используемого антибактериального средства. Всем больным назначается специальная, щадящая для кишечника диета. Как мы уже говорили, при легком течении данное заболевание может проходить самостоятельно после отмены антибиотиков.
Причины
Основная причина псевдомембранозного колита — это нарушение кишечной микрофлоры. А оно происходит на фоне разных состояний и провоцирующих факторов, например:
- Длительный (либо бесконтрольный) прием определенных медицинских препаратов. Такой эффект антибиотики, цитостатики и т. д.
- Нарушения в электролитном и белковом обмене организма.
- Злокачественные опухоли, которые снижают защитные функции организма.
- Ослабление иммунитета после серьезных хирургических вмешательств.
- Постоянный контакт с пациентами, которые уже болеют таким колитом.
Обнаруживаются и другие причины псевдомембранозного колита, если речь идет об ослаблении иммунитета с одновременным нарушением кишечной микрофлоры.
Диагностика псевдомембранозного энтероколита
 |
Диагноз ставит врач проктолог или гастроэнтеролог на основании сбора анамнеза. Необходимо сообщить врачу, если пациент принимает антибиотики, а также другие лекарственные средства, которые могут стать причиной возникновения патологии.
В ходе первичного осмотра выявляют увеличение живота, болезненность при пальпации, выраженную гипертермию, снижение АД и тахикардию. При проведении лабораторных исследований крови наблюдается лейкоцитоз. В анализе кала – слизь и кровь, а при бактериологическом посеве обнаруживают повышенное количество условно-патогенных микроорганизмов, вызывающих заболевание.
Информативным методом исследования является эндоскопия. Данный метод позволяет визуализировать слизистую оболочку кишечника, на поверхности которой образуются специфические псевдомембраны. Эти мембраны представляют собой фиброзные пленки, имеющие желтоватый оттенок. Для подтверждения диагноза может быть назначена ректороманоскопия, помогающая визуализировать дистальные отделы толстого кишечника, которые подвергаются патологическим изменениям при псевдомембранозном колите.
В некоторых случаях могут быть назначены дополнительные методы исследования и диагностические процедуры в соответствии с рекомендациями лечащего врача.
Вопросы и ответы
В чем главный признак спастического колита?
Главный признак этого заболевания — нарушение моторной функции кишечника. Это отражено в названии недуга: спастический — от слова «спазм».
Какие нарушения стула бывают при спастическом колите?
Это зависит от вида заболевания. У части пациентов наблюдается диарея, у другой части — запор. Нередки и смешанные случаи, когда эти состояния чередуются.
Насколько опасен спастический колит?
В сложных случаях спастический колит может приводить к серьезным нарушениям — вплоть до того, что потребуется операция на кишечнике. А если операцию не сделать, жизнь пациента будет под угрозой.
Рекомендации
Для профилактики развития заболевания, а также рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать фаст-фуда, консервированных, ароматизированных продуктов, жареных, копченых; рекомендуется есть в одно и тоже время
Важно оградить себя от стрессовых ситуаций
В период обострения пациентам рекомендуется щадящая диета, соответствующая следующим требованиям:
- устранение грубой клетчатки (сырых овощей, ягод, фруктов, орехов, семечек, мака, кунжута, отрубей, бобовых и т.п.)
- продукты готовят на пару или отваривают
- теплую пищу протирают или (при запорах) отварные овощи натирают на крупной терке
- исключают химические раздражители кишечной слизистой (острые, соленые, маринованные, кислые продукты)
- рекомендуются высокобелковые продукты (постное мясо, индейка, нежирная речная рыба, яичный белок, соевые продукты, творог и др.)
- специальные продающиеся в аптеках лечебные смеси для питания («Модулен» и др.).
Какие антибиотики существуют и принцип их действия
Антибиотики назначают при развитии бактериальных инфекций, которые плохо поддаются лечению. Принцип их действия — борьба с бактериями-возбудителями. Антибиотики лишают микроорганизмы возможности размножаться, либо полностью уничтожают их.
Если неизвестно, какая именно бактерия вызывает воспаление, применяют антибиотики широкого спектра — они уничтожают как плохие, так и хорошие бактерии.
Группы антибиотиков
Большинство антибиотиков можно разделить на шесть групп:
| Антибиотик | Применение |
|---|---|
| Пенициллины (пенициллин, амоксициллин) | Инфекции, в том числе кожные, грудные и инфекции мочевыводящих. путей |
| Цефалоспорины (цефалексин) | Широкий спектр инфекций, а также сепсиса и менингита. |
| Аминогликозиды (гентамицин, тобрамицин) | Серьезные инфекционные заболевания как сепсис. Используются в основном в медицинских учреждениях, так как могут вызывать серьезные побочные. реакции |
| Тетрациклины (тетрациклин, доксициклин) | Акне и розацеа. |
| Макролиды (эритромицин, кларитромицин) | Инфекции легких и грудной клетки, устойчивые к пенициллину штаммы бактерий, аллергия на пенициллин. |
| Фторхинолоны (ципрофлоксацин, левофлоксацин) | Инфекции дыхательных путей и мочевыводящих путей. Больше не используются регулярно из-за риска серьезных побочных реакций. |
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Диагностика
Медицинскйи центр ЮНИОН КЛИНИК оснащен всем необходимым для своевременного выявления псевдомембранозного колита. Чаще всего для этого используются следующие исследования:
- ректороманоскопия;
- копрологические анализы;
- колоноскопия;
- клинический анализ крови;
- бактериологическое исследование кала для выявления цитотоксина.
Многие симптомы колита сходны с проявлениями других заболеваний ЖКТ, поэтому в некоторых случаях для уточнения диагноза могут понадобиться дополнительные исследования. Целесообразность их проведения определяется в ходе первой консультации специалиста.
Лечение
Одним из важнейших этапов лечения является отмена антибиотика вызвавшего заболевание (если это возможно). При легкой степени инфекции этого бывает достаточно для выздоровления . При необходимости продолжения антибиотикотерапии лучше использовать препараты реже вызывающие развитие клостридиальной инфекции: аминогликозиды, сульфаниламиды, макролиды, тетрациклин и фторхинолоны.
В случае более тяжелого течения данной патологии необходимо назначение препаратов направленных на подавления Clostridium difficile. В качестве лечения выбора рассматривается Метронидазол 250 мг 4 раза в сутки или 500 мг 3 раза . Ванкомицин (125 мг 4 раза в сутки) применяется при непереносимости метронидазола или его неэффективности . Эффективность обеих препаратов сходна . В обоих случаях длительность терапии 10-14 дней (улучшение состояние должно наступить в течение 72 часов). Если пациент продолжает лечение другими антибиотиками то метронидазол (ванкомицин) должен применяться весь период лечения и неделю после его прекращения . Ванкомицин практически не всасывается и, следовательно, дает меньше побочных эффектов, но значительно дороже метронидазола.
Антиперистальтические агенты категорически противопоказаны. В качестве адсорбента рекомендуется холестирамин , но т.к. в России он отсутствует, мы с успехом вместо него используем смекту (в стандартных дозах). У пациентов с тяжелым колитом, которые не могут принимать препараты перорально, применяется метронидазол внутривенно, он выделяется в желчь и достигает достаточно высокой концентрации в просвете ЖКТ, но не ванкомицин т.к. при парентеральном введении последний в просвет ЖКТ практически не экскретируется. Впрочем, можно вводить ванкомицин (парентеральная форма) через назогастральный зонд или непосредственно в толстую кишку . Не следует забывать о полноценной регидратации (пероральной или инфузионной) и коррекции электролитных нарушений.
В 10-20 % случаев при прекращении лечения возникает рецидив заболевания . Он проявляется повторным возникновением симптомов через 3-21 день после прекращения применения метронидазола или ванкомицина. В таких случаях показана повторная терапия метронидазолом или ванкомицином, разумным является добавления лактобактерий и пробиотиков (хотя их эффективность не доказана).
У 0.4 %- 3,6 % пациентов требуется хирургическое лечение . Наиболее частыми показаниями к операции является перитонит и токсическая дилатация толстой кишки с высоким риском перфорации. Операцией выбора является субтотальная колэктомия, но уровень летальности при ее выполнении достигает 57 % .
В заключение приведем схему лечения применяемую нами:
- Отмена антибиотиков (если возможно) или замена их на относительно безопасные (аминогликозиды, макролиды, фторхинолоны).
- Отмена всех антиперистальтических агентов и опиойдных анальгетиков.
- Смекта (стандартная дозировка).
- Линекс или хилак-форте (стандартная дозировка).
- Метронидазол 250 мг 4 раза в день (при системных проявлениях, частоте стула более 4 в сутки или необходимости продолжать антибиотикотерапию).
- Ванкомицин 125 мг 4 раза в сутки (при непереносимости, неэффективности метронидазола или при тяжелой инфекции).
- Метронидазол внутривенно (ванкомицин через назогастральный зонд) при невозможности самостоятельного приема препаратов.
- Коррекция водно-электролитных нарушений.
Инструкция по применению Бифиформа (Способ и дозировка)
Для тех, кому назначили капсулы Бифиформ, инструкция по применению сообщает о том, что взрослым и детям от 2 лет нужно принимать лекарство по 2-3 капсулы в день. Если есть необходимость, суточная дозировка повышается до 4 капсул.
Инструкция по применению Бифиформа также сообщает о том, что при лечении расстройств ЖКТ антидиарейный эффект можно наблюдать уже в первые дни лечения. При острой диарее курс рассчитан на 2-3 дня. Тем, кто интересуется, как принимать Бифиформ взрослым, если есть другие показания к применению, лучше посоветоваться со специалистами. Врач, как правило, назначает курс лечения от 10 до 21 дня.
Кроме того, данное средство могут назначить и в комплексе с остальными, например, капсулы и свечи с Индометацином.
Также на форумах нередко спрашивают, как принимать: до еды или после. Специалисты сообщают, что употреблять капсулы можно вне зависимости от приемов пищи.
У врачей интересуются и тем, как принимать с антибиотиками. На этот вопрос специалисты отвечают однозначно – такого сочетания лучше вообще избегать. Бифидобактерии будут уничтожаться, так что применение препарата необходимо начинать после лечения антибиотиками. О том, как пить и когда, лучше проконсультироваться у врача.
Диета при псевдомембранозном колите

Очень важно соблюдать правильную диету в период лечения ПМК. Принципы питания при колите заключаются в следующем:
- Полный голод в течение первых двух-трех дней. В этот период следует употреблять большое количество жидкости, а по решению врача пациент может быть переведен на парентеральное питание.
- Когда диарея утихнет, разрешено употребление кефира (двух- или трехдневной давности), нежирный протертый творог.
- Пациент переводится на стол 4а по Певзнеру, показанный как диета больных с заболеваниями толстого кишечника.
- После выздоровления переходят на общий стол, при этом мучное, копченое, жирное и спиртное по-прежнему остается под запретом.
В качестве профилактики псевдомембранозного колита следует заботиться о состоянии собственного здоровья, поддерживать иммунитет и применять антибиотики только под контролем врача.
Как антибиотики влияют на организм
Несмотря на эффективность антибиотиков в борьбе с бактериальными инфекциями, прием этих препаратов ассоциируется с рядом побочных реакций.
Аллергические реакции. В США в отделение неотложной помощи ежегодно поступает 140 000 человек с аллергическими реакциями на антибиотики. К таким реакциям относятся:
- Сыпь;
- Зуд;
- Диарея, запор, вздутие;
- Отечность лица и дыхательных путей;
- Проблемы с дыханием.
Некоторые показывают, что применение антибиотиков в первый год жизни детей повышает риск развития астмы, аллергических реакций и аутоиммунных заболеваний. Также ученые считают, что эти препараты играют роль в развитии ожирения.
Устойчивость к антибиотикам. По данным (ВОЗ) в ближайшие десятилетия ожидается резкое увеличение количества смертей от инфекционных заболеваний. Это связано с устойчивостью, которую бактерии вырабатывают к используемым антибиотикам.
Согласно статистике глобальное употребление антибиотиков выросло на 39% в период с 2000 по 2015 гг.
Повышенный риск инфицирования патогенной бактерией Clostridium difficileC. difficile вызывает энтероколит, симптомы которого могут варьироваться от легкой диареи до сепсиса. При приеме антибиотиков бактерии, защищающие ваш кишечник от заражения, погибают. Именно тогда C. difficile легче попасть в организм и запустить воспаление. Основные источники этого патогена — загрязненные поверхности, особенно в медицинских учреждениях.
Нарушение баланса бактерий кишечникаШирокое использование антибиотиков приводит не только к устойчивости бактерий к препаратам. Это также вызывает дисбаланс микрофлоры кишечника, что в долгосрочной перспективе может привести к нарушениям работы метаболизма и сбоям в иммунной системе.
Наиболее распространенные виды микроорганизмов, которые населяют желудочно-кишечный тракт
Если вы начали пить курс антибиотиков, обязательно закончите его полностью, даже если начали чувствовать себя лучше. Преждевременное окончание курса способствует развитию устойчивости бактерий к антибиотику и повышает риск повторной инфекции.
Симптомы
Приступообразные боли в кишечнике — наиболее распространенный симптом спастического колита. Причем боль наблюдается как днем, так и в ночное время, несколько ослабевая после похода в туалет (дефекации). Иные симптомы зависят от того, на какой стадии находится заболевание. К ним относят:
- Вздутие, метеоризм с болями, урчание в животе. Часто мышцы живота сильно напряжены.
- Отрыжка. Она может быть просто воздухом либо кислотой. Во втором случае речь идет о наличии каких-либо осложнений — то есть воспалительный процесс распространился за пределы кишечника.
- Запор либо диарея.
- Возникновение ложных позывов к дефекации. А если удалось сходить в туалет, есть ощущение, что кишечник опорожнился не полностью.
- Плохой аппетит, чувство тошноты при взгляде на еду.
- Сильный налет на языке, ощущение горечи во рту, зловонный запах дыхания.
- Примесь крови и слизи в кале. Этот симптом спастического колита кишечника необязательный — чаще наблюдается тогда, когда к болезни присоединяются другие заболевания.
Температура обычно не повышается, также не наблюдается резкого снижения веса. У отдельных пациентов на фоне болезненного состояния кишечника начинается сильная потливость.
Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона может осложниться состояниями, которые требуют хирургического лечения, такими как: кишечная непроходимость, нагноение, кишечные кровотечения, перитонит, образование свищей (патологических сообщений петель кишки между собой, с соседними органами, кожей).
Одно из самых тяжелых осложнений болезни Крона — злокачественное перерождение. Причем, если не применяются специальные методы диагностики, опухоль может долго никак себя не проявлять. Она начнет давать симптомы только на поздних стадиях, при этом зачастую обнаруживаются метастазы, прорастание в соседние органы.
Эффективным методом ранней диагностики предраковых заболеваний и злокачественных опухолей толстой кишки является колоноскопия. Это эндоскопическое исследование назначают пациентам с длительными болями в животе, когда их причина неизвестна, при подозрениях на болезнь Крона, неспецифический язвенный колит, онкологические заболевания. Также колоноскопию рекомендуется регулярно проходить всем людям старше 50 лет.
При болезни Крона в активной стадии колоноскопию проводить нельзя.
Вы можете пройти колоноскопию в клиниках «Евроонко» в Москве и Санкт-Петербурге — у нас это исследование выполняют опытные специалисты на современном оборудовании. После процедуры вы получите видеозапись с камеры колоноскопа, с которой в будущем можете обратиться к любому врачу. Для уменьшения дискомфорта колоноскопию можно провести в состоянии медикаментозного сна.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Ведется набор в клиническое исследование пациентов с заболеваниями кишечника
Клиника ЭКСПЕРТ приглашает принять участие в долгосрочном исследовании II фазы по оценке эффективности и безопасности препарата у пациентов с воспалительными заболеваниями кишечника умеренной или выраженной степени активности.
Подробнее
Длительность участия: 58 недель.
Мы приглашаем пациентов в возрасте от 18 до 65 лет с:
- болезнью Крона
- язвенным колитом.
Чтобы принять участие в клинических исследованиях, пациент должен подходить под критерии, устанавливаемые фармакологической компанией. Если Вас заинтересовало данное исследование, запишитесь на первичную платную оценочную консультацию к врачу-гастроэнтерологу Харитонову А.Г. или к врачу-гастроэнтерологу Соколовой К.С. для определеня возможности Вашего участия. Участникам исследования гарантируется бесплатное обследование, консультации специалиста и лечение препаратами фармкомпании.
Вы можете связаться с нами по телефону 8 (812) 426-35-35:
- ПН-СБ: с 09-00 до 21-00
- ВС: с 09-00 до 16-00.
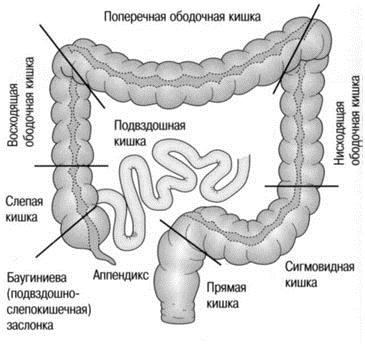
Причины и происхождение язвенного колита кишечника пока не определены, несмотря на изучение и исследования по этой теме.
Симптомы
Главным признаком классического псевдомембранозного колита служит диарея. Стул больного становится водянистым, частым, не содержит кровь и выделяется малыми порциями. Также наблюдается приступообразная боль в животе, общая слабость, тошнота и беспричинная потеря веса. При прогрессировании патологии происходит присоединение системных поражений, которые проявляются следующим образом:
- Спутанность сознания.
- Лихорадка до высоких цифр.
- Тахикардия больше 100 ударов в минуту.
- Низкое артериальное давление.
- Расстройство дыхательной функции.
- Чрезмерно высокие показатели лейкоцитов крови.
- Перфорация толстой кишки.
- Перитонит и летальный исход.
Клинические рекомендации ВОЗ считают «Золотым стандартом» диагностирования псевдомембранозного колита выявление токсинов Clostridium difficile в каловых массах больного. В лабораторных условиях определяют наличие как токсина А, так и В. Этой находки достаточно для подтверждения диагноза и начала эффективной терапии. Помимо этого, возможно назначение рентгенографии кишечника с дополнительным контрастированием.
На рентген-снимке удается определить степень поражения кишечной стенки, что особенно важно при решении вопроса о назначении хирургического вмешательства. При отсутствии достаточных диагностических данных возможно проведение эндоскопического обследования, во время которого в режиме реального времени оценивается состояние кишечника








