Выделения из влагалища
Содержание:
Когда лучше делать тест на овуляцию?
Чтобы получить объективные результаты исследования, женщина должна четко знать, когда нужно делать тест на овуляцию
Данный процесс длится всего несколько часов, поэтому важно успеть засечь его с помощью теста. Для того чтобы добиться верного результата, необходимо точно знать продолжительность своего менструального цикла
Идеально, когда он постоянен и от одних месячных до следующих проходит одинаковое количество дней. Трудности в использовании теста на овуляцию возникают у женщин с непостоянным циклом месячных.
На какой день делать тест на овуляцию?
Рассказывая про то, как правильно делать тест на овуляцию специалисты указывают на время начала исследований. Чтобы правильно определить, когда делать тест на овуляцию после месячных, женщине необходимо подсчитать продолжительность своего цикла. Установлено, что выход созревшей яйцеклетки происходит примерно в середине менструального цикла: при классическом цикле 28 дней – на 14-й день.
Женщинам с постоянными, регулярными месячными врачи рекомендуют делать тест за 17 дней до начала следующих циклических выделений. Связано это с тем, что фаза желтого тела делится 12–16 дней (в среднем 14). Отняв от длины цикла 17, женщина получит номер дня, с которого нужно начинать проводить тесты.
Когда делать тест при ранней овуляции?
У женщин с нестабильными, нерегулярными месячными часто возникают вопрос: когда надо делать тест на овуляцию, если длина цикла непостоянна? Если у девушки цикл короткий, значит, овуляция у нее ранняя. В большинстве случаев выход яйцеклетки происходит на 8–10-й день цикла. Чтобы установить точный день овуляции, тесты врачи рекомендуют начинать проводить на 5-6-й день после прошедших месячных. В таком случае овуляция может определиться на 2-3-й день регулярных исследований уровня ЛГ.
Поздняя овуляция – когда делать тест?
Чтобы установить время выхода яйцеклетки из фолликула при длинном цикле месячных, результативно провести тест на овуляцию, когда начинать делать его – лучше уточнить у гинеколога. Все зависит от продолжительности цикла. Если у девушки месячные проходят постоянно в срок, а длина цикла одинакова на протяжении последнего полугода, начинать устанавливать время овуляции в организме нужно за 17 дней до начала предполагаемых месячных.
Когда цикл нестабилен, от длины самого короткого отнимают указанный срок и проводят тесты. Чтобы узнать, как правильно делать тест на позднюю овуляцию необходимо заглянуть в календарь и установить продолжительность самого длинного цикла. От этого показателя необходимо и отталкиваться при исследованиях.
Тест на овуляцию – в какое время делать?
В большинстве случаев инструкция к тестам на овуляцию не содержит информации относительно предпочитаемого времени проведения теста. В связи с этим некоторые женщины задумываются над тем, можно ли делать тест на овуляцию вечером. Специалисты утверждают, что проводить исследование допускается практически в любое время суток.
При этом необходимо учитывать несколько особенностей:
- Тест лучше делать ежедневно примерно в одно время.
- Концентрация гормона в утренней порции мочи выше, поэтому вероятность диагностировать скорую овуляцию выше утром. Учитывая это, на вопрос относительно того можно ли тест на овуляцию делать утром врачи отвечают утвердительно.
- До проведения исследования необходимо воздержаться от мочеиспускания на протяжении 4 часов.
- Перед тестом нежелательно употреблять много жидкости – этот снизит концентрацию ЛГ в моче и отразится на результате.
Как часто делать тест на овуляцию?
Определение овуляции по тесту занимает некоторое время. Невозможно предугадать, когда произойдет выход яйцеклетки, поэтому женщина вынуждена проводить тест ежедневно. В большинстве случаев весь период исследования делится 5–7 дней. Необходимо помнить, что повышение концентрации ЛГ длится на протяжении суток.
Учитывая эту особенность, рассказывая о том, как правильно делать тест на овуляцию, врачи рекомендуют проводить исследование 2 раза в день. Возможно, что пик концентрации гормона будет наблюдаться утром, а тест проведется только вечером. К этому времени концентрация снизится и результат будет отрицательным. Чтобы не попасть в такую ситуацию, необходимо делать тест на овуляцию утром и вечером, ежедневно, до получения положительного результата.
Внимание! Малыш все схватывает!
Будущей маме нужно теперь быть особенно внимательной в выборе литературы, фильмов, музыки и прочих вещей, которые несут в себе информацию. «В этот период у малыша мозг продолжает развиваться, — рассказывает Валерий Якуба. — Его нервные клетки активно функционируют, и ребенок уже способен обучаться благодаря тому, что нервные импульсы передаются достаточно быстро».
По словам психолога Ларисы Россол, информация, которую малыш получает в это время, естественно, не запомнится. Но она может оказать влияние на состояние нервной системы. «Полученная еще в утробе негативная информация (например, новости о смерти или трагедиях) может проявить себя в раздражительности и тревожности ребенка, причем не только в младенчестве, но и в старшем возрасте», — пояснила эксперт.
Личный опыт. Анастасия, 24 года
Преждевременная эякуляция: диагностика и прием у врача
К основным последствиям патологической сексуальной дисфункции относятся:
- Сексуальная неудовлетворенность.
- Неспособность мужчины задерживать и контролировать семяизвержение.
- Конфликты и проблемы в личных взаимоотношениях, чувство вины и страх близости.
При подобных симптомах рекомендуется обратиться на консультацию к андрологу или урологу
На приеме особое внимание врач уделяет сбору сексуального анамнеза. Для этого выясняется:
- средняя продолжительность времени до возникновения эякуляции;
- влияние ПЭ на качество личной и сексуальной жизни;
- есть ли у мужчины эндокринные заболевания или нарушения обмена веществ;
- как часто возникают случаи преждевременного семяизвержения;
- в каком возрасте возник первый случай ПЭ;
- осуществляет ли мужчина прием каких-либо лекарственных препаратов.
Детальное изучение подробностей сексуальной жизни мужчины позволит врачу разграничить врожденную патологию от приобретенной. Также врачи выделяют в особую группу ситуационную форму ПЭ. В этом случае преждевременное семяизвержение возникает только при определенных обстоятельствах (с одной и той же партнершей, в конкретном месте).
Дополнительные диагностические методы
Для выявления тяжести сексуальной дисфункции проводятся дополнительные тесты.
- Пробы с лидокаином.
Проводятся в обязательном порядке при подозрении на врожденный тип ПЭ. Исследование с применением анестетика позволяет определить уровень чувствительности головки пениса при стимуляции. При выявлении гиперчувствительности ставится диагноз врожденное преждевременное семяизвержение. Лечение включает оперативное вмешательство.
- Тест с применением антидепрессантов.
Если при приеме лекарств из этой группы продолжительность полового акта до эякуляции увеличивается, то определяют психологическую причину патологии.
- Общие клинические анализы — кровь на ИППП, лабораторное исследование мочи и семенной жидкости.
Также при необходимости назначаются аппаратные исследования мочевыводящих путей и половых органов.
Причины и симптомы кровотечений и кровянистых выделений
Маточные кровотечения (метроррагии) — обильные кровянистые выделения, угрожающие жизни, которые продолжаются более 7 дней.
Причины метроррагий:
- органические, обусловленные гинекологической патологией (подслизистый миоматозный узел, полип, гиперплазия эндометрия, аденокарцинома матки);
- функциональные, обусловленные сильным стрессом или расстройством работы эндокринных органов (щитовидной железы, надпочечников) и яичников;
- кровотечения при беременности (угрозе выкидыша и преждевременных родов, замершей беременности, отслойки плаценты);
- другие причины (заболевания крови, печени, прием лекарств, разжижающих кровь — антиагрегантов).
Межменструальные кровотечения — кровянистые выделения, появившиеся между 10 и 25 днями цикла.
Их причины:
- овуляция;
- прием комбинированных оральных контрацептивов или других гормональных препаратов при лечении ряда гинекологических заболеваний;
- гормональная дисфункция на фоне стресса, смены климата, некоторых хронических заболеваний;
- прием таблеток для экстренной контрацепции;
- апоплексия яичника (разрыв ткани яичника в день овуляции);
- после гинекологических процедур (введение и удаление внутриматочной спирали, выскабливания полости матки, биопсии и хирургического лечения шейки матки);
- травмы половых органов;
- гинекологическая патология (полип и гиперплазия эндометрия, опухолевидные образования яичников, различные опухоли матки, влагалища и шейки матки);
- патология эндокринной системы.
Кровянистые выделения, возникающие после месячных или перед их началом, обусловлены:
- полипом или гиперплазией эндометрия;
- подслизистой миомой матки;
- хроническим эндометритом, эндоцервицитом;
- эндометриозом;
- эрозией шейки матки.
В большинстве случаев кровянистые выделения являются признаком сбоев в работе репродуктивной системы или развития патологий. Даже если проблема вызвана не опасными для жизни причинами, игнорировать визит к гинекологу недопустимо. Не откладывайте посещение врача. Запишитесь на прием уже сегодня.
Вопросы и ответы об овуляции
Можно ли точно рассчитать день овуляции без УЗИ?
Менструальный цикл не всегда длится 28 дней, и не каждая женщина овулирует на 14-й день. Каждый человек уникален, и почти у 50% женщин цикл отклоняется на несколько дней. По мере того, как изменяется продолжительность менструального цикла, меняется и время овуляции, поэтому не всегда можно определить идеально точно, когда именно происходит овуляция.
В чем разница между овуляцией» и плодородными днями»?
«Овуляция» – это процесс, посредством которого яйцеклетка выходит из яичника; Это происходит за 12-16 дней до начала следующего периода.
«Плодородные дни» – это дни в течение менструального цикла, включая дни до овуляции и день овуляции, когда женщина может забеременеть.
Когда самая высокая и самая низкая вероятность забеременеть?
Наиболее продуктивные дни в цикле, когда вы, скорее всего, забеременеете во время незащищенного интима, — овуляция и день перед ней. Однако, исходя из того факта, что сперма остается живой в женском организме в течение нескольких дней, есть вероятность забеременеть, если половой контакт состоялся за 2-3 дня до овуляции.
Немного физиологии
В течение первых 1—2 лет после начала менструаций устанавливается регулярный менструальный цикл, а вместе с ним и регулярные овуляции, которые сопровождают женщину до периода перименопаузы. Первым днем цикла считается первый день менструального кровотечения, нормальный цикл составляет 21—35 дней, наиболее часто встречается цикл 28—30 дней, длительность кровянистых выделений 3—5 дней. При регулярном 28—30-дневном цикле овуляция происходит практически ежемесячно, без овуляции проходит не более 1—2 циклов в год. Чем более длительный или короткий менструальный цикл, тем больше вероятность ановуляторных циклов, в которых яйцеклетка не выходит из яичника.
Рассмотрим подробно, что происходит в женском организме в течение одного цикла. В первые дни менструации уровень женских гормонов в крови наиболее низкий. Чтобы его поднять, со стороны высшей нервной системы в гипофиз поступает сигнал к стимуляции яичников и начинается активная выработка фолликулостимулирующего гормона (ФСГ). Под его воздействием в яичниках происходит рост нескольких фолликулов, один из которых станет доминантным – лидирующим, его размер будет наибольшим, и в нем созреет полноценная яйцеклетка.
В процессе своего роста фолликул является, с одной стороны, гормонопродуцирующим органом, а с другой – питательной средой для растущей яйцеклетки и будущего зародыша. Уровень эстрогенов, вырабатываемых растущим фолликулом, нарастает сначала медленно, постепенно, а потом резко. В ответ на это быстрое повышение концентрации эстрадиола в гипофизе происходит преовуляторный выброс лютеинезирующего гормона (ЛГ), что провоцирует разрыв созревшего фолликула и выход яйцеклетки в брюшную полость. Этот процесс и называется овуляцией.
В брюшной полости яйцеклетка захватывается фимбриями маточной трубы, и впоследствии в трубе происходит оплодотворение. А на месте бывшего доминантного фолликула под воздействием все того же ЛГ образуется новый гормонопродуцирующий орган, который называется желтое тело. По сути это те же самые клетки, но в них начинают работать другие ферментные системы. Желтое тело вырабатывает прогестерон и частично эстрадиол в течение 13—14 дней и готовит матку (в основном ее внутреннюю слизистую оболочку) к имплантации – внедрению в нее плодного яйца. Если беременность наступила, то от зародыша в кровь матери начинает поступать вещество, которое называется хорионический гонадотропин (ХГЧ). На определении концентрации этого вещества в крови или моче женщины основаны тесты ранней диагностики беременности. Этот гормон заставляет желтое тело работать гораздо дольше, чем 13—14 дней, фактически это обеспечивает гормональную поддержку беременности в течение почти всего первого триместра. Если беременность не наступила, то желтое тело подвергается обратному развитию, уровень гормонов в крови падает и начинается отторжение слизистой оболочки полости матки – менструация.
При регулярном 28-дневном цикле овуляция происходит на 13—14-й дни цикла, и вероятность зачатия наиболее высока именно в эти дни, они составляет около 33%. Но если бы зачатие могло произойти только в один день в месяц, шансы на зачатие в каждом цикле были бы очень малы. К счастью, природа гораздо мудрее, поэтому жизнеспособность и оплодотворяющая способность сперматозоидов в женском организме в период овуляции, то есть при высокой концентрации эстрогенов, сохраняется до двух, а по некоторым данным — и до девяти суток, а способность яйцеклетки к зачатию – до 24—36 часов. Соответственно, потенциально «благоприятными» становятся 2—3 дня, предшествующие овуляции, и 1—2 дня после овуляции, то есть при регулярном 28—30- дневном цикле это примерно 10—17-й дни цикла. В этот период половые контакты рекомендуются с интервалом не чаще 1 раза в 36 часов, потому что за меньшее время в сперме не успевает накопиться необходимая для зачатия концентрация сперматозоидов.
Почему не наступает овуляция?
- Для начала следует уточнить, что она происходит не в каждом цикле, а значит, и зачатие может произойти не в любой месяц.
- Под воздействием внешних факторов (стрессы, прием лекарств) цикл меняет длительность, то есть и время овуляции смещается.
- Причиной сбоя может стать заболевание репродуктивной системы – например, поликистоз яичников. В таком случае овуляция либо происходит нерегулярно, либо вовсе отсутствует.
- К нарушениям приводят и гормональные сбои: например, из-за стресса повышается уровень гормона пролактина, который подавляет синтез гормонов, необходимых для выхода яйцеклетки из фолликулов.
Если анализы показывают нерегулярную овуляцию или цикл без овуляции, а вы планируете беременность, необходимо проконсультироваться с врачом, который установит причину проблемы и назначит лечение. Так, при поликистозе яичников рекомендованы препараты, содержащие инозит, альфа-липоевую кислоту и витамин D3 – например, комплекс Дифертон (подробнее о продукте можно узнать здесь). Все эти компоненты способствуют созреванию яйцеклеток, то есть нормализуют функции яичников и процесс овуляции.
Восстановить цикл при гормональных сбоях помогают витаминно-минеральные комплексы, в состав которых входит экстракт витекса. Так, хорошие отзывы получил препарат Прегнотон (более полная информация представлена здесь). Мягко воздействуя на организм, экстракт витекса снижает уровень пролактина, а йод нормализует гормональный фон. L-аргинин улучшает кровоток в органах малого таза.
Кроме того, многое зависит и от самой женщины. Чтобы нормализовать овуляцию, нужно не только принимать назначенные врачом препараты, но и отказаться от алкоголя и курения, сбалансировать рацион, вести активный образ жизни, стараться избегать стрессов.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Овуляция у женщины
Овуляция у женщины происходит за 14 дней до начала менструального цикла (при 28-дневном цикле это происходит на 14-й день, однако отклонение от среднего наблюдается часто и в определённой степени является нормальным). Сам процесс выхода яйцеклетки из фолликула занимает не более одного часа, далее, попав в воронку фаллопиевой трубы, яйцеклетка сохраняет способность быть оплодотворённой в течение приблизительно одних суток. Объективно женщина не способна почувствовать момент овуляции. Период времени, в течение которого высока вероятность овуляции, называют овуляторным периодом. Овуляторный период не имеет определённой продолжительности, разные исследователи указывают различную длительность периода овуляции — это зависит от методов определения овуляции. В медицинских учреждениях распространены следующие методы определения овуляции: ультразвуковая диагностика фолликулов яичника, определение концентрации лютеинизирующего гормона в крови. В домашних условиях используют мочевую проверку на концентрацию лютеинизирующего гормона, а также температурный метод, упрощённо о периоде овуляции судят согласно календарному методу. Зачатие происходит в период овуляции.
Процесс овуляции управляется гипоталамусом, который регулирует работу передней доли гипофиза. Регуляция осуществляется посредством гонадотропин-рилизинг гормона, под действием которого гипофиз выделяет в кровь гонадотропные гормоны: лютеинизирующий гормон и фолликулстимулирующий гормон. В фолликулярной (предовуляторной) фазе менструального цикла фолликул яичника значительно увеличивается в размере (следствие воздействия фолликулстимулирующего гормона). Созревая, фолликул достигает приблизительно 2 см в диаметре. Внутри фолликула развивается яйцеклетка. При созревании фолликул выделяет эстрогены — гормоны, оказывающие системное воздействие, прежде всего на репродуктивные органы женщины. Под действием эстрогенов передняя доля гипофиза выделяет увеличенное количество лютеинизирующего гормона (ЛГ) в течение короткого времени (так называемый «овуляторный пик ЛГ»), который запускает «созревание» яйцеклетки (первое деление мейоза). После созревания в фолликуле формируется разрыв, через который яйцеклетка покидает фолликул. Между овуляторным пиком ЛГ и овуляцией проходит около 36—48 часов. В течение постовуляторной фазы (фазы жёлтого тела) яйцеклетка обычно перемещается по фаллопиевой трубе в направлении матки. Если произошло оплодотворение яйцеклетки, то на третий-четвёртый день эмбрион попадает в полость матки и на пятый-седьмой день происходит процесс имплантации.
Если оплодотворение не произошло, яйцеклетка погибает в фаллопиевой трубе в течение приблизительно 24 часов.
Ранняя и поздняя овуляция
У каждой женщины свои сроки выхода яйцеклетки. Овуляция может наступать раньше или позже положенного срока. В таких случаях говорят о ранней или поздней овуляции. Но эти термины применимы исключительно для определенной женщины, поскольку нет установленных сроков.
К примеру, овуляция на 11 день при менструальном цикле 28 дней считается ранней. В тоже время выход яйцеклетки из фолликула на 16 день при цикле в 30 дней будет нормой.
Вызвать раннее созревание яйцеклетки или задержание ее выхода могут различные факторы:
-
изнурительная диета, недостаток жировой ткани, необходимой для синтеза гормонов;
-
постоянный стресс дома или на работе;
-
прием некоторых лекарственных препаратов;
-
недосыпание и усталость.
Признаки и симптомы овуляции
У многих женщин овуляция протекает без выраженных симптомов, хотя ее наступление можно определить по изменению базальной температуры и цервикальной слизи.
В первой фазе менструального цикла базальная температура составляет 36,4-36,7 градусов, а затем во время выхода яйцеклетки из фолликула повышается до 37,1-37,3 градусов.
При наступлении овуляции цервикальная слизь становится более вязкой и тягучей. Так организм создает благоприятные условия для передвижения сперматозоидов.
Иногда наблюдаются такие симптомы овуляции:
-
дискомфорт внизу живота (могут быть тянущие боли на протяжении нескольких часов или кратковременные спазмы с одной стороны);
-
повышение либидо;
-
нагрубание молочных желез и повышение чувствительности сосков.
Все симптомы обусловлены гормональными переменами в организме.
Для определения наступления овуляции используются тесты на овуляцию и ультразвуковое исследование, последний метод является наиболее точным.

Немного теории
Овуляция – момент, когда яйцеклетка выходит из желтого тела, готовая к встрече со сперматозоидом. Эта дата наступает приблизительно в середине цикла, через 4-7 суток после окончания менструации.
Если репродуктивная система женщины функционирует нормально, незащищенный половой акт во время овуляции приводит к зачатию. Событие может состояться и за несколько дней до предполагаемой даты: активность и жизнеспособность сперматозоидов сохраняется на протяжении трех суток.
Соединение сперматозоида с яйцеклеткой осуществляется внутри маточных труб женщины. Оно приводит к появлению особого элемента – зиготы. С этого момента женщину можно считать беременной.
Образовавшаяся зигота активно делится, создавая клетки будущего зародыша. Пятый день считается датой превращения ее в бластоциту. Если вначале зародыш плавает в фаллопиевых трубах, то теперь он пытается закрепиться у эндометрия матки. Когда этот момент наступает, происходит изменение гормонального фона женщины, и она чувствует первые симптомы.
Этапы экстракорпорального оплодотворения в нашем центре проходят практически точно так же, только зигота формируется в лабораторных условиях, под наблюдением специалистов. Сформированные эмбрионы подсаживаются в полость матки, а спустя несколько дней определяется успешность процедуры.
Чем раньше женщина узнает о беременности, тем лучше: любые нарушения работы организма, неправильный режим, стрессы способны негативно отразиться на развитии малыша.
Диагностика дисфункции яичников
Цель обследования — установить истинную причину дисфункции яичников.
Алгоритм диагностики состоит из трёх этапов:
- оценка клинических симптомов и сбор анамнеза;
- гормональное обследование;
- ультразвуковое исследование органов малого таза.
У всех пациенток с нарушением менструального цикла и симптомами дефицита женских половых гормонов необходимо исключить ПНЯ.
Диагностика синдрома истощения яичников
Признаки синдрома истощения яичников:
- менструальный цикл длиннее 35 дней или отсутствие менструаций в течение четырёх месяцев;
- уровень ФСГ более 25 МЕ/мл и резкое снижение концентрации эстрадиола в двух исследованиях с интервалом не менее четырёх недель;
- снижение уровня антимюллеровского гормона (АМГ) и ингибина В — их концентрация при ПНЯ уменьшается задолго до роста ФСГ и появления нарушений цикла; контрольное исследование также проводится через четыре недели.
Диагностика синдрома поликистозных яичников
Методы диагностики СПКЯ:
- оценка клинических и лабораторных проявлений гиперандрогении;
- ультразвуковое исследование — поможет инструментально подтвердить нарушение овуляции и другие изменения в яичниках.
Основной признак гиперандрогении — чрезмерный рост тёмных, жёстких и длинных волос на подбородке, верхней части груди, спине и животе. Акне и выпадение волос на голове не являются самостоятельными критериями СПКЯ, но их учитывают при сочетании с другими симптомами.
Чтобы поставить диагноз СПКЯ на УЗИ органов малого таза в одном яичнике должно быть более 12 фолликулов диаметром 2–9 мм и/или его объём должен превышать 10 см3.
Нарушение овуляции можно заподозрить при продолжительности цикла менее 21 дня или более 35 дней.
При сохранном менструальном цикле необходимо измерить уровень прогестерона в сыворотке крови на 20–24 день цикла (в ряде исследований указывают 21–25 дни). Если он ниже 3–4 нг/мл, цикл считается ановуляторным, то есть без овуляции и фазы развития жёлтого тела, но с регулярными маточными кровотечениями. Хроническая овуляторная дисфункция — это отсутствие овуляция в двух циклах из трёх .
Диагностика гиперэстрогении
Гиперэстрогения часто является причиной развития доброкачественных образований матки — миомы, фибромы и эндометриоза.
Симптомы миомы матки разнообразны:
- кровотечение;
- тянущие боли внизу живота;
- уменьшение либидо и нарушение полового акта;
- ухудшение функций мочевого пузыря и прямой кишки;
- железодефицитная анемия при частых кровотечениях.
Эндометриоз проявляется мажущими кровянистыми выделениями коричневого цвета, которые начинаются за несколько дней до менструации. Задолго до её начала возникают сильные тянущие боли внизу живота.
Для выявления гиперэстрогении потребуются анализы крови на эстрадиол, ФСГ, свободный эстриол и прогестерон. Их результаты оценивает врач-эндокринолог или гинеколог-эндокринолог.
Что это
Календарный метод — это естественный и наиболее легкий вариант предохранения. Он заключается в вычислении по менструальному циклу благоприятных и неблагоприятных периодов для зачатия.
В благоприятные дни желательно воздержаться от половых контактов. Этот метод действует только на тех женщин, у которых регулярная менструация.
Он применяется большим количеством женщин, так как не требует денежных затрат.
Как предохраняться по календарю месячных?
Такой метод предохранения считается не очень надежным, так как многие женщины неправильно его используют. Необходимо тщательно изучить этот вариант, чтобы он был максимально эффективным. Необходимо проконсультироваться с врачом, а не слушать советы подруг и родственников.
Как рассчитать овуляцию?
Как правило, у большинства женщин овуляция приходится на середину менструального цикла. Однако благоприятными для беременности могут быть ближайшие к овуляции дни
Тогда нужно быть крайне осторожной
Узнать более точную дату поможет врач, также существуют специальные календари для определения овуляции и различные тесты.
Для ее определения можно в течение нескольких месяцев регулярно измерять ректальную температуру и рассчитать фертильные дни.
Опасными днями считаются ближайшие 3 до овуляции и после нее. Для ее определения нужно рассчитать период от начала менструального цикла, наблюдать за состояние шеечной слизи. Необходимо помнить, что сперматозоиды имеют способность к жизнедеятельности несколько дней. Ведите таблицу цикла каждый месяц.
В благоприятные для зачатия дни многие пары практикуют прерванный половой акт.
Способ Огино-Кнауса
Данный метод включает в себя следующее:
- овуляция начинается за две недели до месячных;
- женская яйцеклетка способна сохранять жизнеспособность до двух суток;
- жизнеспособность сперматозоидов в женском организме может длиться до 1 недели.
Начало фертильного периода необходимо определить, отняв от самого короткого цикла в году цифру 18. С полученного числа от начала менструации будет начинаться опасный период. Конец опасного периода определяется путем вычитания от количества дней в самом длинном цикле в году цифры 11.
Данный метод помогает посчитать дни достаточно быстро, но женщине необходимо знать точно свою овуляцию каждый месяц. Он не является надежным, так как у женщины возможны сдвиги в цикле.
Симптомотермальный метод
Он является одним из самых эффективных вариантов предохранения по циклу. Основывается на определении базальной температуры и наблюдении цервикальной слизи. Нужно ориентироваться на овуляцию, которая считается самым благоприятным временем для зачатия.
Для определения овуляции необходимо регулярно делать:
- измерение температуры ректально;
- измерение шейки матки;
- проверять состояние слизи.
Как определить базальную температуру
Для определения для овуляции необходимо ежедневно измерять температуру. В начале менструации она не превышает 36,8°С.
Температура может быть низкой перед благоприятным днем для зачатия, а с его наступлением повыситься до 37,5°С.
Преимущества и недостатки календарного способа предохранения
- естественность, не требует приема медицинских препаратов;
- не требует финансовых затрат;
- не имеет срока годности;
- не вызывает побочных эффектов.
- эффективен только для здоровых женщин, точно знающих момент своей овуляции;
- не защищает от инфекций, передающихся половым путем, нужно использовать с постоянным партнером;
- маленький процент защищенности;
- необходимо постоянно подсчитывать опасные и безопасные периоды, а также вести календарь.
Подготовка к внутриматочной инсеминации
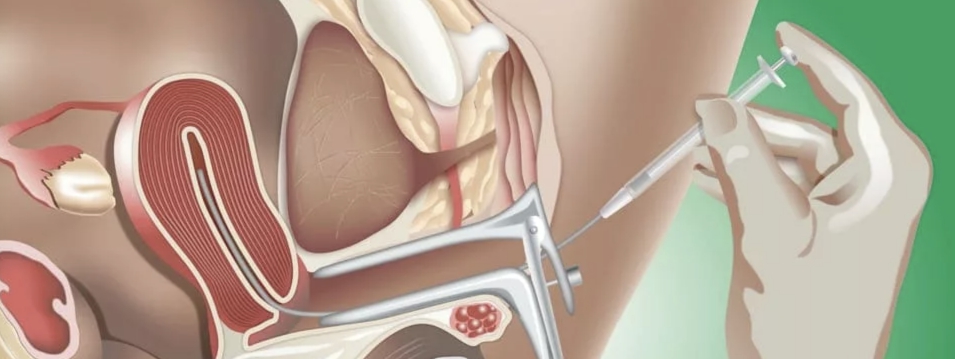
Конкретная программа внутриматочной инсеминации зависит от того, применяется ли она для лечения бесплодия или для оплодотворения здоровых, но одиноких женщин. В первом случае она начинается с прохождения семейной парой комплексного медицинского обследования для установления причины, по которой родители испытывают проблемы с зачатием. Для женщин предусмотрены следующие диагностические процедуры:
- Анализы мочи (только общий) и крови – общий, биохимический, на уровень гормонов и наличие инфекций (сифилиса, ВИЧ, гепатитов В и С), свертываемость и резус-фактор;
- Исследование мазка из влагалища или цервикального канала на онкоцитологию, микрофлору, скрытые инфекции и ИППП (хламидию, мико- и уреплазму, вирусы простого герпеса и папилломы человека);
- Ультразвуковое исследование органов малого таза, щитовидной и молочных желез (для женщин старше 35 лет – маммография);
- ЭКГ, флюорография, консультации гинеколога, терапевта, эндокринолога, генетика (по показаниям).
Для установления или исключения мужского фактора бесплодия супруг или половой партнер пациентки проходит следующие диагностические процедуры:
- Анализы мочи и крови (общий, биохимический, клинический, на инфекции);
- Исследование спермы (спермограмму) на концентрацию, подвижность, морфологию сперматозоидов;
- МАР-тест – исследование эякулята на наличие в нем антиспермальных антител;
- Консультации уролога, андролога, терапевта, генетика.
Точный перечень анализов при внутриматочной инсеминации определяет сам врач, руководствуясь данными анамнеза семейной пары, предыдущих беременностей женщины, комплексного медицинского обследования. При необходимости он направляет обоих будущих родителей на дополнительные обследования для уточнения диагноза.
Если искусственная инсеминация назначается одинокой женщине без диагностированного бесплодия, она также проходит предварительное обследование. Оно может включать в себя меньше диагностических тестов, в зависимости от состояния ее здоровья – этот вопрос врач решает в индивидуальном порядке. При отсутствии противопоказаний к процедуре пациентка переходит к выбору донора из картотеки лечебного учреждения, в котором она проходит инсеминацию. Ей предоставляются следующие данные о кандидатах:
- пол, рост, вес, возраст, национальная принадлежность;
- социальная и профессиональная принадлежность, образование, увлечения;
- детское фото донора, подробное описание его внешности и личностных качеств;
- запись его голоса, краткий рассказ о себе, написанный самим донором или с его слов.
Имя, адрес проживания и другая контактная информация о кандидатах пациентке не разглашаются, это конфиденциальная информация. Это юридически защищает обе стороны от претензий друг к другу – например, по поводу родительских прав или выплаты алиментов. По желанию пациентки донором для внутриматочной инсеминации на добровольной основе может стать и знакомое ей лицо. Однако, в этом случае также гарантируется его отказ от права на отцовство.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Диагностика ановуляторного цикла
Измерение базальной температуры. Женщина измеряет температуру в прямой кишке каждое утро, не вставая с постели, и составляет график, на котором отмечаются температурные показатели.
При нормальном трехфазном менструальном цикле температура в первой его половине держится на уровне 36.6–36.7 градусов, затем постепенно снижается и во время овуляции падает до 36.0–36.2 градусов. После выхода яйцеклетки базальная температура опять поднимается, достигая на 24-25 день цикла примерно 37.0 градусов, а затем опять снижается. Перед критическими днями она держится на уровне 36.5–36.6 градусов.
При отсутствии овуляции цифры базальной температуры более ровные и стабильные. Температура практически не падает ниже 36.4 и не повышается выше 36.8. Небольшие колебания не имеют выраженных фаз, как при нормальном графике.
Этот метод диагностики не подходит женщинам, страдающим воспалительными процессами малого таза, поскольку они будут искажать температурные данные.
Тест на овуляцию, напоминающий применяемый при беременности. Тестирование основано на определении лютеинизирующего гормона (ЛГ), вызывающего овуляторный процесс. Однако для положительного результата полоски на нём должны быть равными по яркости, либо вторая проявившаяся полоса должна быть ярче. При выраженных гормональных сбоях, сопровождающихся нарушением выработки ЛГ, вторая полоска во время менструального цикла может не проявиться совсем или быть очень бледной.
Тестирование и измерение базальной температуры только фиксируют отсутствие овуляции. Чтобы выявить ее причину, потребуется более сложное обследование, которое можно пройти только в клинике.
Для постановки диагноза проводится гинекологическое обследование, во время которого определяется состояние матки и других репродуктивных органов:
- При ановуляторном цикле, сопровождающемся увеличением концентрации женских гормонов – эстрогенов, матка плотная, увеличенная, с приоткрытой шейкой.
- При недостатке эстрогенов матка небольшая, конической формы, с длинной узкой шейкой.
- При наличии воспалительных процессов, опухолей и кист яичников определяются увеличенные органы с уплотнёнными участками.
Для уточнения диагноза назначаются:
- Анализы на гормоны – ЛГ, ФСГ, пролактин, эстрадиол. Такие обследования проводятся несколько раз за месяц, чтобы выяснить колебание гормонального фона, вызвавшее отсутствие овуляции.
- Биохимия крови, выявляющая нарушения работы внутренних органов.
- УЗИ малого таза, позволяющее обнаружить воспалительные процессы, кисты и опухоли репродуктивной сферы.
- УЗИ брюшной полости, назначаемое при подозрении на патологии внутренних органов.
- Фолликулометрия – контроль роста и развития фолликулов, проводимый с помощью УЗИ. Для этого женщине назначают несколько ультразвуковых диагностических процедур. Отсутствие ростовой динамики фолликулов или торможение овуляции указывают на ановуляторный цикл.
- Диагностическое выскабливание гипертрофированного эндометрия. В полученных образцах обнаруживается выраженное изменение слизистой. Процедура оказывает лечебный эффект. Во время нее снимается разросшийся слизистый слой, что прекращает затяжные кровотечения, возникающие при таком нарушении. На месте снятого наружного функционального слоя эндометрия проявляется новый, чистый, лишенный патологических очагов.
- Ультразвуковое обследование щитовидной железы и надпочечников, в которых могут быть выявлены опухоли, узлы или другие патологические участки, влияющие на выработку гормонов.













