Острый лимфобластный лейкоз
Содержание:
Диагностика хронического лимфолейкоза
Диагностика хронического лимфоцитарного лейкоза включает в себя сбор анамнеза и уточнение жалоб у пациента, общий осмотр, который заключается в прощупывании периферических лимфатических узлов, печени и селезенки.
Лабораторные методы исследования ХЛЛ
- Общий анализ крови с лейкоцитарной формулой (оценка количества эритроцитов, лейкоцитов, тромбоцитов, СОЭ, определение наличия в мазке крови клеток Боткина — Гумпрехта). Основной диагностический критерий абсолютный лимфоцитоз (более 5*109/л).
- Общий анализ мочи.
- Биохимический анализ крови (оценка уровня общего белка и белковых фракций, билирубина, креатинина, мочевины, ЛДГ, железа, щелочной фосфатазы, глюкозы).
- Исследование коагулограммы.
- Иммунологический анализ крови — оценка количества и функций иммунных клеток крови, присутствие в ней антител (определение количества В — и Т-лимфоцитов, субпопуляций Т-лимфоцитов, иммуноглобулинов, ревматоидного фактора, циркулирующих иммунных комплексов).
- Иммунофенотипирование лимфоцитов — исследование лимфоцитов с помощью специальных маркеров, которое позволяет определить их принадлежность к определенному виду.
- Цитологическое исследование костного мозга с миелограммой.
- Цитогенетическое исследование.
- ПЦР-диагностика вирусных инфекций.
Инструментальные методы исследования ХЛЛ
- Рентгенография органов грудной клетки.
- Ультразвуковое исследование периферических лимфатических узлов и органов брюшной полости, почек.
- Компьютерная томография органов грудной клетки, брюшной полости, малого таза.
- ЭКГ и эхокардиография.
- Эндоскопические исследования (фиброгастродуоденоскопия и колоноскопия).
Также проводятся трепанобиопсия костного мозга и биопсия лимфатических узлов с последующим гистологическим и иммуногистохимическим исследованиями.
Профилактика Острого лимфобластарного лейкоза:
Профилактика
Дозу 24 Гр на голову дают на 3 недели по 1,5 Гр за сеанс с двух латеральных полей.
Одну из двух инъекций метотрексата, вводимого 2 раза в неделю в спинномозговой канал, во время облучения головы целесообразно производить в субботу, так как в этот день, как правило, не бывает лучевой терапии, другую — в один из первых дней недели
после сеанса облучения головы; в день эндолюмбального введения метотрексата больной остается в стационаре.
В период профилактики нейролейкемии с помощью как облучения, так и введения метотрексата и цитозара, больные получают внутрь 6-меркаптопурин ежедневно в дозе 25 мг/м2 и циклофосфамид в дозе 100 мг/м2 1 раз в неделю.
После окончания профилактики нейролейкемии делают пункцию костного мозга, и если признаков рецидива нет, то начинают поддерживающую терапию.
Вторым методом профилактики нейролейкемии является эндолюмбальное введение метотрексата и цитозара. Препараты вводят с интервалом 3-4 дня, при плохой переносимости 1 раз в неделю.
Оба метода профилактики нейролейкемии надежны и позволяют отказаться от поддерживающих интралюмбальных введений метотрексата.
Непрерывное поддерживающее лечение в период улучшения острых лимфобластного и недифференцируемого лейкозов детей проводится амбулаторно, в течение 5 лет до полного улучшения. Начинают лечение сразу после достижения полного улучшения или после курсов, закрепляющих достигнутое улучшение.
Дети получают непрерывное лечение тремя препаратами по следующей схеме: 6-меркаптопурин внутрь ежедневно; метотрексат внутрь на 6-й день недели; циклофосфамид внутрь на 7-й день недели, в эти дни 6-меркаптопурин не отменяют.
Для «группы риска» в период непрерывного поддерживающего лечения тремя препаратами каждые 1,5-2 месяца проводится курс СО АР. Во время данного курса в течение недели после него поддерживающее лечение тремя препаратами отменяется, а затем в течение недели проводится половинными дозами. После этого поддерживающее лечение проводится полными дозами.
Условия проведения непрерывного лечения:
1) анализ крови с определением тромбоцитов и ретикулоцитов 1 раз в неделю;
2) при снижении уровня лейкоцитов до 1 Ч 103 — 2 Ч 103 (1000-2000) в 1 мкл врач снижает дозу цитостатических препаратов вдвое, при последующем его повышении более 2,5 Ч 103 (2500) в 1 мкл восстанавливают прежнюю дозу;
3) лечение прерывают на любом этапе при падении уровня лейкоцитов в крови ниже 1000 в 1 мкл, при значительном повышении температуры, стоматите, диарее;
4) пункцию костного мозга в первый год улучшения производят 1 раз в месяц; на 2-5-м году улучшения — 1 раз в 3 месяца.
Лечение острого лимфобластного лейкоза усиливается, когда речь идет о процессе Т-клеточной природы. По программе американских педиатров-онкологов для устранения проявлений болезни при Т-лимфобластном остром лейкозе начинают с внутривенного введения циклофосфана по 1200 мг/м2 в 1-й день лечения или между 2-м и 5-м днем (при уровне лейкоцитов более 5 Ч 104 (50 000) в 1 мкл и значительной органомегалии, требующих предварительного назначения аллопуринола из-за высокого уровня мочевой кислоты в сыворотке и опасности развития мочекислого диатеза). С 3-4-го дня (или в 1-й день, если введение циклофосфана отсрочено) еженедельно (1 раз в неделю) по этой программе, как и по программе Aur, вводится винкристин в течение 4 недели, а также
применяют преднизолон и рубомицин в дозах и в сроки, соответствующие схеме 2 лечения острого лимфобластного лейкоза.
При достижении ремиссии проводится курс ее консолидации, включающий 5-дневное непрерывное введение цитозара по 100 мг/(м2/сут.), прием тиогуанина (или 6-меркаптопурина) по 50 мг/м2 каждые 12 ч в течение 5 дней введения цитозара. Проводят 3 курса лечения цитозаром и тиогуанином (6-меркаптопурин) с интервалом между курсами 14 дней.
Затем в течение 7-14 дней внутривенно капельно вводят L-acnapaгиназу по 200-300 ЕД/кг. В случае высокого уровня лейкоцитов и большой массы опухолевых лимфатических узлов спленомегалии или гепатомегалии терапию нужно проводить, назначая больному большое количество жидкости, щелочное питье, наряду с аллопуринолом для профилактики мочекислого диатеза.
Если при Т-клеточном остром лейкозе в средостении определяются увеличенные лимфатические узлы, плохо сокращающиеся от химиотерапии, то рекомендуется локальное облучение этой области в дозе 30 Гр; локальное облучение целесообразно и при значительном увеличении лимфатических узлов любой другой области.
Лечение в период улучшения при Т-клеточном лейкозе должно быть усилено: наряду с непрерывной терапией 6-меркаптопурином, метотрексатом, циклофосфаном.
Причины и факторы риска
До сих пор точно не установлены этиологические факторы, которые неизбежно становятся «спусковым крючком» для злокачественной мутации клеток. Однако риски развития острого лейкоза существенно повышаются при:
- радиационном облучении, которому подвергается человек;
- заражении определёнными вирусами, угнетающими иммунную систему (болезнь Эпштейна-Барра, Т-лимфотропный вирус и др.);
- неблагоприятной наследственности;
- курении табака;
- длительном воздействии некоторых химических соединений, в том числе лекарственных препаратов;
- стрессах, депрессивных состояниях;
- загрязнении окружающей среды.
Симптомы Лейкоза у детей:
Лейкоз проявляется неспецифическими симптомами:
- нарушения сна
- утомляемость
- оссалгии
- снижение аппетита
- артралгии
- повышение температуры без причины
В некоторых случаях первым проявлением лейкоза у детей будет геморрагический или интоксикационный синдром.
В части случаев проявляются и такие симптомы лейкоза у детей:
- бледность слизистых и кожи
- желтушный или землистый тон кожи
- стоматит
- гингивит
- тонзиллит
- сиаладенопатия
- лимфаденопатия
- гепатоспленомегалия
Типичные проявления острого лейкоза в детском возрасте:
- гематурия
- кровоизлияния в кожу и слизистые оболочки
- маточные, носовые, легочные, желудочно-кишечные кровотечения
- кровоизлияния в полость суставов
При остром лейкозе у детей может быть выявлен анемический синдром, который возникает как следствие угнетения эритропоэза и кровотечений. Кардиоваскулярные расстройства при лейкозе у ребенка могут проявляться аритмией, тахикардией, диффузными изменениями миокарда (могут быть выявлены по ЭКГ), расширением границ сердца (видно на рентгенограмме), снижением фракции выброса.
Интоксикационный синдром при лейкозе (лейкемии) у детей проявляется так:
- лихорадка
- значительная слабость
- анорексия
- потливость
- гипотрофия
- тошнота и/или рвота
Проявлениями иммунодефицитного синдрома при лейкозе у детей служит наслоение инфекционно-воспалительных процессов, которые могут принимать тяжелое, угрожающее течение. Дети с диагнозом «лейкоз» умирают в части случаев от тяжелой пневмонии или сепсиса.
Среди осложнений лейкемии у детей выделяют лейкемическую инфильтрацию головного мозга, мозговых оболочек и нервных стволов. Нейролейкоз проявляется головными болями, головокружением, диплопией, тошнотой, ригидностью затылочных мышц. При инфильтрации вещества спинного мозга возможно развитие парапареза ног, нарушения чувствительности, тазовых расстройств.
Симптомы
Течение разных видов заболевания не сопровождается специфическими симптомами лейкоза. Напротив, его проявления одинаковы для всех типов патологии и на начальных стадиях слабо диагностируются. К ним относят:
- повышенную склонность к простудам и сезонным недомоганиям;
- ночную потливость;
- суставные и костные боли;
- набухание лимфатических узлов;
- нестабильность температуры тела, постоянные резкие скачки;
- бледность, сероватый оттенок кожи;
- общее недомогание, слабость;
- длительное заживление даже небольших повреждений;
- беспричинное понижение массы тела.
На поздних стадиях болезни появляются более отчётливые признаки лейкемии:
- характерная желтизна кожи и глазных белков;
- ухудшение зрения, вплоть до полной дисфункции;
- сильные головные боли;
- затруднённое дыхание, пневмония;
- частая тошнота, рвотные позывы;
- проблемы с сердечной деятельностью;
- онемение лицевых мышц, частичное либо полное.
На поздних стадиях из-за повышенной хрупкости сосудов часто развиваются подкожные и внутренние кровоизлияния. Могут появиться язвенно-некротические поражения тканей, ангина в тяжёлой форме.
Патогенез (что происходит?) во время Лейкоза у детей:
У нормальной кроветворной клетки снижается резистентность и повышается чувствительность к действию различных канцерогенов и коканцерогенов. Далее клетка мутирует. Кроветворная клетка превращается в опухолевую. Далее следует опухолевая прогрессия. Причем сначала длительный период происходит безграничная моноклональная пролиферация — так называемая доброкачественная прогрессия.
Следующий этап патогенеза – повторная мутация опухолевых клеток, которые приводят к появлению субклонов-поликлонов. Как итог – происходит злокачественная опухолевая прогрессия. Для всех лейкозных клеток, как было доказано исследователями, характерны выраженные расстройства их структуры, метаболизма, гистохимических особенностей и функций.
Продолжительность существования бластных клеток удлиняется, а функциональная активность (фагоцитарная, двигательная, ферментативная, регуляторная) снижается.
Лечение лейкозов
Медикаментозное лечение
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Причины лейкоза, факторы риска
Факторы риска, приводящие к лейкозу:
- Ионизирующая радиация: подвергаются врачи рентгенологи, после атомной бомбардировки, лучевая терапия, ультрафиолетовое излучение;
- Химические канцерогенные вещества: толуол, входит в состав красок, лаков; пестициды используются в сельском хозяйстве; мышьяк встречается в металлургии; некоторые лекарственные препараты, например: Хлорамфеникол и другие;
- Некоторые виды вирусов: HTLV (Т — лимфотропный вирус человека);
- Бытовые факторы: выхлопы автомобилей, добавки в различные пищевые продукты, курение;
- Наследственная предрасположенность к раковым заболеваниям;
- Механические повреждения тканей.
Как проявляется лейкоз
При лейкемии нарушается процесс формирования клеток крови. Нормальные лейкоцитарные клетки заменяются на патологически измененные, которые не могут выполнять свои функции. Больные клетки дольше живут по сравнению со здоровыми, но при этом не созревают до конца и бесконтрольно делятся, увеличивая свою популяцию. При лейкозе вытесняются нормальные лейкоциты, отмечается уменьшение количества тромбоцитов и эритроцитов. Из-за этого работа системы кроветворения нарушается.
Лейкемия поражает костный мозг, лимфоузлы, селезенку, печень, вызывает негативные изменения со стороны нервной системы. У пациентов с гемобластозами развивается анемия, появляется склонность к кровотечениям, снижается иммунитет из-за дефицита здоровых белых клеток крови. Для таких людей повышенную опасность представляют любые инфекционные заболевания. Из-за низкой сопротивляемости организма болезнь может приводить к серьезным осложнениям, включая летальный исход.
Клетки опухоли из костного мозга начинают распространяться по всему организму, вызывая нарушения в работе органов и тканей. В первую очередь страдают лимфоузлы, которые увеличиваются в размере. При попадании в печень и селезенку раковые клетки вызывают их гиперплазию — увеличение в размере. При проникновении лейкозных клеток в мозговые оболочки наблюдается различные нарушения в работе ЦНС. Пациент жалуется на головную боль, у него может возникнуть рвота, паралич зрительного и лицевого нерва. У людей зрелого возраста нередко возникает одышка и нарушения в работе сердца.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 0.1 | 1 | 0.4 | 0.4 | 0.8 | 2.7 | 0.1 | 1 | 0.3 | 0.3 | 0.77 | 1.7 |
Что нужно пройти при подозрении на острый лейкоз
- 1. Биохимический анализ крови
- 2. Биохимическое исследование мочи
- 3. Молекулярно-генетические исследования
- 4. Анализ на гемоглобин
- 5. Общий анализ крови
- 6. Коагулограмма (анализ крови на свертываемость)
-
При лейкозе может наблюдаться повышение уровня мочевины, мочевой кислоты в плазме (гиперурикемия). При распаде костной ткани при лейкозах может наблюдаться повышение уровня фосфора (гиперфосфатемия). При остром лейкозе может наблюдаться понижение уровня железа (гипоферремия).
-
При лейкозе может отмечаться увеличение концентрации мочевой кислоты и фосфора в моче.
-
Лейкоз может быть причиной снижения уровня гемоглобина.
-
При лейкозах наблюдается повышение количества лейкоцитов (WBC) (лейкоцитоз). При остром лейкозе отмечается эозинофилия (Ео) (больше 0,4×109/л у взрослых); увеличение базофилов (Ваso) свыше 0,3×109/л; понижение тромбокрита (Pct).
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Синяки на коже | 90% |
| Боли в костях конечностей тупые, ноющие, постоянные | 70% |
| Боли в костях усиливаются ночью и после отдыха | 70% |
| Носовые кровотечения (кровь из носа, эпистаксис) | 70% |
| Общая слабость (утомляемость, усталость, слабость организма) | 70% |
| Увеличение шейных и подчелюстных лимфоузлов | 70% |
| Увеличенные безболезненные подмышечные лимфоузлы | 70% |
| Учащенное сердцебиение — более 60 ударов в минуту | 70% |
| Увеличенные безболезненные паховые лимфоузлы | 60% |
| Кровоточивость десны | 50% |
| Тяжесть, боль в левом подреберье | 50% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 0% |
Лечение хронического лимфолейкоза
Течение ХЛЛ неоднородно, поэтому подход к лечению в каждом случае индивидуален и учитывает особенности состояния пациента. Может наблюдаться волнообразный характер течения ХЛЛ с периодами накопления и спонтанной регрессии опухолевого объема. Лечение ХЛЛ подразделяется на специфическую терапию, направленную на подавление клеток опухоли, и симптоматическую терапию.
Специфическая терапия
- Химиотерапия — лечение лекарственными препаратами, подавляющими рост клеток опухоли. Является основным методом лечения.
- Кортикостероидные препараты. Применяются при выраженной анемии и тромбоцитопении.
- Таргерная терапия — терапия направленного действия с использованием моноклональных антител. Позволяет уничтожать непосредственно опухолевые клетки, не повреждая здоровые ткани организма.
- Лучевая терапия. Используется для облегчения состояния у пациентов со значительным увеличением лимфатических узлов, селезенки и печени. Облучению подвергаются вовлеченные зоны.
- Спленэктомия. Показана в случаях тяжелых анемии и тромбоцитопении, не поддающихся медикаментозному лечению; частых инфарктах селезенки, значительного увеличения селезенки, которое не поддается лучевой и цитостатической терапии и вызывает сдавление органов брюшной полости.
Показаниями к назначению специфической терапии являются:
- один или более симптомов интоксикации: снижение массы тела более 10% в течение 6 месяцев; необъяснимые подъемы
- температуры тела более 38 более двух недель; ночная потливость в течение 1 месяца; выраженная слабость;
- нарастающая анемия и\или тромбоцитопения;
- значительное увеличение размеров селезенки (более 6 см ниже реберной дуги);
- нарастающая лимфаденопатия;
- время удвоения лимфоцитов в течение менее 6 месяцев.
Симптоматическая и поддерживающая терапия
- Переливание эритроцитарной массы или применение эритропоэтина при анемии.
- Переливание тромбоцитарной массы при тромбоцитопении.
- Применение антибактериальных, противовирусных и противогрибковых препаратов при присоединении инфекций и др.
Рак и вирус папилломы человека (ВПЧ)
Может провоцировать: рак шейки матки, влагалища, вульвы, пениса, анального канала, рта, горла, головы, шеи.
Как передаётся: чаще всего половым путём (при вагинальном, анальном и оральном сексе). Существует 150–200 типов ВПЧ, но только около 10 способны привести к раку.
Как предотвращать и лечить: вопреки мнению многих гинекологов, нельзя избавиться от ВПЧ с помощью иммуностимуляторов, противовирусных препаратов и физиопроцедур. Ни один из этих способов не доказал свою эффективность и нигде в мире не используется. В большинстве случаев организм справляется с вирусом самостоятельно за год или два. Иногда этого не происходит — в таком случае выше вероятность развития рака (процесс занимает 10–20 лет).
Чтобы вовремя обнаружить патологические изменения на шейке матки, женщинам с 25 до 30 лет рекомендуется раз в 3 года делать Пап-тест. С 30 до 65 лет — раз в 5 лет делать Пап-тест или тест на ВПЧ. На случай обнаружения предраковых изменений, есть сразу несколько вариантов, как не допустить развития онкологического заболевания. Это, например, криокоагуляция, удаление тканей лазером или радионожом.
Презервативы и латексные салфетки (для орального секса) помогают предотвратить заражение ВПЧ и хламидиозом, который, по всей видимости, при наличии онкогенного типа вируса папилломы человека способствует развитию рака. Но презервативы и латексные салфетки эффективны не на 100 процентов. Сейчас существуют вакцины, которые позволяют защититься от двух распространённых онкогенных типов ВПЧ (они, в частности, отвечают за 70 процентов случаев рака шейки матки). Однако прививаться можно только женщинам и мужчинам до 26 лет и лучше до начала половой жизни. Минимальный возраст, с которого разрешается использовать вакцину, 9 лет.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Вопросы и ответы
Можно ли вылечить лейкоз?
Даже в самых неблагоприятных случаях, когда болезнь обнаружена в терминальной стадии, остаются шансы на выздоровление. В целом, лейкозы достаточно хорошо поддаются лечению, и чем раньше оно начато, тем выше вероятность полного избавления от болезни.
Как определить лейкоз?
В начальной стадии заболевание проявляется общими симптомами недомогания, характерными для обычной простуды. Но если проявления болезни держатся больше недели и сопровождаются немотивированной потерей веса, необходимо как можно скорее обратиться к онкологу, который назначит и проведёт квалифицированное обследование.
Как проявляется лейкоз?
Если вы ощущаете постоянную усталость, часто простужаетесь, худеете без видимых причин, обнаруживаете у себя опухание лимфоузлов — обязательно пройдите обследование по поводу лейкоза. Чем раньше будет обнаружена болезнь и начато лечение, тем выше ваши шансы на благоприятный исход.
К каким докторам следует обращаться если у Вас Волосатоклеточный лейкоз:
Гематолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Волосатоклеточного лейкоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
К каким докторам следует обращаться если у Вас Хронический лимфоцитарный лейкоз:
Гематолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического лимфоцитарного лейкоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Online-консультации врачей
| Консультация вертебролога |
| Консультация доктора-УЗИ |
| Консультация гинеколога |
| Консультация маммолога |
| Консультация педиатра-аллерголога |
| Консультация пульмонолога |
| Консультация онколога-маммолога |
| Консультация нефролога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация неонатолога |
| Консультация детского психолога |
| Консультация оториноларинголога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация эндоскописта |
| Консультация гомеопата |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Общее описание
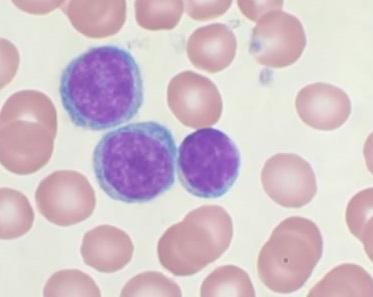 Острый лейкоз — это опухоль из кроветворной ткани с первичной локализацией в костном мозге, при которой происходит бесконтрольное накопление незрелых белых клеток крови (лейкоцитов) в периферической крови и различных внутренних органах.
Острый лейкоз — это опухоль из кроветворной ткани с первичной локализацией в костном мозге, при которой происходит бесконтрольное накопление незрелых белых клеток крови (лейкоцитов) в периферической крови и различных внутренних органах.
Частота: 13,2 случаев на 100000 населения среди мужчин и 7,7 случаев на 100000 населения среди женщин.
Субстратом опухоли являются бластные клетки — незрелые клетки костного мозга.
На основании морфологических особенностей лейкемических клеток в сочетании с их цитохимическими характеристиками острые лейкозы делят на две большие группы:
- острый лимфобластный лейкоз, происходящий из клеток-предшественниц лимфоидного направления дифференцировки (самая частая форма острого лейкоза у детей — 85%, у взрослых на его долю приходится 20%);
- острые нелимфобластные лейкозы, происходящие из миелоидных клеток-предшественниц (у детей они составляют 15%, у взрослых — 80% общего количества острых лейкозов).
Виртуальные гадания онлайн
Первая помощь
При носовом кровотечении следует принять следующие меры:
Посадить человека на стул так, чтобы его туловище немного наклонялось вперед.
Кровотечение лучше всего остановить с помощью ватного или марлевого тампона, увлажнив его водой или трехпроцентным раствором перекиси водорода, поместив в пострадавшую ноздрю и зафиксировав пальцами.
Перед извлечением тампон снова увлажняют с помощью пипетки, а затем аккуратно вытягивают наружу.
Если под рукой нет тампона, а кровотечение не вызвано травмой носовой перегородки или переломом костей, то крылья носа допускается осторожно прижать при помощи большого и указательного пальца к перегородке и держать так несколько минут (не более 5), дышать при этом пострадавшему необходимо через рот, а голову чуть-чуть наклонить вперед.
На переносицу можно положить на 10–15 минут холодный компресс или приложить пакет со льдом.
Когда носовое кровотечение остановится, нужно проверить, не стекает ли кровь в горло: для этого пострадавшему достаточно сплюнуть и посмотреть, нет ли в слюне крови.
Не допускается:
- Укладывать человека с носовым кровотечением на спину.
- Запрокидывать голову пострадавшего назад.
Внимание! Если кровь не останавливается или наблюдается заднее кровотечение, следует срочно посетить врача или вызвать скорую помощь













