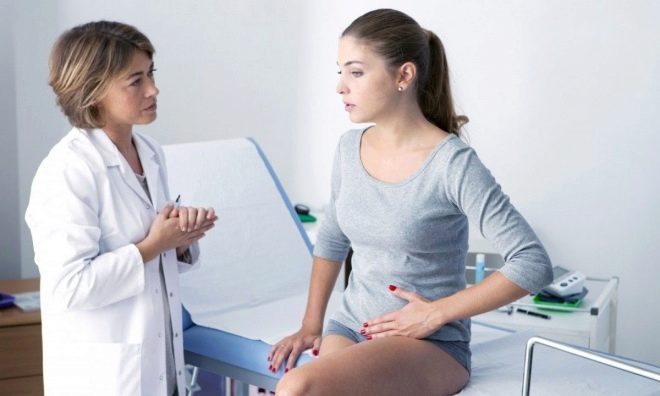Обильные месячные: что это и как их уменьшить?
Содержание:
Применение амниоцентеза
Амниоцентез при беременности используется прежде всего как диагностическая процедура для выявления некоторых генетических нарушений у плода — например:
- Синдрома Дауна, характеризующегося отклонениями в умственном развитии, пороками внутренних органов и аномальными особенностями внешности;
- Синдрома Патау, для которого характерны внешние аномалии, нарушения развития ЦНС и мозга, несовместимые с жизнью (новорожденный умирает спустя несколько дней);
- Синдрома Эдвардса, сопровождающегося нарушениями в строении внутренних органов (чаще всего сердца), задержкой умственного развития, ранней смертностью (средняя продолжительность жизни таких детей — несколько месяцев);
- Синдрома Тернера, проявляющегося исключительно у девочек в виде пороков развития внутренних органов, бесплодием, низкорослостью (хотя люди с такой патологией не имеют отклонений в интеллектуальном развитии и могут вести полноценную жизнь);
- Синдрома Клайнфельтера, характерного только для мужчин и сопровождающегося удлинением конечностей, высоким расположением талии, гинекоматией, замедленным половым созреванием, атрофией яичек, бесплодием.
Помимо выявления генетических аномалий у плода, амниоцентез при беременности применяется для контроля общего развития органов и систем ребенка у женщин, входящих в группы риска.
Показаниями к амниоцентезу являются:
- Наличие у беременной женщины или ее родственников генетических аномалий;
- Возраст женщины, превышающий 35-летнюю отметку (после нее повышается риск образования в яичниках лишней 21 хромосомной пары);
- Результаты ультразвукового обследования — например, выявление увеличенного просвета между шейной костью и кожей плода, характерного для синдрома Дауна;
- Результаты биохимического скрининга — превышение нормального уровня ХГЧ или аномально низкая концентрация РАРР-А (специфического белка, содержащегося в плазме крови).
Еще одной областью использования этой методики является искусственное прерывание беременности. В этом случае с помощью пункционной иглы в амниотическую жидкость вносятся растворы препаратов, убивающих плод и способствующих его отторжению и изгнанию из матки.
Ощущения женщины. 3 недели после ЭКО
Спустя 3 недели после экстракорпорального оплодотворения, будущая мама может столкнуться с основными признаками беременности, сопровождающими изменения в организме. Наиболее часто женщины отмечают:
Утреннюю тошноту. Ранний токсикоз является наиболее характерным симптомом беременности, особенно для женщин, принимающих поддерживающие препараты;
Изменения настроения. Меняющийся гормональный фон приводит к эмоциональной лабильности большинства беременных женщин
Обострение нервных реакций является естественным процессом, но женщинам после ЭКО особенно важно избегать негативных эмоций;
Чувствительность груди. Обострение чувствительности грудных желез и увеличение их объема – один из первых признаков любой беременности
Перемены в структуре молочных желез начинаются с первого дня зачатия и именно разрастание железистой ткани приводит к возрастанию чувствительности и некоторой болезненности при прикосновениях.
Кроме основных трех признаков, сопровождающих большинство беременностей, существуют и другие, носящие индивидуальных характер, например: сонливость, повышение утомляемости, тяжесть внизу живота, обострение обоняния и др.
Нарушения менструального цикла
Причин нарушений менструального цикла много, и крайне важно установить конкретный диагноз, прежде чем приступать к лечению. Каков потенциальный механизм действия препаратов прогестерона при нарушениях менструального цикла?
1. Если у женщины идеально работает первая фаза цикла
Если у женщины идеально работает первая фаза цикла (растет доминантный фолликул, утолщается эндометрий, и т.д.), далее происходит овуляция, а желтое тело работает недостаточно эффективно и не вырабатывает адекватного уровня прогестерона, вторая фаза оказывается неполноценной, а менструация наступает в разное время (так как важнейшим сигналом к наступлению менструации служит снижение уровня прогестерона после его пика во вторую фазу).
Самое подходящее решение проблемы в такой ситуации – назначение препаратов прогестерона на вторую фазу цикла (с 16го по 25ый день цикла). Перед назначением препаратов прогестерона следует оценить гормоны первой фазы, сделать УЗИ (чаще всего в динамике несколько раз), чтобы увидеть, что имеется доминантный фолликул, а затем желтое тело (признак прошедшей овуляции), а затем сдать кровь для определения уровня прогестерона.
И если с гормонами первой фазы все хорошо, по УЗИ отклонений не выявлено, а прогестерон после овуляции низкий, тогда имеет смысл назначать препараты прогестерона. Все логично и правильно, но надо учитывать один фактор: именно такая проблема встречается казуистически редко.
2. Если проблемы в цикле связаны с нарушением в первую фазу
Если проблемы в цикле связаны с нарушением в первую фазу и требуется стимуляция овуляции, препараты прогестерона тоже могут пригодиться (сначала принимаются препараты для стимуляции овуляции, потом по УЗИ отслеживается наступление овуляции, и только потом могут назначаться препараты прогестерона).
В такой ситуации при грамотной и эффективной стимуляции овуляции уровень прогестерона может быть и нормальным, т.е. препараты прогестерона могут не потребоваться. Однако чаще всего они назначаются профилактически, чтобы не перепроверять уровень прогестерона в каждом цикле после стимуляции овуляции и не «упускать» ни одного цикла для попыток зачатия в процессе стимуляции.
А что происходит, если назначать прогестерон, не установив причину нарушения цикла?
Чаще всего к низкому уровню прогестерона приводит именно отсутствие овуляции и проблемы в первой фазе цикла (причин для которых множество), а не изолированные нарушения второй фазы. Что же будет происходить у таких пациенток, если препараты прогестерона им назначать неправильно?
Классическая ситуация: имеем пациентку с нарушением цикла, сдаем анализ на прогестерон во вторую фазу, видим низкий прогестерон, назначаем прогестерон извне, чтобы его повысить! Логично? Нет!!! У такой пациентки чаще всего нет овуляции, нет желтого тела, не сформирован эндометрий! Что же мы делаем, назначая прогестерон? «Обманываем» организм, показывая ему, что все в порядке, желтое тело есть, прогестерон вырабатывается. Организм даже не пытается бросить все свои ресурсы на то, чтобы добиться овуляции: есть прогестерон – овуляция уже прошла, можно расслабиться. То есть назначая прогестерон по стандартной схеме (с 16го по 25ый день цикла) женщине с нерегулярным циклом, мы с определенной вероятностью мешаем наступлению у нее овуляции (без прогестерона организм «борется за овуляцию» до последнего; овуляция могла бы произойти и на 20-ый, и на 30-ый день цикла, если бы мы не вмешались прогестероном).
Что же происходит с циклом? Женщина принимает прогестерон до 25го дня цикла, далее препарат отменяется, организм улавливает сигнал о снижении уровня прогестерона в крови и запускает механизм начала менструации. Из женщины с нерегулярным циклом мы получаем женщину с регулярным циклом. Если цель лечения – предсказуемость жизни женщины и регулярный цикл, такой подход может применяться. Если цель лечения – нормализация работы яичников и зачатие ребенка, препараты прогестерона могут назначаться только после подтверждения наличия овуляции в каждом цикле.
Чтобы не совершать таких ошибок, необходимо внимательно отследить, что происходит с циклом у женщины с нерегулярными менструациями (гормоны первой фазы, УЗИ в динамике, прогестерон во вторую фазу, если есть овуляция), и только после постановки диагноза принимать решение о назначении/неназначении любых гормональных препаратов.
Как проверить, месячные уже патологические или ещё нормальные?
Самостоятельно проверить причину обильных менструальных выделений не так-то просто. Конечно, вы можете подсчитать использованные прокладки, тампоны или менструальные чаши, но все же расчеты не дают точный результат. Например, потому что при замене средства гигиены мы не дожидаемся, пока будет достигнуто полное всасывание, понятие о времени замены у каждой женщины свое.
Если вы подозреваете, что у вас слишком обильные менструации, нужно обратиться к гинекологу, который более профессионально оценит ситуацию и назначит анализы для постановки точного диагноза. Перед тем, как обращаться к гинекологу, нужно заранее понаблюдать за течением менструации, а также посмотреть на другие симптомы.
Первый вопрос, который следует задать себе: всегда ли у вас были тяжелые месячные или они начались внезапно?
Чрезмерное менструальное кровотечение может сопровождаться:
- образованием сгустков;
- слабостью и склонностью к быстрой утомляемости;
- удлинением менструации – 7 дней и более;
- частой необходимостью замены средств гигиены, каждые 1-2 часа;
- сильными менструальными болями в области низа живота и поясницы.
Менструальная боль в области низа живота и поясницы
Кроме того, вы можете заметить:
- бледность и сухость кожи и слизистых оболочек;
- ослабленное состояние волос и ногтей;
- головные боли;
- проблемы с концентрацией;
- учащенное сердцебиение;
- одышку.
Это означает, что чрезмерная кровопотеря могла привести к анемии. И это, конечно, нельзя игнорировать.
Даже если есть сомнения, ничто не мешает записаться на прием, тем более, что обильные менструации могут указывать на наличие в организме различных нарушений или заболеваний.
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата «Окситоцин для прерывания беременности» переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
ДМК репродуктивного периода
Гистероскопия (диагностическая, лечебная)
- Стоимость: 47 500 руб.
- Продолжительность: 20 до 60 минут
- Госпитализация: 1 день в стационаре
Подробнее
Дисфункциональные маточные кровотечения в репродуктивном периоде возникают чаще после прерывания беременности, неблагополучных родов, на фоне стрессов, инфекционных процессов в репродуктивном тракте, на фоне эндокринных заболеваний, поликистозных яичников, диабета, при метаболическом синдроме.
Лечение ДМК
Подбор стратегии лечения проводится после соскоба и гистологического исследования. Выполняется гемостаз гормонального и негормонального типа, если часто происходят рецидивы. Эксперты назначают гормональные препараты на основе анализов, чтобы выровнять менструальный цикл и избежать рецидива. В комплексной терапии проводится нормализация работы ЦНС, восполнения нехватки полезных веществ, снятие обострений хронических заболеваний. Если наблюдается анемия, то назначаются препараты с высоким содержанием железа.
Лечение также включает 2 этапа: остановка кровотечения (гемостаз — хирургический или гормональный) и профилактика рецидивов кровотечения.
Хирургический гемостаз в этой возрастной группе имеет существенное значение, поскольку проводится под контролем гистероскопии, и позволяет исключить или уточнить наличие внутриматочной патологии (миома, полип, аденомиоз); последующее же гистологическое исследование позволяет оценить степень гиперплазии эндометрия, исключить наличие аденокарциномы.
Диагностика ДМК
Для проверки состояние здоровья назначается или УЗИ для исключения новообразований и тяжелых травм в половой системе. Дополнительно проводится комплексная проверка состояния крови и консультация гематолога. Обязательно потребуется сдача гормональных анализов для определения сбоев в работе половой системы и щитовидной железы.
Три неделя после ЭКО. Развитие эмбриона
На третьей неделе беременности после ЭКО у зародыша происходит формирование нервной трубки. Фаза гаструляции завершается, и эмбрион теперь имеет форму нейрулы. На месте будущего позвоночного столба формируется постепенно углубляющийся изгиб. Смыкаясь, края углубления образуют нервную трубку – предшественницу головного и спинного мозга ребенка. Также происходит формирование зачатка сердца.
В этот же период начинается рост плаценты – уникального органа, обеспечивающего защиту и питание плода. Из трофобласта и эктодермы образуются амнион и хорион. Амниотическая полость заполняется околоплодными водами, а хорион начинает активно продуцировать ХГЧ. Размеры эмбриона достигают значения в 4 мм и его уже можно увидеть на УЗИ.
Симптомы ретрохориальной гематомы
Симптомы ретрохориальной гематомы позволяют диагностировать заболевание и начать лечение. Основные и часто встречающиеся симптомы заболевания, это коричневые выделения. Кроме выделений, у женщины могут возникать тянущие боли внизу живота. Данный симптом спровоцирован развитием или же рассасыванием гематомы. Выделения говорят о том, что она начала рассасываться и постепенно выводится из организма. Но, не смотря на это, обязательным является посещение гинеколога. Врач поможет облегчить симптоматику заболевания и назначит лечение.
[], []
Ретрохориальная гематома при беременности
Ретрохориальная гематома при беременности диагностируется по своеобразной симптоматике. У женщины появляются боли внизу живота, и мажущие коричневые выделения, которые становятся причиной опасений и страхов за будущего малыша.
Но не стоит паниковать, так как ретрохориальная гематома при беременности встречается у многих будущих мам и отлично поддается лечению. Она образуется в момент отслоения плодного яйца от хориона. Чаще всего заболевание возникает в первые месяцы беременности. На месте отслоения образуется полость со свернувшейся кровью. При выявлении данного заболевания гинеколог назначает щадящее и эффективное лечение, для того, чтобы беременность прошла без осложнений.
[], []
Ретрохориальная гематома без выделений
Ретрохориальная гематома без выделений бывает на ранней стадии развития заболевания. Но вместо выделений о ее появлении говорят другие симптомы. Прежде всего, это тянущие боли внизу живота
Обратите внимание, что появление выделений свидетельствует о рассасывании гематомы, а вот их отсутствие вызывает ряд опасений
Если в первом триместре беременности вас стали беспокоить боли внизу живота, но они не сопровождаются коричневыми выделениями, немедленно обратитесь к гинекологу, так как причина болей может быть ретрохориальная гематома. В этом случае гинеколог проводит ультразвуковое исследования для диагностики заболевания и назначает лечение, которое позволит ей рассосаться.
[]
Ретрохориальная гематома в стадии организации
Ретрохориальная гематома на стадии организации говорит о том, что заболевание проходит. Стадия организации – это свидетельство того, что опасность миновала, и женщина может спокойно наслаждаться течением беременности. Ретрохориальная гематома на стадии организации должна сопровождаться коричневатыми мажущими выделениями. Намного хуже, если выделения кровянистые, то есть красного цвета. В этом случае, женщине требуется немедленная медицинская помощь.
Обратите внимание, если вам поставили диагноз ретрохориальная гематома в стадии организации, то это хорошо, так как означает, что синяк рассасывается. Но этот процесс может сопровождаться болями внизу живота
Как уменьшить обильные месячные своими силами – домашние средства от чрезмерного кровотечения
Что можно сделать, чтобы менструация была менее обильной? Если обильные месячные не являются результатом определенного заболевания, можно уменьшить кровотечение домашними средствами.
Может помочь уменьшить кровотечение во время менструации следующее:
- Правильно сбалансированный рацион, в который нужно включить рыбу, бобовые, яйца;
- Отказ от употребления алкоголя и энергетических напитков в это время и ограничение употребления крепкого кофе;
- Отказ от чрезмерных физических нагрузок, горячих ванн и солнечных ванн, прогрева области живота грелкой, что, с одной стороны, может облегчить боль, а с другой – усилить кровотечение;
- Прием обезболивающих, которые не содержат ацетилсалициловую кислоту;
- Употребление настоя имбиря, крапивы, ромашки, экстракта тысячелистника.
Важно! Если при обильных менструациях значительно падает железо, нужно дополнить этот элемент. ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму
В этом случае мы свяжемся с вами сами
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Что происходит в организме матери. 3 недели после ЭКО
Эмбрион на третьей неделе уже прочно имплантирован в стенку матки, что и обусловливает запуск механизмов гормональных изменений в материнском теле. В яичнике на месте выхода яйцеклетки формируется желтое тело – основной источник прогестерона беременных в первые 12 недель вынашивания ребенка. Под действием прогестерона начинается изменение во всех системах организма женщины:
- Снижается иммунитет. Это необходимо для того, чтобы организм не отторг крошечный организм, который воспринимается чужеродным;
- Уменьшается сократительная способность матки, что дает возможность эмбриону удерживаться на её стенке;
- Прекращается созревание яйцеклеток на весь период беременности;
- Начинаются изменения в молочных железах, сопровождающиеся разрастанием железистой ткани и её подготовкой к лактации.
Также в большом количестве продуцируется эстроген, способствующий улучшению эластичности мышечных волокон, изменению кровоснабжения и росту матки.
При экстракорпоральном оплодотворении, спустя 3 недели после переноса эмбрионов, женщина чаще всего продолжает прием гормональных средств, повышающих количество эстрогена и прогестерона и снижающего вероятность прерывания беременности.
Диагностика
В Клиническом госпитале на Яузе для диагностики причины маточных кровотечений и кровянистых выделений проводят дополнительное обследование на новейшем оборудовании:
- УЗИ (ультразвуковое исследование органов малого таза — позволяет определить толщину эндометрия, новообразования матки и яичников ;
- МРТ органов малого таза, при необходимости — с дополнительным контрастированием;
- расширенная видеокольпоскопия — для выявления патологии шейки матки и влагалища;
- гистероскопия — выявление внутриматочной патологии при осмотре ее полости;
- раздельное лечебно-диагностическое выскабливание цервикального канала и полости матки с последующим гистологическим исследованием соскоба.
Кроме инструментальных методов диагностики проводится лабораторная диагностика — определение уровня половых гормонов и гормонов щитовидной железы, клинический анализ крови, гемостазиограмма.
Качественное обследование на современном оборудовании позволит вам установить причину кровотечений. Не экономьте на собственном здоровье. Запишитесь в клинику, получите точный диагноз и квалифицированную помощь.
При выявлении заболеваний, не связанных с женской половой сферой, но приведших к маточным кровотечениям, пациентка консультируется врачами других специальностей.
Чем отличаются препараты для прерывания беременности
Общий принцип действий медикаментозных средств по прерыванию беременности основан на изменении гормонального фона, свойственного периоду беременности. Вследствие чего эмбрион отторгается и изгоняется из полости матки. Различия препаратов основаны на активном веществе, действующем на оплодотворенную яйцеклетку.
Исходя из этого препараты делятся на две группы:
- Антагонисты (противоположные) прогестерона (Мифегин, Мифепристон, Женале). Прогестерон — это стероидный (физиологически активный, мощно и разнопланово действующий) половой гормон, вырабатываемый яичниками женщины в большом количестве во время беременности. Он способствует подготовке организма к зачатию: делает эндометрий более мягким, расслабляет мускулатуру матки, снижает иммунитет, чтобы женский организм не отторгнул мужскую яйцеклетку. Антагонисты прогестерона бывают искусственными и натуральными: синтетический — прогестин (прогестаген), натуральный — прогестерон.
- Простагландины (Мизопростол, Динопрост). Это физиологически активные вещества, стимулирующие процесс отторжения эмбриона. Они воздействуют на гладкую мускулатуру матки, провоцируя её сокращения. Используются для прерывания беременности на сроке от 16 до 23 недель.
Причины и симптомы кровотечений и кровянистых выделений
Маточные кровотечения (метроррагии) — обильные кровянистые выделения, угрожающие жизни, которые продолжаются более 7 дней.
Причины метроррагий:
- органические, обусловленные гинекологической патологией (подслизистый миоматозный узел, полип, гиперплазия эндометрия, аденокарцинома матки);
- функциональные, обусловленные сильным стрессом или расстройством работы эндокринных органов (щитовидной железы, надпочечников) и яичников;
- кровотечения при беременности (угрозе выкидыша и преждевременных родов, замершей беременности, отслойки плаценты);
- другие причины (заболевания крови, печени, прием лекарств, разжижающих кровь — антиагрегантов).
Межменструальные кровотечения — кровянистые выделения, появившиеся между 10 и 25 днями цикла.
Их причины:
- овуляция;
- прием комбинированных оральных контрацептивов или других гормональных препаратов при лечении ряда гинекологических заболеваний;
- гормональная дисфункция на фоне стресса, смены климата, некоторых хронических заболеваний;
- прием таблеток для экстренной контрацепции;
- апоплексия яичника (разрыв ткани яичника в день овуляции);
- после гинекологических процедур (введение и удаление внутриматочной спирали, выскабливания полости матки, биопсии и хирургического лечения шейки матки);
- травмы половых органов;
- гинекологическая патология (полип и гиперплазия эндометрия, опухолевидные образования яичников, различные опухоли матки, влагалища и шейки матки);
- патология эндокринной системы.
Кровянистые выделения, возникающие после месячных или перед их началом, обусловлены:
- полипом или гиперплазией эндометрия;
- подслизистой миомой матки;
- хроническим эндометритом, эндоцервицитом;
- эндометриозом;
- эрозией шейки матки.
В большинстве случаев кровянистые выделения являются признаком сбоев в работе репродуктивной системы или развития патологий. Даже если проблема вызвана не опасными для жизни причинами, игнорировать визит к гинекологу недопустимо. Не откладывайте посещение врача. Запишитесь на прием уже сегодня.
Коронавирус и ЭКО
Как и в случае с естественным оплодотворением, влияние коронавирусной инфекции на ЭКО и последующую беременность является недостаточно изученным. Однако, у современной медицины есть сведения о воздействии более изученных инфекционных заболеваний на экстракорпоральное оплодотворение и вынашивание ребенка. По аналогии с ними можно предварительно заключить, что для женщин, проходящих процедуру ЭКО (а также для их будущих детей), SARS-CoV-2 представляет меньшую опасность, чем для матерей, зачавших естественным путем. Обусловлено это следующими причинами:
- Прохождение тестов на Covid. Женщина, планирующая выполнить процедуру ЭКО, в обязательном порядке проходит предварительное обследование на выявление коронавирусной инфекции. Естественное зачатие – более спонтанный и практически неконтролируемый процесс, не предполагающий сдачи анализов на это заболевание, из-за чего половые партнеры чаще всего не знают достоверно о наличии или отсутствии у себя вируса.
- Раннее развитие эмбриона вне организма матери. При естественном зачатии оплодотворение и первые дни развития плода проходят в материнском организме. В этом случае остановить имплантацию эмбриона в матку невозможно, если у матери был выявлен Covid. При экстракорпоральном оплодотворении зачатие и раннее (первые 5-6 дней) развитие зародыша проходят вне тела матери, в специальном стерильном инкубаторе. Если в этот период оба родителя заболели коронавирусом, врач остановит процедуру ЭКО и законсервирует эмбрион – позже он будет пересажен после того, как заболевшие супруги вылечатся, а тесты покажут у них отсутствие возбудителя.
- Профилактические меры. Если беременность незапланированная, о ней обычной узнают через 2-3 недели после зачатия, когда проявляются ее первые признаки. Соответственно, профилактические меры по предотвращению заражением коронавирусом принимаются будущими родителями с запозданием. При прохождении ЭКО вся профилактика выполняется заранее, поэтому риск передачи вируса эмбриону существенно ниже.
Таким образом, важнейшим преимуществом ЭКО перед естественной беременностью в плане защиты от инфекционных заражений, является постоянный врачебный контроль на всех этапах процедуры – от подготовки до непосредственно оплодотворения и пересадки эмбриона.
Причины ретрохориальной гематомы
Причины ретрохориальной гематомы до конца не изучены. Но ее появление может быть связано с гормональными сбоями и нарушениями в женском организме (гормональная перестройка это неотъемлемая часть беременности), высокими физическими нагрузками, заболеваниями и воспалительными процессами мочеполовой системы.
Не смотря на то, что она может возникнуть по вышеописанным причинам, точно определить, что спровоцировало ее появление и предупредить это, практически невозможно. У некоторых больных, ретрохориальная гематома появляется из-за анатомических особенностей строения половых органов. Возможные причины заболевания устанавливают после полного обследования и проведения диагностики.
Профилактика ДМК
Для того чтобы избежать патологии на раннем этапе нужно начинать профилактику еще во время развития плода в утробе. Далее нужно следить за здоровьем и состоянием иммунной системы в детском и подростковом возрасте
Особенно важно предупредить аборты и острые заболевания половой системы
Но соблюдение всех рекомендаций специалиста не всегда приводит к должному результату. При появлении внутриматочных кровотечений нужно направить все силы на восстановление менструального цикла и исключение обострения в будущем. Для этой цели эксперты используют следующую схему лечения:
- Во время первых трех циклов ведется прием оральных контрацептивов (начиная с 5 и до 25 дня).
- В ходе 4, 5, 6 цикла препараты принимаются с 15 до 25 дня.
- Гестагенные средства принимаются с 15 до 25 дня цикла не более чем 5-6 месяцев.
Что такое медикаментозный аборт? Как снизить риски?
Медикаментозное прерывание беременности — это искусственный аборт без хирургического вмешательства. В данном случае используются лекарственные препараты, прекращающие жизнедеятельность эмбриона и изгоняющие плодное яйцо.
Таблетки выпускаются с разным составом действующего вещества и разным принципом воздействия на организм. Поэтому самостоятельно подбирать такие средства нельзя — это делает врач гинеколог. Доктор ориентируется на сроки беременности, возраст и вес пациентки, количество предыдущих беременностей, наличие выкидышей в анамнезе, противопоказания и т.д.