Лечение гипоплазии почки в германии — клинический случай
Содержание:
Методы лечения кисты почек
Схему и способы, как лечить кисту в почке, определяет только квалифицированный врач-уролог. Специалист основывается на опросе пациента и результатах проведенных обследований. Если киста не доставляет боль и дискомфорт, не увеличивается в размерах (достигает в диаметре не более 5 см), то врачи придерживаются выжидательной тактики. Пациент постоянно находится под наблюдением, регулярно посещая врача и сдавая необходимые анализы.
Если образование растет, превышая в размерах 5 см, становится причиной тяжелых симптомов и серьезных осложнений, то необходимо удаление кисты почки. Возможные методы хирургического вмешательства:
- Чрескожная пункция для откачивания жидкости из полости кисты.
- Дренирование под контролем ультразвукового аппарата с введением в полость склерозирующего вещества, склеивающего стенки образования изнутри.
- Лапароскопия кисты почки – удаление всего образования целиком вместе с окружающей капсулой. Проводится, если другие процедуры по каким-то причинам невозможны.
В некоторых случаях операция по удалению кисты почки проводится методом нефроэктомии, т. е. резекции вместе с органом. Такие серьезные вмешательства показаны только при образованиях особо крупных размерах и выраженном отмирании тканей.
В Государственном центре урологии прибегают преимущественно к органосохраняющим операциям, что позволяет снизить риск рецидивов и осложнений
Но здесь очень важно поведение пациента – нужно как можно раньше обратиться к врачу. В нашей клинике вы можете получить медицинскую помощь по полису ОМС
Для этого вам достаточно записаться на прием к урологу и пройти назначенные специалистом обследования.
Причины возникновения гидронефроза
Гидронефроз — многофакторное заболевание почек, при котором наблюдаются атрофические изменения паренхимы и нарушения почечной функции, расширение чашечно-лоханочной системы и как следствие нарушается отток мочи, атрофируется паренхима почки.
Тяжесть гидронефроза определяется уровнем обструкции, длительностью патологии и в немалой мере строением чашечно-лоханочной системы. Если лоханка расположена внутрипочечно, повреждения рискуют быть максимальными, в то время как при внепочечном расположении лоханки почечные чашки подвержены минимальным повреждениям. Гидронефроз преимущественно развивается как следствие или осложнение других заболеваний, нарушающих процесс прохождения мочи по мочеиспускательному каналу.
Причины возникновения гидронефроза разделяют на врожденные и приобретенные. С первых дней жизни развиваются следующие аномалии развития почек и мочевых путей:
- добавочная нижнеполярная артерия;
- ретрокавальный мочеточник;
- ретроиликальный мочеточник;
- уретроцеле.
Приобретенные причины гидронефроза включают в себя:
- камни мочеточника;
- воспалительные стриктуры мочеточника;
- травматические стриктуры мочеточника;
- ретроперитонеальный фиброз.
Предпосылками для возникновения приобретенных патологий мочеточника и мочевого пузыря обычно становятся:
- перегиб мочевыводящих путей в участке при смещении почки;
- образование конкрементов в почечной лоханке;
- сдавливание мочеточника новообразованием или аномально увеличившейся веной;
- сужение мочеточника как следствие врожденного дефекта, развившегося воспаления, травмы или операции;
- заболевания мышц или нервов мочеточника, мочевого пузыря;
- грыжа устья мочеточника;
- злокачественные новообразования в области малого таза (например, матки, мочевого пузыря, предстательной железы и т.д.);
- инфекционное поражение почек и мочевыводящих путей, частично нарушающее нормальные сокращения мочеточника.
Условно факторы гидронефроза можно разделить на те, которые берут начало:
- в мочевом пузыре или мочеиспускательном канале;
- вне просвета мочеточника, но по его ходу;
- в просвете мочеточника;
- с отклонений положения и хода мочеточника;
- с изменений в стенках мочеточника и лоханки.
Гидронефротическая трансформация почки происходит при последовательных изменениях в ней и верхних мочевых путях в следующей последовательности:
- расширение чашечно-лоханочной системы;
- компенсаторная гипертрофия мышечных элементов лоханки и чашек;
- истощение компенсаторного потенциала чашек и лоханки при длительном нарушении оттока мочи;
- расширение и истончение стенок чашек и лоханки;
- гипотрофия тубулярного аппарата почки;
- нарушение циркуляции мочи и крови в клубочках;
- нарушение кровотока в паренхиме почки, ишемия, нарушение тканевого метаболизма;
- атрофия почечной паренхимы проявляется в расширении почки, истончении паренхимы, в минимальной или вовсе отсутствующей функции почки.
Гидронефроз не отличается специфической симптоматикой, а жалобы на самочувствие могут отсутствовать даже у пациента с поздней стадией заболевания. Парадоксальность патологии заключается в том, что при скудной клинической картине анатомические нарушения почки развиваются стремительно, если же при этом развиваются симптомы, то они часто объясняются сопутствующими гидронефрозу заболеваниями — пиелонефритом и мочекаменной болезнью.
Клиническая картина при гидронефрозе может все-таки включать в себя:
- боль в пояснице и подреберье — преимущественно незначительная, накатывающая периодами, редко обретающая постоянный характер;
- ощущение тяжести и дискомфорта в поясничной области может быть альтернативой болевым ощущениям;
- пальпируемое образование — в подреберье или выходящее за его пределы, обычно эластической консистенции, иногда слегка болезненное;
- изменения в моче — помутнения;
- макрогематурия — тотальная, кратковременная, обычно не длящаяся более суток
- лихорадка и озноб, дополняющие выше указанную симптоматику, сигнализируют о присоединившемся инфекционно-воспалительном процессе;
- жажда, полиурия, анемия, дополняющие выше указанную симптоматику, сигнализируют о наличии хронической почечной недостаточности, что более характерно для двустороннего гидронефроза или гидронефроза единственной почки;
- общие признаки — быстрая утомляемость, понижение работоспособности.
Гидронефроз: симптомы
Для гидронефроза может быть характерно незаметное его течение. Заболевание не обладает какими-либо особыми симптомами. Симптомы, проявляющиеся на ранней стадии патологии, обуславливаются причинами, которые и вызывают развитие болезни. Из стабильных симптомов при данном заболевании можно отметить ноющую боль, которая локализуется в поясничной области. Причем она может возникать абсолютно в любое время. Если у больного гидронефроз левой почки, то боль локализуется с левой стороны, а если гидронефроз правой почки, то боль, соответственно — с правой стороны. Болевые приступы очень часто сопровождаются тошнотой, рвотой, повышением артериального давления, вздутием живота. Некоторые случаи отмечаются повышением температуры. Если таковая имеется, то это говорит о проникновении инфекции. В качестве обособленного симптома можно отметить наличие крови в моче. У порядка 20% пациентов отмечается макрогематурия либо микрогематурия. Данные симптомы могут быть проявлены тогда, когда гидронефроз обусловлен наличием мочекаменной болезни.Конечная стадия гидронефроза может отмечаться сопутствующей почечной недостаточностью. Характерны такие симптомы, как появление отеков, уменьшение количества мочи, появление анемии и артериальной гипертензии.При проявлении первых симптомов гидронефроза очень важным является немедленное обращение к специалисту для прохождения обследования.
Гидронефроз почки у новорожденного: диагностика
Детский гидронефроз, как правило, диагностируется еще на момент нахождения в утробе матери. Обнаружить данную патологию можно уже на 20 неделе беременности. Как показывает статистика, врожденный гидронефроз отмечается у 1% новорожденных. Если у плода обнаружены незначительные отклонения, то в процессе формирования показано динамическое за ним наблюдение. Если же патология является ярко выраженной, то встает вопрос о прерывании беременности либо о применении определенного лечения. Диагноз гидронефроз почки у плода ставится на основании проведенных анализов, в ходе которых обнаруживается факт увеличения почечных лоханок в диаметре. Каковы причины возникновения данной патологии? Это могут быть:
Очень часто данное заболевание у новорожденных можно диагностировать только по одному признаку — кровь в моче. В таком случае у больных деток надувается животик. Они постоянно капризничают и чувствуют беспокойство. Однако окончательный диагноз ставится только после проведения комплексного обследования.
Гидронефроз: лечение
Диагноз гидронефроз — это далеко не приговор. Следует учитывать, что проведение правильного лечения способствует восстановлению работы почек и компенсированию их состояния. Однако каждый случай сугубо индивидуален: характер лечения болезни зависит от предпосылок ее появления, степени проявления и темпов, при которых она развивается. Лечение назначает только врач — о лечении в домашних условиях не может быть и речи. Больному может быть назначено консервативное либо хирургическое лечение. Консервативное чаще всего назначается, когда болезнь развивается на ранних стадиях. При данном виде лечения применяются:
Если в процессе развития гидронефроза появляется инфекция, то специалисты назначают прием антибактериальных препаратов. Как правило, консервативное лечение является предшественником хирургического лечения. Хирургическое лечение предполагает проведение органосохраняющей операции. Проводится она для того, чтобы восстановить нормальную работу почек. В ходе проведения операции происходит восстановление проходимости мочевых путей, а если стадия заболевания последняя, то происходит пластика лоханки, а также восстановления ее нормальных размеров.Проведение операции при диагнозе гидронефроз правой почки обладает риском повреждения поджелудочной железы.Удаление почки может быть назначено только в очень запущенных случаях, когда ее функции уже не подлежат восстановлению.
Профилактика гидронефроза
Профилактика гидронефроза предполагает осуществление следующих действий:
Выполнение вышеуказанных профилактических действий позволит избежать появление гидронефроза, а также ускорить выздоровление.
Запись на прием Стоимость услуг
Симптомы дистопии почки
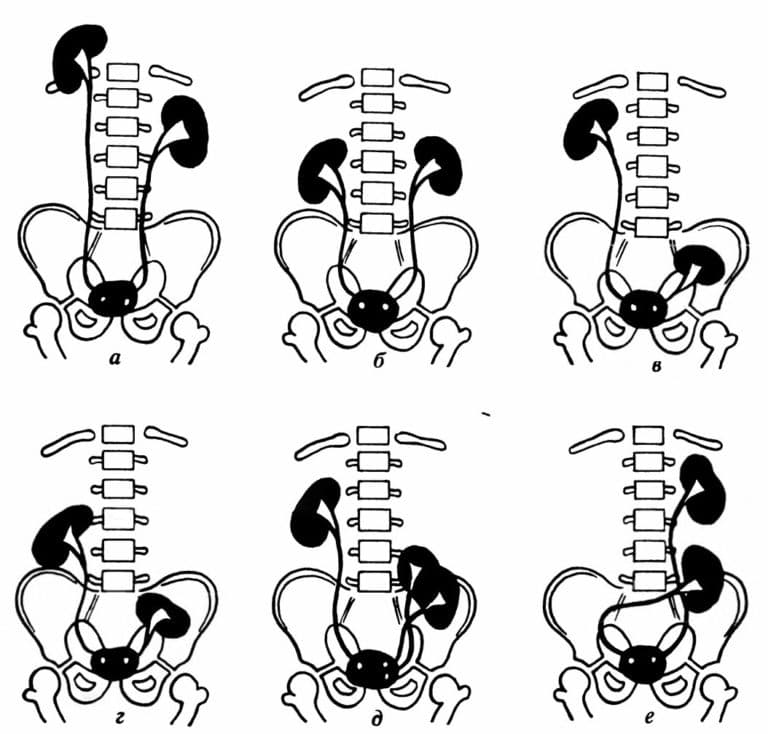
Клиническая картина при этой патологии не имеет четко специфических особенностей — очень часто смещение выявляется случайно врачом на профосмотре ребенка. Из значимых клинических признаков, которые косвенно указывают на патологию, стоит отметить:
- чувство тяжести или физического дискомфорта на стороне локализации аномалии;
- болезненность в пояснице;
- расстройства мочеиспускания.
При редких формах дистопии возможно появление и других симптомов, обусловленных особенностями локализации. Так, при торакальной дистопии описаны следующие жалобы пациентов:
- ощущение “комка” в горле;
- затруднение глотания;
- тяжесть и боль за грудиной;
- одышка;
- общее недомогание.
Из-за низкой специфичности симптомов клиника напоминает таковую при новообразованиях горла, легких. Не стоит заниматься самодиагностикой — необходимо как можно раньше обратиться за квалифицированной консультацией к врачам. В Москве это можно сделать в “Клинике ABC”.
При поясничной форме аномалии клиническая картина еще менее специфична — схожие симптомы отмечаются при большом числе болезней внутренних органов. Пациентов могут беспокоить:
- боль в животе, иррадиирующая в поясницу;
- тошнота, переходящая в рвоту;
- расстройства пищеварения по типу диареи.
При тазовой дистопии возможны следующие клинические проявления:
- боли в области ануса (у женщин боли в проекции придатков матки);
- расстройства менструального цикла;
- недержание мочи;
- частые и, возможно, болезненные позывы к мочеиспусканию;
- ощущение неполноценного мочеиспускания, то есть неприятные ощущения или жжение в промежности, после того как пациент помочился;
- тошнота и слабость;
- явления альгодисменореи накануне наступления месячных;
- расстройства сна;
- склонность к более частым инфекционным заболеваниям (пиелонефриту).
Подвздошный вариант заболевания может проявляться с преобладанием следующих явлений:
- болезненность в подвздошной области и над лоном, усиливающаяся у женщин перед менструациями;
- нарушение уродинамики;
- тошнота;
- склонность к метеоризму;
- запоры.
При любом варианте аномалии расположения почек точно установить диагноз только по клинической картине невозможно, поэтому следует при любых подозрительных симптомах обратиться к врачу урологу, который проведет более углубленное обследование.
Диагностика
На осмотре врач проводит обязательно пальпацию и перкуссию поясничной области. При 2 и 3 стадии почка опускается ниже ребер и ее можно нащупать. Также проводится сбор анамнеза. Обязательно назначаются лабораторные анализы крови и мочи.
Для уточнения диагноза проводится ультразвуковое исследование мочеполовой системы. Его проводят сначала в состоянии лежа, а для более детального исследования почек — в вертикальном положении.
При необходимости пациент направляется на урографию. Это рентгенологическое аппаратное исследование органа, которое проводится с целью определения функциональности опущенной почки и степени заболевания. Если есть подозрения на смещение органа, то могут назначаться исследования других органов.
Немного о болезни
Удвоение почки – довольно частая патология мочевыделительной системы, представляющая собой полное или частичное удвоение органов почечной системы. При этом наблюдается наличие двух соединенных почек, и каждая из них имеет свое кровоснабжение.
Обычно такая аномалия развивается еще в тот период, когда эмбрион находится в утробе матери. Статистика сообщает, что на 150 новорожденных приходится один с удвоенной почкой. Причем в два раза чаще этой болезни подвержены девочки.
Также различают полное и неполное удвоение почки.
Измененный орган не представляет опасности для пациента, но данная патология часто способствует развитию серьезных заболеваний почек.
Как проявляется почечная недостаточность
Симптоматика зависит от формы и стадии развития заболевания:
- При ОПП первыми симптомами становится резкое уменьшение или прекращение мочеиспускания.
- При ХПП нарастание симптомов происходит медленно. На ранней стадии следствием нарушения функции почек может стать их неспособность снижать объем мочи в ночное время путем обратного поглощения из нее воды. Поэтому при нетяжелой форме болезни единственным симптомом может стать никтурия – частое ночное мочеиспускание.
По мере прогрессирования патологии нарушается фильтрующая и выделительная функция почек. Из организма не выводятся кислоты обмена, поэтому кислотно-щелочной баланс крови сдвигается в кислую сторону (ацидоз). В крови накапливается мочевина, фосфорные, азотистые вещества, возникает избыток солей. Такое самоотравление организма называется уремией, или мочекровием.
Как проявляется почечная недостаточность при уремии можно понять по наличию следующих симптомов:
- снижение аппетита;
- апатия, общая слабость;
- жажда;
- неприятный вкус во рту;
- расстройство сна;
- ухудшение памяти;
- понижение температуры тела в среднем до 35С;
- тошнота.
Если лечение не принесло результата, и заболевание развивается дальше, интоксикация распространяется на нервную систему. У человека возникают непроизвольные подергивания мышц, появляется заторможенность реакций.
Организм начинает избавляться от токсинов другими способами, например через непрерывную рвоту и понос. Изо рта возникает запах аммиака.
Азотистые вещества выделяются через кожу и слизистые оболочки, что приводит к их раздражению, а затем к уремическому гастриту, трахеиту, стоматиту. Может возникнуть тяжелая патология – воспаление сердечной мышцы (перикардит).
При заполнении легких жидкостью и поражении перикарда возникает одышка.
На терминальных стадиях развития уремии на носу, подбородке и шее больного выступают белесые кристаллы мочевины (уремический иней). Падает кровяное давление, возникает спутанность сознания.
Смерть может наступить от уремической комы.
При тяжелой стадии почечной недостаточности происходит нарушение работы практически всех систем организма.
При этом почки не могут производить в достаточном количестве гормон эритропоэтин, поэтому у больного падает количество эритроцитов и развивается анемия.
Выработка кальцитриола также снижается, что приводит к хрупкости костей. У детей почечная недостаточность приводит к задержке роста костной ткани.
Развивается гипертоническая болезнь и сердечная недостаточность.
Стойкое повышения количества мочевой кислоты зачастую ведет к подагре.
Способы лечения
 Лечение удвоенной почки проводится, если в органе развился патологический процесс (пиелонефрит, мочекаменная болезнь, гидронефроз).
Лечение удвоенной почки проводится, если в органе развился патологический процесс (пиелонефрит, мочекаменная болезнь, гидронефроз).
Пиелонефрит проходит с увеличением температуры, почечными коликами. Выделяемая моча становится мутной, в ней появляются хлопья.
При воспалительном процессе эффективны антибиотики, спазмолитические и обезболивающие медикаменты.
Уролитиаз может не беспокоить проявлениями пока конкременты не начнут двигаться по мочеточнику. Если они небольшие по размерам, то у человека наблюдается болезненное и учащенное мочеиспускание.
При более крупных камнях появляются признаки почечной колики: сильная приступообразная боль. Дискомфорт проходит с подъемом температуры, подташниванием или рвотой, усилением потливости.
При мочекаменной болезни назначаются спазмолитики, противовоспалительные и мочегонные препараты, теплые ванны
Важно скорректировать рацион, исключив жирные, жареные, острые блюда и пряности
Может быть рекомендован почечный чай, травяные настои. Гидронефроз – это патологическое изменение размеров чашечно-лоханочной системы.
Эта патология опасна атрофией клеток почек.
В итоге повышается вероятность появления хронической почечной недостаточности.
При гидронефрозе выполняется оперативное вмешательство. Измененный орган полностью удаляется.
Хирургическая операция проводится также при пузырно-мочеточниковом рефлюксе, уретроцеле, раке, мочекаменной болезни, не реагирующей на консервативную терапию. Может быть выполнена:
- нефрэктомия (геминефруретероэктомия) – вырезание некоторых фрагментов почки;
- уретероуретеро- или пиелопиелоанастомоз – создание искусственных соединений при рефлюксе;
- уннелизация мочеточников – формирование просвета для продвижения мочи.
Возможно присоединение осложнений: гидронефроза, пиелонефрита, пузырно-мочеточникового рефлюкса.
При выполнении рекомендаций специалиста и коррекции питания качество жизни человека остается на комфортном уровне на долгие годы.
Перед зачатием понадобиться сдать анализы крови и мочи, выполнить УЗИ почек. При отсутствии отклонений от нормальных значений допускается планирование ребенка.
Важно отказаться от вредных привычек и сбалансировать рацион. Эти меры помогут уменьшить вероятность развития порока почки
Узнать о патологии у плода возможно на УЗИ во второй половине беременности.
Виды
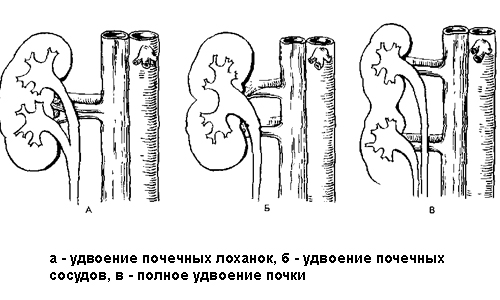
Бывает полное и неполное удвоение почки. Рассмотрим подробно подобную аномалию.
Полное удвоение – вместо одной почки развивается два органа. Такое явление наблюдается крайне редко, всего в 10-15% случаев от общего числа аномалий. В каждом из раздвоенных органов имеется отдельная чашечно-лоханочная система, снабженная собственным мочеточником. Мочеточник иногда соединен с главным и формируется единое устье, а иногда он бывает обособленным и соединен с мочевым пузырем.
В каждой раздвоенной почке имеется своя ЧЛС и мочеточник, и они способны самостоятельно проводить фильтрацию урины. Нижние части таких органов более функциональны. Иногда дополнительный мочеточник имеет дополнительное ответвление в виде окончания в дивертикуле мочевого пузыря (углубление, соединенное с основной полостью каналом). Крайне редко при этой патологии разветвленное окончание мочеточника имеет выход в уретру или влагалище, тогда у малыша может подтекать моча и диагностироваться как недержание.
Неполное удвоение почки встречается намного чаще, чем полное (80-90% случаев). При этом почка заметно увеличена. Каждую часть такого органа питает отдельная почечная артерия, но ЧЛС его единая. Иногда ЧЛС развивается две, а питает их одна артерия.
Часто люди с такой патологией даже не предполагают о существовании аномалии и благополучно живут с этим много лет.
Диагностирование аномалии
Может ли быть, что подобное отклонение от нормы пройдет незамеченным у взрослого человека? Если у новорожденного никакого обследования не проводилось, то удвоение у взрослых диагностируют, как правило, только после того, как начался какой-нибудь воспалительный процесс. Иногда эту патологию обнаруживают случайно, при ультразвуковом исследовании другого органа, который находится рядом с почкой.
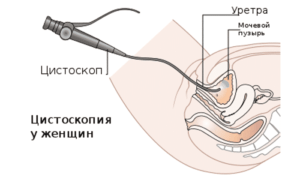
Диагностирование этой аномалии происходит при помощи цистоскопии (при этом обследовании видно три устья мочеточника вместо двух). Еще одно из обследований, которое может обнаружить наличие удвоенной почки – экскреторная урография (здесь виден увеличенный размер почки, а также третья лоханка и лишний мочеточник), а также УЗИ.
Если на УЗИ вышло отклонение от нормы при обследовании, то врач назначает еще и другие методы обследования, для подтверждения диагноза. Когда цистоскопия показывает три мочеточника, то диагноз подтверждается. Для определения размеров увеличенной почки, наличия или отсутствия третьей чашечно-почечной лоханки и третьего мочеточника врач назначает экскреторную урографию.
Без такого обследования, при отсутствии побочных заболеваний и воспалении удвоение почки никак себя не проявляет, поэтому никакие проблемы такие аномалии не несут.
По Международной классификации болезней 10-го пересмотра эта аномалия относится к врожденным аномалиям (порока развития) мочевой систему и имеет код по МКБ 10 — Q60- Q64.
Какие встречаются врождённые патологии почек
Согласно статистике в 70% случаев серьёзные заболевания почек имеют врождённый или генетический характер. В оставшихся 30% к болезням почек приводят различные внешние и внутренние причины. Врождённые патологии вызваны нарушением развития эмбриона на ранних стадиях (до 6 недели), когда идёт закладка внутренних органов. Под влиянием негативных факторов (приём лекарственных препаратов, ионизирующее облучение, токсическое отравление) нервная трубка развивается неправильно, в результате чего почки формируются с нарушениями функциональности. Врождённые патологии разделяются на 4 группы:
Анатомические аномалии
Они встречаются в разной форме у 2,5% младенцев. Чаще всего встречается агенезия (отсутствие одной или обеих почек) или аплазия (недоразвитость органа с полной потерей выполнения своих функций). Агенезия чаще выявляется у младенцев женского пола, в основном страдает правая почка.
Гораздо хуже, если отсутствует левосторонний орган, который более функционален, чем правый и больше приспособлен к компенсаторной функции. Также в 7-11% случаев диагностируется удвоение почки — полное или частичное разделение органа, которое никак не сказывается на функционирование органа, однако имеет свойство провоцировать другие заболевания мочеполовой сферы.
Изменение структуры тканей
В основном наблюдаются изменения чашечно-лоханочной системы, паренхимы, синусов, а также тела почки. Данные патологии редко выявляются сразу после рождения, потому что у новорождённого некоторое время увеличены почечные лоханки, которые выводят продукты метаболизма, накопленные в период внутриутробного развития. В основном изменения структуры тканей почки выявляются во время ультразвукового осмотра.
Почечная недостаточность
Это крайне опасное врождённое заболевание, при котором происходит гибель нефронов — структурных единиц почки, через которые осуществляется фильтрация. На месте погибших нефронов образуется происходит отмирание паренхимы — своеобразной губки, фильтрующей жидкость. В итоге почка отмирает и теряет способность выводить токсины.
У детей, как и у взрослых, острая почечная недостаточность приводит к резкому ухудшению самочувствия. Через некоторое время ребёнок впадает в уремическую кому. При отсутствии экстренной помощи наступает гибель организма. У взрослых недостаточность органа возникает на фоне поликистоза, острого гломерулонефрита (патологической активизации иммунной системы при попадании в почку инфекции), тромбоза артерии.
Патологические изменения, вызванные генетическими мутациями
Наследственная нефропатия – это заболевание почки, вызванное мутацией гена, которое является причиной 9% врождённых заболеваний органа. Так, при синдроме Альпорта поражается ген, отвечающий за строение коллагена мембраны почечных канальцев, внутреннего уха и глаза
В основном мутация встречается у мальчиков. Болезнь приводит к потере функциональности почек, органов зрения и слуха. Хромосомные нарушения сопровождаются множественными пороками развития.
Чаще всего патологии почек возникают при трисомии хромосомы 21, частичной утраты звена 18 хромосомы и др. К врождённым аномалиям органа относят подковообразную форму, смещение, гипоплазию или увеличение мочеточника, как и мультикистоз.











