Как исправить вальгусную деформацию у ребенка
Содержание:
Виды вальгусной деформации стоп
Говоря обывательским языком, вальгусная деформация стопы у детей – патология, которая проявляется уплощением стопы и ее «заваливанием» в направлении ко второй пятке. Пятка при этом опирается на поверхность своим внутренним краем, и появляется Х-образное искривление голеностопных суставов, которое и называется вальгусным.
Вальгусную стопу классифицируют в зависимости от причины ее развития, что в дальнейшем влияет на подходы к лечению:
- статическая (проявление нарушений осанки);
- структурная (врожденная патология – вертикальное расположение таранной кости);
- компенсаторная (укороченное ахиллово сухожилие, косое расположение голеностопного сустава);
- паралитическая (последствием перенесенного энцефалита или полиомиелита);
- спастическая (малоберцово-экстензорные мышечные спазмы);
- гиперкоррекционная (неправильное лечение косолапости);
- рахитическая;
- травматическая.
Стадии заболевания и проявления
Тактика и длительность лечения прямо зависят от степени тяжести заболевания. Её определяют соответственно деформации, которая отображается в конкретных цифрах. Большую их часть определяют рентгенологически. Итак, есть три степени тяжести:
- Легкая: высота продольного свода – 15-20 мм, угол наклона пятки – до 15°, угол высоты свода стопы – до 140°, угол отклонения переднего отдела стопы – 8-10°, заднего отдела – до 10°. Правильная обувь и массаж при вальгусе стоп у ребенка легкой степени приводят к полной коррекции;
- Средняя: высота продольного свода – до 10 мм, угол наклона пятки – до 10°, угол высоты свода стопы – 150-160°, угол отклонения переднего отдела стопы – до 15°, задний отдел находится в вальгусном положении, до 20°. Требуется длительное консервативное лечение;
- Тяжелая: высота продольного свода – 0-5 мм, угол наклона пятки – до 15°, угол высоты свода стопы – 160-180°, отклонение переднего и вальгусное положение заднего отдела стопы – более 20°. Лечение длительное, нередко требуется хирургическое вмешательство.
При легкой стадии клинические проявления патологии практически отсутствуют. Можно заметить небольшое отклонение голени к середине в положении стоя, со сведенными вместе ногами. Опора стопы больше приходится на внутреннюю часть стопы, а не на внешнюю, особенно хорошо это видно со стороны пятки.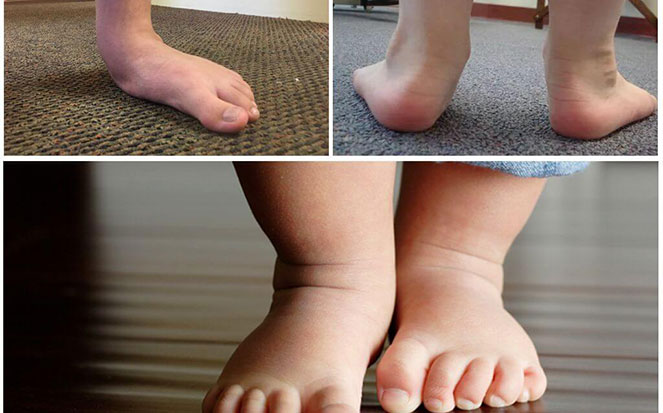
При средней степени тяжести отклонение более заметно, отмечаются боли при длительных нагрузках на ноги (длительная ходьба или стояние в одном положении). При тяжелой степени боль постоянная, а отклонения голени и оси стопы явно бросаются в глаза.
Как же отличить патологическое искривление ног от варианта нормального развития детского организма?

Если вальгусная деформация не приводит к значительным нарушения опорной функции нижних конечностей, искривление незначительное, не прогрессирует и разрешается со временем, то такая ситуация находится в рамках нормы. Если деформация ног значительная, со склонностью к прогрессированию, нарушает походку, самостоятельно не проходит, то она является патологической. В любом случае ребенка следует показать детскому ортопеду и исправлять ситуацию на ранних стадиях.
Рассмотрим факторы, которые приводят к вальгусной деформации ног:
- Рахит. Недостаточность витамина D может привести к рахиту, заболеванию, нарушающему развитие костной ткани. Данное заболевание требует своевременную профилактику и лечение.
- Избыточный вес. При повышенной массе тела ребенка увеличивается нагрузка на опорно-двигательный аппарат, что может явиться важным фактором деформации нижних конечностей.
- Неправильный выбор обуви. Тесная и неудобная обувь также может явиться причиной вальгусной установки стоп и голеней.
- Малая подвижность ребенка. Для того чтобы опорно-двигательный аппарат формировался правильно, мышцам необходима достаточная нагрузка. Если ее не достаточно, в одних мышцах может возникать гипертонус, а в их антагонистах — гипотонус. То есть, одни группы мышц находятся в вынужденном напряжении, в то время как другие — расслаблены более, чем нужно. Визуально это сопровождается неправильной установкой суставов.
- Недоразвитие связочного аппарата. Связки «фиксируют» кости нижних конечностей в физиологическом положении, при излишней эластичности или недоразвитии связок может развиваться вальгусная деформация ног.
- Травмы. Травмы колена в детском возрасте могут явиться причиной деформации нижней конечности, как правило, развивается односторонняя деформация на стороне травмы.
Меры предосторожности и противопоказания при проведении массажа стоп
Чтобы процедура принесла пользу, а не усугубила ситуацию, соблюдайте следующие меры предосторожности:
- Если массаж при искривлении сустава первого пальца вызывает сильную боль, следует прекратить его. Ступню пораженной конечности нужно слегка поглаживать, а когда боль прекратится, можно продолжить. Возможен также незначительный дискомфорт, но не стоит придавать ему большое значение.
- При вальгусной деформации больших пальцев ног запрещено проводить массаж, если у пациента дерматологические заболевания, экземы, аллергические реакции.
- Не следует браться за процедуру, если вы не приготовили заранее крем или специальное масло. В таком случае возникает риск травмы кожных покровов.
Касательно противопоказаний, следует заметить, что проводить процедуру самостоятельно людям с варикозным расширением вен и беременным нельзя. В таких случаях допускается массаж, выполненный только специалистом.
Меры предосторожности и противопоказания при проведении массажа стоп
Лечение «вальгуса»: комплексный подход и настойчивость

Ортопедические методы лечения предусматривает ношение специальных приспособлений для внешней фиксации ног в правильном физиологическом положении. В первую очередь, это специализированная обувь с высоким жестким «задником» и обязательным супинатором, небольшим каблучком. Ношение кед, сланцев, мягких тапочек, «кроксов» и другой «неправильной» обуви в течение длительного времени нежелательно.
Если проблема не выправляется в течение длительного времени, ортопед может порекомендовать ношение туторов — в зависимости от того, какой сустав необходимо исправить, различают специальные шины, как для коленных, так и голеностопных суставов. Ортопедическая обувь и специальные стельки нашли широкое применение в профилактике и лечении вальгусной деформации ног. Но не следует самостоятельно приобретать ортопедическую обувь, изначально следует проконсультироваться с детским ортопедом.
Физиотерапия является эффективным способом лечения вальгусной деформации нижних конечностей. Так, например, электростимуляция мышц ног нашла широкое применение в лечении данного заболевания. Хорошо дополняет эффект аппликации озокерита. Обычно требуется несколько курсов для достижения стойкого результата.
Массаж — как ножек, так и спинки, общеукрепляющий — полезен и просто необходим для коррекции вальгусной деформации нижних конечностей. Существуют различные методики и техники массажа. Выбор массажной техники обусловлен типом пораженного сустава и степенью выраженности вальгусной деформации.
Лечебная физическая культура (ЛФК). Комплекс физических упражнений, выполняемый пациентом с целью коррекции деформации нижних конечностей. Успешность проводимых занятий ЛФК всецело зависит от самого пациента, так что необходимо заинтересовать ребенка исправно выполнять все заданные упражнения. Малышам обычно бывает весело перекатывать ножками шарики или палочки, поднимать с пола предметы. Многим нравится проходить «препятствия» на веселых ортопедических ковриках.
Деток с полутора лет можно водить на гимнастические или танцевальные занятия. Летом приветствуется ходьба по траве, камушкам, песку босиком — с той же целью укрепления мышц свода стопы и нормализации тонуса.
Хирургические методы лечения показаны исключительно в тех редких случаях, когда вальгусная деформация ног не поддается коррекции консервативными способами. Как правило, это прогрессирующая, тяжелая патология опорно-двигательного аппарата.
Любое заболевание всегда легче и дешевле предупредить, нежели лечить (тем более, хирургически). Если у вашего ребенка возникли признаки вальгусной деформации ног, то его необходимо привести на осмотр к детскому ортопеду.
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Что вызывает?
Деформации стопы у детей бывают врожденными и приобретенными.
На стадии внутриутробного развития их провоцируют:
- аномальное расположение плода в матке;
- недоношенность;
- врожденные патологии опорно-двигательной или нервной системы (ДЦП, нарушение иннервации мышц, дисплазия соединительной ткани);
- маловодие, многоплодная беременность, небольшое пространство для плода приводит к механическому давлению на нижние конечности, вызывает отклонения в их развитии;
- интоксикации, курение, прием алкоголя или наркотических веществ женщиной в период беременности;
- внутриутробные инфекции;
- наследственный фактор.
Распространенные причины приобретенных деформаций стопы – это недостаток физической активности и неправильно подобранная обувь.
При недостатке физической нагрузки мышцы стопы со временем ослабевают, хуже удерживают кости в анатомически правильном положении.
Способствует этому:
- перемещение преимущественно по твердым, ровным поверхностям: гладкий пол в квартире, плитка или асфальт на улице;
- отсутствие занятий спортом;
- отказ от профилактического массажа, зарядки для поддержания тонуса мышц стоп.
Пагубное влияние на формирование стопы ребенка в первые годы жизни оказывает неудачная обувь. Поэтому к ее выбору предъявляется ряд требований. Она должна обеспечивать правильное формирование стопы и распределение нагрузки, поддержку сводов. Для этого в обуви для маленьких детей предусмотрены супинаторы, небольшой каблук, гибкая подошва, фиксация пятки.
Приобретенные нарушения установки стоп также вызывают:
- повышенная нагрузка на суставы ног из-за лишнего веса, раннего начала хождения (у малышей они очень подвижны и легко подвергаются смещению);
- болезни опорно-двигательного аппарата;
- родовые травмы;
- переломы, ушибы, растяжения, глубокие порезы, ожоги в области стопы;
- длительная иммобилизация конечности после травм (ношение гипса, ортеза);
- дефицит витаминов;
- перенесенный полиомиелит;
- перенесенные в раннем детстве ОРВИ с осложнениями;
- нарушение обмена веществ;
- эндокринные болезни (гипотиреоз, сахарный диабет);
- запущенный рахит, приводящий к нарушениям минерализации костей, развития мышц, связок;
- воспалительные процессы в мышцах, связках, суставах.
Причины вальгуса
Женщины страдают вальгусной деформацией в девять раз чаще мужчин. Традиционно это связывают с ношением ими модной, но совершенно неподходящей, неудобной и вредной для здоровья стопы обуви – на высоком каблуке, с зауженными или чересчур короткими носками. Однако повышенная и нерациональная нагрузка является далеко не единственной причиной вальгуса.
Наиболее существенным внутренним фактором развития вальгуса служат эндокринные нарушения, которым женщины также подвержены в большей степени, чем мужчины. Такие нарушения могут возникнуть на фоне нервных стрессов или же быть связаны с возрастом (половое созревание, беременность, грудное вскармливание, климакс). В частности, изменение гормонального фона может стать причиной остеопороза, разрыхления и слабости костных и соединительных тканей, что приводит к нарушению биомеханики стопы и развитию вальгусного искривления.
На ранней стадии вальгус проявляется болями при долгой ходьбе, быстрой утомляемостью ног, покраснением и отеком в области первого плюснефалангового сустава, выпиранием сустава. По мере развития заболевания размеры выпирания увеличиваются, большой палец все больше отклоняется внутрь, провоцируя деформацию остальных пальцев стопы, боль и воспаление усиливаются, что значительно снижает качество жизни. На фоне прогрессирующей вальгусной деформации развиваются такие заболевания как артроз, артрит и бурсит сустава, связанные с нерациональной нагрузкой и быстрым изнашиванием суставных тканей.
На поздних стадиях заболевания единственным эффективным средством лечения оказывается оперативное вмешательство. Тем не менее, операции при вальгусе можно избежать. Это позволяют сделать методы тибетской медицины, которые в комплексе с ударно-волновой терапией не только значительно облегчают симптомы и повышают качество жизни, но и останавливают развитие вальгуса, предупреждая дальнейшее увеличение деформации.
Вальгусная деформация стопы традиционно считается женским заболеванием. И действительно, по статистике женщины подвержены вальгусу в десять раз больше мужчин. Главной причиной косточки считается ношение не физиологичной обуви и слабость связочного аппарата, которая обычно прогрессирует с возрастом. Поэтому вальгус в наибольшей степени проявляется в среднем и старшем возрасте (после 40 лет). Однако это вовсе не значит, что вальгусная деформация не может возникнуть в молодом возрасте. Более того, существует такое явление как вальгус у детей.
Одна из наиболее частых причин, по которой возникает вальгус у детей – раннее приучение ребенка к хождению. Родители зачастую пытаются ускорить становление своих детей на ноги, забывая, что их связочный аппарат еще слаб, и чрезмерные нагрузки могут вызвать деформацию стопы.
Другая распространенная причина – неправильная обувь, которая не фиксирует стопу или оказывает нездоровые нагрузки. В этом случае врачи-ортопеды рекомендуют родителям не экономить и не покупать дешевую обувь для детей.
Быстро растущий организм ребенка делает его опорно-двигательный аппарат особенно уязвимым к любым нерациональным нагрузкам. Это может проявиться искривлением позвоночника (сколиозом) или вальгусом стопы.
Как и в случае других возрастных проблем, родители нередко утешают себя тем, что вальгус со временем пройдет сам собой. Но как правило, этого не происходит. Более того, вальгусная деформация стопы приводит к неправильной нагрузке на позвоночник, что влечет за собой новые проблемы. Поэтому лечение вальгуса необходимо.
С другой стороны, благодаря высокой восприимчивости организма ребенка, лечение вальгусной деформации ступни в детском возрасте представляет меньшую проблему, нежели в среднем или старшем возрасте. Детский организм благодарно отзывается на лечение, но при одном условии – лечение вальгуса должно быть правильным. Это значит, что не следует пытаться решить проблему самостоятельно. Лучше обратиться в клинику, где для ребенка составят индивидуальную комплексную программу лечения, включая массаж и методы физиотерапии.
В клинике «ИТВМ» лечение вальгуса проводится как во взрослом, пожилом, так и в детском возрасте.
Одним из самых эффективных методов комплексного лечения вальгусной деформации стопы является ударно-волновая терапия. По характеру воздействия эта процедура относится к физиотерапии. Фактически это тот же вибрационный массаж, но который действует внутри – непосредственно в месте деформации стопы.
Помимо терапевтического эффекта УВТ оказывает укрепляющее воздействие на связочный аппарат, способствуя его правильному развитию.
Китайские методы лечения Вальгуса
В клинике «ИТВМ» проводится эффективное лечение вальгусной деформации стопы 1й и 2й степени без операции и использования нестероидных противовоспалительных и обезболивающих препаратов. Терапевтический эффект достигается благодаря совместному применению «ударно-волновой» терапии и методов тибетской медицины, а именно:
- значительно облегчается боль, уменьшается или полностью снимается воспаление;
- уменьшаются размеры деформации («косточки»);
- улучшается походка, уменьшается или полностью проходит затруднение при ходьбе, хромота;
- останавливается развитие деформации и тем самым предупреждается необходимость операции;
- устраняются симптомы сопутствующих заболеваний суставов околосуставных тканей, сухожилий и связок стопы;
- останавливается развитие дистрофических и воспалительных процессов в области стопы (остеоартроз, артрит, бурсит),
- значительно повышается качество жизни.
Лечение вальгуса, как и других заболеваний опорно-двигательного аппарата, в нашей клинике проводится индивидуально. При этом эффективность лечения зависит прежде всего от степени деформации и длительности заболевания. В целом положительные результаты лечения достигаются в 90% случаев вальгусной деформации (за исключением особо запущенных случаев, требующих оперативного лечения).
Основу применяемых нами методик лечения вальгуса составляет ударно-волновая терапия, которая позволяет достичь быстрого болеутоляющего, противоотечного и противовоспалительного эффекта.
Проникая в область плюснефалангового сустава акустические импульсы (УВТ) значительно усиливают микроциркуляцию крови и кровоснабжение тканей, что благотворно влияет на обменные процессы и помогает замедлить или остановить дистрофические изменения хрящевой ткани. Кроме того, ударно-волновая терапия оказывает лимфодренажное действие, способствуя оттоку скопившейся жидкости в слизистой сумке сустава (во многих случаях вальгус сопровождается бурситом сустава).
Для повышения эффективности лечения и обеспечения стойких и долговременных результатов при лечении вальгуса, наряду с ударно-волновой терапией, нами применяются методы тибетской медицины – иглоукалывание, фармакопунктура, массажные техники.
При этом воздействие на биоактивные точки, как правило, не ограничивается областью деформации. В первую очередь это связано с тем, что вальгус нередко возникает на фоне эндокринных расстройств, избыточного веса, обменных нарушений (в том числе такого заболевания как остеопороз), что требует соответствующей коррекции. Методы физио-, рефлексо- и фитотерапии тибетской медицины, применяемые в нашей клинике, показывают доказанную высокую эффективность в лечении этих заболеваний, что позволяет воздействовать не только на симптомы, но и на причины вальгусной деформации стопы.
Именно благодаря такому комплексному, индивидуальному подходу достигаются максимальные результаты лечения вальгуса в нашей клинике.
Лечение косточки на ноге без операции
По возможности операции стараются избегать. Безоперационные методы лечения помогают облегчить боль и неудобство, вызываемые косточкой на ноге, но не позволяют изменить форму стопы или предотвратить дальнейшую деформацию сустава.
Если косточка на ноге причиняет боль, можно принимать обезболивающее, которое отпускается в аптеке без рецепта, например, парацетамол или ибупрофен. Прежде чем принять обезболивающее, обязательно ознакомьтесь с показаниями по дозировке в листке-вкладыше, прилагаемому к лекарству.
Специальные многоразовые гелевые, флисовые или поролоновые накладки на сустав большого пальца стопы помогают облегчить боль при халюс вальгус и продаются в аптеке без рецепта. Некоторые из них приклеиваются на шишку, а есть такие, которые крепятся к стопе при помощи небольшого кольца, которое надевается на большой палец ноги. Накладка не дает стопе тереться об обувь и облегчает давление на увеличенный сустав у основания большого пальца.
Ортопедическая стелька помещается внутрь обуви и корректирует положение костей стопы, что может снять часть давления на шишку и облегчить боль. Ортопедические стельки можно купить в аптеке без рецепта, но необходимо, чтобы стелька идеально подходила к ноге. Поэтому при выборе стельки лучше проконсультироваться с ортопедом. Помимо готовых, можно приобрести стельки, которые сделают по вашим индивидуальным меркам и требованиям. Выбор между готовыми и индивидуальными стельками зависит от конкретного случая и степени тяжести деформации.
Также можно использовать специальную шину, которая надевается сверху на стопу над большим пальцем, чтобы стимулировать его выпрямление. Шину можно носить как днем, так и ночью, хотя доказательств ее эффективности мало. Также существуют разделители пальцев ног, которые могут облегчить боль, вызываемую косточкой на ноге. Однако использовать разделители пальцев или стельки можно не всегда, так как из-за шишки ноге и так тесно в обуви.
Если сустав пальца опухает и болит, прикладывание холодного компресса к пораженной области несколько раз в день поможет снять симптомы. Нельзя прикладывать лед непосредственно к коже, нужно заворачивать его в ткань или полотенце. В качестве холодного компресса можно также использовать пакет замороженных овощей.
Массаж при варусной стопе у ребенка
Как и при вальгусной деформации его выполняют не только в области стоп. Подключают поясницу, крестец, ягодицы, бедра, голени.
Техника и интенсивность воздействий зависит от тяжести искривления, состояния мышц. Тонкости массажа при варусной деформации стопы у детей знает специалист. При варусе мышцы на наружной поверхности голени, ступни, щиколотки растянуты, а на внутренней – укорочены. Поэтому задача – повысить тонус или сократить мышцы на наружной поверхности голени, расслабить или удлинить на внутренней. Для двух этих зон делают разные по скорости выполнения, интенсивности, силе движения.
Как быть, если появились первые признаки артроза
Если у вас на пальцах появились «узелки», значит, болезнь развивается уже не первый год. Хорошо, если удастся обнаружить ее гораздо раньше, на стадии первых ноющих болей. Не оставляйте без внимания болезненность, которая усиливается ночью, небольшие отеки, даже если они не ограничивают движения в суставе.
На начальных стадиях артроза рекомендуют принимать защитные препараты – хондропротекторы. Хондроитин и глюкозамин в их составе улучшают регенерацию клеток хряща, увеличивают содержание гиалуроновой кислоты, делают хрящ более прочным и эластичным. Эти лекарства эффективны только на ранних стадиях, несмотря на то что их назначают и впоследствии в комплексной терапии.
Улучшить приток крови и ускорить обмен веществ помогает парафинотерапия. Косметический парафин нагревает проблемные участки. Если вы уже ощущаете в кисти дискомфорт, обеспечьте ей достаточную физическую активность. В бездействии хрящ будет разрушаться быстрее. С этой целью можно сжимать и разжимать резиновый мяч или эспандер, лепить из глины или пластилина.
Полчаса лепки в день – и вы с легкостью укрепите мышцы кисти!
Диагностика плоско-вальгусной деформации
Для установления диагноза в клинике Мануальной Медицины «Galia Ignatieva M.D» применяют следующие методы:
- клинические;
- физикальные;
- инструментальные;
- лучевые.
Клинические методики включают:
- опрос;
- осмотр ребенка и его обуви;
- замер высоты свода.
Высота свода ступни измеряется при построении треугольника, основание которого берет начало от головки кости большого пальца нижней конечности до пяточного выступа. Вершина треугольника располагается на выступе кости внутренней части лодыжки. Правильный угол отведения должен быть не более 95°. При плоско-вальгусной деформации этот угол может составить 105° и больше.
В течение последних 5-10 лет было предложено большое количество методик определения анатомо-физиологических характеристик элементов стопы в статике (неподвижной) и динамике (в движении). Инновационными методиками исследования состояния анатомических структур ступни и анализа распределения давления подошвы на плоскость являются:
- фотоплантография;
- рентгенография;
- педобарометрия.
Первые 2 метода позволяют выявить аномалии строения стопы в статике, а последний – фиксирует локальные статико-динамические значения давления на подошвенный отдел ступни.
Родители и самостоятельно могут выявить нарушение у ребенка. Первый метод выявления плоско-вальгусных изменений ступни – контурограмма. Ребенка ставят на плотный лист бумаги, положенный на ровную поверхность, ножки на ширине плеч. Карандашом обводят стопу, плотно прижимая его к ноге.
Второй метод – плантография. Ножка малыша с подошвенной и боковой части стопы окрашивается акварельной краской. Ребенка ставят на лист бумаги двумя ножками, в положении «на ширине плеч». Затем такую же манипуляцию проводят со второй ножкой. Нагрузка на обе конечности должна распределяться равномерно. Оценивают степень искажения по наклону, проведенного от внутреннего края пятки через максимально выступающую точку свода. При правильном формировании ступни эта линия проходит через 3 межпальцевый промежуток.
3 степени тяжести аномалии:
- легкая – линия проходит через 2 межпальцевый промежуток;
- средняя – через первый;
- тяжелая – с внутренней стороны первого промежутка.
Также у ребенка, который уже ходит, осматривают обувь. В норме стоптанная часть обуви располагается немного снаружи пятки, а при вальгусной установке – на внутренней части обувь стаптывается больше, задник заминается наружу.
Простой метод, который можно применить дома – замер угла наклона пятки. Фломастером проводят линию посредине голени через щиколотку, пяточный выступ до середины пятки.
Плоско-вальгусная деформация стопы у ребенка. Методы диагностики заболевания.
Транспортиром замеряют угол. При легкой степени вальгусное отклонение составляет до 10°; средней тяжести деформации – 11-15°. При легкой и средней стадии отклонения тыльного отдела ступни ставят диагноз «вальгусная установка стоп». Для тяжелой стадии вальгусное отклонение составляет более 15°.
Плоско-вальгусные стопы у ребенка создают трудности при ходьбе. Малыш жалуется на усталость, боль в ногах. Он двигается неуклюже, часто падает, не любит бегать. При тяжелой вальгусной установке мышцы голени находятся в гипотонусе, боль ощущается в икроножной мышце, возможны ночные судороги в ногах.
При тяжелой степени отмечается вальгусное отклонение большого пальца. Плоскостопие не просто выражено. Нижний отдел стопы выпуклый и приобретает вид «качалки». Движения в суставе ограничены. Ребенок с тяжелой степенью плоско-вальгусной деформации начинает ходить позже сверстников – в 1-1, 5 года.
Выраженная степень аномалии суставов плюсны при плоско-вальгусной деформации стопы.
Без лечения плоскостопие прогрессирует, изменения охватывают все структуры стопы. Впоследствии развивается варикоз, артроз и артрит суставов, скручивание таза, нарушение осанки, развиваются патологии позвоночника – сколиоз, остеохондроз.