Желтые круги под глазами
Содержание:
Диагностика
Диагностировать гайморит с высокой вероятностью может врач-отоларинголог, при невозможности попасть на консультацию к профильному специалисту нужно записаться на прием к терапевту.
Методы диагностики
Диагностика заболевания производится при помощи:
- анамнеза: анализа данных, которые сообщил заболевший, записей из истории болезней, наружного осмотра пациента, прощупывания болезненных областей на лице;
- исследования при помощи инструментальных методов — компьютерной и магнитной томографии, рентенограммы, ультразвукового оборудования, биопсии пазух, фиброоптической эндоскопии, диафаноскопии;
- лабораторного исследования анализов: крови, выделений из носа.
Выявить аномалию в придаточных пазухах полволяет диафаноскоп — медицинский инструмент, «просвечивающий» верхнюю челюсть. Конечная часть трубки прибора содержит мощный источник света — очень яркую лампочку. В специальной затемненной комнате врач вводит инструмент в рот пациенту, направляет свет на верхнее небо и просматривает «просветившиеся» гайморовые пазухи.
Фиброоптическая эндоскопия — метод исследования, при котором осмотр носоглотки больного производят через эндоскоп, оптический прибор, позволяющий осмотреть органы с их увеличением. Современные эндоскопы обладают функциями забора тканей и содержимого носа для анализа.
Биопсия — проникновение в носовые пазухи при помощи специальной игы и прием слизи для анализа прямо из места воспаления.
Помощь профильных врачей
Если диагностика выявит признаки полипозного гайморита, то больному придется проконсультароваться с иммунологом, пульмонологом и аллергологом во избежание возможных осложнений: лечение проводится только хирургическим путем. Консультация аллерголога будет необходима в случае выявления аллергического гайморита.
Для успешного лечения одонтогенной формы заболевания потребуется помощь стоматолога: для устранения главного раздражающего фактора придется залечить или удалить корни пораженных зубов.
Характеристика тусклого цвета лица
Здоровый цвет кожи считается основой женской привлекательности и внешней красоты. Такая кожа имеет равномерный окрас, матовую поверхность и розоватый оттенок. На ощупь здоровая кожа шелковистая и гладкая, а также имеет достаточную упругость и эластичность.
На протяжении жизни под влиянием различных факторов состояние кожи изменяется. Тусклый цвет кожи встречается у обладателей комбинированной, сухой и жирной кожи и характеризуется сероватым оттенком, шероховатой и неровной поверхностью. Данная косметическая проблема сопровождается загрязненными расширенными порами, темными кругами под глазами, шелушением, пигментацией и повышенной восприимчивостью кожи.
Наличие тусклого оттенка лица считается поводом для обращения за рекомендацией к дермакосметологу, получению консультаций эндокринолога и гастроэнтеролога, а также, при необходимости, прохождения углубленного медицинского обследования. Эти действия помогут правильно определить причину тусклого цвета лица и подобрать квалифицированные методы улучшения структуры кожи.
У многих людей возникает вопрос — тусклый цвет лица: что делать? Ответом на который будет соблюдение таких элементарных правил, как:
- отказ от вредных привычек;
- периодический пилинг лица;
- ограничение употребления алкоголя и кофе;
- здоровый сон;
- увлажнение кожи;
- защита от солнца;
- уход за кожей;
- использование косметики со светоотражающими частицами.
Какие анализы проводятся, чтобы выяснить причину желтухи?
Как и при любом медицинском осмотре, врач сначала опрашивает пациента и проводит физическое обследование
Эти этапы имеют важное значение, так как помогают определить дальнейший ход обследования. . Затем требуется подтвердить, действительно ли желтая окраска кожи и глаз является желтухой, и найти ее причину
Для этого проводятся:
Затем требуется подтвердить, действительно ли желтая окраска кожи и глаз является желтухой, и найти ее причину. Для этого проводятся:
- Анализы на билирубин. Концентрация билирубина определяется с помощью анализа крови, выявляющего содержание общего билирубина и его фракцию, связанную и несвязанную.
- Анализы на печеночные ферменты и маркеры гепатита. Позволяют подтвердить или исключить вирусную инфекцию или воспалительную этиологию. Эти анализы неоценимы в случае холестаза или желтухи.
- Анализы на гемолиз. Если преобладает несвязанная концентрация билирубина, что указывает на увеличение выработки билирубина, проводятся анализы крови для проверки гипотезы гемолиза, то есть повышенного распада эритроцитов.
Анализ на билирубин
Из инструментальной диагностики в первую очередь проводится УЗИ брюшной полости. Оно может показать расширение желчных протоков и иногда подтверждает наличие камней (отложений), то есть механический фон желтухи. Также УЗИ может указывать на диффузное повреждение печени, так называемый стеатоз или цирроз, и демонстрировать его отдаленные последствия.
Другие исследования – компьютерная томография или магнитно-резонансная томография требуются гораздо реже. Их назначают при значительных повреждениях печени, неопределяемых с помощью ультразвука.
Как лечат механическую желтуху опухолевой этиологии?
В настоящее время наиболее эффективной тактикой борьбы с механической желтухой, обусловленной сдавлением желчных протоков опухолями являются дренирующие вмешательства на желчных протоках. Как правило, они выполняются под контролем рентгенотелевидения и (или) ультразвука.

Чаще всего на первом этапе при помощи тонкой и длинной иглы (игла Chiba) доступом через межреберье пунктируются желчные протоки. Через иглу вводят специальное контрастное вещество, которое позволяет увидеть на рентгене сами желчные протоки, а также определить уровень, на котором они заблокированы. Это вмешательство называют пункционная холангиография.
Далее при помощи специального инструмента возможна установка в желчные протоки специального дренажа. Различают дренирование:
- наружное – при котором вся желчь отводится только наружу;
- и наружно-внутреннее – при котором дренаж ставится таким образом, что желчь эвакуируется как наружу, так и в естественном направлении, в кишку.
Как правило, наружно-внутреннее дренирование более физиологично, поскольку при этом не теряются многие важные вещества, содержащиеся в желчи, которое в норме всасываются обратно в кишечнике.
В некоторых случаях, когда опухолевое сдавление изолирует несколько разных сегментов желчного дерева, может потребоваться установка нескольких дренажей.
Хотя дренирование и позволяет справиться с самим симптомом, оно существенно ограничивает качество жизни пациента – дренаж постоянно раздражает брюшную стенку, требует постоянного ухода, есть риск его смещения или даже случайного удаления, а также развития инфекционных осложнений в месте стояния.
Для преодоления этих недостатков дренирования относительно недавно было предложено завершать дренирующие вмешательства стентированием желчных протоков. Суть стентирования заключается в установке в зону сдавления желчного протока специального (чаще металлического) эндопротеза – стента, который поддерживает желчный проток в открытом состоянии за счет большой радиальной жесткости. При этом дренажную трубку можно удалить совсем, отток желчи будет осуществляться в нормальном направлении по стенту, а точнее по желчному протоку, восстановленному при помощи стента.
Желтый цвет кожи и белков глаз. Гепатит A
Вирус гепатита A отличается повышенной устойчивостью к неблагоприятным факторам, он не гибнет даже в кислой среде, долгие годы живет в озерной или морской воде. На продуктах питания инфекция сохраняет жизнеспособность до 10 месяцев, на бытовых предметах до недели.
На долю гепатита A приходится порядка 40% от всех случаев заболевания. Передача осуществляется орально-фекальным путем, через воду, загрязненные продукты питания. Подхватить заболевание можно при случайном проглатывании сырой воды, например, при чистке зубов, купании в водоеме.
Заразиться могут люди, кто:
- находится в одном помещении с пациентом;
- прошел через переливание крови;
- занимался анальным сексом с носителем вируса;
- употребляет наркотические препараты.
Заболевание может протекать в желтушной и безжелтушной форме, склеры при гепатите не желтеют у детей младше 6 лет. У взрослых пациентов такая форма болезни определяется только в 30% случаев.
Кроме изменения цвета глаз патологическое состояние протекает вместе с увеличением температуры тела, головными болями, другими симптомами, очень напоминающими грипп. Затем к желтушности присоединяются расстройство желудка, горечь в ротовой полости, изменение цвета мочи, кала.
Желтые глаза при гепатите определяются только на пятые сутки, симптом связан с увеличением концентрации билирубина в крови, излишек проступает через глазные яблоки, слизистые оболочки. Явление проявляется при уровне билирубина более 200 мг/мл. Вскоре желтушность постепенно проходит, на момент появления желтухи пациент уже перестает:
- выделять вирус;
- заражать людей;
- нести опасность для окружающих.
В целом, желтушный период длится от 5 до 30 суток, завершается восстановлением организма. При тяжелом течении возникают носовые кровотечения, кровоизлияния на коже. Печень у больного увеличивается, иногда изменяются размеры селезенки.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Методы лечения
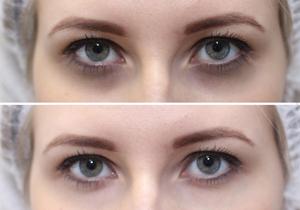
Если диагностика не обнаружит внутренних заболеваний, то круги под глазами – косметический дефект, появившийся в результате неправильного образа жизни либо наследственной предрасположенности.
В таких случаях самыми популярными и результативными методами лечения являются:
- Мезотерапия. Обычно используют мезококтейли, в состав которых входят арбутин, аскорбиновая, койевая и фитиновая кислоты. Терапевтический курс включает 6-10 процедур, между которыми делают недельную паузу.
- Биорепарация с аскорбиновой кислотой (витамином С). Благодаря комбинации аскорбиновой и гиалуроновой кислоты кожа вокруг глаз хорошо увлажняется и заметно осветляется. Курс лечения состоит из 2-4 сеансов, между ними делают 2-недельный перерыв.
- Плазмолифтинг. Процедура восстанавливает метаболизм, нормализует тканевое дыхание, активирует микроциркуляцию крови, благодаря чему повышается местный иммунитет. Подобный эффект проявится после 4-6 сеансов с недельным интервалом.
- Биоревитализация. Кожа вокруг глаз проявляет ярко выраженную реакцию на обезвоживание и из-за сухости часто приобретает неэстетичный вид, создает эффект «усталых глаз». Решить проблему поможет курс биревитализации, состоящий из 2-4 процедур с 2-недельным интервалом.
- Контурная пластика. Если кровеносные сосуды располагаются близко к коже и «просвечивают» сквозь нее, то филер образует дополнительный слой, благодаря чему сосуды становятся почти незаметными. К тому же препараты выравнивают носослезную борозду.
- Лазерный пилинг. При помощи лазера удаляют верхний слой кожи, что стимулирует процесс регенерации и способствует омоложению. Лечебный курс предполагает проведение 2-5 процедур с месячным перерывом.
Белый носогубной треугольник
Если носогубный треугольник приобрел бледную окраску и стал выделяться на лице — это серьезный повод проверить здоровье.
Бледность кожи в этой области может указывать на целый ряд опасных проблем:
- Недостаточность работы сосудов, итогом чего станут судороги, атеросклероз и др. патологии
- Заболевания органов дыхания. Носогубный треугольник бледнеет или становится синим при бронхите, пневмонии, тяжелом тонзиллите, бронхиальной астме и дыхательной недостаточности.
- Анемию, при которой клетки недополучают кислород из-за снижения количества гемоглобина.
- Локальное нарушение кровотока в мелких подкожных сосудах при простуде или стрессе.
Печатная плата управления актуатором багажника
Методики
Прежде всего, мы приводим в норму уровень билирубина, чтобы можно было лечить рак печени.
В нашу клинику нередко поступают пациенты в тяжелом состоянии из-за механической желтухи. В качестве экстренного средства может быть использовано переливание крови, хотя это дает лишь временный эффект.
Задача — восстановить эвакуацию желчи из печени. Для этого применяется один из четырех методов:
- Наружное дренирование.Через брюшную стенку устанавливается зонд, который выводит желчь наружу. Благодаря этому устраняется застой в печени, желчь перестает поступать в кровь, и уровень билирубина снижается.Недостаток этого метода состоит в том, что его можно использовать относительно недолго. Зонд раздражает брюшную стенку, при ношении он может в любой момент сместиться или даже выпасть. Он требует постоянного ухода, гигиенических процедур, снижает качество жизни.Кроме того, наружное дренирование не восстанавливает поступление желчи в 12-перстную кишку, а значит, не восстанавливает усвоение жиров, жирорастворимых витаминов.С другой стороны, зонд может быть использован для введения химиопрепаратов чтобы воздействовать на рак печени, желчного пузыря.
- Внутреннее дренирование.С помощью пункционной холангиографии врач находит место сдавления желчного протока. Здесь он разрезается и пришивается напрямую к кишечнику. Этот метод называется шунтированием, или созданием анастомоза — то есть искусственного пути эвакуации желчи в обход опухоли.
- Комбинированное дренирование.В этом случае наружное и внутреннее дренирование дополняют друг друга, то есть установка зонда совмещается с созданием анастомоза. В нашей клинике такие операции преимущественно выполняются щадящими, малоинвазивными способами — эндоскопическим, лапароскопическим.
- Стентирование.Восстановить или увеличить просвет желчного протока можно с помощью пластикового или металлического стента — расширителя.Стент вводится в желчный проток и при раскрытии расширяет его. Благодаря этому эвакуация желчи из печени и ее поступление в 12-перстную кишку улучшается, уровень билирубина снижается, исчезают симптомы интоксикации организма.
Лечение желтухи при раке печени и других органов гепатобилиарной системы имеет симптоматический характер. Его задача — предотвратить тяжелые осложнения интоксикации, снизить уровень билирубина и подготовить человека к основному лечению онкологического заболевания — химиотерапии, хирургической операции, лучевой терапии.
На 4 стадии рака, когда хирургическое лечение уже невозможно, методы устранения механической желтухи применяются в нашей клинике в паллиативных целях.
Витилиго
Витилиго (vitiligo) — хроническое прогрессирующее заболевание неясной этиологии, проявляющееся образованием депигментированных пятен на разных участках кожного покрова и связанное с разрушением меланоцитов. Этиология и патогенез не известны. Относят к первичным меланоцитоническим депигментациям. Для развития заболевания важны наследственная предрасположенность и действие провоцирующих факторов (стрессы, травмы, солнечные ожоги). Считается, что причиной развития витилиго является разрушение меланоцитов токсичными предшественниками меланина или лимфоцитами. Известно, что при витилиго обнаруживают антитела к нормальным меланоцитам. Дебют витилиго наблюдается в 10-30-летнем возрасте.
Симптомы витилиго
Характерно появление округлых, продолговатых и неправильной формы пятен с четкими границами, молочно-белого цвета, размером от 5 миллиметров до нескольких сантиметров. За счет периферического роста пятна могут сливаться и достигать больших размеров, вплоть до полной депигментации кожного покрова. Наиболее часто пятна локализуются вокруг рта, глаз, на разгибательных поверхностях конечностей, вокруг локтевых и коленных суставов, на кистях, в подмышечных впадинах, нижней части спины, области гениталий. Некоторые депигментированные пятна могут возникать перифолликулярно. Возможно линейное (зостериформное) расположение высыпаний по ходу нерва. Заболевание может сопровождаться депигментацией волос (лейкотрихия) в зоне поражения.
Диагностика витилиго
Диагностика витилиго основана на данных анамнеза, типичной клинической картине и гистологическом исследовании кожи, при котором выявляют отсутствие меланоцитов в очагах поражения, а также на осмотре в лучах лампы под фильтром Вуда.
Дифференциальную диагностику витилиго проводят с сифилитической лейкодермой, постпаразитарной лейкодермой при отрубевидном лишае, склероатрофическим лишаем, депигментированными очагами рубцовой атрофии после дискоидной и диссеминированной красной волчанки, неполным альбинизмом, лекарственной лейкодермой и другими дерматозами.
[], [], [], [], [], []
Лечение витилиго
Лечение и профилактика витилиго — адекватная фотопротекция, использования специальной маскирующей косметики. Используют местную фотохимиотерапию, электрофорез с раствором сернокислой меди на очаги поражения препараты, стимулирующие меланогенез. Научные разработки последних лет показали эффективность пересадки в пораженный участок собственных меланоцитов. Системно назначают витамины группы В, препараты цинка, железа.
Маски для бледной кожи
Одна часть молока смешивается с двумя частями муки и наносится на лицо. После этого маска оставляется на коже лица до полного высыхания, а затем смывается тёплой водой. После чего на кожу необходимо нанести увлажняющий крем.
- Картофельные маски являются прекрасным средством осветления кожи. Очищенный и нарезанный кружочками картофель нужно положить на лицо, захватив все участки кожи. Если время позволяет, то можно натереть картошку на тёрке и сделать из него пасту для нанесения на кожу лица. Маску держат в течение пятнадцати минут, после чего смывают тёплой водой и наносят увлажняющий крем для лица.
- Помидор считается хорошим отбеливающим средством. Для того, чтобы приготовить отбеливающую смесь, нужно измельчить в кашицу несколько томатов, добавить к ним десять капель лимонного сока и всё тщательно перемешать. Полученная масса наносится на лицо и держится в течение пятнадцати минут. Чтобы эффект от применения маски был ощутимым, её нужно использовать пятнадцать дней подряд без перерыва.
- Миндальная маска также хорошо подходит для осветляющих процедур. Готовится она следующим образом. Горсть миндаля замачивается в воде на ночь, после чего утром миндаль растирается в пасту и смешивается с мёдом или молоком. Образовавшаяся масса накладывается на лицо и шею и держится до высыхания. После чего затвердевшую кашицу нужно соскрести и умыться холодной водой. В самом конце процедуры на кожу лица и шеи нужно нанести увлажняющий крем.
- Использование кашицы из мяты также поможет добиться желаемого светлого оттенка кожи. Готовится она следующим образом: листья свежей мяты измельчаются в мелкую массу и наносятся на лицо. Через двадцать минут маска смывается холодной водой, после чего на лицо наносится увлажняющий крем.
- Отбеливающую маску можно приготовить и с огурцом. Для этого берётся один огурец, разрезается на ломтики, одни из которых оставляются для маски, а из других выдавливается сок. Ломтики огурца втираются в кожу, а затем на лицо наносится огуречный сок. Полученная маска оставляется на ночь, а затем утром смывается водой. Огуречный сок хорошо выравнивает цвет кожи, а также делает его более естественным.
- Хорошим эффектом обладает лимонно-огуречная маска. Для её приготовления потребуется один лимон и один огурец. Необходимо выдавить сок из плодов, после чего смешать и нанести на лицо. Через пятнадцать минут лицо нужно умыть водой и нанести увлажняющий крем. При необходимости такую маску можно нанести и на тело.
- Для отбеливания можно приготовить «вкусную» маску. Берётся одна столовая ложка сваренной овсяной каши, одна столовая ложка натурального йогурта и одна столовая лодка мякоти томата. Все компоненты перемешиваются, а затем наносятся на лицо и держатся в течение пятнадцати минут. После чего маска смывается холодной водой, а в конце процедуры на лицо наносится увлажняющий крем. Помимо осветления маска придаёт коже лица бархатистость и гладкость.
[]
Как вылечить «бронзовую болезнь»
Поскольку единственным центром секреции кортизола и ряда других важных гормонов в организме человека является кора надпочечников, то единственным способом лечения болезни Аддисона является заместительная терапия, продолжающаяся в течение всей последующей жизни пациента. Препараты, содержащие необходимые гормоны, подбираются индивидуально, как и их дозировка. Вначале назначаются минимальные дозы, которые затем увеличиваются, пока не наступит нормализация состояния пациента.
Помимо этого, для устранения симптомов болезни Аддисона пациенту внутривенно вводят глюкозу и физраствор, для лечения инфекции назначают соответствующие антибиотики и другие препараты. По мере восстановления функций их отменяют. При условии выполнения всех назначений и рекомендаций врача пациент чувствует себя хорошо, а его продолжительность жизни не снижается из-за болезни.
Что делать при желтухе?
Желтуха обычно проходит, когда лечится первопричина. Прогноз зависит от общего состояния человека с желтухой. При наличии или подозрении на желтуху немедленно обратитесь к врачу, так как она может быть причиной серьезного заболевания. Легкие случаи желтухи у новорожденных обычно проходят самостоятельно без лечения и не вызывают длительных проблем с печенью.
«Импульса» соблюдает строгие правила отбора источников и полагается на рецензируемые исследования, научно-исследовательские институты и медицинские ассоциации. Мы избегаем использования недостаточно экспертных ссылок.
- Adult jaundice. (2014).my.clevelandclinic.org/health/diseases/15367-adult-jaundice-hyperbilirubinemia
- Bilirubin. (2018).labtestsonline.org/tests/bilirubin
- Carotenemia. (n.d.).pedclerk.bsd.uchicago.edu/page/carotenemia
- Herrine SK. (n.d.) Jaundice in adults.merckmanuals.com/home/liver-and-gallbladder-disorders/manifestations-of-liver-disease/jaundice-in-adults
- Jaundice. (2018).labtestsonline.org/conditions/jaundice
- Jaundice in newborns. (n.d.).liverfoundation.org/for-patients/about-the-liver/diseases-of-the-liver/newborn-jaundice
- Mayo Clinic Staff. (2014). Infant jaundice.mayoclinic.org/diseases-conditions/infant-jaundice/symptoms-causes/syc-20373865
- Mayo Clinic Staff. (2015). Liver function tests.mayoclinic.org/tests-procedures/liver-function-tests/about/pac-20394595
- Mayo Clinic Staff. (2018). Bilirubin test.mayoclinic.org/tests-procedures/bilirubin/about/pac-20393041
- Mayo Clinic Staff. (2018). Gallstones.mayoclinic.org/diseases-conditions/gallstones/symptoms-causes/syc-20354214
- What is hepatitis? (2016).who.int/features/qa/76/en/
Желтый цвет кожи
Это пожелтение кожи и слизистых оболочек, которое бывает особенно заметно на глазных склерах, нижней поверхности языка (если язык поднять к верхнему небу), а также на ладонях. Именно здесь желтушность проявляется в первую очередь. Пожелтение кожных покровов сопровождается также потемнением мочи – моча «цвета пива»; этот симптом появляется раньше всего.
Пожелтение кожи чаще всего является признаком повышенного содержания билирубина в крови. Иногда кожа желтеет при повышенном содержании в крови каротина, что случается при злоупотреблении морковной или апельсиновой диетами.
Билирубин – это пигмент крови, который является продуктом распада гемоглобина. Гемоглобин, в свою очередь, это железосодержащий белок, который выполняет транспортную функцию для кислорода и углекислого газа и содержится в эритроцитах – красных кровяных клетках.
Существует ложная желтуха, когда окрашивается только кожа (не слизистые), вследствие накопления в ней каротинов при избыточном употреблении моркови, апельсинов, тыквы, лекарств( акрихина, пикриновой кислоты).
Типы желтухи:
В зависимости от того, на каком уровне страдает процесс выведения билирубина из организма, выделяют 3 вида желтух:
Гемолитическая желтуха возникает при ускоренном распаде гемоглобина, когда билирубина образуется так много, что печень не успевает превращать непрямой билирубин в прямой. Поэтому при этом виде желтухи повышен непрямой билирубин.
Печеночная желтуха обусловлена поражением печени под воздействием каких-либо причин: вирусные гепатиты, лекарственное или токсическое поражение печени, цирроз печени, алкогольное повреждении, лептоспироз, псевдотуберкулез и др. При этом в крови чаще всего повышается содержание прямого билирубина, что объясняется обратным всасыванием его в кровоток из-за неспособности клеток печени к его переработке.
Холестатическая желтуха. Является следствием нарушения движения желчи из-за закупорки желчных ходов. Это может возникать при закрытии желчных протоков или желчного пузыря камнем или опухолью. При холестатической желтухе также в большей степени повышается прямой билирубин, что связано с избыточным его накоплением в желчных протоках и обратным всасыванием в кровь.
Классификация
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная – первый случай возникновения заболевания.
- Повторная – возникает обычно через какой-то период (год и более).
- Рецидивирующая – возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Особое внимание следует уделять рецидивирующей роже и направить лечение не только на подавление инфекции, но и на общее укрепление организма. Классификация по распространению на теле:
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно-буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Как избавиться от бледной кожи?
Многих обладательниц светлых кожных покровов мучает вопрос: как избавиться от бледной кожи? Существуют средства, с помощью которых можно добиться улучшения цвета лица и тела. Приведём некоторые из них:
- Испытанным временем и прекрасно зарекомендовавшим себя средством является использование моркови. Для этих целей используется морковный сок, с помощью которого кожу лица нужно протирать два раза в день.
- Если имеется желание придать коже эффект загара, можно прикладывать к коже лица компрессы из натёртой моркови, завёрнутой в марлю. Делать это нужно три раза в неделю по два раза в день.
- Оттёнок загара бледной коже придаёт использование смеси сока моркови и глицерина. Необходимо взять две столовые ложки морковного сока и одну чайную ложку глицерина. Полученной смесью нужно протирать кожу лица каждый день в утреннее и вечернее время.
- Можно использовать для улучшения цвета лица маску из яблока и моркови. Для этих целей нужно взять поровну яблока и моркови, натереть их на тёрке и смешать. Полученная масса наносится на лицо ровным слоем, а через пятнадцать минут смывается холодной водой. После чего на кожа лица увлажняется подходящим кремом. Регулярное использование маски обеспечит коже здоровый вид и лёгкий румянец.
- Хорошо использовать замороженный зелёный чай в кубиках. Им необходимо протирать лицо каждое утро после умывания. Можно, также, просто умываться каждое утро настоем из зелёного чая.
[]
Желтуха третья. Подпеченочная
Или, как её ещё называют, механическая. Она проявляется, когда на пути оттока желчи из печени возникает какое-либо механическое препятствие. Это могут быть камни в желчных протоках, опухоль печени или двенадцатиперстной кишки. Уровень билирубина в крови повышается преимущественно за счет его связанной фракции.
Такая желтуха часто сопровождается острой болью в правом подреберье, иногда — лихорадкой, потерей веса. Кожа приобретает желто-зеленый оттенок, зудит и чешется (это обусловлено воздействием желчных ферментов). Цвет мочи темный, а кал бесцветен, как и при печеночной желтухе. Часто выявление такой желтухи является причиной экстренной госпитализации в хирургическое отделение: длительная закупорка желчных протоков может вызвать тяжелое токсическое поражение нервной системы.
Профилактика тусклого цвета лица
Основными профилактическими рекомендациями по предупреждению появления тусклого цвета кожи будет соблюдение следующих указаний:
- Достаточное количество времени уделять ночному сну;
- Занятия спортом (зарядка) и активный способ жизни;
- Осуществление прогулки на свежем воздухе;
- Употребление в пищу полезных продуктов, насыщенных необходимыми для организма минералами и витаминами;
- Введение в рацион больше овощей и фруктов;
- Отказ от пагубных привычек (кофе, курение и алкогольные напитки);
- Избегание переохлаждения и перегревания;
- Обязательное соблюдение правил ухода за кожей дома (очистка скрабами, применение питательных кремов и масок, а также массажирование кожи лица);
- Избегание стрессовых ситуаций;
- Использование смягчающих и увлажняющих средств;
- Употребление достаточного количества жидкости (чистой питьевой воды).
Диагностика
Для исключения заболеваний внутренних органов следует пройти комплексную инструментально-лабораторную диагностику, включающую:
- общий и биохимический анализ крови;
- анализы на гормоны:
- щитовидной железы (тиреотропный гормон, Т4 свободный);
- вырабатываемые надпочечниками (адренокортикотропный гормон, кортизол);
- половые (прогестерон, эстроген);
- ультразвуковое исследование:
- органов, расположенных в брюшном отделе;
- органов, находящихся в области малого таза;
- надпочечников, почек и забрюшинного пространства;
- электрокардиографию;
- эхокардиографию;
- эзофагогастродуоденоскопию;
- рентген грудной клетки;
- бронхоскопию.
Также необходимо проконсультироваться с разными специалистами:
- эндокринологом;
- гинекологом;
- урологом;
- офтальмологом;
- отоларингологом;
- гастроэнтерологом;
- кардиологом;
- аллергологом.