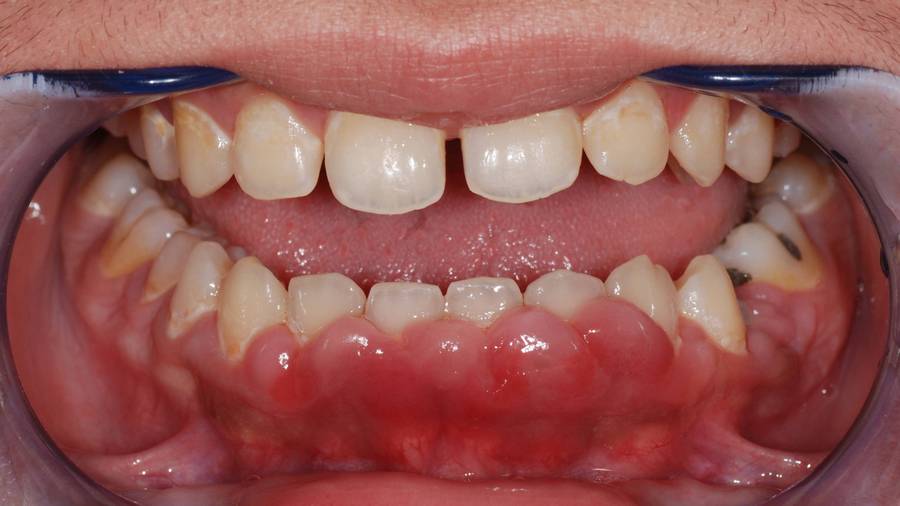
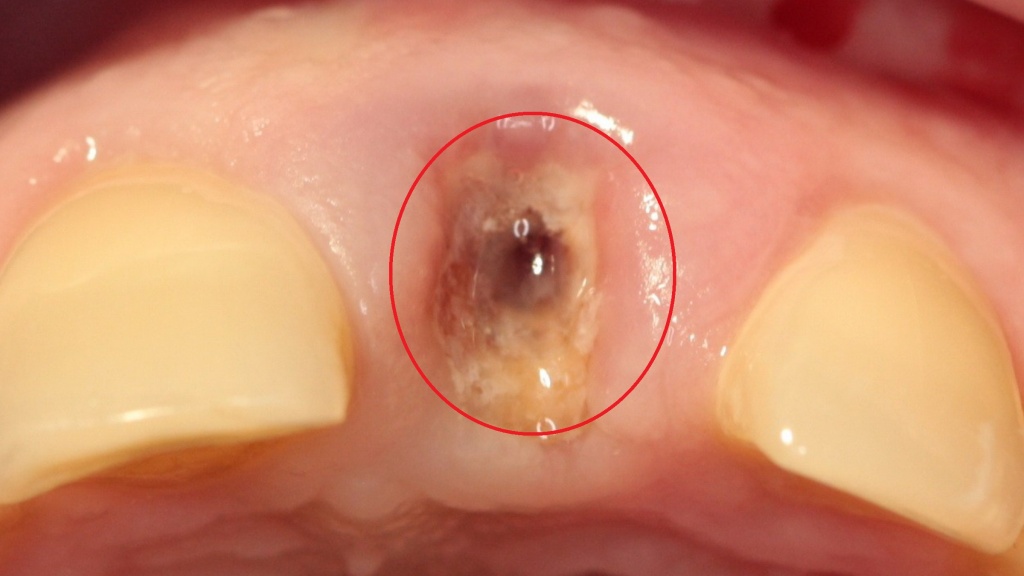
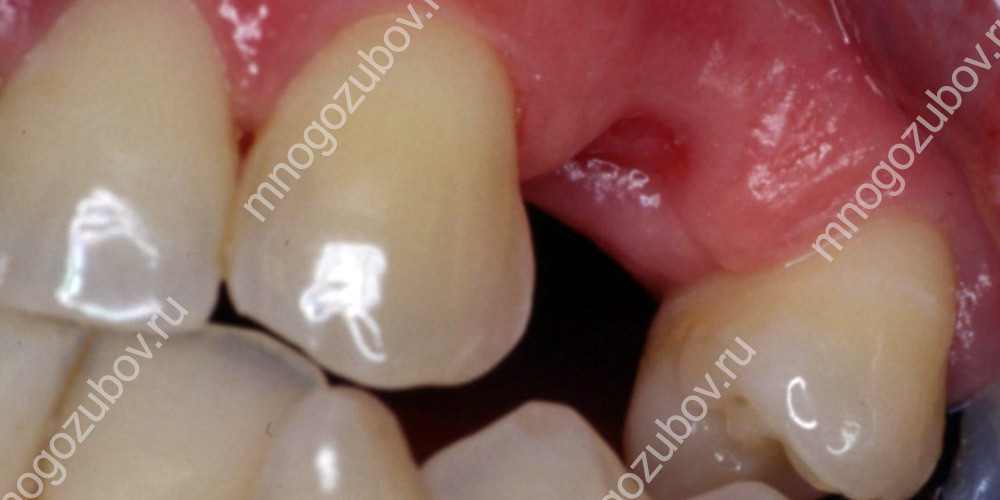
Лечение зуба под коронкой
Содержание:
- Пульпит у детей: лечить или удалять зуб?
- Виды и лечение абсцесса
- Остеомиелит верхней челюсти
- Последствия пародонтоза
- Симптомы
- Что такое киста зуба?
- Симптомы челюстной кисты
- Удаление зуба во время беременности на ранних и поздних сроках
- Послеоперационный период
- Показания и противопоказания к протезированию
- Что делать после удаления зуба
- Протезирование через 3 месяца после удаления и позже
- Причины одонтогенного гайморита
- Фототерапия
- Что разрешено пить
- Профилактика детского пульпита
- Причины образования челюстной кисты
- Стадии телесной смерти: зачем это нужно знать
- Как лечится киста зуба?
- Преимущества и недостатки физиотерапии в стоматологии
- Симптоматика флюса
- Что такое свищ на десне?
Пульпит у детей: лечить или удалять зуб?
Этот вопрос задают себе многие родители, и буквально несколько лет назад ряд стоматологов склонялся к полному удалению зараженного молочного зуба. Теперь ампутация считается крайней мерой по ряду объективных причин:
- Огромный стресс – даже обезболивающие препараты последнего поколения не смогут убедить ребенка, что врач не желает ему зла, вставляя в рот огромные щипцы. Последствия могут быть серьезными – от обильных кровотечений из-за подскочившего артериального давления до неврологических приступов.
- Не все дети переносят лидокаин и другие мощные анестетики. При таком раскладе открывшаяся рвота в кресле стоматолога – не самый худший вариант. Лучше будет использовать все возможности консервативного лечения с деликатным обезболивающим уколом или специальными гелями.
Лидокаин
- Лунка на месте зуба – «мишень» для любой инфекции. Далеко не каждый родитель может контролировать ежедневную гигиену своего чада, а если он ходит в детский сад – то в течение дня во рту гарантировано окажутся грязные руки или посторонние предметы, через которые попадают микробы.
- Раннее удаление молочных зубов – прямая дорога к неправильному прикусу. Постоянные резцы и моляры намного крупнее, и им нужно гораздо больше места. Если корневая система не сформировалась должным образом, то к 6-летнему возрасту у малыша начнутся проблемы.
Но при этом указанные пункты вовсе не означают, что удаление не нужно проводить вообще. Если речь идет о риске обширного заражения, множественных гнойных свищах и попадании инфекции в кровь, то другого выхода у стоматолога не остается.
Виды и лечение абсцесса
Характер лечения зависит от причины, по которой произошло воспаление десны, размера гнойника, его локализации. К удалению единицы сегодня прибегают крайне редко – только в тех случаях, когда обращение было поздним и зуб уже не спасти. Исключение – молочные зубы, последние «мудрые» моляры. После операции производится чистка лунки и дезинфекция с последующим наблюдением за процессом заживления.
При выборе способа вмешательства учитывается вид воспаления. Различают:
- Периодонтальный абсцесс. Развивается в пульпе зуба, распространяется на приближенные участки. Цель врача-стоматолога – сохранить зубную единицу и восстановить зубные ткани. После чистки каналы обрабатываются современными антибактериальными и антисептическими составами, чтобы предотвратить повторное заражение. Только после этого производится пломбирование.
- Периапикальный абсцесс. В карманах между зубами и деснами размножается патогенная микрофлора. Образуется гнойник, который лечится вскрытием, удалением содержимого. Карман очищается, дезинфицируется, чтобы исключить рецидив.
Вскрытие абсцесса производится с соответствующим обезболиванием – выполняется малый надрез, вычищается гной, рану промывают антисептиками. При сильном нагноении нужен дренаж образований, требуется восстановительная терапия. Параллельно возможен прием антибиотиков, обезболивающих препаратов под контролем доктора, по его назначению. Важен комплексный подход, если болит десна и обнаружено воспаление.
Этапы лечения абсцесса зуба:
- Запись на консультацию.
- Диагностика, рентгенологическое обследование для обнаружения очага.
- Составление плана лечения, выполнение процедур без боли под анестезией.
Далее врач назначает время визита для осмотра. А у пациента после заживления будут здоровыми зубы и десна. В целом, лечение десневого абсцесса заключается в обеспечении оттока гнойной субстанции, ликвидации источника инфекции.
Остеомиелит верхней челюсти
Верхнечелюстной остеомиелит – частый недуг, характеризующийся несколькими путями инфицирования:
- Лимфогенный путь – попадание инфекции через лимфатическую систему;
- Гематогенный путь – попадание инфекции через плазму. Возможно инфицирование во время укола, при переливании крови;
- Риногенный (контактный) путь – попадание инфекции из ротовой полости. Возможно при воспалении с охватом слизистой оболочки пазух верхней челюсти при рините, при попадании инфекции через надкостницу по железистым протокам;
- Возможность заражения новорожденного в процессе родов при наложении щипцов или через инфицированные половые органы матери. Возможно инфицирования ребенка при кормлении, если у матери имеется мастит. При несоблюдении гигиены ребенка возможно инфицирование через соски и игрушки, особенно в период прорезывания зубов.
Особую опасность несет данный недуг для грудничков. Верхнечелюстной остеомиелит у детей проявляется вторично, в виде гнойника на фоне сепсиса. Реже сепсис появляется на фоне острой респираторно-вирусной инфекции.
Последствия пародонтоза
Пародонтоз – серьезное заболевание, и он может привести к весьма опасным последствиям:
- Периодонтиту
- Язвенному гингивиту
- Ретроградному пульпиту
- Периоститу
- Остеомиелиту костей челюсти
- Повышенной нагрузки на зубы, которые на затронуты пародонтозом
- Невозможности протезирования
- Альвеолярной пиорее
- Проблемам с желудком из-за бактерий в полости рта и недостаточного пережевывания пищи
- Гнойной интоксикации организма
- Лимфадениту – воспалению лимфатической системы
Пародонтоз может спровоцировать смерть от тяжелых заболеваний
В Каролинском институте в Швеции недавно было завершено исследование, которое длилось 16 лет и включало в себя осмотр более чем трех тысяч пациентов. Было установлено, что даже у молодых людей, страдающих одновременно какой-либо серьезной болезнью и пародонтозом, вероятность преждевременной смерти намного выше чем у тех, кто от пародонтоза не страдает. За годы исследования было зафиксировано 110 летальных исходов, и у большинства пациентов был пародонтит. Средний возраст умерших – 47 лет.
Бригитта Седер, руководитель исследования, считает, что если пародонтоз уже заметен и от него выпадают зубы, то он протекает минимум 15 лет, а значит, уже успел нанести организму серьезный вред. Так что это заболевание может быть намного более опасным, чем предполагалось ранее.
К сожалению, пародонтоз развивается в основном по внутренним причинам, а не из-за плохой гигиены полости рта, однако это один из немногих методов хоть как-то повлиять на данное заболевание. Даже если вы находитесь в группе риска, при тщательной гигиене есть вероятность, что пародонтоз обойдет вас стороной.
Пародонтоз и рак молочной железы
Некоторое время назад была обнаружена связь между пародонтозом и раковыми опухолями легких, поджелудочной, шеи, головы, пищевода и ротовой полости. На фоне этого ученые из университета Буффало, также исследовавшие связь между курением и пародонтозом, решили выяснить, нет ли зависимости между пародонтозом и раком молочной железы. Это было сделано потому, что в тканях рака груди были найдены те же микроорганизмы, что и в ротовой полости при пародонтозе.
Проведенное исследование было весьма масштабным – за 73 тысячам женщин наблюдали от 6 до 7 лет. Из них 2100 заболели раком, причем большинство из них курили и болели пародонтозом. У тех, кто курил, но бросил за 20 лет до образования рака, риск рака молочной железы оказался выше на 26% чем у женщин без пародонтоза, а у тех, кто болел пародонтозом и не курил – выше на 12%. Таким образом удалось выяснить, что не только курение, но и пародонтоз влияют на рак молочной железы, хотя точные механизмы влияния пока не установлены.
Симптомы
Главный симптом зубного свища определяется визуально и выглядит как белесый бугорок или отверстие на поверхности десны, через которое выделяется гнойное содержимое. Дополнительные общие признаки патологии:
- зубная боль – может быть ноющей или стреляющей, усиливается при давлении (жевание, чистка), слабеет после частичного отхождения экссудата;
- неприятный гнилостный запах;
- подвижность проблемного зуба – ее провоцируют разрушение удерживающих связок и гнойное расплавление твердых тканей периоста;
- гиперемия и отечность мягких тканей десны в области воспаления;
- ухудшение общего состояния организма с повышением температуры, интоксикацией организма, слабостью;
- увеличение прилегающих лимфоузлов.
Внимание! Нередко после отхождения основной массы гноя неприятные ощущения проходят, фистула зарастает, и пациент считает, что проблема решилась сама собой. Однако обострение процесса – вопрос времени
Инфекция остается внутри и в любой момент может запустить образование повторного абсцесса с расширением площади поражения. Такие рецидивы особенно трудно поддаются лечению.
Что такое киста зуба?
Согласно официальной терминологии, киста зуба – это выделившееся образование (в виде вздутия или опухоли) в области периодонта (соединительной ткани между цементом корня зуба и альвеолой).
По структуре киста представляет собой многослойный слизистый эпителий и кистозную жидкость. Как только «мешочек» появляется, он начинает постепенно расти, увеличиваясь в размерах, и приводит к сильному отеку окружающих мягких тканей десны.
Как и в случае с гнойным очагом, кисты появляются из-за длительного воспаления, которое никак не лечилось. Это естественный процесс защиты организма – отмершие из-за инфекции клетки пытаются заполнить образовавшуюся пустоту, но, если очаг не устранить, он начинает распространяться на здоровые ткани, из-за чего образуется капсула с жидкостью.
Чаще всего встречаются три типа новообразования:
- На передних зубах – в районе альвеол, иногда под капюшоном верхней губы, что существенно усложняет диагностику даже современным оборудованием.
- На зубах мудрости – не до конца прорезавшаяся «восьмерка» регулярно страдает от нехватки ежедневной гигиены, из-за чего начинаются проблемы.
- В гайморовых пазухах – как осложнение ОРЗ и ОРВИ.
Интересный факт
всегда отличает кисту на ранней стадии от. Во втором случае новообразование крайне редко превышает 5 мм в диаметре и не имеет капсульной структуры.
Симптомы челюстной кисты
Большая часть разновидностей челюстной кисты на ранних стадиях развития не имеет явных симптомов. Только с увеличением размера новообразования пациенты замечают небольшой узелок круглой или овальной формы. При этом передняя стенка челюсти становится тоньше, благодаря чему констатировать появление кисты можно самостоятельно.
Но даже при появлении челюстного узла каких-либо болезненных ощущений и прочего дискомфорта пациенты не ощущают. Длиться этот этап может в течение нескольких месяцев.
Прогрессируя и увеличиваясь в размерах, челюстная киста будет сопровождаться следующими симптомами:
- Меняется форма лицевой кости;
- Появляется характерная шишка;
- Слизистая оболочка регулярно отекает;
- Учащается заложенность носа в результате отёка;
- При расположении кисты в альвеолярной части уголки рта начинают неметь;
- При нажатии на узел ощущается характерный «хруст».
Внешнее проявление кисты челюсти
Дальнейшее развитие кисты переходит в этап воспаления. При этом могут наблюдаться болезненные ощущения при пережёвывании пищи, покраснения десны и увеличение отёка. На этой стадии симптомы следующие:
- Нарушение лицевой симметрии из-за прогрессирующего отёка;
- Затруднение, как в пережёвывании пищи, так и при открывании/закрывании рта;
- Появление подвижности у ближайших к зоне поражения зубов;
- Отслоение эпителия в области кисты.
Кроме этого, к общим симптомам прогрессирования челюстной кисты многие стоматологи относят:
- Повышение температуры;
- Озноб;
- Сильные головные боли в височной и затылочной части;
- Резкие скачки артериального давления в течение суток;
- Обострение хронических респираторных заболеваний;
- Рецидив афтозных язв в полости рта;
- Развитие костных воспалений.
Удаление зуба во время беременности на ранних и поздних сроках
Но, прежде чем идти в клинику, стоит помнить следующие нюансы:
- 1-й триместр считается особенно сложным для любой женщины. В результате перестроения организма нарушается привычный обмен веществ, часто страдают костные ткани. Именно поэтому стоматологи часто «оттягивают» удаление всеми возможными медикаментозными способами лечения, чтобы дотерпеть до 12-й недели.
- 2-й триместр идеально подходит для большинства процедур, включая кардинальные меры по удалению. Надкостница уже не настолько чувствительна, а стресс из-за гормональных скачков практически отступает. К тому же именно в этот период советуют проходить рентгенографию, чтобы убедиться в том, что зуб не получится спасти.
Ортопантомограмма
3-й триместр – период крайних случаев, когда любое хирургическое вмешательство допускается только в случае угрозы выкидыша или жизни самой матери. Врачи стараются минимизировать боль современными анестетиками, а также исключить стрессовые моменты. Нервозность пациентки приводит к непроизвольному сокращению матки и преждевременным родам, не говоря уже о рисках травмировать плод.
Исходя из вышесказанного, можно сделать примерный список показаний и клинических ситуаций, когда удаления зуба неизбежно:
- пациентка серьезно травмировала зуб ударом, и его корневая часть надломлена;
- диагностирована гранулема или киста зуба диаметром более 1 сантиметра;
- острая форма пульпита при индивидуальных противопоказаниях или непереносимости лекарств, закладываемых с временной пломбой.
Во всех остальных случаях стоматологи рекомендуют консервативные методы лечения. Ключевым моментом остается стресс и риск большого кровотечения, что негативно скажется на здоровье будущего ребенка и предстоящих родах.
Послеоперационный период
Боль в носу
Нередко в послеоперационном периоде пациенты испытывают боль в области носа. Это связано как с самим хирургическим воздействием, так и с наличием тампонов в носу. В случае если боли сильно выражены, доктор может назначить опиоидосодержащие наркотические обезболивающие — такие, как трамадол, промедол. Чаще всего пациенты сами отказываются от опиоидных анальгетиков. В таком случае врачи используют нестероидные противовоспалительные препараты: кеторол, диклофенак, анальгин. Однако противопоказанием данных препаратов является ухудшение свертываемости крови, и увеличение риска послеоперационных кровотечений, поэтому врачи не рекомендуют часто использовать эти препараты, особенно в первые дни после операции.
Для уменьшения болезненности после септопластики рекомендовано приподнимать головной конец кровати, если пациент проходит реабилитацию в стационаре. В домашних условиях нужно лежать с возвышенным головным концом, используя для этого 2-3 подушки. Также рекомендуется 2-3 раза в день прикладывать лед на 5-10 минут в область переносицы и лба.
В послеоперационном периоде не стоит трогать нос, особенно нужно избегать нажатий на кончик носа. Это может вызвать сильную боль и станет причиной ухудшения заживания тканей в послеоперационной области. Также травмирование носа после септопластики нередко вызывает смещение перегородки носа на сторону.
Антибиотики
В период реабилитации для снижения риска инфицирования назначаются антибиотики. Обычно это антибиотики пенициллинового ряда. Необходимо строго соблюдать срок приема и дозу антибиотиков, выписанных врачом.
Сосудосуживающие препараты и носовой душ
На следующий день после удаления тампонов необходимо будет использовать сосудосуживающие капли для носа, например, ксилометазолин, називин и соленые растворы для носа (аква-лор, долфин). Сосудосуживающие препараты назначают для уменьшения отека в носу и расширения носовых ходов. Это улучшает проходимость носа при носовом душе соляными растворами. Соляные растворы вымывают слизь, застывшую кровь, корки из носа, ускоряя выздоровление. В среднем сосудосуживающие капли и носовой душ назначают на 5-7 дней.
Общие рекомендации для пациента во время послеоперационного периода
Послеоперационный период длится в течение 3-х недель после операции. В это время главное ускорить обмен веществ в организме, что ускорит восстановление. Для этого пациенту назначается обильное питье — до 3-х литров жидкости в сутки, и умеренная ходьба — 3-4 часа в течение дня. Однако не стоит заниматься физическими упражнениями и напрягаться — физические нагрузки противопоказаны в течение всего срока реабилитации.
Показания и противопоказания к протезированию
Протезирование показано в следующих случаях удаления зуба:
- Из-за кисты или серьезного разрушения коронки.
- Из-за чрезмерного расшатывания в результате заболеваний десен.
Сверхкомплектные зубы
В некоторых случаях протезирования после удаления зубов противопоказано. Обычно противопоказания относятся к отдельным видам протезов:
- При серьезной убыли кости невозможно поставить импланты и некоторые другие виды протезов.
Также есть несколько общих противопоказаний, при которых протезирование придется на время отложить:
- Острые воспалительные процессы в полости рта.
- Недостаточная гигиена полости рта.
- Общее ослабление организма, например, из-за болезни.
- Обострение хронических заболеваний.
- Беременность.
- Злокачественные опухоли в полости рта.
- Некомпенсированный сахарный диабет.
- Тяжелые психические заболевания.
Большинство из этих противопоказаний устранимы, однако они означают, что протезирование придется провести позже, а не сразу после удаления зуба.
Что делать после удаления зуба
После того, как стоматолог завершил все манипуляции по удалению, пациенту необходимо принять следующие меры:
- Тампон, который врач положил на лунку, нужно убрать не позже чем через полчаса. Если у пациента плохая свертываемость крови, можно подержать компрессионную накладку 60 минут;
- Для уменьшения вероятности образования отека мягких тканей полости рта или лица, желательно приложить к щеке что-то холодное. Такая мера лечения будет эффективна только в первые часы после операции. Кусочек льда или замороженного мяса, завернутый в ткань, нужно несколько раз прикладывать к щеке на 5 минут;
- В первые сутки, чтобы избежать воспаления, можно делать антисептические ванночки;
- Нужно мягко, аккуратно, но тщательно проводить все гигиенические процедуры в ротовой полости, не исключая области, где был вырван зуб.
Соблюдение этих правил после удаления будет способствовать скорому заживлению лунки и препятствовать инфицированию.
Протезирование через 3 месяца после удаления и позже
Такой срок уже серьезнее. Десна полностью зажила, однако из-за отсутствия жевательной нагрузки костная ткань в области удаления постепенно начинает убывать. Из-за этого перед протезированием могут понадобится дополнительные процедуры, например, костная пластика. Она нужна, чтобы сформировать правильное ложе под протез или создать нужный объем кости для имплантации.
Синус-лифтинг
Часто протезирование проводят только спустя 3 месяца после удаления вынуждено. Если во время удаления у пациента присутствовали воспаления и другие противопоказания, то их потребуется устранить, и именно это может занять несколько месяцев.
Если же противопоказаний нет, то откладывать протезирование на такой долгий срок не стоит — лучше поставить имплант сразу или протезы через несколько недель. Это поможет избежать дополнительных процедур.
За 3 месяца из-за отсутствия зуба может значительно нарушиться прикус, так что перед протезированием иногда требуется еще и ортодонтическое лечение, что еще больше увеличивает итоговую стоимость всех процедур.
Причины одонтогенного гайморита
Главная причина, по которой возникает одонтогенный гайморит – это попадание в гайморову пазуху инфекции из пораженного верхнего зуба. Причин у этого может быть несколько:
Недостаточный уход за ротовой полостью
Если недостаточно хорошо ухаживать за полостью рта и не удалять должное внимание гигиене, то со временем на зубах может развиться кариес. Если в этом случае вовремя не посетить стоматолога, то инфекция может перейти на зубной нерв, а оттуда – на околокорневые ткани и в дальнейшем – на гайморову пазуху, что и приведет к одонтогенному гаймориту
Одонтогенный гайморит
Некачественная пломба
Если тщательно следить за своей полостью рта и вовремя обращаться к врачу, можно натолкнуться на другой фактор, способный спровоцировать одонтогенный гайморит – неквалифицированная стоматологическая помощь.
Корни верхних зубов располагаются так, что нередко подходят к гайморовой пазухе очень близко. Если один из верхних зубов находится в очень плохом состоянии, то может возникнуть необходимость лечения с чисткой и пломбировкой каналов. Если в этом случае произойдет врачебная ошибка, то пломбировочный материал легко может попасть в гайморову пазуху через зубной канал.
Пломбировочный материал вне зуба организм воспринимает как инородное тело. Соответственно, на его фоне возникнет воспаление в гайморовой пазухе, что и приведет к одонтогенному гаймориту.
Удаление зуба
Иногда с самого рождения корни верхних зубов могут проникать в гайморову пазуху. Само по себе это не опасно – но только до тех пор, пока зуб здоров и остается на своем месте. Если же зуб вдруг понадобится удалить, то после его удаления может образоваться свищ. Через это небольшое патологическое отверстие различные вредоносные бактерии легко могут попасть в гайморову пазуху, спровоцировав воспаление и одонтогенный гайморит.
Бывают случаи, когда зубной корень проникает в гайморову пазуху. Пока зуб здоров и занимает положенное ему место – все в порядке и организм не воспринимает его как инородное тело.
Фототерапия
Фототерапия в стоматологии делится на несколько направлений:
- Лазеротерапия как физиопроцедура осуществляется в инфракрасном и красном диапазоне на слизистую рта и десен. Весьма эффективна магнитолазерная терапия, совмещающая в себе положительные качества лазерной и магнитной методик. Лазерная терапия показана при лимфадените, язвенном гингивите и ранах и язвенных поражениях слизистой губ и рта;
- Инфракрасная терапия хорошо помогает при различных хронических воспалениях, посттравматических состояниях, обморожениях и ожогах, а также для стимуляции вялотекущих процессов;
- Ультрафиолетовое излучение оказывает антибактериальное действие, благодаря чему ее применяют при язвах, рожистом воспалении и гнойно-инфекционных патологиях.
Фототерапия
Что разрешено пить
Питьевой режим после экстракции зуба также должен быть щадящим. Причины для этого аналогичны пищевым ограничениям. Жидкость вымывает лунку, освобождая место для бактерий и воспаления, а также приносит дополнительную боль во время питья. Но вода очень важна для восстановления сил, поэтому уже через пару часов после ухода от стоматолога можно сделать несколько глотков прохладной воды.
В первые дни после операции разрешается пить теплый (не горячий!) чай, кофе, не кислый компот, сок, обычную воду. Несколько дней рекомендовано воздержаться от газированных напитков и концентрированных соков, морсов. Пить нужно небольшими глотками прямо из стакана. Некоторые делают это через трубочку, чтобы жидкость не попала в рану. Но это неправильно, потому что во время втягивания делаются дополнительные движения челюстью, которые могут разбередить рану и причинить боль.
Прополаскивать рот во время питья тоже не стоит, особенно в первый день после удаления зуба. Делать это можно специальными травяными антисептическими растворами, аккуратно и бережно. Но рекомендации по поводу полосканий должен давать доктор, в некоторых случаях они категорически противопоказаны.
Профилактика детского пульпита
Чтобы избежать болезни и лечения пульпита у детей, нужно придерживаться простых советов, которые даст любой врач, даже в муниципальной клинике. Речь в них, в первую очередь, о гигиене и правильном воспитании у ребенка отношения к собственному здоровью:
Чистить зубы нужно минимум 2 раза в день, утром и вечером, не пропуская челюсть и уделяя внимание языку – для этого есть удобные щетки. Сама паста не должна быть «взрослой» – в магазинах и аптеках огромный выбор специальных детских средств с приятным вкусом
После каждого приема пищи рот следует полоскать теплой фильтрованной водой. Если дома есть ирригатор – дети должны уметь им пользоваться.
Ирригатор
- Не стоит пугать ребенка врачом – лучше объяснить ему, что профилактический прием два раза в год необходим, чтобы зубки оставались чистыми и здоровыми.
- При малейших признаках кариеса следует немедленно обращаться за помощью и не заниматься самолечением, особенно – народными средствами.
Причины образования челюстной кисты
Как и любое другое новообразование, челюстная киста имеет множество причин появления. К наиболее распространённым причинам врачи относят:
- Запущенную форму кариеса, приведшую к пульпиту или периодонтиту;
- Пародонтит;
- Хронический стоматит;
- Длительное воспаление гайморовых пазух;
- Аллергическую реакцию на препараты, в первую очередь – на капли и интраназальные спреи;
- Вывих зуба;
- Резкое ослабление иммунитета;
- Многолетнее курение.
Среди других причин образования челюстной кисты специалисты указывают и генетическую предрасположенность. Наиболее часто такие кисты диагностируют даже у новорожденных детей, сначала ошибочно принимая новообразование за прорезывающийся зуб. Оперативного вмешательства такая киста не требует, так как растущий организм сам справляется с новообразованием, а растущие молочные зубы «удаляют» остатки кисты.
Стадии телесной смерти: зачем это нужно знать
Многие думают, что смерть — это момент, когда останавливается сердце и человек навсегда теряет сознание. Но на самом деле, это не моментальное событие, а довольно длительный и деликатный процесс.
Человек устроен так, что надеется на выздоровление близких до последнего. Однако бывают ситуации, когда лучше знать, как долго может прожить пациент со смертельным диагнозом. Зная, что приближается время ухода, у нас есть возможность организовать последние дни и попрощаться.
Прощание с родными
Также важно знать о скорой смерти пациента не только родным — это важная информация для врачей. Если известно, что человек умрет в течение нескольких дней, нет необходимости подвергать его дальнейшим обследованиям, вмешательствам и лечению
Нужно снять боль, облегчив страдания больного, и дать ему возможность провести последние часы с родными.
Чтобы помочь определить скорую смерть, ученые составили список из восьми клинических признаков, которые, путем простого наблюдения, могут предсказать, что неизлечимо больной раком умрет в течение трех дней.
Как лечится киста зуба?
Существует несколько видов терапии, они отличаются эффективностью, процентом рецидива, их нередко комбинируют, но при правильном лечении успех всегда около 95%.
Лечение кисты медикаментами
В том случае, если новообразование меньше 1 см в диаметре, достаточно двухнедельного комплексного курса, куда входят:
Антибиотики – амоксициллин, азитромицин, ципрофлоксацин и т.п.
Амоксициллин
Иммуномодуляторы – арбидол, циклоферон, дибазон и т.д.
Арбидол
Антигистаминные препараты – акривастин, кетотифен, мизоластин и т.п.
Акривастин
Также в зависимости от индивидуальных особенностей, могут назначаться противогрибковые средства и поливитаминные комплексы для общеукрепляющего эффекта. Средний курс лечения длится от двух недель, каждые 3-4 дня нужно будет наблюдаться в кабинете стоматолога, чтобы корректировать дозировку и принимать более серьезные меры, если необходимо.
Консервативное лечение кисты зуба
Процедура проходит под местной анестезией в несколько шагов:
- Бормашиной вскрывается коронка зуба. При необходимости используются боры разной толщины для расширения корневых каналов.
- Из открытой полости выкачивается кистозная жидкость, все окружающие ткани обрабатываются антисептическим раствором.
- Корневые каналы прочищаются и дезинфицируются.
- Ставится временная пломба минимум на 72 часа, чтобы начался процесс регенерации тканей.
- Если жидкость образуется снова, повторяется полная очистка и антисептическая обработка.
- Как только пораженная область начинает восстанавливаться, ставится постоянная пломба.
Консервативная терапия подходит только для небольших кист диаметром от 5 до 8 мм. Если капсула начинает расти дальше – поможет только полное удаление.
Хирургическое удаление кисты зуба
Современные стоматологии предлагают три вида операции:
- Цистэктомия – сложное вмешательство, при котором киста удаляется вместе с частью корня зуба, каналы предварительно прочищаются и дезинфицируются. Врач делает несколько лоскутных надрезов с вестибулярной стороны десны, а после успешной ампутации накладывает рассасывающиеся швы.
- Гемисекция – ампутация не только кистозных тканей, но и части зуба, включая половину коронки. Это необходимо, когда диаметр пузыря превышает 2 см, и есть риск обширного инфицирования здоровых тканей. Пострадавший зуб после этого восстанавливается коронкой или мостовидным протезом.
, с «живой» пульпой любая радикальная мера окажется слишком болезненной процедурой.
Как только операция проведена, пациент отправляется на реабилитацию, она длится от 2-3 дней до недели
Крайне важно указанное врачом время ни в коем случае не прогревать обработанный участок и пить аспирин. Это вызовет обратную реакцию с серьезными осложнениями
Преимущества и недостатки физиотерапии в стоматологии
Физиотерапия в стоматологии, несомненно, обладает целым рядом преимуществ. При помощи физиопроцедур можно:
- Улучшить кровоснабжение;
- Усилить метаболизм;
- Снять болевой синдром;
- Подготовить ткани к оперативному вмешательству;
- Восстановить слизистую после операции или травм;
- Быстрее избавиться от гематом и воспалительных инфильтратов;
- Смягчить или полностью устранить рубцовые изменения;
- Нормализовать мышечный тонус и нервную проводимость;
- И т. д.
Однако не стоит считать физиотерапию панацеей, ведь, как предупреждают ведущие стоматологи, у нее есть и несколько недостатков:
Самое главное – это помнить, что физиотерапия не может выступать как основное лечение
Ее можно применять только в комплексе с другими лечебными мероприятиями, так как эффективность у физиопроцедур недостаточно высокая; Оборудования для физиотерапии зачастую дорогое, из-за чего не все клиники могут его себе позволить, а стоимость физиотерапевтического лечения часто слишком высока; При применении физиотерапии важно тщательно учитывать все противопоказания, чтобы не нанести здоровью еще больший вред
Симптоматика флюса
Помимо появления шишки на десне специалисты различают следующие симптомы флюса:
- Опухание области щеки со стороны флюса, иногда – опухание губ, нижнего века, носовых крыльев;
- Боль при нагрузке на пораженный зуб;
- Покраснение тканей пораженной десны;
- Ухудшение состояния организма в целом;
- Появление острой боли в зоне пораженного зуба с ее возможным распространением на область головы, шеи и челюсти;
- В случае обострения флюса – вероятность повышения температуры тела.
У пациентов детского и пожилого возраста специалисты обычно отмечают невыраженные симптомы флюса, причиной этому является ослабление иммунной системой прочими недугами.
При оказании неадекватной медицинской помощи гнойник способен через неопределенные промежутки времени прорываться, при этом внешне кажется, что проблема исчезла, однако в костной ткани и в полости зуба патогенный процесс сохраняется, чтобы вскоре снова дать знать о себе.
Что такое свищ на десне?
Внешне патология выглядит как выпуклое отечное образование до 1 см в диаметре с белым пятном или отверстием посередине. Ее наличие свидетельствует об активном процессе с большим количеством гноя. Возможны 2 формы зубного свища:
- Наружная – классическое расположение фистулы с выходом на поверхность десны.
- Внутренняя – выводящий конец трубки свища не доходит до поверхности десны, формируя скрытый процесс, который невозможно выявить при визуальном осмотре. Такой вариант требует рентгенологического обследования.
Сам по себе свищ не опасен – наоборот, он выходит гнойное содержимое из очага инфекции, снимая тем самым внутреннее давление на ткани и, соответственно, уменьшая площадь поражения. Однако наличие фистулы говорит о серьезном гнойном процессе в челюстно-лицевом отделе, что чревато различными осложнениями. Наиболее опасные из них:
- утрата зубов в зоне воспаления;
- деструкция костных тканей и связанная с ней хрупкость челюстных костей;
- инфицирование прилегающих структур организма – синусов, ушей, головного мозга, лимфоузлов;
- проникновение инфекции в общий кровоток с развитием сепсиса.