Как вылечить детский конъюнктивит дома?
Содержание:
- Список литературы
- Что такое эмпиретинальная мембрана?
- Народные средства от конъюнктивита у детей: капли и мази
- Можно ли промывать глаза ромашкой при конъюнктивите?
- Профилактика воспаления глаз
- Закапывание капель в глаза
- Отзывы владельцев Volkswagen Touareg
- Причины появления конъюнктивита у грудничка
- Физиотерапевтическое лечение
- Как меняется зрение у детей до года?
- Что такое макулярное отверстие?
- Витрэктомия
- Как делать правильно массаж глаз у новорожденных
- Обработка носовых ходов новорожденного
- Причины воспалительных процессов
- Бактериальные конъюнктивиты
- Бытовые причины
- В заключение
Список литературы
-
Аполихина И. А., Дикке Г. Б., Бычкова А. Е. Консервативное лечение пролапса гениталий. // Акушерство и гинекология, 2019. — № 6.
-
Беженарь В. Ф., Новиков Е. И., Василенко Л. В., Комличенко Э. В. Влагалищные операции: руководство для врачей. — Санкт-Петербург: Издательство Н-Л, 2013. — 151 с.
-
Вазенмиллер Д. В., Абатов Н. Т., Башжанова Ж. О. Вагинальные роды как фактор развития пролапса гениталий. // Медицина и экология, 2015. — № 4 (77).
-
Дурандин Ю. М., Марилова Н. А., Токтар Л. Р. Состояние соединительной ткани и её роль в патогенезе перинеальной травмы и пролапсов гениталий. // Вестник РУДН. Серия: Медицина, 2005. — № 4.
-
Клинические протоколы МЗ-РК-2007 (Приказ № 764).
-
Куликовский В. Ф., Олейник Н. В. Тазовый пролапс у женщин: руководство для врачей. — Москва: «ГЭОТАР-Медиа», 2008. — 256 с.
-
Лукьянова Д. М., Смольнова Т. Ю., Адамян Л. В. Генетические аспекты пролапса гениталий // Акушерство и Гинекология, 2016. — № 6.
-
Макаров О. В., Камоева С. В., Хаджиева М. Б., Иванова А. В., Чумаченко А. Г., Абилев С. К., Сальникова Л. Е. Связь полиморфизма гена FBLN5 с риском развития пролапса тазовых органов у женщин с травмами мягких родовых путей // Акушерство и гинекология, 2015. — № 1.
-
Манухин И. Б., Колесов А. А., Дмитриева О. С. Эффективность лапароскопической вентрофиксации с кольпопексией с перинеопластикой у больных пожилого и старческого возраста // Акушерство и гинекология, 2010. — №4, С.97-101.
-
Шкарупа Д. Д., Кубин Н. Д. Методические рекомендации по реконструкции тазового дна с использованием синтетических материалов, 5-е издание. — Северо-Западный центр пельвиоперинеологии. РБМ, 2019.
-
Радзинский В. Е. Нехирургический дизайн промежности. — Москва: «ГЭОТАР-Медиа», 2017. — 250 с.
-
Смольнова Т. Ю., Чупрыкин В. Д. Пролапс гениталий: взгляд на проблему // Акушерство и гинекология, 2018. — № 10, С. 33-40.
-
Тарабанова О. В., Кравцова Н. А., Мирошниченко Л. Б. Пролапс гениталий: современное состояние проблемы // Журнал акушерства и женских болезней, 2006. — №5.
-
Ханзадян М. Л., Коннон Сетонде Ромео Дамиен, Демура Т. А. Иммуногистохимические особенности накопления коллагенов I и III типов и эластина в связочном аппарате матки при опущении и выпадении внутренних половых органов // Вестник РУДН. — Серия: Медицина, 2013. — № 5.
-
Ханзадян М. Л., Демура Т. А. Особенности соединительной ткани связочного аппарата матки у женщин с пролапсом гениталий // Казанский медицинский журнал, 2015. — № 4.
-
Гвоздев М. Ю., Тупикина Н. В., Касян Г. Р. Пролапс тазовых органов. Методические рекомендации № 3 // Департамент здравоохранения города Москвы, 2016.
Что такое эмпиретинальная мембрана?
Сетчатка представляет собой тонкий слой чувствительной к свету нейронной ткани, которая плотно прилегает к задней части глаза. Макула является частью сетчатки, которая отвечает за точное детальное центральное зрение. У некоторых людей у макулы развивается рубцовая ткань. Эта рубцовая ткань называется эпиретинальной мембраной. Она стягивает сетчатку и вызывает складки и морщины. Аномальная рубцовая ткань может вызвать размытое зрение, а прямые линии выглядят изогнутыми или волнистыми. При этом заболевании может быть выполнена витрэктомия с удалением аномальной рубцовой ткани.
Народные средства от конъюнктивита у детей: капли и мази
Капли и мази обычно приобретают в аптеке, но при необходимости их можно сделать самостоятельно. Часто такой способ выбирают те люди, которые предпочитают народное лечение конъюнктивита. Детям старше 3-х лет можно закапывать в глаза медовый раствор. Для его приготовления потребуется чайная ложка меда и 3 столовых ложки теплой кипяченой воды
Важно, чтобы вода была именно теплой, так как при контакте с горячей мед утрачивает свои целебные свойства. Закапывать можно по 2 капли в конъюнктивальный мешок
Лечение народными средствами на основе меда весьма может быть эффективно, так как это вещество обладает антибактериальным и заживляющим действием. Однако стоит удостовериться в том, что у ребенка нет аллергии на продукты пчеловодства.
При конъюнктивите можно использовать капли из сока алоэ. Это растение прекрасно зарекомендовало себя в народной медицине. Чтобы приготовить капли на его основе, потребуется отжать сок из листьев, а затем смешать его с кипяченой водой или физрастворов в пропорции 1:1. «Родственником» алоэ, показавшим высокую эффективность в лечении конъюнктивита, является каланхоэ. Для приготовления капель необходимо отжать 50 мл сока из листьев, добавить 100 мл холодной кипяченной воды. Полученным раствором можно закапывать глаза по 2 капле не более трех раз в день.
В домашних условиях родители могут сделать и мазь для обработки глаз своего малыша. Довольно популярным средством, которым взрослые лечат конъюнктивит у своих детей, является мазь из лавандового и кокосового масла. Для ее приготовления берут по 1 капле этих масел и смешивают их. В получившейся смеси, которая имеет достаточно густую консистенцию, смачивают ватные тампоны, которыми затем смазывают участки вокруг глаз. Лечение конъюнктивита народными средствами должно осуществляться в соответствии с возрастом ребенка.
Можно ли промывать глаза ромашкой при конъюнктивите?
Итак, можно ли использовать настой ромашки для промывания глаз? Этот вопрос волнует многих, ведь считается, что растительные препараты гораздо безвреднее медикаментозных.

Настой ромашки можно применить как средство, усиливающее эффект лекарств, используемых для лечения воспаления конъюнктивы. Цветки этого растения подходят для наружного и внутреннего применения. Они используются в качестве дезинфицирующего и противовоспалительного средства. Промывание глаз при конъюнктивите ромашкой помогает избавиться от зуда и боли, сократить количество гнойных и слизистых выделений, снять покраснение век.
Профилактика воспаления глаз
Полностью избежать закисания глазок у малыша невозможно. Зато реально минимизировать риск развития воспалительных процессов, если следовать таким правилам:
- не стоит игнорировать гигиенические процедуры, промывая глазки карапуза несколько раз в день;
- нельзя допускать переохлаждений младенца, создающих благоприятные условия для вирусных инфекций;
- следует исключать контакт ребенка с больными, страдающими простудами, заболеваниями органов дыхательных путей, конъюнктивитом;
- поддерживать в помещении оптимальный уровень влажности;
- повышать иммунитет ребенка закаливанием и сбалансированным питанием;
- не заниматься самолечением.
Если карапуз часто лезет к глазкам, рекомендуется надевать на кулачки хлопчатобумажные рукавички. Еще одной профилактической мерой с целью избежать конъюнктивита станет ежедневная смена постельного белья.
Чтобы избавить малыша от дискомфорта и не спровоцировать развитие воспалений, карапуза показывают специалисту при первых симптомах закисания век. Врач даст совет, чем промыть глаза ребенку, а также подберет при необходимости правильную терапию.
Закапывание капель в глаза
- Перед закапыванием провести туалет глаз стерильным ватным тампоном, смоченным раствором фурацилина 1:5000
- пипетка перед употреблением должна быть часто вымыта и простерилизована кипячением
- капли должны быть стерильными, так как введение нестерильных капель приводит к инфицированию глаза
- температура капель комнатная;
- нельзя пользоваться пипеткой с поврежденным кончиком;
- конец пипетки должны быть закруглен;
- нельзя допускать чтобы набранный в стеклянный конец пипетки лекарственный раствор попадал в резиновый баллончик пипетки;
- пипетку при заполнении следует держать строго вертикально;
- капли закапывают в глаза ребенка при участии помощника, который удерживает ребенка в положении лежа, фиксируя при этом его голову, руки и ноги;
- медсестра держит пипетку с лекарственным раствором в правой руке, а левой оттягивает нижнее веко, если ребенок сжал веки, раздвигает их;
- пальцами правой руки надавливает на резиновый баллончик пипетки и вводит в конъюнктивальный мешок 1-2 капли лекарственного раствора;
- на область зрачка не капают.
- избыток влаги снять стерильным ватным тампоном
Отзывы владельцев Volkswagen Touareg
Причины появления конъюнктивита у грудничка
Практически каждая мама столкнулась с тем, что у новорожденного ребенка глазки слезятся, закисают, слипаются после сна. При таких случаях чаще всего диагностируют конъюнктивит неонатальный (офтальмия новорожденных) — воспалительный процесс слизистой глазной оболочки. Болезнь проявляется на первом месяце жизни (в неонатальный период), что и дало определение данному конъюнктивиту.
Причины появления неонатального конъюнктивита связаны как с окружающей средой нахождения ребенка, так и его слабой способностью иммунитета для отражения атак инфекций и вирусов. Новорожденные дети подвержены многим заболеваниям, в том числе и глаз, в силу не вполне сформированной иммунной системы. Особенно подвержены младенцы, появившиеся на свет с задержкой развития или раньше предварительной даты родов, а также от мамы, зараженной венерическим заболеванием или ВИЧ-инфекцией. Имея заболевания в острой или хронической форме, вероятность заражения матерью младенца, проходящего сквозь родовые пути, гарантирована. Даже не имея явных симптомов, будущая роженица может быть переносчиком инфекций.
Также к внутренним причинам возникновения неонатального конъюнктивита причисляют:
- вирусные инфекции (аденовирус, генитальный герпес или оральный и др.);
- бактериальные возбудители (гонококк, стрептококки, хламидии и др.);
- грибковое заражение;
- патологию в развитии носослезных каналов, их закупорка;
- аллергические реакции;
- профилактику офтальмии с использованием некачественных препаратов;
- проникание в область глаз инородного тела.
К внешним причинам появления у новорожденных конъюнктивита относят гигиенические условия:
- отсутствие стерильности в родовом зале или послеродовой палате;
- нарушение санитарных норм медицинским персоналом, контактирующим с младенцем;
- нарушение правил гигиены самой матерью.
Родителям новорожденного ребенка стоит обратить внимание на следующие симптомы конъюнктивита:
- покраснение глаза;
- выделения различного характера, в зависимости от возбудителя инфекции;
- развитие слезотечения и светобоязни;
- резь, зуд и, как следствие, частое моргание;
- отечность век, сужение глазной щели.
Физиотерапевтическое лечение
Физиотерапия при заболеваниях глаз применяется редко. Известны отдельные случаи применения общих физиотерапевтических средств в составе комплексной терапии, либо после того, как закончено основное лечение.
В качестве основных методов физиотерапевтического лечения рассматривается лечение ультразвуком, микротоками, волнами различной длины. Применяется электрофорез, при помощи которого вводят лекарственные препараты непосредственно в поврежденную ткань. Глубина их проникновения регулируется микротоком. Показаны криопроцедуры, тепловые процедуры. Хорошо зарекомендовали себя лазерные процедуры, фототерапия.
В некоторых случаях, если гной из глаз появляется на фоне снижения зрения, может потребоваться атропинизация. Под атропинизацией подразумевают методику, которая способствует эффективному восстановлению зрения до нормальных показателей, особенно, если причиной стало нарушение аккомодации глаза. Дает возможность диагностировать особенонсти дальнозоркости при напряжении аккомодации. Это является важным диагностическим критерием. Суть процедуры состоит в инстилляции раствора сернокислого атропина в конъюнктивальный мешок. Капают раствор по одной капле дважды в день, примерно 2 недели.
Как меняется зрение у детей до года?
Итак, какие этапы формирования проходит зрительный аппарат ребенка? Что способен и должен различать малыш, на что реагировать, как меняется зрение новорожденных детей по месяцам?
1 месяц: куда же он смотрит?
В этом возрасте малыш способен различить свет и тень, очертания крупных предметов на расстоянии не более 30 см. Мудрая природа задумала так, что в начальные дни своей жизни ребенок более четко видит самое главное — лицо мамы, ее улыбку, именно на этом расстоянии оно находится во время кормления. Все остальное для него пока не имеет значения. На более далеком расстоянии предметы для него выглядят размытыми, так как острота зрения еще не сформирована. В этот период рекомендуется чаще брать ребенка на руки в минуты его бодрствования, разговаривать с ним
Важно проверить, как зрачок реагирует на свет. Это сделает офтальмолог во время первого посещения
2-3 месяца: жизнь в ярких красках
В первые 2-3 месяца жизни световая чувствительность сетчатки возрастет почти в пять раз и зрительный аппарат активно формируется. Укрепляются глазодвигательные мышцы. Кроха уже более уверенно фиксирует взгляд на горизонтально движущемся предмете (игрушке, человеке) и поворачивает за ним голову, но вертикальное перемещение ему еще трудно уловить. Он более четко различает очертания предметов, но пока что они видны в двух измерениях: длина и ширина.Мир при этом начинает наполняться все более разнообразными красочными оттенками. В этом возрасте новорожденные дети уже различают красный и зеленый. Холодные (синие, голубые) оттенки станут доступны позже, поскольку в сетчатке меньше фоторецепторов, улавливающих коротковолновую часть спектра. Над кроваткой повесьте мобиль на расстоянии 40-50 см — он хорошо помогает укреплять цилиарные мышцы, так как малыш следит за предметами, двигая глазам.
С трех месяцев жизни до полугода зрение у детей продолжает активно развиваться. Происходит формирование макулы — зоны сетчатки, отвечающей за центральное зрение, зрительных центров в коре головного мозга. Ребенок уже совершенно четко различает лица родителей, черты лица, мимику. Самое увлекательное занятие для него в этот период — игра с собственными руками и ножками. Кроме того, вместе со зрительной функцией развивается и хватательный рефлекс, так как малышу интересно исследовать хорошо видимый предмет.4-6 месяцев — важный период, родителям нужно быть особо внимательными. К этому времени должно пройти младенческое косоглазие, так как глазодвигательные мышцы работают уже достаточно хорошо. Если же этого не произошло, то нужно срочно посетить офтальмолога и провести тщательное обследование. Кроме того, в этот же период врач должен исследовать состояние органов зрения и окончательно убедиться, что нет помех для их дальнейшего развития (врожденной глаукомы, ретинопатия недоношенных и других).
7-12 месяцев: освоение пространства
Это период развития двигательной деятельности: малыш активно ползает, перемещается в ходунках, пытается совершить первые самостоятельные шаги, держась за мебель. Он начинает понимать разницу в форме предметов (например, отличает кубик и кольца), нанизывает кольца на ось пирамидки, словом, буйно познает предметы и расстояния (аспект оценки расстояния бинокулярного зрения). В этот период следует быть особенно внимательным, так как ребенок причиняет себе много травм, хватая все подряд и пытаясь засунуть в рот, а также падая с дивана или кровати.
Что такое макулярное отверстие?
Макулярное отверстие — это заболевание, которое повреждает макулу, центральный участок сетчатки. Этот тип болезни может привести к снижению зрения, что затрудняет чтение и выполнение задач, требующих мелких деталей. Степень снижения зрения зависит от размера поражения и его глубины. Витреоретинальная хирургия с удалением стекловидного тела и вставкой газового пузырька может помочь ткани сетчатки заполнить отсутствующее пространство, что значительно улучшает зрительную функцию глаза.
Витреоретинальная хирургия — это достаточно сложный и одновременно перспективный способ лечения заболеваний сетчатой оболочки глаза и патологии стекловидного тела. В Клинике им. Федорова работают лучшие витреоретинальные хирурги Москвы, которые помогают людям вернуть полноценное зрение.
Витрэктомия
Специфический тип витреоретинальной хирургии глаза, процедура витрэктомии удаляет стекловидное тело, гелеобразное вещество, расположенное посередине глаза. Витрэктомия обычно проводится под местной анестезией, но в зависимости от состояния здоровья пациента, иногда выполняется под общим наркозом.
Во время витрэктомии офтальмохирург вводит в глазное яблоко мелкие инструменты. Хирург разрезает волокна, которые прикрепляют стекловидное тело к сетчатке, затем он его измельчает до состояния эмульсии и высасывает. В ходе операции врач устраняет любые отверстия, слезы сетчатки или пятна, выравнивает области, где произошло отделение сетчатой оболочки, и удаляет стекловидные волокна или рубцовую ткань. Витреоретинальный хирург заполняет полость (тампонирует), где находилось стекловидное тело — газом,0.9% физиологическим раствором или стерильным силиконовым маслом. Эта процедура необходима для восстановления нормального внутриглазного давления.
Как делать правильно массаж глаз у новорожденных
Врач покажет Вам, как правильно проводить массаж слезного мешочка, чтобы процесс принес максимальную пользу. Вы можете также прощупать этот мешочек у себя, чтобы лучше понимать, где он находится. Указательный палец поместите на точке во внутреннем уголке глаза, где сходятся два канальца перед входом в слезный мешок. Надавливания должны быть несильные, но в то же время достаточные, чтобы выгнать гной. От найденной точки ведите сверху вниз по направлению к носу ребенка, слегка прижимая палец. Необходимо совершить примерно 6-10 таких движений. При этом должен выделяться гной из слезного мешка — это показатель того, что массаж глаз проводится правильно. Его убирают с помощью ватного тампона и так продолжают до тех пор, пока содержимое канала не прекратит выходить.
После завершения процедуры нужно промыть глаз с помощью антисептических растворов, а затем закапать антибиотик. Это может быть раствор «Левомицетина» 0,25%, «Витабакт» или другие средства. Специалисты рекомендуют проводить массаж глаз при конъюнктивите у детей или непроходимости слезного канала в течение двух недель, одновременно используя антибактериальные капли или мази. Обычно за это время процесс нормализуется, и слеза начинает отходить в нормальном режиме.
Как правило, назначение врача выглядит так:
- массаж глаз — 4 раза в день по 6-10 движений;
- промывание антисептическим раствором;
- «Левомицетин» 0,25% 1 капля*4-5 раз в сутки.
Обработка носовых ходов новорожденного
Проводится обычно только утром, после обработки глаз. Рекомендуем проводить по необходимости, с целью очищения носовых ходов от корочек, которые затрудняют процессы дыхания и кормления малыша.
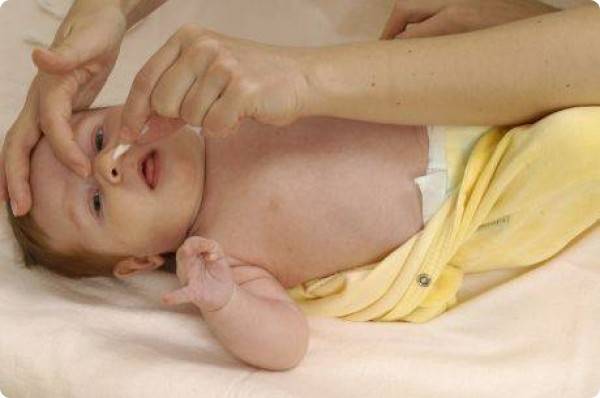
- Смочить 2 приготовленных жгутика стерильным маслом (можно использовать вазелиновое или растительное) — продается в аптеке.
- Продвинуть осторожными вращательными движениями жгутик внутрь носового хода на 1-1.5 см. Тоже самое проделайте с другим носовым ходом. Используйте отдельные жгутики для каждого носового хода ребенка!
- Очистите носовые ходы сухими жгутиками (разными для каждого хода)
Категорически запрещено очищать нос плотными предметами (например, ватными палочками)!
Причины воспалительных процессов
Закисание глаз у здоровых малышей не должно вызывать беспокойства – это нормальное физиологическое явление. Если на веках наблюдается не только корочка, а слизистая стала гноиться, это уже признак воспалительного процесса. Выделяемая масса может иметь различный оттенок: белый, желтый, зеленый.
Дополнительная информация. О дискомфорте, сопровождаемом резью или жжением, малыш «сигналит» плачем, капризами, плохим аппетитом. Кроха постоянно тянет кулачки к глазам, стараясь их потереть.
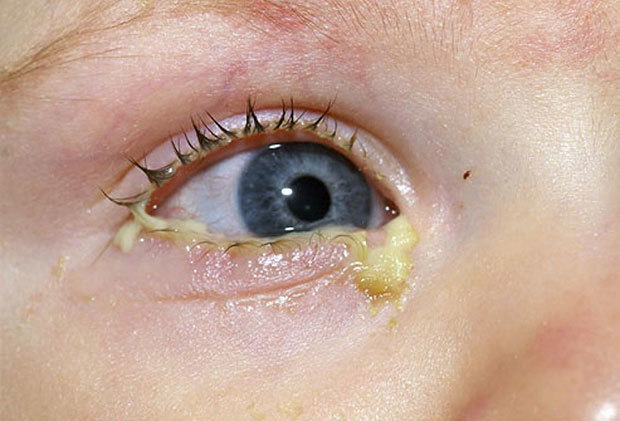
Воспалился глазик
Воспаление сопровождается покраснением и припухлостью век. Поэтому грудничку тяжело открывать закисшие после длительного сна глазки.
Основная из проблем, почему у новорожденного сильно закисают веки, м конъюнктивит. Слизистая может воспалиться по нескольким причинам:
- в глаз попала инфекция;
- у ребенка наблюдается одна из болезней носоглотки;
- возникла аллергическая реакция на еду, пыль, шерсть животного, запахи и т.п.
Признаком того, что природа воспаления вирусная или инфекционная, станет высокая температура.
Другие причины закисания
| Наименование | Особенности |
|---|---|
| Золотистый стафилококк | Гноиться глаз у грудного ребенка может при заражении такой опасной бактерией. Если своевременно не обнаружить микроорганизм и не начать терапию, воспаление быстро распространится на другие органы, развившись в сепсис. |
| Инфекция аденовирусная | У малыша не только глазки закисают, но также идет обильная слизь из носа. Болезнь сопровождается высокой температурой и воспалением горла. |
| Дакриоцистит | Причиной закисания глаз становится эмбриональная ткань, закупоривающая слезные каналы. Не у всех детей мембрана разрывается после рождения, затрудняя отток жидкости. Если глаз будет гноить, значит, к патологии добавилась инфекция. |
Любая из описанных причин требует консультации с врача. Самостоятельно сложно поставить правильный диагноз, что приведет к неверному выбору терапии.
Конъюнктивит как причина нагноения
Не каждое воспаление глаз сопровождается нагноением, если лечение будет правильным и своевременным. Появлению неприятных выделений способствуют различные причины. Самый характерный для новорожденных фактор – воспаление конъюнктивы, которую малыш может получить при прохождении через родовые каналы, во время нахождения в пренатальном центре, а также по прибытии домой.
Существует несколько разновидностей данного заболевания, у них имеется общая симптоматика:
- кожа век отекает;
- глаза начинают слезиться;
- белки краснеют;
- веки после сна из-за склеивания плохо раскрываются;
- в слизистых выделениях часто присутствует гной.
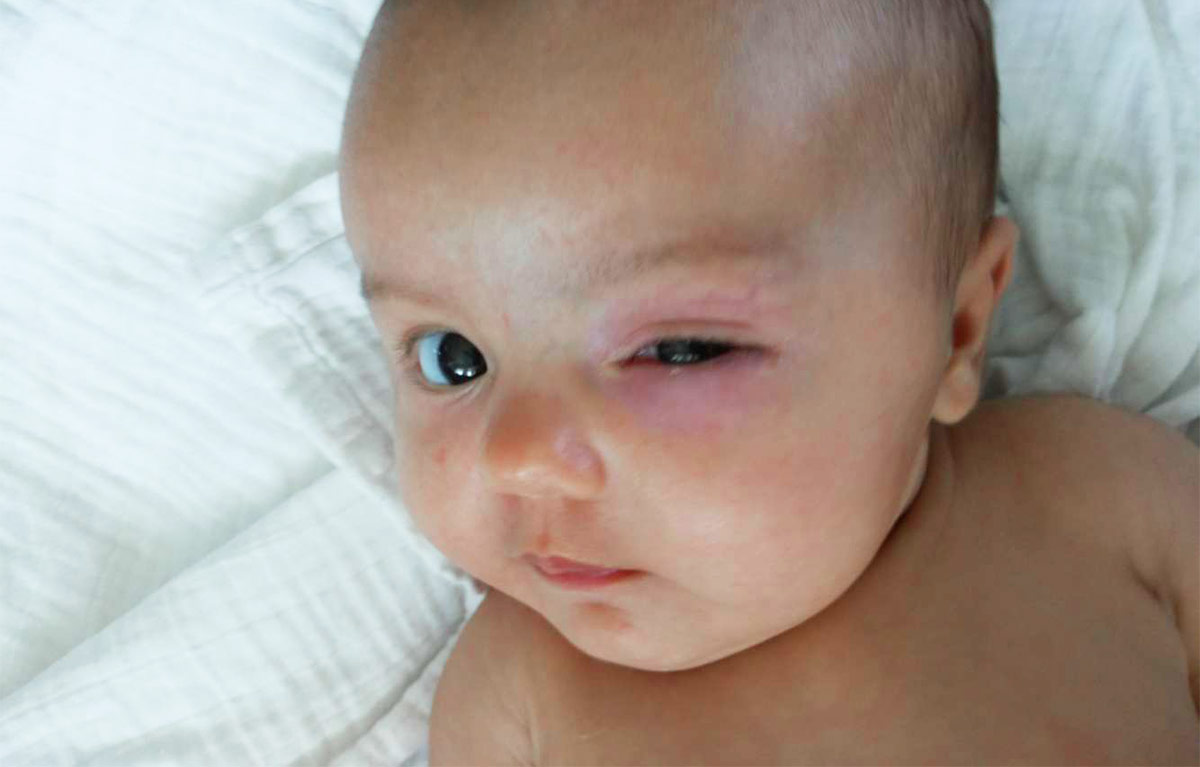
Воспаление конъюнктивы
Неприятные ощущения в глазах вызывают дискомфорт. Младенец болезненно реагирует на яркий свет. Ребенок становится беспокойным, плохо спит, капризничает во время кормлений. Все это негативно сказывается на общем состоянии детского организма.
Бактериальные конъюнктивиты
В большинстве случаев их вызывают золотистый стафилококк (Staphylococcus aureus), пневмококк (Streptococcus pneumoniae), разные виды гемофильной палочки. Реже Chlamydia trachomatis (трахома), гонококк Neisseria gonorrhoeae, синегнойная палочка Pseudomonas aeruginosa.
Развитие и симптомы
Как правило, сначала инфицируется один глаз, а через некоторое время второй. Выделения носят гнойный характер. Могу быть слабыми (заметны на ресницах в виде небольших хлопьев), умеренными и обильными, преимущественно желтоватого и зеленоватого цветов. Сильные выделения при высыхании вызывают слипание ресниц и век.
Выражены покраснения оболочки глазного яблока и век. Веки отекают, как правило, умеренно. Предушные лимфоузлы не отекают.
Светобоязнь отсутствует. Хемоз не развивается. Этим бактериальный конъюнктивит отличается от вирусного.
Боль умеренная, при развитии кератоконъюнктивита – выраженная. При кератоконъюнктивите может упасть зрение.
Бактериальная форма болезни может быть как острой, так и хронической. При хронической форме недуг прогрессирует медленно, в течение нескольких недель возможны лишь небольшая гиперемия глаз и утреннее слипание век. Для хронического конъюнктивита характерны сопутствующие патологии – синдром «сухого глаза», блефароконъюнктивит.
При остром конъюнктивите, вызванном стафилококком или стрептококком (самые распространенные возбудители этой болезни), он прогрессирует в течение 2–4 дней. Если в течение недели или более лечение антибиотиками не было проведено (или оказалось неэффективным), возможно развитие кератоконъюнктивита или язвы роговицы.
При правильной терапии уменьшение симптомов наступает на 3-й день.
Лечение хронического конъюнктивита может потребовать больше времени, особенно при сопутствующих патологий и присоединении других инфекций.
Диагностика
Дифференциальную диагностику (различия) бактериальной формы воспаления с ее вирусной и неинфекционной формами проводят, исходя из клинической картины, описанной выше.
Бактериальный посев отделяемого из глаза назначают при тяжелом течении болезни, слабом иммунитете пациента, некоторых хронических заболеваниях глаз.
Лечение
При бактериальной форме болезни назначаются местные антибиотики в виде капель.
Выполняется промывание глаз раствором фурацилина.
Гонококковая, синегнойная и хламидийная инфекции требуют подключения системной антибактериальной терапии.
Если на 2–3 день не наступает облегчения, это означает резистентность бактерий к этому антибиотику или, то что конъюнктивит имеет небактериальную природу.
Если раньше этого не было сделано, выполняют бактериальный посев отделяемого из глаза на вид бактерий и их чувствительность к разным видам антибиотиков. Если результат будет отрицательным (бактерии не обнаружатся) это будет означать, что данный конъюнктивит имеет вирусное или аллергическое происхождение.
При уверенности в бактериальной природе заболевания при его тяжелом течении подключают кортикостероиды или комбинацию антибиотика и кортикостероидного препарата.
Синегнойный конъюнктивит
Возбудитель – синегнойная палочка Pseudomonas aeruginosa.
Болезнь протекает стремительно. В течение 30–60 минут возникает резкая боль, падение зрения, выраженная гиперемия глазного яблока. Отек выражен слабо. Выделения скудные. Выраженная фотофобия мешает офтальмологическому осмотру.
В первые часа болезни возникает язва роговицы. Ее прободение и развитие эндофтальмита возможно уже через 2 суток.
Справка! Эндофтальмит – гнойный воспалительный процесс внутренней оболочки глазного яблока.
Присоединение язвенного поражения более вероятно, если у пациента уже было нарушение целостности роговицы (операции, использование контактных линз). Обычно носит односторонний характер.
Терапия
Лечение проводится только в условиях стационара. Назначается мощная антибактериальная терапия, как местно, так и системно. Параллельно проводится противовоспалительное и восстанавливающее лечение.
Применяют такие препараты:
- Местные антибиотики широкого спектра действия 2-х видов. Обычно это фторхинолон последнего поколения + аминогликозид.
- Курс внутримышечных инъекций антибактериальными препаратами: аминогликозиды или цефалоспорины.
- Противовоспалительные препараты нестероидной группы (НПВС).
- Препараты для репарации (восстановления структуры) клеток: Мирамистин, Солкосерил.
- Мидриатики (средства для расширения зрачка).
Эти меры должны быть приняты еще до поступления пациента в стационар.
Бытовые причины
При нерегулярном появлении привкуса металла во рту, причинами обычно выступают внешние факторы. К ним относят:
- Употребление минеральной воды с ионами серебра или воды из-под крана с высоким содержанием тяжелых металлов.
- Приготовление кислой пищи в чугунной или алюминиевой посуде. При нагревании продуктов с содержанием кислот они соединяются с металлами.
- Потребление некачественных морепродуктов.
- Пирсинг языка или губы.
- Продолжительное обезвоживание.
- Работа на вредном производстве: промышленные предприятия по переработке или добычи металлов, типографии, химические лаборатории.
- Длительное ношение тяжелых железных аксессуаров. Обычно эта причина характерна появлением неприятного вкуса во рту у мужчин, так как они предпочитают носить массивные украшения.
Наличие металлических украшений — частая причина привкуса металла во рту.
Важно! Тяжелые элементы могут попасть в организм при избыточном курении, вдыхании сероводорода, пероксида водорода, проникновении ртути от разбитого градусника
В заключение
В очередной раз хотим отметить, что не стоит заниматься самолечением малыша, даже если вы знаете наверняка, что у него банальный конъюнктивит, а также знаете, какие именно капли следует принимать. Лучше, если ребенка осмотрит врач, который и сделает соответствующие назначения.
Кроме того, не прислушивайтесь к советам друзей, соседей, бабушек и прочих доброжелателей. Конечно, они желают вам только добра, но это еще не значит, что их знания превосходят знания квалифицированного педиатра или офтальмолога. Не говоря уже об опыте обращения с детьми. Помните, глаза – очень чувствительный орган, а потому к ним нужно относиться особо бережно.
|
Твитнуть |