Возраст новорождённого ребёнка
Содержание:
- ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ У НЕДОНОШЕННЫХ ДЕТЕЙ
- Жизнь вопреки всему…
- Лечение перинатальной энцефалопатии
- Уход за недоношенным ребенком на втором этапе выхаживания
- Недоношенный ребенок: основные понятия
- Постконцептуальный возраст
- Классификация и стадии развития перинатальной энцефалопатии
- Ответы на частые вопросы
- Осложнения перинатальной энцефалопатии
- Симптомы перинатальной энцефалопатии
- КРИТЕРИИ ВЫПИСКИ НЕДОНОШЕННОГО РЕБЕНКА НА ПЕДИАТРИЧЕСКИЙ УЧАСТОК
ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ У НЕДОНОШЕННЫХ ДЕТЕЙ
1. Строгое соблюдение дозировок, кратности и сроков введения антибиотиков.
2. Тщательный выбор лекарственных средств при терапии недоношенных детей с желтухой.
3. Обеспечение оптимального питьевого режима.
4. Профилактика и лечение дисбактерноза.
5. Проведение заместительной иммунотерапии с учетом особенностей питания и иммунитета.
6
Медленное, очень осторожное внутривенное введение жидкостей (2—4 мл/час)
Прогнозирование рождения недоношенного ребенка. Прогнозирование риска преждевременного рождения ребенка включает анализ большого числа факторов и возможности их раннего выявления до наступления беременности или на ранних ее сроках. Это потребовало разработкипрогностических систем, основанных на оценке комбинации и информативной значимости отдельных факторов риска.
Многие стандартизированные системы оценки риска касаются не только преждевременных родов, но и широкого спектра неблагоприятных исходов беременности (Фролова О. Г., 1978).
Оценочная таблица, информативность применения которой подтверждена в проспективных исследованиях, представлена в табл. 4 (Creasy R.K. et al., 1980).
Оценка 10 баллов и больше соответствует высокому риску, б—9 баллов – умеренному, до 6 баллов – низкому риску.
Значение оценочно-прогностических таблиц заключается как в выявлении женщин с повышенной вероятностью преждевременных родов и установлении наблюдения за ними, так и в определении приоритетного направления профилактики недонашивания в каждом конкретном регионе.Поэтому более целесообразными следует признать системы, разработанные с учетом частоты преждевременных родов в данной популяции или территории.
Все предлагаемые формализованные системы оценивают риск преждевременных родов в баллах, как рекомендовано ВОЗ. Однако внедрение в практику этих систем с подсчетом риска в баллах оказалось пока недостаточно успешным, так как математическое баллирование не выявило преимуществ перед учетом опытными клиницистами нескольких наиболее значимых факторов (Chenoweth J.N. et al., 1983; Papiernik E., 1984).
В последние годы предпринимаются попытки разработки альтернативных по отношению к формализованным системам подходов к прогнозированию преждевременных родов. В их основе лежит установление таких показателей, которые более тесно связаны с процессами, происходящими в матке. Изучается возможность использования для прогнозирования недоношенности такого признака, как самопроизвольная антенатальная активность матки (которая, по данным специальных исследований, может повышаться за несколько недель до родов), а также характеристики релаксированной шейки матки.
Специалисты считают, что регистрация таких признаков позволит улучшить прогноз и уменьшить частоту недостаточно обоснованных серьезных вмешательств. Эти показатели и признаки уже включены в некоторые программы профилактики недоношенности.
Жизнь вопреки всему…
Касательно недоношенных детей имеется общая тенденция: частота заболеваемости, смертности и инвалидности увеличивается по мере уменьшения срока гестации.
Однако прогноз остается всего лишь прогнозом и не является гарантией или приговором. Поскольку одни недоношенные малютки наперекор всем мрачным оценкам борются, выживают и растут здоровыми детьми. Тогда как другие малыши тяжело выхаживаются, а иногда даже погибают, хотя, казалось бы, изначально имеют более благоприятные данные.
Почему так происходит? Вопрос лучше адресовать Матушке Природе. Увы, ответ на него мы, скорее всего, не получим. Однако, пожалуй, можно объяснить этот феномен стремлением некоторых малышей цепляться за жизнь любыми способами.
Отсюда вывод: с каждым прожитым днем шансы выжить у малютки значительно повышаются.
Поэтому в следующем материале мы поговорим об особенностях физиологии недоношенного ребенка в зависимости от гестационного возраста на момент рождения. Напрямую с ними связано успешное выхаживание, приспособление к жизни вне утробы матери и здоровье недоношенного малыша.
Также читайте:
врач-ординатор детского отделения
фото: http://globallookpress.com
Лечение перинатальной энцефалопатии
Лечение перинатальной патологии в острый период проводится в отделении неонатологии.
Оперативное лечение может понадобиться при наличии у ребёнка большой гематомы внутри полости черепа — её удаление возможно только хирургическим путём.
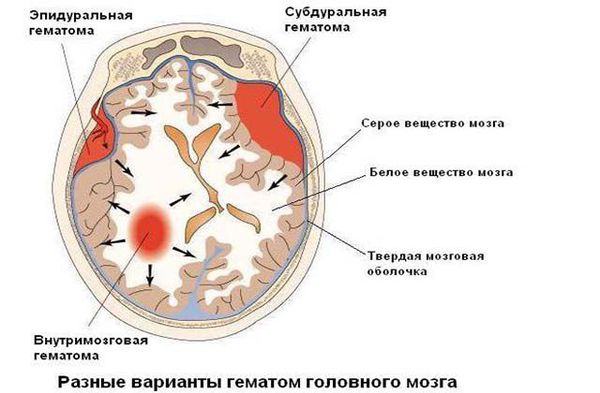
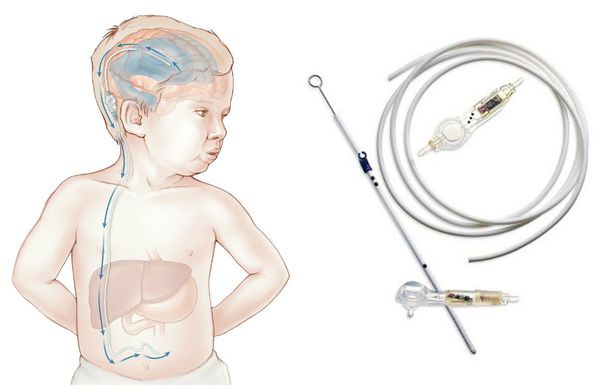
При нарастающей закрытой гидроцефалии, чтобы избежать атрофии головного мозга от сдавления его жидкостью, детям проводят шунтирующую операцию — устанавливают шунт (пластиковую трубочку, по которой лишняя жидкость из полости черепа отводится в брюшную полость и там всасывается).
Однако большинство родителей сталкивается с необходимостью лечения ребёнка с перинатальной энцефалопатией в восстановительный период до 1 года в связи с нарушением мышечного тонуса, задержкой развития, гипертензионно-гидроцефальным синдромом и прочими проявлениями.
Наибольшего эффекта можно добиться с помощью комплексного лечебного подхода.
Лечебный медицинский массаж — проводится для нормализации мышечного тонуса и улучшения трофических процессов в тканях. Должен выполняться только массажистом, имеющим медицинское образование и опыт работы с детьми с перинатальным поражением головного мозга. Процедура проводится в детских поликлиниках и центрах реабилитации .
ЛФК — лечебная физкультура. Может включать различные виды:
- Войта-терапию;
- Бобат-терпию;
- лечебную гимнастику на мячах;
- механотерапию (занятия ЛФК на тренажере);
- занятия с инструктором в плавательном бассейне.
ЛФК должен проводить только инструктор, имеющий специальное образование .

Микротоковая рефлексотерапия (МТРТ) — новая медицинская технология, разрешённая Минздравом РФ и рекомендованная для лечения детей с органическим поражением головного мозга, с задержками развития двигательного, речевого, психического развития и ДЦП. Лечение проводится в амбулаторном режиме в реабилитационных центрах в различных регионах РФ.
Лечебное воздействие физиологичное и безболезненное, оказывается токами микроамперного диапазона на нейрорефлекторные зоны на различных участках кожного покрова. Микротоки в 10 раз меньшие, чем при стандартной физиотерапии. Лечение проводится по индивидуальной схеме с учётом всех имеющихся у ребёнка проявлений перинатальной энцефалопатии.
В процессе лечения восстанавливается нормальная рефлекторная деятельность головного мозга, нормализуется мышечный тонус: спастичные (напряжённые) мышцы — расслабляются, гипотоничные (ослабленные) — стимулируются. МТРТ стабилизирует тонус сосудов головного мозга, что позволяет скомпенсировать внутричерепное давление.
Метод способствует приобретению новых двигательных навыков за счёт восстановления активности нейронов различных зон коры головного мозга и мозжечка, пострадавших от гипоксии и гидроцефалии .
Лекарственные препараты ноотропной группы («Кортексин», «Пантогам», «Цераксон» и др.) должны назначаться только детским неврологом строго по показаниям, т. е. при наличии у ребёнка задержки психомоторного развития и отсутствии противопоказаний .
Мочегонные препараты целесообразно использовать только при повышении внутричерепного давления (расширение ликворных пространств на НСГ, наличие клинических проявлений гипертензионно-гидроцефального синдрома).
Детские неврологи, как правило, назначают мочегонный препарат «Диакарб», который также оказывает дополнительное воздействие на сосудистые сплетения головного мозга — уменьшает избыточное образование ликвора и снижает внутричерепное давление. Однако он должен применяться только в сочетании с «Аспаркамом», так как применение этого диуретика приводит к потере такого микроэлемента как калий, «Аспаркам» восполняет его потерю . В лёгких случаях в младенческом возрасте целесообразно использовать щадящие фито-препараты: фенхелевый чай, укропная вода, разрешённые к применению в детском возрасте.
Уход за недоношенным ребенком на втором этапе выхаживания
Выхаживание недоношенного ребенка на втором этапе строится индивидуально и является логическим продолжением мероприятий, начатых в отделении патологии новорожденных родильного дома.
Недоношенные дети с массой тела в момент поступления 1700 г и менее обычно нуждаются в дополнительном обогреве, в связи с чем их помещают в кувез-кровать. Необходимость дополнительного согревания таких детей обычно исчезает к концу 2-3 недели жизни. «Экстремально» недоношенные нередко находятся воткрытых кувезах до полугора-двухмесячного возраста.
Кувезы закрытого типа на втором этапе выхаживания используют чаще всего для больных детей.
Температура воздуха в отделении второго этапа выхаживания недоношенных соответствует таковому в отделении патологии новорожденных родильного дома, однако в палате, где задерживаются дети с массой выше 2500 г, она должна быть снижена до 23-24 С°.
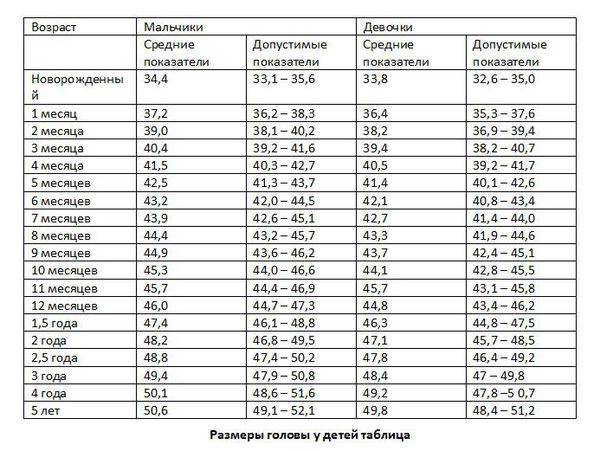
Антропометрию проводят в день поступления (измеряют окружность головы, груди, плеча, бедра, голени, рост, массу), затем повторяют это исследование ежемесячно. Исключение представляют определение массы тела и окружности головы. Взвешивают детей ежедневно, а в случае грудного вскармливания – до и после каждого кормления, проводя при необходимости соответствующую коррекцию объема питания. Окружность головы измеряют не реже одного раза в неделю. Одновременно определяют темпы нарастания мозговой части черепа (расстояние между верхними точками ушных раковин) при наложении сантиметровой ленты через свод черепа.
Один раз в неделю пальпаторно определяют плотность костей черепа для своевременной диагностики краниотабеса. Выкладывание недоношенных на живот начинают как можно раньше. Манипуляцию проводят на жесткой поверхности (матрасик) без подушки, так как у некоторых из них даже в месячном возрасте может отсутствовать защитный рефлекс. В последние годы доказана целесообразность выхаживания недоношенных в положении на животе, так как данная позиция способствует увеличению напряжения кислорода в крови и, кроме того, снижает вероятность срыгиваний.
Массаж передней брюшной стенки проводят ежедневно, начиная с месячного возраста при достижении ребенком массы 1700-1800 г. У недоношенных, страдающих метеоризмом, периодически показано поглаживание живота даже при массе тела 900-1000 г.
Игрушку подвешивают на уровне груди на высоте 60-70 см вне зависимости от возраста, срока гестации и состояния ребенка.
Прогулки с недоношенными детьми, длительно находящимися в отделении второго этапа выхаживания, осуществляют на прогулочных верандах или на улице в теплый осенне-весенний период и летом. В случае затяжных бронхолегочных заболеваний и тяжелой анемии недоношенных, показаны прогулки и в зимний период на прогулочной веранде. Прогулки начинают с детьми 3-4-недельного возраста при достижении массы тела 1700-1800 г. Прогулки с глубоко недоношенными детьми можно начинать с двухмесячного возраста при массе тела 1500-1600 г.
Использование ЛФК и массажа недоношенным детям
Виды массажа и ЛФК:
1. Классический массаж общий и локальный (тактильный, расслабляющий, стимулирующий).
2. Точечный массаж (тормозной и возбуждающий).
3. Сегментарный массаж.
4. Физические упражнения:
— рефлекторные;
— пассивные;
— активные (в соответствии с уровнем психомоторного развития ребенка).
— Упражнения в воде, подводный массаж.
Недоношенный ребенок: основные понятия
Сразу после рождения определяется, насколько недоношен малыш, так как от этого зависит дальнейшая тактика лечения и создание условий для выхаживания.
При этом учитывается два основных критерия: масса тела при рождении и гестационный срок или возраст (количество полных недель беременности к моменту родов).
Степени недоношенности
Первая степень недоношенности — роды на сроке 34-36 недель и шесть дней. Вес при рождении — от 2001 до 2500 граммов. Прогноз благоприятный, как правило, без создания особых условий для выхаживания. За исключением случаев, когда имеются другие состояния либо заболевания — например, инфекция, родовая травма, длительный безводный период.
Вторая или средняя степень недоношенности — ранние роды на сроке 31-33 недели и 6 дней. Вес при рождении — от 1501 до 2000 граммов. Прогноз благоприятный при оказании своевременной медицинской помощи, а также в условиях оптимального вскармливания и ухода.
Третья или тяжелая степень недоношенности — очень ранние роды на сроке 28-30 недель. Масса тела при рождении — от 1001 до 1500 грамм. Прогноз не совсем благоприятный, хотя многие из этих детей выживают. Однако в последующем они длительно находятся на выхаживании и получают лечение в связи с различными заболеваниями.
Четвертая степень или глубокая недоношенность — экстремально ранние роды на сроке до 28 недель. Вес при рождении — до 1000 грамм (экстремально низкий вес). Согласно статистике на этом сроке каждый пятый малыш рождается живым.
Однако прогноз неблагоприятный. Малыши, которые родились живыми до 26 недель, к сожалению, в 80-90% случаев погибают к месячному возрасту, а из тех, кто родился на 27-28 неделе — около 60-70%.
К тому же у глубоко недоношенного малыша в силу незрелости всех органов и систем возможно развитие многочисленных патологических состояний и заболеваний. Поэтому вопрос о дальнейшей судьбе малыша рекомендуется решать совместно с акушером-гинекологом, неонатологом и мамой ребенка. При этом родителям объясняются все последствия и необходимость длительного выхаживания.
Постконцептуальный возраст
Постконцептуальный (концептуальный) возраст – время, прошедшее с момента оплодотворения / зачатия до рождения ребёнка .
При беременности, возникшей естественным путём, невозможно рассчитать или определить истинное время зачатия. При беременности, возникшей с использованием репродуктивных технологий, время зачатия известно, следовательно, постконцептуальный возраст можно определить только для такого вида беременности.
Однако, учитывая, что подавляющее большинство беременностей возникает естественно, термин постконцептуальный возраст вносит путаницу и не рекомендован для использования . Для каждого плода независимо от способа зачатия необходимо использовать гестационный возраст.
Для того чтобы определить гестационный возраст плода/ребёнка необходимо к постконцептуальному возрасту прибавить две недели. Обычно столько времени проходит между первым днём последней менструации и зачатием. Постконцептуальный возраст не равен гестационному возрасту и не является ему синонимом .
Классификация и стадии развития перинатальной энцефалопатии
Перинатальные поражения ЦНС в зависимости от основного повреждающего фактора:
- гипоксические;
- травматические;
- токсико-метаболические;
- инфекционные.
Из указанных факторов ведущее место занимает внутриутробная и интранатальная гипоксия (недостаток кислорода во время беременности и родов). Однако у многих детей перинатальная патология смешанная, например гипоксически-травматическая .
Длительность острого периода:
- у доношенных младенцев — от момента рождения до 7 дней;
- у недоношенных младенцев — до 28 дней.
Восстановительный период длится от месяца до года, у недоношенных детей этот период удлиняется до 2 лет.
Ответы на частые вопросы
Желтуха у новорожденных сколько длится?
Неонатальная желтуха лечение требует в сложных случаях. В зависимости от разновидности длительность заболевания может составлять от нескольких дней до полугода. В среднем от 96 часов до 14-30 дней.
Чем опасна желтуха у новорожденного ребенка?
Опасность заболевания состоит в токсичности билирубина относительно внутренних органов. Самым тяжелым осложнением желтухи является поражение головного мозга. Лечение желтухи у новорожденных дает положительные результаты при своевременно поставленном диагнозе.
Почему у новорожденных желтуха?
Заболевания у младенцев провоцируется разными факторами. Один из них – резус-фактор Rh- матери, когда у нее в крови нет антигена Rho(D), инфекционные поражения печени, врожденный гепатит, реакция на грудное молоко и др. Если печень у новорожденного работает неправильно, этот фактор также провоцирует желтуху. Детский организм борется с избытком билирубина посредством связывания его с белком крови альбумином, но не всегда этот процесс эффективен. Это и становится причиной возникновения желтушности склер глаз и кожи.
Осложнения перинатальной энцефалопатии
В случае тяжёлого поражения нервной системы и несвоевременного начала комплексного лечения впоследствии возможно формирование серьёзных нарушений:
- Симптоматическая эпилепсия — патология, которая характеризуется наличием симптомокомплекса эпилепсии (судорожных приступов). В отличие от эпилепсии является не врождённой, а приобретённой патологией.
- Гидроцефалия, или водянка головного мозга, — скопление спинномозговой жидкости (ликвора) в полости черепа.
- Детский церебральный паралич — это группа двигательных расстройств, которые возникают из-за повреждения мозга в перинатальном периоде.
- Грубые задержки психоречевого развития с нарушением нормального развития ребёнка и социальной адаптации .
Симптомы перинатальной энцефалопатии
Уже при рождении при наличии тяжёлой родовой травмы с внутричерепным или внутрижелудочковым кровоизлиянием, асфиксией в родах и т. д. у детей отмечаются такие проявления, как угнетение или возбуждение ЦНС, внутричерепная гипертензия (повышенное давление), судороги и даже кома. В таком случае дети экстренно госпитализируются в отделение неонатологии, где получают интенсивное лечение под постоянным наблюдением врачей с внутривенным введением лекарственных препаратов. При необходимости детей временно подключают к аппарату ИВЛ (искусственной вентиляции лёгких).
Большинство детей с нетяжёлым поражением ЦНС выписывают из роддома домой, и клинические проявления перинатальной энцефалопатии у них появляются позже .
У детей до года с перинатальной энцефалопатией клинические проявления делят на несколько групп.
Гипертензионно-гидроцефальный синдром:
- Повышенная возбудимость нервной системы в виде беспокойства, беспричинного плача, тремора подбородка, выраженного нарушения сна (ребёнок спит только на руках при укачивании).
- Положительный симптом Грефе (между верхним веком и радужкой видна тонкая белая полоска склеры) также отмечается экзофтальм — широко раскрытые “удивлённые” глаза.

- Расширение вен в височной области.
- Выступающие лобные бугры.
- Заведение головы назад в положении лежа на боку.
- Выбухающий и напряжённый родничок.
- Быстрый рост головы с увеличением окружности по отношению к норме.
Вегето-висцеральный синдром:
- Обильные срыгивания либо рвота.
- Мраморная окраска кожных покровов.
- Нарушение пищеварения со склонностью к запорам либо диарее.
- Нарушение терморегуляции в виде повышения температуры до субфебрильных значений (до 37,5 °C) без признаков воспалительного процесса .
Синдром двигательных нарушений:
- Нарушение мышечного тонуса.
- Нарушение рефлекторной деятельнсти.
- Нарушение спонтанной двигательной активности, которая может приводить к задержке психомоторного развития .
Мышечный тонус при этом может быть повышен либо снижен. При повышении тонуса мышц в руках преобладает тонус в сгибателях (ребёнок держит ручки в кулачках), в ногах преобладает тонус в икроножных мышцах и приводящей группе мышц бедра (при попытке поставить на поверхность ребёнок поджимает пальцы стоп, опора на носочки с перекрёстом).
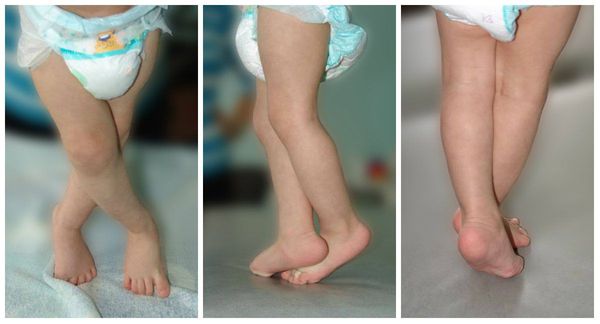
В некоторых случаях наоборот отмечается снижение мышечного тонуса, ребёнок не удерживает голову, не опирается на ноги, ослаблен мышечный корсет спины (не сидит или сидит с «круглой» спиной) .
Также у многих детей с перинатальным поражением ЦНС отмечается задержка психомоторного развития. В связи с чем детский невролог должен чётко знать календарь психомоторного развития у детей до года. При нормальном психомоторном развитии дети начинают:
- удерживать голову в возрасте 2 месяцев;
- приподниматься на руках в положении лежа в возрасте 3 месяцев;
- переворачиваться в 4 месяца;
- сидеть самостоятельно в 6 месяцев;
- самостоятельно садиться в 7 месяцев;
- ползать в 8 месяцев;
- вставать у опоры в 10 месяцев;
- самостоятельно ходить в 12 месяцев.
Существуют индивидуальные особенности развития, небольшие отклонения в развитии могут проходить самостоятельно, но отставание в психомоторном развитии доношенного ребёнка на 2 месяца и более требует осмотра детского невролога для решения вопроса: нуждается ли ребёнок в лечении и назначении комплексной реабилитации.
Не стоит заниматься самолечением, обследование и лечение ребёнку должен назначить детский невролог.
КРИТЕРИИ ВЫПИСКИ НЕДОНОШЕННОГО РЕБЕНКА НА ПЕДИАТРИЧЕСКИЙ УЧАСТОК
1. Вес при выписке в сельскую местность должен быть .не менее 2500 г, в город — 2300 г и в дом младенца — 3000 г.
2. Не должно быть острых заболеваний, при наличии энцефалопатии она должна быть в стадии значительного улучшения.
3. Ребенок должен быть активным, хорошо сосать, прибавлять в весе, иметь нормальную температуру.
4. Основные клинические анализы должны быть без патологических отклонений.
5. Благоприятные социально-бытовые условия (желанный ребенок, хорошая семья, заботливая мать, нет вредных привычек, дома тепло, нет больных и т д.).
6. Благоприятная обстановка в планетуберкулеза.
• 7, При выписке в сельскую местность: в роддом приглашается фельдшер с ФАПа. в роддоме заводится история развития ребенка, форма № 112 и делается первая запись.
Особенности наблюдения за недоношенными детьми:
— при объективном исследовании обратить особое внимание на признаки морфо-неврологической зрелости, определить ее соответствие гестационному возрасту; выявить клинические признаки незрелости органов и систем, особенности течения пограничных состояний:
— максимальная убыль массы тела у детей с массой 1000—1500 г составляет до 10%; 1500—2000 г составляет до 8—9%; 2000—2500 г составляет до 6—8 %. Максимум снижения массы приходится на 4—7 день жизни, отсутствие, динамики массы тела до 10—14 дня, далее постепенное восстановление первоначальных показателей к 3 неделе жизни;
— физиологическая эритема кожных покровов яркая, сохраняется до 2-х недель, редко сменяется шелушением;
— крайне редко отмечаются токсическая эритема и гормональный криз;
— желтуха достигает максимума к 5—8 дню, исчезновение ее
может затягиваться до 3-х недель;
— физиологическая диспепсия специфических особенностей не имеет, однако следует помнить о возможности очень быстрого перехода ее под влиянием неблагоприятных факторов в патологическое состояние;
— транзиторная лихорадка почти не встречается у недоношенных детей, а нарушение терморегуляции в неонатальном периоде направлено в сторону гипотермии.
— При оценке физического развития антропометрические данные ребенка сопоставляются только со стандартными показателями у недоношенных детей (масса тела, длина, окружность головы, окружность грудной клетки). В динамике наблюдения физическое развитие оценивать по темповым массо – ростовым прибавкам в зависимости от срока гестации и массы тела при рождении. Учитывая, что до 3—4 мес. недоношенные дети наблюдаются на дому, необходимо обеспечить их медицинскими весами.
— При оценке психомоторного развития следует помнить, что дети с I степенью недоношенности не отстают от своих доношенных сверстников, дети с II степенью могут отставать на 1—:1,5 мес; а с III—IV степенью недоношенности — на 2—3 мес.
— Обратить внимание на склонность недоношенных детей к развитию фоновых заболеваний (анемия, рахит, гипотрофия). Обеспечить раннюю их диагностику, активную профилактику и лечение
— Спланировать сроки диспансерного наблюдения педиатром и специалистами, обратив особое внимание на критические периоды развития недоношенного ребенка. — Назначить и интерпретировать анализ крови (1 раз в месяц контроль Н в и количества эритроцитов)
Об анемизации ребенка свидетельствуют: в первую неделю жизни — Нв в ниже 180 г/л, эритроциты — 4,5.1012/л, на второй неделе — Нв ниже 150 г/л, эритроциты ниже. 4,0. 1012/л, после 2-х недель — Нв ниже 110 г/л, эритроциты ниже 3,5-1012/л
— Назначить и интерпретировать анализ крови (1 раз в месяц контроль Н в и количества эритроцитов). Об анемизации ребенка свидетельствуют: в первую неделю жизни — Нв в ниже 180 г/л, эритроциты — 4,5.1012/л, на второй неделе — Нв ниже 150 г/л, эритроциты ниже. 4,0 . 1012/л, после 2-х недель — Нв ниже 110 г/л, эритроциты ниже 3,5-1012/л.
— Спланировать индивидуальный прививочный календарь. Детям, родившимся с массой до 1500 г, профилактические прививки назначаются после 1 года с учетом состояния здоровья.
— Санпросветработа с родителями об особенностях развития недоношенных детей, подверженности их заболеваниям.
— Рекомендовать индивидуальное психо-физическое воспитание ребенка в сенье, закаливающие процедуры.
— Информировать родителей о возможных причинах недоношенности и о своевременном их устранении при повторной беременности.











