Роды без боли
Содержание:
Последствия эпидуральной анестезии
Но, сейчас вопрос не о ней, а о возможных последствиях после неё, которые могут давать о себе знать достаточно долго.
- Не подействовало
- Аллергия
- Трудности с дыханием
- Редко, но бывает воздействие через нервные окончания на межреберные мышцы
- Головные боли
- Понижение артериального давления
- Затруднение мочеиспускания
- Паралич нижних конечностей
- Слабая родовая деятельность
- И самое частое, я бы сказала хит – БОЛЬ в СПИНЕ
Из-за прокола спинномозговой оболочки некоторое количество спинномозговой жидкости попадает в эпидуральное пространство.
Врачи говорят, о боли, которая может быть сутки, но в жизни девочки мучаются по нескольку месяцев и даже годами, эпизодически, но выстреливает
Так же возможна гематома в районе укола, которой не уделили должное внимание cвоевременно
Вообще сотни тысяч раз подумайте, если захотите обезболивающий укольчик.
Ведь укол избавляет не только от боли… Но не будем вдаваться в подробности.
Этапы проведения эпидуральной анестезии
- Подготовка пациентки (роженицы): психологическая подготовка, предупредить, чтобы в день операции, пациентка ничего не кушала и не пила (при плановой операции), дать выпить успокоительные, выявить на какие препараты у неё аллергия;
- Обследовать пациентку:
- измерение температуры тела, давление, пульс;
- сделать общий анализ крови (эритроциты, гемоглобин, лейкоциты, тромбоциты), группа крови и резус фактор, коагулограмма (фибриноген, протромбин);
- Проведение эпидуральной анестезии:
Подготовка пациентки: пункция периферической вены с введением катетера, подключить к системе для инфузии, поставить манжетку для измерения давления, пульсоксиметр, маску с кислородом;
- Подготовка нужного инструментария: тампоны со спиртом, анестетик (чаще используют Лидокаин), физиологический раствор, специальная игла с проводником для пункции, шприц (на 5 мл), катетер (при необходимости), лейкопластырь;
- правильная позиция пациента: сидя или лёжа на боку с максимальным наклоном головы);
- Определение нужного уровня позвоночного столба, где будет, производится эпидуральная анестезия;
- Обработка (дезинфекция) участка кожи, на уровне которого будет производиться эпидуральная анестезия;
- Пункция эпидурального пространства с введением препарата Лидокаина;
- Контроль гемодинамики (давление, пульс) и дыхательной системы.
Показания к эпидуральной, спинальной, спинально-эпидуральной анестезии
Эпидуральная и спинальная анестезия особо востребована при различных осложнениях беременности, например:
- гипертензивных расстройствах (преэклампсия, хроническая артериальная гипертензия);
- родах у женщин с заболеваниями сердца, почек, органов дыхания;
- родах у женщин с антенатальной гибелью плода;
- аномалиях сократительной деятельности (такие виды, как дискоординированная родовая деятельность, чрезмерно бурная родовая деятельность, которые сопровождаются выраженным болевым синдромом);
- чрезмерном болевом синдроме. Для того чтобы понять, нужно ли региональное обезболивание, проводят оценку родовой боли. Роженице предлагают оценить свою боль по визуально-аналоговой шкале (с максимальным значением 10 баллов). Если оценка боли превышает 4 балла, можно рассматривать возможность проведения региональной анальгезии;
- преждевременных родах, как метод обезболивания, более бережный для ребенка.
Также проведение эпидуральной или спинальной анестезии возможно у юных девушек в первых родах, которые наиболее эмоционально лабильны. В любом случае решение о применении данного метода обезболивания рассматривается индивидуально, принимается совместно с анестезиологом и акушером-гинекологом, учитываются все плюсы и минусы региональной анальгезии. При этом пациентка дает информированное согласие на проведение данного метода обезболивания, потому что любое медицинское вмешательство имеет и побочные действия.
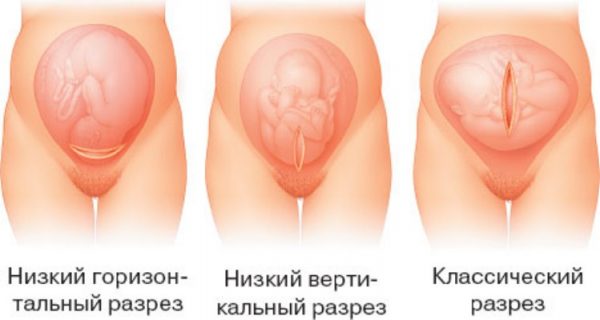
Кроме того, региональная анестезия может быть применена при кесаревом сечении. При этом вводится более высокая концентрация препарата, что позволяет вызвать чувство «онемения» в брюшной полости, достаточное для проведения хирургической операции.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Самые популярные мифы об эпидуральной анестезии
Итак, от боли мы успешно избавились. Пора поговорить о мифах, которые так портят репутацию доброму делу.
Миф 1: у меня откажут ноги
Правда: не откажут. Да, действительно, у пациента может появиться ощущение «потери ног». Это всего лишь выключение так называемого «мышечного чувства». Есть у нас такие чувствительные нервы, которые посылают в головной мозг сигналы не о боли, температуре, структуре поверхности и плотности материала, а о положении конечностей и тела в пространстве. В области поясничного отдела позвоночника нервные корешки смешаны: они включают в себя и нервы нижних конечностей, и нервы органов малого таза, и нервы поясничной области, и нервы нижней части брюшной стенки. Поэтому блокада чувствительных корешков на уровне поясничного отдела позвоночника приведет к безразборному (неселективному) выпадению всех видов чувствительности. Степень выраженности (глубина) потери чуствительности зависит от препарата, его концентрации и объема вводимого раствора, но всегда это обратимое явление. То есть спустя несколько часов пациент вновь ощутит и положение ног, и качества предметов, которых коснется его кожа, и боль (если причина боли не будет устранена к тому моменту).
Может на время пропасть и способность двигаться. Если речь идет о перидуральной блокаде на уровне поясничных позвонков, то введение большого объема (более 10 мл) высококонцентрированного раствора местного анестетика вовлечет в процесс не только чувствительные (задние) корешки спинного мозга, но и двигательные (передние). В любом случае, это временный, абсолютно обратимый процесс. Вам куда бегать? Вы в родильном отделении лежите, рожать готовитесь! Отдохните, поспите пока.
Правда: не после, а во время. Действительно, пока будет действовать эпидуральный блок, ни мочевой пузырь, ни прямая кишка не напомнят о себе. Но этого не опасайтесь: вы уже опорожнили свой кишечник в приемном отделении роддома (будьте уверены!), а заботливую акушерку не затруднит поставить вам на время мочевой катетер. Кстати, катетер вы совершенно не почувствуете на фоне эпидурального блока – это плюс.
После прекращения взаимодействия местного анестетика с нервными волокнами Вы сможете управлять работой своих тазовых органов, как и прежде. С одной оговоркой: если сам процесс рождения ребенка не причинит какой-либо травмы этих органов или нервов, проходящих в мягких тканях родовых путей. И это НИКАК не связано с обезболиванием родов.
Миф 3: из-за эпидурального обезболизвания я не смогу тужиться
Правда: сможете. Эпидуральная анальгезия не оказывает ослабляющего влияния на матку. Тонус матки во время родов повышается автоматически. Потуги роженицы – это создание опоры для матки во время родов. Эта опора создается напряжением мышц передней брюшной стенки (брюшного пресса) и диафрагмы. Это произвольно контролируемый процесс со стороны женщины. И даже если вы потеряли чувствительность мышц брюшного пресса, вы сможете сделать глубокий вдох, задержать дыхание и приподнять плечи на несколько секунд от кровати. Браво! Вот и удалось! Причем, во время такого натуживания вы не ощущаете схваткообразной боли и продвижения младенца по родовым путям.
Миф 4: травмы родовых путей намного серьезнее на фоне обезболивания
Правда: это совсем не так. Причина разрыва мягких тканей во время родов – несоответствие эластичности мягких тканей матери размерам плода. Если у женщины уже были травмы половых путей, имеются рубцы, то риск повторного разрыва велик. Если женщина страдает хроническим воспалительным заболеванием половых путей, то риск их разрыва велик. Однако эпидуральная анестезия никак не влияет на свойства мягких тканей организма. Зато в случае разрыва (бонус!) зашивание пройдет совершенно безболезненно, без дополнительных методов обезболивания (общий внутривенный наркоз не понадобится).
Миф 8: укол в спину – это ужасно больно!
Правда:12-часовой период болезненных родовых схваток и доли секунды ощущения укола тонкой иголочкой – судите сами… Скажите анестезиологу, что Вы боитесь этого укола. Он предпримет все меры, чтобы не причинить Вам дополнительных страданий. Если стоящий перед Вами анестезиолог не вызывает у Вас доверия по какой-то причине, у Вас есть законное право попросить привлечения другого специалиста.
Миф 9: после эпидуральной анестезии может появиться грыжа межпозвоночного диска
Это точно не правда.
Тела позвоноков и диски между ними образуют столб, расположенный гораздо глубже, чем проникает пункционная игла. Это просто по другую сторону от спинного мозга. До диска еще 2-3 см – это очень много! Никогда анестезиолог не достает иглой диск. Точка.
Противопоказания к эпидуральной или спинальной анестезии
Как бы ни был эффективен метод региональной анальгезии в обезболивании родов, существуют прямые противопоказания к его использованию. В их числе:
- наличие у роженицы деформации позвоночника в месте пункции (поясничный отдел);
- инфекционные заболевания кожи в области поясницы;
- рубцы, опухоли в месте пункции;
- нарушение свертываемости крови, низкий уровень тромбоцитов крови;
- аллергическая реакция на обезболивающий препарат;
- общая инфекция (сепсис, бактериемия);
- некоторые неврологические заболевания.
— В родах очень важен контакт женщины с медицинским персоналом, — убеждена Элеонора Федотова. — Не нужно стесняться задавать даже самые неудобные вопросы и просить о помощи. В современном мире естественные роды должны быть максимально безопасными, исход которых – рождение сохранного здорового доношенного ребенка и счастливая, удовлетворенная родами мама. Это создает так называемый положительный опыт родов, который позволит женщине еще не раз прийти в роддом.
Что такое эпидуральная анестезия?
Эпидуральная анестезия несколько десятилетий назад зарекомендовала себя как достаточно эффективный и безопасный способ облегчить родовую деятельность, оказывающуюся для многих женщин сильнейшим физическим испытанием. И эффективность, и безопасность данного метода весьма относительна, поскольку манипуляция представляет собой медицинское вмешательство, к которому существуют и показания, и противопоказания.
Эпидуральная анестезия — это разновидность регионарной анестезии с использованием вводимого в позвоночник посредством катетера лекарства. Если инъекция обуславливает полную утрату болевых ощущений, то имеет место анальгезия. Если не чувствуются не только боль, но и исчезает чувствительность в определенном участке вовсе, то произведена анестезия, а некоторые медикаменты влекут за собой расслабление мышц, а значит, миорелаксацию.
Эпидуральная анестезия, используемая в период родов, представляет собой введение анестетика в так называемое перидуральное пространство — между позвонками поясничного отдела. Механизм действия эпидуральной анестезии заключается в том, что посредством проникновения лекарственного вещества в субарахноидальное пространство блокируются нервные, в том числе болевые, импульсы в их прохождении по корешковым нервам, а затем и в спинном мозге.
Из лекарственных веществ предпочтение отдается препаратам группы амидов, то есть ропивакаину, бупивакаину или лидокаину. Раствор может быть дополнен опиатами — морфином, фентанилом, промедолом. Эффект от гораздо меньшей дозы опиатов в эпидуральное пространство превосходит большие внутривенные дозировки — например, 5 мг морфина в вену обеспечивает обезболивание на 4-6 часов, а 1 мг морфина в эпидуральное пространство обеспечивает обезболивание на 18-24 часов. Тем не менее, опиаты во многих государствах запрещены к введению в эпидуральное пространство. Усиливающийся ими эффект от амидов может быть дополнен клофелином, кетамином или физостигмином. Каждый из компонентов раствора для эпидуральной анестезии может проявляться негативными побочными действиями, как то тошнота, головокружение, а порой и галлюцинации.
Обработке повергается участок позвоночника в 3-4 поясничных позвонка, где, как известно, располагаются нервы, обеспечивающие чувствительность в органах малого таза. Цель анестезии предотвратить спектр ощущений от матки до головного мозга. Проникновение иглы в эпидуральное пространство — это очень тонкий и щепетильный процесс, требующий высокого профессионализма от анестезиолога. Считается, что игла попадает в эпидуральное пространство, когда она проникает через желтую связку мимо твердой мозговой оболочки. Точная идентификация момента попадания иглы в эпидуральное пространство снижает риск повреждения твердой мозговой оболочки. Идентификация эпидурального пространства производится двумя методиками:
- методика «утраты сопротивления» — проведение иглы через кожу в межостистую связку сопровождается значительным сопротивлением и невозможностью ввести раствор, что указывает на допустимость поступательного движения вперед;
- методика «висячей капли» — более сложная технология, ориентируемая на «поведение» повисшей на игле капли анестетика, она исчезает, как только игла достигает желтой связки.
Введению катетера в перидуральное пространство предшествует обработка места введения местным анестетиком, в период манипуляции женщина не должна ощущать дискомфорта. В спине катетер остается до окончания родов, сама же доза может подаваться повторно. Расходятся мнения о необходимости подачи медикамента вплоть до окончания родов или же до наступления потуг. Приверженцы последней альтернативы настаивают на том, что последний этап родов женщина должна ощущать и контролировать, чтобы избежать разрыва промежности и чрезвычайно длительной и изнурительной родовой деятельности. В любом случае роженица после эпидуральной анестезии остается в сознании, а роды ведутся со схватками, но без боли.
Женщина, выбирающая для себя использование эпидуральной анестезии, должна быть уверенной не только в ведущем роды враче, но и в анестезиологе. От его профессиональности зависит, смогут ли роды пройти с минимальными или вовсе отсутствующими болями, но в достаточном темпе для безопасности матери и ребенка.
ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
Эпидуральная анестезия – так же является одним из самых популярных методов анестезии. Для эпидуральной анестезии применяются препараты: лидокаин, маркаин, наропин. Анестетик вводят в пространство над твердой мозговой оболочкой спинного мозга. При этом блокируются все виды чувствительности от отделов, которые расположены в зоне действия анестетика. Чаще всего, при эпидуральной анестезии, в область прокола вводят сначала иглу, а по ней мягкую гибкую трубочку – катетер, по которому в случае необходимости можно добавлять лекарство, иглу же вынимают.
Рисунок 7. Через иглу вводится специальный катетер.
Процедура установки эпидурального катетера выполняется в стерильных условиях под местным обезболиванием, практически безболезненна, могут быть только неприятные ощущения при продвижении иглы или катетера.
Учитывая анатомические особенности расположения эпидурального пространства (отделено от спинного мозга несколькими мозговыми оболочками – твердой, паутинной и мягкой), введение катетера может выполняться, как на грудном, так на поясничном уровне. Структуры спинного мозга при этом абсолютно не затрагиваются.
Поэтому, для пластических операций эпидуральная анестезия может выполняться на верхнем уровне (например, для выполнения абдоминопластики) и заканчивая нижним уровнем (липофиллинг голеней). В послеоперационном периоде может продолжаться постоянное обезболивание многочасовым введением препарата специальным дозирующим устройством, при этом пациент активен, ведёт удобный для него образ жизни до выписки из клиники.
Преимущества эпидуральной анестезии:
- значительно меньше риск развития головных болей;
- способность удлинить блок, вводя дополнительные дозы препарата через установленный в эпидуральное пространство катетер во время операции;
- есть возможность использовать катетер после операции для дальнейшего обезболивания в палате.
Возможные осложнения:
- Боль в спине и пояснице. По сравнению со спинальной анестезией, боль в спине после эпидуральной анестезии возникает чаще и продолжается дольше. Интенсивность болей не значительная, но в одном из исследований упоминается, что боль в спине становится наиболее частой причиной отказа пациентов от эпидуральной анестезии в будущем. Причина этого осложнения чётко не выяснена, хотя в качестве объяснения выдвигаются следующие предположения: травма окружающих тканей иглой, растяжение связочного аппарата позвоночника. В течение нескольких дней боли проходят самостоятельно, можно 3-5 дней принимать найз, индометацин, диклофенак, посоветовавшись предварительно с врачом.
- Головные боли. Чаще возникает после спинальной анестезии. Характеризуются умеренными проявлениями или вообще их отсутствием в положении на спине и значительным усилением в лобно-затылочной области при подъёме головы. У большинства пациентов головные боли проходят самостоятельно от нескольких дней до недели. Лечение же включает постельный режим, обильное питьё, по необходимости обезболивание, дополнительное введение растворов в вену. Установлено положительное влияние от кофеина.
- Неврологические повреждения. Возникают редко и связаны с введением местных анестетиков высокой концентрации, которые не применяются в нашей клинике.
- Эпидуральная гематома. Очень редкое осложнение, в основном связанное с патологией свёртывающей системы крови или приёмом пациентами некоторых препаратов, которые увеличивают кровоточивость.
История
Общие анестетики широко используются в хирургии с 1842 года, когда Кроуфорд Лонг назначил пациенту диэтиловый эфир и выполнил первую безболезненную операцию.
16 октября 1846 года американский стоматолог и хирург Томас Мортон впервые провел эфирный наркоз пациенту для удаления подчелюстной опухоли.
В России первую операцию под наркозом сделал 7 февраля 1847 года товарищ Пирогова по профессорскому институту, Федор Иноземцев.
Сам Пирогов же операцию с применением обезболивания сделал на неделю позже. За год в 13 городах России было совершено 690 операций под наркозом, 300 из них пироговские!
Вскоре он принял участие в военных действиях на Кавказе. Здесь он впервые в истории медицины начал оперировать раненых с эфирным обезболиванием. Всего великий хирург провел около 10 000 операций под эфирным наркозом.
Виды общей анестезии
Общую анестезию разделяют по разным признакам, но во все виды классификации мы углубляться не будем, а лишь назовём и характеризуем основные виды анестезии, применяемые в практике.
Наркоз с искусственной вентиляцией лёгких
На больших операциях на внутренних органах, расположенных выше диафрагмы, которая отделяет полость грудной клетки от брюшной, как правило, применяется наркоз с искусственной вентиляцией лёгких , а, при операциях на сердце, и с искусственным кровообращением. Препараты для наркоза могут вводиться как внутривенно, так и с вдыхаемым воздухом, или же и тем, и другим способом.
Спинальная и эпидуральная анестезии
Иногда такой наркоз подкрепляют ещё спинальной (субдуральной) или же эпидуральной анестезией, которые, в свою очередь, могут использоваться самостоятельно. При спинальной анестезии препарат вводится под твёрдую мозговую оболочку в жидкость, омывающую спинной мозг на уровне его сегментов, ответственных за чувствительность в зоне операции. На срок действия анестетика эти сегменты и все те, которые находятся ниже их, становятся нечувствительными к боли, а анестезированные части тела – неподвижными. При эпидуральной анестезии лекарство, её вызывающее, вводится над твёрдой мозговой оболочкой на уровне нервных стволов, отходящих от спинного мозга и, омывая их, вызывает прерывание чувствительных и двигательных нервных импульсов в месте действия лекарства. Органы, расположенные ниже места операции, могут быть и не обезболены. Оба вида такой анестезии считаются щадящими: они наименее агрессивны и обладают достоинствами общей и местной анестезии, при этом, практически, не имея их недостатков.
Продленная эпидуральная анестезия
Эпидуральная анестезия может быть ещё и продлённой. В этом случае над твёрдой мозговой оболочкой ставится тонкий катетер (трубка) который выводится наружу. Его приклеивают к спине пациента и добавляют туда обезболивающие препараты: такое послеоперационное обезболивание является самым эффективным.
Для таких видов обезболивания требуется очень небольшое количество препарата из группы местных анестетиков. До недавнего времени применяли лидокаин, но сейчас предложены препараты, действующие более длительно и эффективно в меньших дозах.
Во время такой анестезии врач может предложить пациенту поспать или состояние седации, чтобы человек не скучал всё то время, пока идёт операция.
Другие виды анестезии
Реже встречаются следующие виды анестезии:
- сакральная – как вид эпидуральной,
- проводниковая – когда анестетик вводится рядом с нервным стволом,
- внутривенная – на самостоятельном дыхании – такую часто используют при обезболивании абортов;
- и совсем экзотические: плевральная, торакальная, ректальная, внутрикостная и т п.
Противопоказания для проведения эпидуральной, спинальной, комбинированной анестезии
- аллергия на анестетики, применяемые для анестезии;
- бессознательное состояние роженицы;
- воспалительные процессы в области предполагаемого прокола;
- высокое внутричерепное давление;
- маточное кровотечение;
- нарушение свертываемости крови;
- сепсис (общее заражение крови);
- снижение артериального давления до 100 мм рт. ст. и ниже (решается индивидуально, вегето-сосудистая дистония не является противопоказанием для анестезии, например);
- тяжелые психические и неврологические заболевания матери;
- отказ женщины.
Группа компаний «Мать и дитя» — лидер в области акушерских услуг в России. Родовспоможение — профильное направление нашей работы с 2006 года. Роды в «Мать и дитя» — это безопасные роды без боли для женщины и ребенка. Ведущие родильные дома «Мать и дитя» включают Отделения анестезиологии и реанимации для женщины, Отделения реанимации новорожденных, патологии новорожденных и выхаживания недоношенных детей.
Что можете сделать вы?
Вы должны знать правила, которые сделают вашу операцию еще более безопасной.
Важно следить за тем, в какой форме вы находитесь. Вы должны знать нормы привеса при беременности, которые в каждом месяце отличаются
Записывайте то, что вы едите, чтобы отслежить количество потребляемых калорий и БЖУ. Гуляйте на свежем воздухе. Сегодня разработано множество систем физической нагрузки для беременных. Они помогут вам поддерживать мышечный тонус. Объясним, почему это важно для наркоза. Если беременная на момент родов будет иметь лишний вес, вероятны осложнения.
Отказ от вредных привычек также важен. Нужно бросить курить. Если вы не сделали это на этапе подготовки к беременности, нужно отказаться от привычки минимум за 6 недель до проведения кесарева. Иначе дыхательные нарушения могут быть как во время наркоза, так и после него. Самым опасным осложнением может быть остановка дыхания.
Когда вы готовитесь к кесаревому под анестезией, не пейте алкоголь. Он грозит расстройствами кровообращения. Самое сложное осложнение — инсульт.
Пейте те лекарства, что были назначены вам ранее. Но о них должен знать как хирург (который будет делать кесарево сечение), так и анестезиолог. На свертывании крови могут сказаться НСПВП и аспирин. Потому анестезиолог должен знать о вашей терапии ими. Он может посоветовать за некоторое время до родов прекратить их прием.
Если у вас есть проблемы со здоровьем (или были такие в анамнезе), об этом врачам лучше знать заблаговременно. Может быть, вам будет назначено обследование у врачей узкой специализации. Это должно быть сделано за 7-14 дней до проведения кесаревого.
Если вы хотите знать подробности проведения наркоза, поговорите с анестезиологом до того, как вы легли в родильное отделение.
На протяжении 3 недель до проведения анестезии при родах откажитесь от пищи с экстрактами трав.
Если вы принимайте какие-либо седативные средства, анестезиолог заблаговременно должен быть поставлен в известность. Действие этих лекарств может сказаться на особенностях наркоза.
Если ваши принципы противоречат переливанию крови от доноров, об этом за неделю должны знать ваши врачи.
Препараты для эпидуральной анестезии
Выбор анестетика в первую очередь зависит от цели эпидуральной блокады – является ли она основным методом анестезии, применяется в качестве дополнения к общей анестезии или используется для анальгезии. Наиболее распространенные препараты для ЭА: местные анестетики, опиоиды, альфа-2 агонисты.
В нашей клинике альфа-2 агонисты не используются, так как даже при эпидуральном введении приводят к значительным системным эффектам, в частности, вызывают гипотензию.
В зависимости от продолжительности оперативного вмешательства применяются анестетики короткого или длительного действия. К анестетикам короткого действия относятся лидокаин, новокаин, длительного – бупивакаин, ропивакаин.
Низкие концентрации местных анестетиков обеспечивают анальгезию без двигательной блокады. Более высокие концентрации обеспечивают полную сенсорную и двигательную блокады.
Добавление к местным анестетикам вспомогательных препаратов, особенно опиоидов, в большей степени влияет не на продолжительность блокады, а на ее качество. Адреналин, в свою очередь, пролонгирует действие местных анестетиков (в частности, лидокаина и новокаина).
Когда нельзя использовать
У любого медицинского вмешательства есть свои противопоказания, не обошло это и эпидуральную анестезию. Однако даже наличие противопоказаний не повод рожать без анестезии. В этом случае врачи могут подобрать альтернативные способы снижения болевого порога.
Низкое артериальное давление. При пониженном АД введение обезболивающих препаратов может спровоцировать его резкое падение.
Деформация позвоночника. Если у женщины есть дегенеративные нарушения в позвоночном столбе, он чрезвычайно искривлен или имеет аномалии, доступ для катера будет затруднен. Это значит, что при введении препарата он может попасть не туда или не заблокировать болевые ощущения
Воспаления в зоне прокола. При любых воспалительных процессах в поясничной области (месте введения эпидуральной анестезии) инъекции запрещены, так как могут спровоцировать нагноение или другие неприятные последствия попадания инфекции в кровь.
Нарушение свертываемости крови. Некоторые обезболивающие препараты способны разжижать кровь, что особенно опасно, если во время родов откроется маточное кровотечение
Непереносимость определенной группы препаратов. Обычно при этом просто применяются аналоги, но в редких случаях эпидуральная анестезия становится невозможной
Бессознательное состояние. Во-первых, женщина без сознания в принципе не ощущает болевых ощущений, во-вторых, она не может дать своего согласия на применение анестезии, что требуется при назначении определенной группы препаратов
Обезболивание без медикаментов
Итак, если у женщины все в порядке со здоровьем и нет никаких осложнений в процессе родовой деятельности, то можно попробовать избежать болезненных ощущений при помощи различных физиологических методов: массажа, водных процедур, гимнастики и специального дыхания.
Все процессы в организме взаимосвязаны: если женщина боится, то возникает спазм мускулатуры, провоцирующий возникновение кислородной недостаточности в кровеносных сосудах и острую боль. Напряжение лицевых мышц вызывает ответный спазм маточных и задержку раскрытия шейки матки. Исходя из этих данных, при возникновении схваток нужно расслабиться и успокоиться, чувствуя, что боль уходит с каждой минутой.
Конечно, сразу освоить такую технику нелегко, поэтому во время беременности надо обязательно посещать специальные курсы для будущих матерей, на которых обучают правильной тактике дыхания на разных этапах родов, показывают основные техники расслабления и упражнения для облегчения боли. Такие курсы можно и нужно посещать с партнером, так как многие упражнения построены на совместной работе.
Для физических упражнений не нужны никакие специальные приспособления, надо просто прислушиваться к себе и чаще менять позы, так как двигательная активность облегчает течение родов и уменьшает боли. Если врачом не назначен постельный режим, нужно больше ходить, лежать желательно только на боку. Сидеть нежелательно, так как при этом создается давление на промежность.
Очень многим женщинам помогают водные процедуры, но их можно проводить, только если не отошли воды, так как очень велик риск занести инфекцию. Теплая ванна с гидромассажем отлично снимает напряжение и помогает расслабиться, но при процедуре обязательно должен присутствовать либо партнер, либо кто-нибудь из медицинского персонала. Можно пользоваться и душевой кабиной, направляя струи воды на спину и низ живота. Вода должна быть температурой около тридцати шести градусов, чтобы не вызвать кровотечения.
Ароматерапия, самогипноз и другие техники, включая массаж, также достаточно эффективны для снятия сильных болевых ощущений. При желании, можно прибегнуть к самым разным техникам, чтобы минимизировать боль, но перед их применением обязательно надо поговорить с врачом, ведущим роды.
Эпидуральная анестезия
Преимущества
Эпидуральная анестезия абсолютно безопасна для ребенка, при ее применении полностью обезболивается и снимается чувствительность, поэтому ее часто используют в процессе операции кесарева сечения. Пациентка при этом остается в сознании, но абсолютно ничего не чувствует, однако при введении небольших доз анестетиков некоторые женщины ощущают сокращения матки.
Проводится процедура эпидуральной анестезии под местным обезболиванием области поясницы, затем врач тонкой длинной иглой вводит в позвоночник, точнее в его эпидуральное пространство, катетер, через который при необходимости вводится доза анестетика. После процедуры надо полежать пятнадцать минут, как раз за это время лекарство начнет действовать. Катетер не извлекается, пока не окончатся роды, обычно пациенткам вставать с кровати, лежать не рекомендуют, но существует и мобильная разновидность эпидуральной анестезии.
По отзывам пациенток, перенесших роды с такой разновидностью анестезии, боли практически не ощущаются, особенно если своевременно введена дополнительная доза лекарства. Однако и для этой процедуры есть строгие противопоказания:
- Различные неврологические заболевания;
- плацентарное кровотечение или любого другого генеза;
- применение антикоагулянтов или нарушение свертываемости крови.
И наконец, отказ от подобной процедуры тоже является категорическим противопоказанием.
Побочные действия
Обычно женщина, размышляющая о побочных действиях такого рода обезболивания, думает о параличе нижних конечностей, повреждении спинного нерва или остановка дыхания. Однако эти осложнения являются, скорее, исключениями. Основную опасность представляют отдаленные последствия: головные боли, сильные боли в спине, которые могут длиться месяцами. Лекарственная терапия подобных болей обычно не дает результатов и они проходят только с течением времени.
Во время действия лекарства пациентка может испытывать озноб, дрожь, снижение артериального давления и нарушение дыхания. Обо всех симптомах обязательно надо рассказать врачу, чтобы при необходимости он назначил симптоматическое лечение. Затруднение дыхания возникает в процессе эпидуральной анестезии достаточно часто. Это следствие слишком большой дозы введенного препарата и требует применения кислородной маски.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
По последним данным врачебных исследований, применение эпидуральной анестезии почти в половине случаев приводило к различным затруднениям в процессе родов. Так как роженица не может контролировать процесс родов и не понимает, когда надо тужиться. Это в сороках процентов случаев приводило к затяжным родам, наложению щипцов на головку младенца и черепно-мозговым травмам ребенка. Большая вероятность разрывов промежности и влагалища при таких родах тоже не добавляет плюсов такому обезболиванию.
С такой реакцией организма на эпидуральную анестезию сталкивается примерно сорок пять процентов женщин, подвергшихся ей. Это достаточно много и прежде чем согласиться на такую процедуру, надо все хорошо взвесить и обдумать.