Анестезия при кесаревом сечении
Содержание:
- ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
- Послеоперационный послеродовой период. Реабилитация женщины
- Овощные супы
- Когда делать плановое кесарево сечению собаке и кошеке?
- Какой наркоз выбрать при кесарево? Плюсы и минусы региональной анестезии
- При кесаревом сечении
- Тревожные симптомы и их профилактика
- Что такое спинальная анестезия
- Рекомендации после диагностической гистероскопии
- Кесарево сечение под общим наркозом: как делают, особенности и последствия
- Спинномозговая (спинальная) анестезия при кесаревом сечении
- Какой наркоз выбрать при кесарево? Плюсы и минусы эндотрахеального наркоза
- Какой наркоз выбрать?
ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
Эпидуральная анестезия – так же является одним из самых популярных методов анестезии. Для эпидуральной анестезии применяются препараты: лидокаин, маркаин, наропин. Анестетик вводят в пространство над твердой мозговой оболочкой спинного мозга. При этом блокируются все виды чувствительности от отделов, которые расположены в зоне действия анестетика. Чаще всего, при эпидуральной анестезии, в область прокола вводят сначала иглу, а по ней мягкую гибкую трубочку – катетер, по которому в случае необходимости можно добавлять лекарство, иглу же вынимают.
Рисунок 7. Через иглу вводится специальный катетер.
Процедура установки эпидурального катетера выполняется в стерильных условиях под местным обезболиванием, практически безболезненна, могут быть только неприятные ощущения при продвижении иглы или катетера.
Учитывая анатомические особенности расположения эпидурального пространства (отделено от спинного мозга несколькими мозговыми оболочками – твердой, паутинной и мягкой), введение катетера может выполняться, как на грудном, так на поясничном уровне. Структуры спинного мозга при этом абсолютно не затрагиваются.
Поэтому, для пластических операций эпидуральная анестезия может выполняться на верхнем уровне (например, для выполнения абдоминопластики) и заканчивая нижним уровнем (липофиллинг голеней). В послеоперационном периоде может продолжаться постоянное обезболивание многочасовым введением препарата специальным дозирующим устройством, при этом пациент активен, ведёт удобный для него образ жизни до выписки из клиники.
Преимущества эпидуральной анестезии:
- значительно меньше риск развития головных болей;
- способность удлинить блок, вводя дополнительные дозы препарата через установленный в эпидуральное пространство катетер во время операции;
- есть возможность использовать катетер после операции для дальнейшего обезболивания в палате.
Возможные осложнения:
- Боль в спине и пояснице. По сравнению со спинальной анестезией, боль в спине после эпидуральной анестезии возникает чаще и продолжается дольше. Интенсивность болей не значительная, но в одном из исследований упоминается, что боль в спине становится наиболее частой причиной отказа пациентов от эпидуральной анестезии в будущем. Причина этого осложнения чётко не выяснена, хотя в качестве объяснения выдвигаются следующие предположения: травма окружающих тканей иглой, растяжение связочного аппарата позвоночника. В течение нескольких дней боли проходят самостоятельно, можно 3-5 дней принимать найз, индометацин, диклофенак, посоветовавшись предварительно с врачом.
- Головные боли. Чаще возникает после спинальной анестезии. Характеризуются умеренными проявлениями или вообще их отсутствием в положении на спине и значительным усилением в лобно-затылочной области при подъёме головы. У большинства пациентов головные боли проходят самостоятельно от нескольких дней до недели. Лечение же включает постельный режим, обильное питьё, по необходимости обезболивание, дополнительное введение растворов в вену. Установлено положительное влияние от кофеина.
- Неврологические повреждения. Возникают редко и связаны с введением местных анестетиков высокой концентрации, которые не применяются в нашей клинике.
- Эпидуральная гематома. Очень редкое осложнение, в основном связанное с патологией свёртывающей системы крови или приёмом пациентами некоторых препаратов, которые увеличивают кровоточивость.
Послеоперационный послеродовой период. Реабилитация женщины
То, как будет протекать восстановление после проведенного вмешательства, зависит от многих причин и объективных факторов, в том числе медицинских. Можно выделить три главных проблемы этого периода.
- Боль. Болеть может рана, как, впрочем, и любой послеоперационный шов. К тому же, инволюция матки (ее обратное восстановление) после КС протекает, так же как и после обычных родов, поэтому не избежать болевых ощущений и по этой причине. Из-за того, что любая операция вызывает временное нарушение работы кишечника, будут беспокоить газы, которые могут стать причиной спазматических болей. Для решения этой проблемы будут назначены обезболивающие, симптоматические препараты, при необходимости антибиотики. Местное охлаждение (пузырь со льдом или гипотермический пакет) поможет справиться с болью в ране и матке, уменьшит отек.
- Шов. Обычно он доставляет дискомфорт в течение 1-3 суток, а затем начинается заживление. Не стоит расстраиваться из-за непривычного цвета: красноватый или фиолетовый оттенок уйдут через несколько месяцев, шрам будет малозаметным. Если же разрез был косметическим, то он делается по линии роста волос, над лонным сочленением и там его не видно.
- Метеоризм. Газы в большом количестве начинают образовываться из-за атонии (снижения нормального тонуса) кишечника. Они с трудом отходят, скапливаются, растягивают стенки кишечника, спазм вызывает боль, тошноту, чувство слабости. Как только режим будет расширен, разрешат вставать, работа кишечника наладится, метеоризм уменьшится. В эти дни лучше соблюдать диету, в которой не будет продуктов, усиливающих образование газов: ржаного хлеба, капусты, гороха, сладостей и т. п.
Овощные супы
Когда делать плановое кесарево сечению собаке и кошеке?
Точный и правильный подбор времени проведения кесарева сечения у собаки или кошки – залог благополучного исхода операции для самки и для детенышей. Так например плацента уже за 2 дня до предполагаемых родов перестает давать достаточное количество питательных веществ плодам и задержка в проведении кесарева сечения может привести к смерти плодов.
В норме беременность у собак и кошек может длиться от 57 до 72 дней и считать ее началом первую вязку неправильно. Правильно у животных, используемых в воспроизведении, измерять уровень прогестерона и лютеинизирующего гормона в течение всего цикла и беременности. Так началом можно считать преовуляционный всплеск лютеинизирующего гормона, а поднятие прогестерона до 1,5нг/мл и более чем в 2 раза относительно периода перед вязкой в 90% случаев говорит о начале родов в течение 2х дней. А непосредственно перед родами уровень прогестерона резко падает. Плановое кесарево сечение можно проводить через 63 дня после всплеска лютеинизирующего гормона. На практике применим подход с измерением температуры тела самки, так за сутки до родов ректальная температура снижается ниже 37,8 грЦ.
УЗИ для определения времени родов может применяться, но обычно используется для контроля состояния плодов: их развития и жизнеспособности. По УЗИ количество плодов определяется весьма не точно.
Рентген используется во время беременности у животных и не вредит ни самке, ни плодам. По окостенению скелета плодов можно говорить о периоде беременности. Так лопатка, бедренная и плечевая кости начинают визуализироваться на рентгеновских снимках между 46 и 51 днем; ребра и таз между 53 и 59 днями; дистальные конечности и хвостовые позвонки с 55 до 64 дня. По рентгену можно точно сказать количество плодов и их размер относительно тазового канала, чтобы прогнозировать, смогут ли они выйти естественным путем или придется выполнять кесарево сечение.
Когда надо проводить экстренное кесарево сечение собаке или кошке?
Наиболее часто затрудненные роды встречаются у английских бульдогов, бостон терьеров, мопсов, французских бульдогов, боксеров, ши-тцу, йоркширских терьеров и лабрадоров. Наиболее часто встречается первичная слабость матки и неправильное положение плода.
К материнским факторам, вызывающим затрудненные роды относятся:
- сужение таза вследствие ранее перенесенных переломов;
- новообразования и стриктуры влагалища или матки;
- стресс во время родов.
Слабая родовая деятельность или хаотичные сокращения мускулатуры могут быть наследственными и приводить к смерти плодов из-за отслоения плаценты.
Причины слабой родовой деятельности:
- слишком большие плоды или слишком маленькие;
- гипокальциемия – пониженный ионизированный кальций крови;
- перекрут матки;
- низкая концентрация окситоцина.
Вторично родовая деятельность снижается, когда силы организма иссекают, важную роль в этом процессе играет снижение концентрации кальция в крови
Поэтому важно измерять ионизированный кальций в крови
Неправильное предлежание плода. В случае затрудненных и длительных родов необходимо определить положение плода при помощи рентгена или УЗИ. Нормальным считается положением передними лапами и головой вперед, также задними ногами вперед. Патологическим считается если конечности плода загибаются, если в тело матки входит одновременно 2 плода или один, но в боковом положении.
КОГДА ЖЕ НУЖНО ДЕЛАТЬ СРОЧНОЕ КЕСАРЕВО СЕЧЕНИЕ?
- неправильное положение плода;
- 72 дня со времени вязки;
- родовая деятельность идет, а плод не появляется в течение часа;
- зеленые или черные истечения предшествуют появлению щенка или котенка;
- если рождается мертвый щенок или котенок;
- если родовой деятельности нет, а плоды еще в матке остались;
- если родовая деятельность идет, а самка уже угнетается, обезвоживается, выглядит очень усталой.
Кесарево сечение нужно выполнять чем раньше — тем лучше, так как угнетение самки и безрезультативная родовая деятельность угнетают щенков и могут убить их. Так контроль по УЗИ частоты сердечных сокращений (ЧСС) плодов дает четкое понимание об их состоянии. Так нормальное ЧСС плода около 180 уд/мин, если оно снижается в пределах от 150 до 170 уд мин — это говорит об угнетении плода, если ЧСС снижается ниже 150 уд/мин – щенок или котенок сильно угнетены.
Какой наркоз выбрать при кесарево? Плюсы и минусы региональной анестезии
В большинстве случаев при кесаревом сечении выбирают эпидуральный наркоз, который несколько отличается от спинальной анестезии.
При так называемой «эпидуралке», анестетик вводят в эпидуральное пространство, в результате чего нарушается передача нервного импульса по расположенном в нем нервным окончаниям. При спинальной анестезии блокируется непосредственно спинной мозг, который получает импульс из головного мозга и передает их на корешки нервов.
Выбирают эпидуральную анестезию при кесаревом сечении ввиду ряда преимуществ:
- сохранения сознания женщины во время операции при полном отсутствии болевых ощущений;
- минимального воздействия наркозных веществ на плод;
- уменьшения объема кровопотери, за счет снижения давления в крупных и мелких артериях;
- благоприятного течения послеоперационного периода.
Риски и осложнения при эпидуральной анестезии:
- при попадании в кровоток большого количества анестетика возможен токсический шок;
- отсутствие ожидаемого эффекта (частичное или полное сохранение болевой чувствительности в ходе операции);
- риск возникновения спинального блока (развивается при недостаточной квалификации анестезиолога, когда во время прокола игла с анестетиком попадает в паутинную оболочку спинномозгового канала, вызывая нарушения дыхания и сердечной деятельности);
- гипоксия и нарушение дыхания у новорожденного;
- сохранение болей в спине, головная боль, дрожь в ногах в течение продолжительного времени;
- нарушение работы органов малого таза (недержание мочи);
- длительная потеря чувствительности нижних конечностей.
Какой наркоз выбрать при кесарево в силах посоветовать только опытный врач-анестезиолог, который учитывает не только пожелания беременной, но и индивидуальные особенности ее организма. В любом случае, доверять две жизни во время операции – собственную и ребенка, стоит только квалифицированным специалистам, способным найти выход даже из любой, даже самой безнадежной ситуации.
 Watch this video on YouTube
Watch this video on YouTube
При кесаревом сечении
Средняя длительность операции родоразрешения – 25-45 минут. Сам факт применения перидурального обезболивания сделает операцию чуть более продолжительной – на длительность латентного периода, пока не подействует анестезия (15-20 минут).
Поскольку для хирургических родов требуется более глубокое снижение чувствительности, перед тем, как вести наркоз, анестезиолог должен быть уверен, что его пациентка чувствует себя хорошо. Женщине измеряют давление и частоту сердечных сокращений. Специальную манжету, которая будет в режиме реального времени непрерывно измерять давление и выдавать данные на монитор, закрепляют на руке.
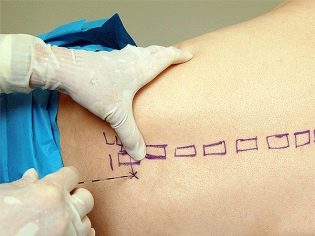
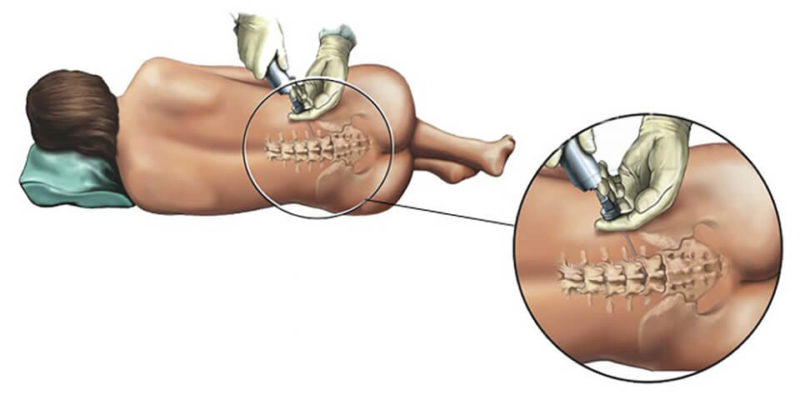
Положение тела при введении инструментов в позвоночник будет таким же, как и при естественных родах – роженица будет либо сидеть, либо лежать на боку. Прямо на коже спины врач делает разметку карандашом. Позвонки, между которыми должны ввести иглу для обезболивания хирургических родов, находятся в диапазоне между 2 и 5 поясничными позвонками. Наиболее приемлемое место пункции определяется по факту и на месте.
Как и в случае с обезболиванием в родах, кожные покровы подлежат тщательной асептической обработке. Тонкая игла проходит через так называемую желтую связку между двумя позвонками. Как только сопротивление становится отрицательным, игла «проваливается», к ней присоединяют шприц с катетером. Отсутствие сопротивления по ту сторону иглы и будет означать, что попадание к эпидуральное пространство прошло успешно.
Хирурги приступают к операции после соответствующей команды анестезиолога. Этот специалист на протяжении всего процесса хирургических родов находится рядом с роженицей, разговаривает с ней, добавляет нужное количество лекарственных средств через катетер.
Поддержка оказывается до момента, когда операция завершается. На протяжении всего кесарева сечения за самочувствием женщины внимательно следят анестезиолог и акушерка.
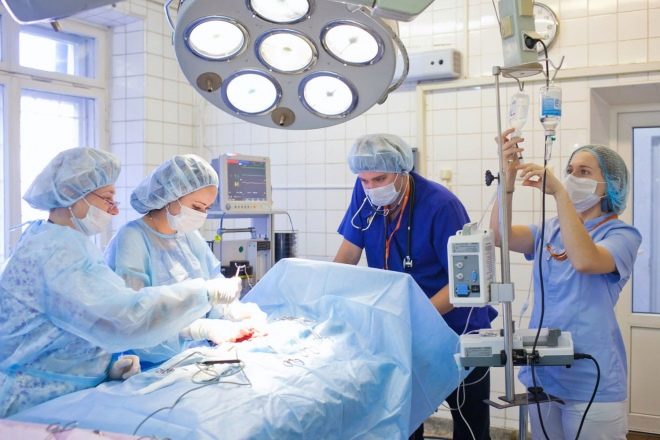
Все это время женщина может видеть и слышать все происходящее. Это дает две прекрасных возможности – увидеть, как малыш появится на свет и приложить ребенка к груди прямо в операционной, что чрезвычайно полезно для последующего установления лактации.
Когда женщине делают эпидуральную анестезию перед хирургическим родоразрешением, анестезиолог всегда готов к общему наркозу. Это правило. Может получиться так, что «эпидуралка» будет проведена с ошибкой, она не подействует, а потому в любой момент специалист должен быть готов к тому, чтобы дать женщине общий наркоз.
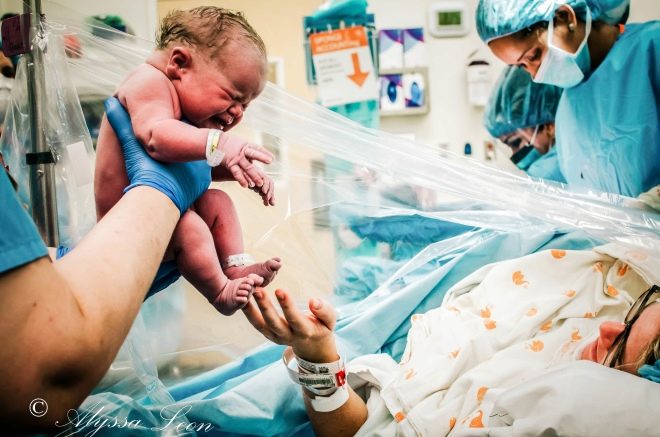
Тревожные симптомы и их профилактика

Другие меры предосторожности, которым надо следовать после кесарева сечения, помогут предотвратить инфекцию. Надо не только избегать половых контактов, но и не вводить что-либо во влагалище, даже тампон, в течение нескольких недель
При выделениях используйте послеродовые прокладки в первую неделю, потом можно перейти на обычные.
Когда нужен врач? Даже если вы уже дома с малышом, обратиться за медицинской помощью обязательно нужно, если:
- температура поднимается выше 38°С;
- боль в месте шва усиливается;
- шов краснеет, опухает, есть выделения из разреза;
- появляется дискомфорт во время мочеиспускания – боль, жжение, зуд;
- вагинальное кровотечение внезапно усиливается или выделения неприятно пахнут;
- есть боль в ногах или их отек.

В норме вагинальные кровотечения проходят сами в течение нескольких недель – так тело избавляется от лишних тканей и крови в матке, которые поддерживали здоровье ребенка во время беременности.
В первые несколько дней выделения будут ярко-красными и затем постепенно станут светлее: будут розовыми, затем коричневыми, желтыми и прозрачными.
Отечность и болезненность груди – норма для всех родильниц. Это – реакция на секрецию молозива, а затем молока. Облегчение приносят прикладывание ребенка к груди, при необходимости – сцеживание и прохладные компрессы. Если груди краснеет, сильно болит, повышается температура тела – нужен врач!
Если грудное вскармливание не планируется по любым причинам, надо носить плотный поддерживающий бюстгальтер, стараться меньше трогать грудь и немного сцеживать молоко – но только до чувства облегчения.
Чувство грусти или «беби-блюз» – тоже, увы, норма. В среднем на 5-6 сутки после родов может появиться беспокойство, резкая слабость, ощущение «эмоциональных качелей», депрессивного эпизода. Так работают гормоны, и это пройдет. А вот если ощущения не проходят в течение двух недель, нужен врач. Это – признак послеродовой депрессии, требующей медицинской помощи, психотерапии или медикаментов (есть антидепрессанты, совместимые с ГВ). Послеродовая депрессия – не редкое состояние, оно встречается у 15% молодых матерей, и чаще у тех, кто рожал при помощи кесарева сечения.
Пройдите тестТест на оценку вашего самочувствияДанный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН. Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия.
Использованы фотоматериалы Shutterstock
Что такое спинальная анестезия
Если необходимо на время операции лишить чувствительности нижнюю часть тела человека, делают наркоз спинномозговой. Суть этого метода заключается во введении анестетика в определенное место возле спинного мозга (в спину – от чего и стал этот метод так называться). Это субарахноидальное пространство, расположенное между мозговой оболочкой и спинным мозгом, наполненное спинномозговой жидкостью (ликвором).
Через ликвор проходит огромное количество крупных нервов, их передачу болевых сигналов в мозг и нужно заблокировать. Спинальная анестезия делается в области поясничного отдела, обезболивается участок ниже поясницы. Анестезиолог должен пройти иглой к позвоночнику, межпозвоночные связки, эпидуральный отдел и оболочку мозга и ввести подобранный анестетик.
Спинальная анестезия – техника проведения
Для проведения этого метода анестезии используется специальная (спинальная) очень тонкая игла, шприц и подобранный анестетик. Очень важным моментом является правильное положение пациента
На этом акцентируют внимание при эпидуральном и спинальном обезболиваниям, чтобы избежать неудачных проколов. Техника спинальной анестезии:
- наркоз в позвоночник делают в таком положении: больной находится в сидячем положении (нужно согнуть спину, прижать к груди подбородок, руки в локтях согнутые) или лежит на боку. Сидячая поза предпочтительней, спинальная зона лучше просматривается. Необходима полная неподвижность, чтобы избежать осложнений при спинальном наркозе;
- прежде чем провести наркоз в спину, врач пальпацией определяет оптимальное место для укола (зона между 5,4 и 3 позвонками);
- чтобы избежать инфицирования или заражение крови, специальными средствами обрабатывается место, где будет проводиться субдуральная анестезия, все должно быть полностью стерильно;
- проводится местное обезболивание в области введения спинальной иглы;
- игла для данной процедуры отличается длинной (около 13 см) и маленьким диаметром (около 1 мм), поэтому в некоторых случаях местное обезболивание не делают;
- игла вводится очень медленно, проходит все слои кожи, эпидуральный слой, твердую мембрану оболочки спинного мозга. При входе в субарахноидальную полость движение иглы останавливают и из нее достают мандрен (проводник, закрывающий просвет иглы). Если действие проведено правильно, из канюли иглы истекает ликвор;
- вводится анестетик, игла извлекается, место введения закрывают стерильной повязкой.
Сразу после введения препарата пациент может испытывать побочный эффект: покалывание в нижних конечностях, разливающееся тепло, длиться оно незначительное время это естественное действие анестезии. В отличие от эпидуральной (полчаса) абсолютное обезболивание при спинномозговой анестезии наступает через 10 минут. Вид препарата определяет срок действия анестезии и зависит от времени, сколько будет длиться операция.
Препараты для спинальной анестезии
Нейроаксиальная анестезия проводится различными препаратами: местными анестетиками и адъювантами (добавками к ним). Распространенные препараты для спинномозговой анестезии:
- лидокаин. Подходит для непродолжительных операций. Используется в сочетании с фентанилом, в течение от 30 до 45 мин. обеспечивает десятый уровень блока;
- прокаин. Препарат короткого срока действия. Используется 5% раствор. Для усиления блокады комбинируют с фентанилом;
- бупивакаин. Отличие – относительные показатели действия. Срок уровня блокады до часа, возможно использование более высоких доз (от 5 мг и выше);
- наропин. Применяется при длительных операциях. Спинномозговой наркоз можно делать 0,75% раствором (3-5 часов действия) и 1% (4-6 часов);
- адъюванты: адреналин (удлиняет время блока), фентанил (усиливает анестетический эффект);
- в некоторых случаях в качестве добавки применяют морфин или клофелин.
Рекомендации после диагностической гистероскопии
В течение 2–3 дней после процедуры могут сохраняться умеренные тянущие боли внизу живота, а также возможны небольшие кровянистые выделения, как при менструации, в течении 4–6 дней. Возможно повышение температуры тела до 37,0 — 37.2 градусов. Чтобы максимально снизить риск осложнений старайтесь выполнять рекомендации Вашего доктора. При необходимости используйте обезболивающие и спазмолитики. Кратность приема зависит от интенсивности болевых ощущений, но не должна превышать указанную в инструкции к препарату.
- Пользуйтесь только гигиеническими прокладками, тампоны препятствуют нормальному оттоку крови, что повышает риск воспалительных осложнений.
- Исключите половую жизнь и физические нагрузки на срок до 10 дней, до полного окончания кровянистых выделений. Регулярно меняйте прокладки (недопустимо использовать прокладку более 4 часов, это создает благотворную питательную среду для роста бактериальной флоры).
- Мойтесь под душем. Исключите горячие водные процедуры (баня, сауна, горячая ванна), посещение бассейна и купание в водоемах в течение 7–10 дней после вмешательства (до полного прекращения кровянистых выделений).
- Рекомендуется туалет наружных половых органов теплой водой минимум дважды в день.
- Следите за температурой тела, за характером и количеством выделений из половых путей, за работой кишечника и мочеиспусканием.
При повышении температуры тела выше 37,5°С, появлении острых болей внизу живота, не проходящих после приема анальгетиков, обильных кровянистых выделениях из половых путей либо изменении их характера (появлении неприятного запаха, необычного цвета выделений), длительности кровотечения более 7 дней или при любом другом нарушении Вашего самочувствия — немедленно свяжитесь с врачом.
Кесарево сечение под общим наркозом: как делают, особенности и последствия
После подготовки к общему обезболиванию на протяжении 3 минут проводится ингаляция кислорода через маску. Затем в вену ставится катетер, а тем временем у роженицы проверяют давление, пульс, снимают ЭКГ, определяют газовый состав крови при помощи пульсоксиметрии (на палец надевается датчик в виде прищепки). При наличии показаний вводят Атропин и антиаллергический препарат.

Подключают капельницу или делают внутривенные инъекции со средствами для наркоза (Тиопентал, Кетамин, Пропофол), используют миорелаксанты (Дитилин, Рокуроний). После того, как расслабилась мускулатура, в трахею ставится эндотрахеальная трубка. Через нее поступает закись азота с кислородом, Севоран.
При достаточной степени медикаментозного сна начинают операцию. По ее завершении извлекают катетеры и трубку из трахеи, назначают обезболивающие после завершения действия наркотических препаратов.
К осложнениям, типичным для общего обезболивания, относятся:
- рвота, попадание содержимого желудка в дыхательные пути с риском развития пневмонии;
- нарушение дыхания и работы нервной системы плода;
- головные боли, спутанность сознания;
- послеродовое кровотечение;
- кашель, раздражение горла трубкой;
- мышечная слабость, боль в мышцах;
- аллергическая реакция на медикаменты – кожный зуд, высыпания, отечность.
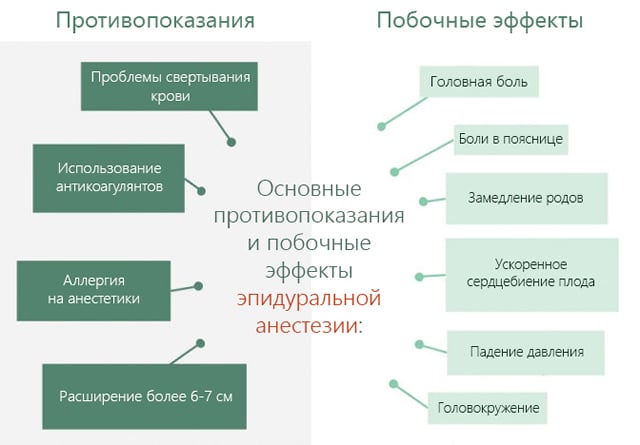
Спинномозговая (спинальная) анестезия при кесаревом сечении
Суть такой анестезии заключается в введении анестетика в поясничный отдел спины между позвонками в подпаутинное пространство. При ее проведении происходит прокалывание плотной оболочки, окружающей спинной мозг (при эпидуральной анестезии игла вводится чуть глубже, нежели при спинальной).
Спинальная анестезия является наиболее подходящей при кесаревом сечении, среди ее преимуществ можно назвать следующие:
Но также и при такой анестезии существуют недостатки, а именно:
- ограниченность время действия (в среднем анестетик действует два часа);
- резкое начало действия обезболивающего, что может спровоцировать снижение артериального давления;
- также, как и при эпидуральной анестезии, возможно возникновения постпункционных головных болей;
- возможно развитие неврологических осложнений (в случаях, когда введенная доза обезболивающего оказалась недостаточной, нельзя делать повторные инъекции. Нужно или повторно ввести катетер или применить другой метод анестезии).
Спинальная анестезия противопоказана при преждевременной отслойке плаценты.
Какой наркоз выбрать при кесарево? Плюсы и минусы эндотрахеального наркоза
К основным преимуществам общего наркоза при оперативном родоразрешении относятся:
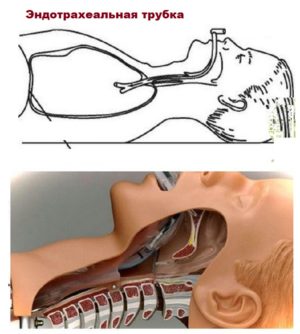
- быстрое обезболивание возможность продлить наркоз на необходимое время;
- стабильное артериальное давление во время операции;
- полное расслабление и отсутствие всех видов чувствительности у роженицы;
- эмоциональная стабильность роженицы.
Недостатки общего наркоза:
- влияние наркозных веществ на плод (возможно нарушение дыхательной функции, сонливость и вялость, развитие перинатальных осложнений, обусловленных токсическим воздействием веществ на головной мозг);
- неприятные последствия после интубации трубкой (кашель и першение в горле);
- длительное отхождение от наркоза, которое сопровождается головной болью, спутанностью сознания, мышечными болями, слабостью, тошнотой;
- развитие инфекционных осложнений со стороны дыхательной системы (пневмония).
Какой наркоз выбрать?
На стадии подготовки к плановому кесареву сечению в большинстве случаев выбор между общим наркозом и эпидуральной анестезией остается за будущей матерью. Однако здесь необходимо учитывать оснащенность роддома и квалификацию специалистов.
важноК тому же при наличии противопоказаний к эпидуральной анастезии (острые инфекционные заболевания, травмы и заболевания позвоночника, нарушение свертываемости крови, косое или поперечное положение плода), как бы Вам не хотелось присутствовать в момент появления малыша, в целях Вашей безопасности Вам этого позволить не смогут. Давайте подведем итоги и сравним эти два вида анестезии
Давайте подведем итоги и сравним эти два вида анестезии.
| Эпидуральная анестезия | Общий наркоз |
| Будущая мама находится в сознании, контролируя ситуацию | Полное бессознательное состояние |
| Можно увидеть и услышать малыша сразу же, как его извлекут из матки | Ребенка можно будет увидеть только спустя несколько часов после операции |
| Онемение в ногах проходит спустя 3-5 часов после операции | После пробуждения от наркоза необходимо время для того, чтобы прийти в себя |
| В послеоперационном периоде могут возникнуть головные боли и боли в спине | Кашель, боли в горле, головная боль – наиболее частые симптомы, возникающие после общего наркоза |
| Меньшее использование медицинских препаратов позволяет избежать возникновения осложнений у новорожденного | Наркотические вещества неблагоприятно влияют на нервную и дыхательную систему малыша |