Эпилепсия у подростков
Содержание:
- Патогенез (что происходит?) во время Лобной эпилепсии у детей:
- Симптомы и признаки височной эпилепсии
- Провоцирующие факторы заикания
- Эпилептиформные состояния
- Клиническая картина болезни
- Симптомы эпилепсии у детей
- Жить с эпилепсией
- Ограничения и рекомендации
- Питание при заболевании
- Причины возникновения эпилепсии
- Развитие детей с височной эпилепсией
- Другие причины
- Как проявляется роландическая эпилепсия?
- Диагностика эпилепсии
- Как диагностировать эпилепсию у новорожденного?
Патогенез (что происходит?) во время Лобной эпилепсии у детей:
Эпилептический припадок при этой форме может проявляться короткими приступами либо длительными, при которых ребенок может находиться без сознания более получаса.
Для лобной эпилепсии свойственны простые, сложные (психомоторные) парциальные и вторично-генерализованные приступы. Наиболее часто наблюдаются психомоторные лобные приступы. Лобная эпилепсия локализуется в дополнительной моторной зоне, оперкулярной, дорсолатеральной в моторной коре. Однако определение четкой локализации эпилептогенной зоны в лобной доле клинически и даже при применении специальных методов исследования крайне затруднено.
Симптомы и признаки височной эпилепсии
К клиническим проявлениям височной эпилепсии относят разнохарактерные приступы, вид которых зависит от того, в какой части височной доли расположен очаг: простые фокальные, сложные парциальные и вторично-генерализованные припадки. Больше чем у половины пациентов эпиприступу предшествует аура – состояние, по которому пациент может догадаться о надвигающемся припадке. Проявления ауры, так же как и форма приступа, зависит от местонахождения патологического очага.
Выделяют следующие виды ауры:
- зрительная – искажение визуального восприятия мира (искры, временная слепота или ухудшение зрения, зрительные галлюцинации);
- вкусовая – больной может чувствовать разнообразные вкусы во рту;
- обонятельная – пациент ощущает запахи, которых нет на самом деле;
- слуховая – в виде слуховых галлюцинаций.
Припадки не одинаковы в своих проявлениях. Наиболее интересными с точки зрения науки являются простые парциальные приступы, при которых больной остается в относительно ясном сознании, во время и после приступа может описать свое состояние. Классифицируют следующие разновидности приступов:
- моторные в виде судорог;
- сенсорные – сумма слуховых, вкусовых и тактильных галлюцинаций.
Как правило, пациенты из раза в раз испытывают одинаковые ощущения, т.е. один и тот же запах, вкус и т.д., с характерной негативной окрашенностью, например, запах гари.
В иных случаях сами пациенты описывают свои чувства во время эпиприступов как сон наяву: мир кажется искаженным, присутствует характерная для сна нереальность происходящего, нарушается восприятие времени и пространства.
Во время сложных парциальных приступов сознание отсутствует. На первый план выходят автоматизмы – однообразные движения: потирание ладоней, перебирание пальцами, комканье одежды. Возможны и более сложные случаи, когда больной в состоянии самостоятельно одеться или даже уйти из помещения.
Провоцирующие факторы заикания
Побуждающими факторами дефекта считаются те, что вызывают расстройство только при «благоприятном» стечении обстоятельств и в случае присутствия предрасполагающих причин. Если же необходимые условия отсутствуют, то провокаторы для ребенка не опасны.
К провоцирующим факторам относят:
- острая психологическая травма, провоцирующая сильнейшее потрясение – переживание ужаса, страха. Особая роль отводится испугу. Положительные эмоции наряду с отрицательными также способны спровоцировать логоневроз;
- хронический психологический стресс. Обычно к хронической психотравматизации приводит неблагоприятная атмосфера в семье или плохие взаимоотношения со школьным учителем, поскольку дети проводят в школе значительную часть времени;
- ложное заикание – подражание родственникам с подобным дефектом;
- переучивание леворуких деток;
- изучение нескольких языков в раннем возрасте. Речь идет об иностранных языках, навязываемых малышу в 2-3 года. В этот период дети плохо владеют родным языком. Изучение чужого языка оказывает дополнительную нагрузку на детскую психику, вызывая нервное перенапряжение;
- такое же перенапряжение способны вызвать также гаджеты, которыми чрезмерно увлекаются современные малыши 2, 3 лет;
- ошибки в формировании речи – большая информационная нагрузка на малыша, навязывание ему материала, не соответствующего возрасту (абстрактные понятия, сложные обороты речи).
В зависимости от воздействующего фактора лалоневроз бывает невротический иневрозоподобный.
Невротический лалоневроз зарождается в условиях психотравмы. Нервная система таких детей отличается повышенной эмоциональностью, ранимостью. Малыши плохо спят, тревожны, впечатлительны. Сочетание речевых упражнений с музыкальными не помогает исправить ситуацию. Перегрузка малыша, неадекватное отношение родителей усугубляют проблему.
Неврозоподобное заикание возникает в раннем детстве, в 2–3 года, на фоне органического поражения мозга вследствие травм, инфекций, патологических родов. Речь у детей становится монотонной, частота судорожных речевых явлений зависит от физического, психического переутомления.
Эпилептиформные состояния
Диагностика эпилепсии в преклонном возрасте потребует много сил и внимания врачей и часто считается некорректной. Крайне часто эпилепсию путают и с другими диагнозами, которые имеют схожую симптоматику
Лечащий врач обязан изучить анамнез больного, провести полное диагностическое исследование и обратить внимание на сопутствующие патологии
Некоторые признаки и клинические ситуации в таком возрасте маскируют эпилепсию. Например, при падениях, обморочных состояниях человек не догадывается о развитии эпилепсии. Также речь идет о таких признаках, как сердечный обморок, аритмия, нарушенный сон и провалы в памяти.
Клиническая картина болезни
Первое отличие абсанса от генерализованной эпилепсии – это
отсутствие ауры. Обычно перед приступом у больного появляются предвестники,
говорящие об угрозе. Во время АЭ такого не происходит. Припадок предугадать
довольно сложно.

Длительность и активность пациента при абсансе изменяется.
Он варьирует от полной неподвижности, до миоклонических судорог. На это влияет
возраст и тип абсансной эпилепсии. Ниже расскажем, как протекает болезнь в
разных возрастах.
У детей
Примерный возраст начала заболевания 6-7 лет. В это время у ребенка наблюдаются множественные приступы в течение дня. Своего максимума они достигают к началу школы. А после 10 лет их количество идет на спад. Для детской абсансной эпилепсии характерны типичные приступы. Их характерные особенности:
- Длятся несколько секунд;
- Ребенок прекращает свою целенаправленную
деятельность (разговор, еду, учебу); - Пациент замирает;
- Взгляд отсутствующий;
- При абсансе нет возможности отвлечь или
окликнуть больного; - Во время приступа ребенок не падает;
- Сразу после припадка он приходит в сознание;
- Приступ амнезируется.
Другие характерные особенности абсанса при ДАЭ:
- Припадок вызывают гипервентиляция, эмоциональное напряжение, отсутствие интереса к деятельности;
- Частота припадков варьируется от нескольких десятков до нескольких сотен в день;
- Их длительность от 4 до 20 секунд;
- Утром и вечером частота приступов выше.
В юношеском возрасте
Примерный возраст начала болезни – 8-16 лет. Клиническая
картина заболевания включает в себя простые абсансы и генерализованные
тонико-клонические судороги. Их соотношение составляет 70% к 30%.
Характерная клиника:
- Приступ появляется при снижении количества сна, высоком психическом и эмоциональном напряжении, гипервентиляции, употреблении алкоголя;
- Соотношение полов примерно одинаковое (мальчики и девочки болеют с равной частотой);
- Длительность от 4 до 30 секунд;
- Пароксизмы бывают не каждый день, их частота также изменяется;
- Приступы сопровождаются миоклоническими компонентами (подергивание век, углов рта);
- Пациенты могут описать приступ (он им кажется кратковременным помутнением сознания, трансом, затмением);
- Характеризуется доброкачественным течением;
- Требует пожизненной терапии;
- Не проходит самостоятельно.
У взрослых
Клиническая картина абсанса, появившаяся после 21 года,
должна настораживать врача. У таких пациентов обязательно проводится
нейровизуализация. И чаще всего выявляют органическую патологию (опухоль, кисту
и др.).
Основные отличия пароксизмов в зрелом возрасте:
- Сопровождается вегетативной симптоматикой;
- Могут присоединяться миоклонические судороги.
Осложнения
абсансов
Как правило, эта форма эпилепсии протекает доброкачественно.
Современная терапия и контроль образа жизни позволяет не только контролировать
заболевание, но и в некоторых случаях избавиться от него по достижению
зрелости. Однако, не стоит относится к патологии легкомысленно. Как и обычная
эпилепсия, она может приводить к грозным осложнениям.
- Переход в состояние статуса. Он происходит при несоблюдении правил профилактики и отказе от приема таблеток. Его могут спровоцировать сильный стресс, болезнь, травма. Клиническая картина статуса – длительность от 2 до 8 часов, заторможенность сознания, отсутствие критики, четкой речи, потеря координации и ориентации в пространстве.
- Травма во время пароксизма. При атоническом течении абсанса ребенок или взрослых падает, полностью теряя мышечный тонус. При этом случаются тяжелые травмы головы и других частей тела. Врачи рекомендуют пациентам никогда не оставаться одним, чтобы другие люди могли проконтролировать человека при приступе.
- Абсансы с вегетативными нарушениями приводят к дискомфорту пациента во время приступа. При пароксизме часто случается мочеиспускание или другие неприятные проявления, которые больной не может контролировать. Они ведут к развитию социальной отчужденности пациента, депрессии, проблемам с пребыванием среди людей. Для детей потеря социальной адаптации особенно опасна. Она вызывает психические отклонения.
Симптомы эпилепсии у детей
Признаки эпилепсии у детей в целом схожи, однако в зависимости от возраста, в котором на данном этапе пребывает ребенок, могут отличаться.
Проявление эпилепсии у грудных младенцев
Обнаружить и начать своевременное лечение первых признаков эпилепсии у ребенка первого года жизни крайне важно: на данном этапе, пока идет созревание всех процессов, они максимально легко поддаются корректировке. Однако в этом также заключается своя сложность: признаки эпилепсии у детей до года сильно отличаются от старшего возраста
Среди симптомов выделяют следующие:
- внезапное замирание без движений;
- приостановка глотания;
- запрокидывание головки назад;
- тремор век;
- взгляд, направленный в пустоту, ничего и никого не замечающий;
- отсутствие реакции на действия родителей.
В большинстве случаев перечисленными симптомами начинается приступ, после чего малыш теряет сознание, появляются конвульсии. В процессе он может неосознанно совершить акт дефекации или опорожниться.
Симптомы эпилепсии у детей после года
Эпилепсия у детей после года проявляет себя немного иначе:
- временная потеря сознания;
- расстройства двигательной активности;
- проблемы с восприятием органов чувств;
- резкая перемена в настроении, особенно в сторону усиления агрессии;
- онемение некоторых участков тела.
Данные признаки эпилепсии у детей не всегда заметны, однако должны насторожить родителей. Если ничего не предпринимать, то вслед за ними появляются следующие:
- непродолжительная остановка дыхания;
- сильный тонус всех мышц одновременно;
- конвульсии;
- неконтролируемое мочеиспускание, дефекация;
- часто прикусывание языка, крики.
Часто эпилепсия у детей сопровождается хронической депрессией, моральной подавленностью.
Формы эпилепсии у детей
В зависимости от того, что спровоцировало приступы эпилепсии у детей, различают три основные ее формы:
- идиопатическая: проявления недуга не несут за собой значительных изменений в работе мозга и имеют генетическую подоплеку;
- симптоматическая: возникла в результате патологии головного мозга, появившейся из-за опухоли, травмы или неправильного формирования;
- криптогенная: точная причина возникновения эпилепсии у детей не выяснена.
Виды эпилепсии
Во время диагностики эпилепсии у детей учитываются также и особенности расположения очага заболевания. В зависимости от этого недуг разделяется на несколько видов:
- затылочный;
- теменной;
- лобный (активируется в ночное время);
- височный (отключение сознания без характерных судорог);
- хронический.
Существует еще одна классификация, основанная на том, то явилось провокатором эпилепсии у детей до года и позже:
- первичная: появилась вследствие чрезмерной активности головного мозга;
- вторичная: вызвана травмой или инфекционным заболеванием;
- рефлекторная: в качестве провокатора может выступать любой раздражитель, например, мигающая лампа, какой-либо звук.
Жить с эпилепсией
Но все-таки основной массе больных лекарства помогают. Пациенты с эпилепсией получают медикаментозные препараты постоянно и длительно. Даже детскую доброкачественную эпилепсию лечат несколько лет. Но есть и такие пациенты, которые вынуждены принимать антиэпилептические препараты длительно, годами, иногда десятилетиями. То есть существуют такие разновидности эпилепсии, которые врачи пока вылечить не могут. Зато могут контролировать, а это значит, что если больной регулярно принимает правильно подобранные лекарственные препараты, то у него не будет приступов.
Что значит для пациента отсутствие приступов? Очень многое, и в первую очередь то, что он может жить полноценной жизнью. Интенсивность физических и умственных нагрузок для него не имеет значения. Эмоциональные стрессы тоже редко вызывают осложнения. Пациент, регулярно принимающий антиэпилептические препараты и не имеющий приступов может заниматься спортом, может путешествовать с сопровождающими и даже самостоятельно. За рубежом взрослый больной эпилепсией при длительном отсутствии приступов может даже водить машину. Конечно, определенные ограничения есть. Приступ можно спровоцировать недосыпанием, чрезмерным употреблением алкоголя. Для некоторых форм эпилепсии характерна фоточувствительность (приступ может стать реакцией на зрительные раздражители: мелькание света на дискотеке, при просмотре телевизора, при работе на компьютере). Соответственно, и работу следует подбирать в расчете на эти особенности организма.
При каждой форме эпилепсии существует свой подробный список рекомендаций.
— Иногда всем пациентам с эпилепсией не рекомендуют смотреть телевизор — это совершенно неправильно. Нужно четко понимать, кому это можно, а кому — нет.
Больному с эпилепсией абсолютно противопоказаны экстремальные ситуации, будь то работа или спорт. Нельзя стать монтажником-высотником, заниматься дайвингом, альпинизмом. Вероятность повтора приступа, хоть и небольшая, но есть при любых формах эпилепсии, при любом, самом грамотном ее лечении. А если такой приступ произойдет под водой или на высоте? Лучше не рисковать.
Ограничения и рекомендации
Для возбуждения всей нервной системы человеку достаточно выпить всего лишь чашку кофе. Кофеин из данного напитка задействует и перевозбуждает, в том числе, и нейроны коры головного мозга, страдающие от перевозбуждения у пациентов-эпилептиков. Кофе усиливает нервный импульс, который, наоборот, требуется снизить, способствует ускорению нервных импульсов между нейронами, что провоцирует бодрящий эффект. Однако завышение нервных импульсов нейронов в эпилептическом очаге провоцирует новый эпилептический припадок и нивелирует воздействие противосудорожных средств. Помимо всего вышеназванного, прием кофеиносодержащих напитков (чая, кофе, какао) на протяжении долгого периода может даже у здорового человека вызывать разрушение нейронов в мозге.
Поскольку спиртное воздействует на головной мозг человека разрушительно и именно оно очень часто является причиной формирования эпилептического припадка у алкоголика, то вопрос о целесообразности употребления алкоголя при эпилепсии отпадает сам собой
Однако важно понимать, что и сам алкоголизм является страшной болезнью, не менее тяжелой, чем эпилепсия. Врожденная эпилепсия заключается в симптоматике эпилептической мозговой готовности – во внештатной функциональности нейронов, которая их изнашивает и разрушает
При гибели нейронов в мозге происходит прерывание важных функциональных взаимосвязей, что вызывает деградацию больного. Употребление алкоголя провоцирует усиление отмирания нейронов, что и приводит к утрате личностных человеческих качеств у алкоголиков.
Приобретенная эпилепсия не возникает резко из-за однократного сильного возлияния или от периодических мизерных доз спиртного, которые некоторые люди позволяют себе выпить, она провоцируется регулярными отравлениями организма токсинами этилового спирта, употребляемого в больших количествах. Алкоголики с болезнями центральной нервной системы испытывают зависимость от спиртных напитков, но употребление алкоголя провоцирует ускорение деградации личности, учащает возникновение приступов и способствует скорейшему летальному исходу алкоголика. Вот почему при эпилепсии пить алкоголь пациентам категорически запрещено.
При выборе профессии и будущей работы ограничения для пациентов связаны с возможностью возникновения припадков, при которых по долгу службы они смогут причинить вред окружающим людям. Таким людям запрещается управлять транспортными средствами (особенно это касается пассажироперевозок, поскольку управление персональным авто в некоторых государствах разрешено), работать на высоте, около незащищенных механизмов, водоемов, проходить срочную или контрактную службу в армии или на флоте, быть сотрудником полиции, пожарных частей, тюрем, охранных организаций, скорой помощи. Очень опасно работать с движущимися механизмами, химикатами, хрупкими предметами.
Для определения уровня работоспособности необходимо определить тип эпилепсии, а также тяжесть течения патологии, сопутствующие заболевания пациента, наличие интеллектуальных или физических нарушений у него, степень, с которой больной может контролировать возникающие приступы. Посменная работа для людей с эпилепсией чаще всего не вредна, поскольку позволяет полноценно высыпаться и регулярно принимать прописанные врачом лекарства.
Касательно управления автомобилями стоит сказать, что, например, в Америке законодательство относительно людей с эпилепсией отличается даже в различных штатах. По статистике, дорожно-транспортные происшествия по вине больных эпилепсией происходят несколько чаще, чем по вине здоровых людей, однако эта заболеваемость формирует аналогичную статистику с пациентами с сердечно-сосудистыми патологиями и значительно ниже той, что демонстрируют люди, находящиеся в состоянии алкогольного опьянения.
Главным критериям безопасности на дорогах является то время, которое прошло у пациента с момента последнего приступа. В ряде стран управление личным авто запрещено с момента первого эпилептического припадка – в России, Греции, Японии, Бразилии, Индии. В Канаде и Америке пациент может быть допущен к вождению автомобиля, если с момента последнего приступа проходит 3 месяца.
Большинство случаев эпилепсии не исключает возможности семейного проживания с лицами противоположных полов, рождения детей. При беременности необходимо пройти комплексное медицинское обследование и все время до рождения ребенка тщательно наблюдаться у врача.
Питание при заболевании
Текст предназначен исключительно для ознакомления. Мы настоятельно призываем не применять диеты, не прибегать к каким-либо лечебным меню и голоданию без присмотра врачей. Рекомендуем к прочтению: «Почему нельзя самостоятельно садиться на диету».
диабетабелки
Если пациент длительно принимает медикаменты, ему начинает не хватать фолиевой кислоты, гомоцистеина, витамина В12. Если своевременно не удовлетворять такую потребность, у больного могут начаться шизофренические осложнений.
Эффективность при эпилепсии демонстрирует кетогенная диета, при которой в рационе больного должно сочетаться 1/3 белков и углеводов с 2/3 жиров. Такая диета высокоэффективна при терапии детей. После стационарного лечения и трехдневного голодания детям рекомендуется такая диета. При нормальном восприятии ее организмом на протяжении нескольких суток пациента после этого можно чаще всего переводить на нормальное питание.
При неэффективности противосудорожной терапии врачи рекомендуют соблюдать голодную диету. Дело в том, что у людей с эпилепсией всегда наступают улучшения при соблюдении ими поста либо при длительных голоданиях, но применять этот способ для терапии можно только на протяжении ограниченного времени. Снабжение организма жизненно важными питательными средствами крайне необходимо при любых заболеваниях.
Рацион пациента должен быть разнообразен. В нем должны присутствовать продукты, богатые клетчаткой, фрукты, овощи. Они создают условия для нормальной кишечной перистальтики, предотвращая запоры. Ужинать при эпилепсии не рекомендуется позднее, чем за 2 часа перед сном.
Причины возникновения эпилепсии
По словам специалистов, данная болезнь имеет достаточно большой круг причин, которые могут повлиять не только на возникновение, но и на ее дальнейшее развитие. Существуют и отдельные случаи, когда с точной уверенностью определенную причинно-следственную связь приступов определить просто невозможно.
К двум главным группа риска, врачи относят:
- предрасположенность к данному диагнозу по кровнородственной линии (т.е. генетическая причина). Данная особенность уже закладывается внутриутробно и закодирована в генах, передаваясь из поколения в поколение;
- предрасположенность, которая была приобретена вследствие ряда определенных повреждающих факторов или патологических заболеваниях коры головного мозга.
Доказан и тот факт, что причиной эпилепсии как у детей, так и у взрослых мужчин и женщин, могут быть:
- Черепно-мозговые травмы;
- Острый или хронический менингит, энцефалит;
- Серьезное нарушение кровообращения головного мозга (особенно если произошло прямое кровоизлияние);
- Объемные процессы в головном мозге (т.е. образование и стремительное развитие опухоли);
- Из-за частого и чрезмерного употребления наркотиков или спиртных напитков;
- Наличие в левом, правом или сразу в обоих полушариях головного мозга кист, спайков, аневризм и т.д
Практически все вышеперечисленные факторы риска, в большинстве своем, так или иначе приводят к возникновению определённой категории нейронов, с низким порогом возбуждения. Именно эта категория нейронных клеток и дает благотворную почву для возникновения эпилептического очага. Далее в нем зарождается нервный импульс, который заражает рядом находящиеся клетки, успевая охватить и новые здоровые нейронные сети. Кстати, отсюда и появляться судороги или, иначе говоря, эпилептические приступы.
Развитие детей с височной эпилепсией
При височной эпилепсии затрагиваются отделы лимбико-ретикулярного комплекса, которые отвечают за интеллектуальную мозговую деятельность. Постепенно снижается память и способность к абстрактному мышлению. Ребенок становится эмоционально неустойчив, испытывает сложности в усвоении учебного материала. Мышление больного становится медлительным. Подросток находится как будто в депрессии: часто плачет или наоборот становится агрессивным. Височная эпилепсия сопровождается гипоталамическими расстройствами, которые проявляются в виде нарушений полового созревания и появлений вегето-сосудистой дистонии. Эпиприступам характерны одышка, излишняя потливость, частое сердцебиение, боль в животе.
Другие причины
Среди пациентов пожилого возраста эпилептические приступы бывают спровоцированными. Припадки имеют острый симптоматический характер, интерпретировать причины развития невозможно. Выделяют такие возможные причины появления болезни:
- электролитные и метаболические нарушения (гипокальциемия, гипомагниемия, гипонатриемия);
- алкогольная абстиненция;
- инфекционные патологии нервной системы;
Некоторые лекарственные препараты, которые принимают пациенты этой возрастной категории, могут значительно снизить судороный порог. К таким лекарствам относят «Трамадол» и другие. Люди преклонного возраста отличаются чувствительностью к эпилептогенным эффектам следующих препаратов:
- антипсихотики;
- антидепрессанты, в том числе и трициклические;
- антибиотики;
- тиазидные диуретики;
Даже лекарства на основе травянистых растений снижают судорожный порог. К ним относят гинкго билоба.
Как проявляется роландическая эпилепсия?
Существует два вида приступов роландической эпилепсии:
- Простые парциальные припадки. Характеризуются непродолжительными судорогами одной половины лица, а так же односторонними короткими подергиваниями, обездвиживанием и онемением мышц глотки, гортани, губ и языка.
- Сложные парциальные припадки. Могут проявляться в виде моторных и вторично-генерализованных приступов. При моторных приступах происходят тонические судороги языка, глотки, сопровождающиеся повышенным отделением слюны и нарушением речи. При вторично-генерализованных приступах наблюдается переход в генерализованный судорожный приступ.
Рассмотрим характерные черты роландической эпилепсии у детей:
- Приступы эпилепсии возникают в ночное время суток. Чаще наблюдаются при пробуждении и засыпании ребенка;
- Приступ начинается с ощущения онемения, начинает пощипывать, покалывать в области глотки, языка, а затем в области десен. Дальше развивается сам приступ;
- Одним из более характерных проявлений простого припадка являются нестандартные звуки. Например: «бульканье в горле» или «хрюканье»;
- Продолжительность припадков может начинаться от 5-10 секунд и достигать 2-3 минут;
- Роландическая эпилепсия сложнее протекает у детей раннего возраста, и сопровождается более частыми припадками. Это связано с тем, что нервная система перестраивается и повышается выработка специфических веществ, которые начинают активируют передачу нервных импульсов. Со временем, по мере роста, припадки наблюдаются реже.
- Прогноз лечения роландической эпилепсии благоприятный. Кроме тяжелой злокачественной формы, всегда заканчивается самопроизвольной ремиссией.
Диагностика данного вида эпилепсии начинается с жалоб пациента, осмотра. Затем проводятся специфические тесты и электроэнцефалография.
ЭЭГ (электроэнцефалография) является одним из главных методов диагностики данного вида эпилепсии. Обнаруживается наличием высокоамплитудных пиков, а так же волн в центральных височных отделениях головного мозга (так называемый «роландический комплекс»). Эти волны локализуются на той стороне, которая является противоположной судорожному приступу.
Сложность диагностики может возникнуть из-за наступления приступов в ночное время. Например, если проведенное в дневное время ЭЭГ нормальное, но приступы сохраняются, то следует дополнительно провести полисомнографию. Полисомнография – это ЭЭГ, проведенное в ночное время.
Так же, при необходимости, для полной диагностики с другими неврологическими заболеваниями проводится КТ и МРТ (компьютерная томография и магниторезонансная томография).
Диагностика эпилепсии
Диагностические возможности в настоящее время весьма широки, они позволяют точно установить, страдает пациент эпилепсией или приступ является следствием другого расстройства. Для этого проводятся прежде всего инструментальные обследования, которые имеют решающее значение в диагностике и определении типа припадка.
ЭЭГ (электроэнцефалография) — основной метод диагностики. У пациентов с эпилепсией регистрируются изменения в характере мозговых волн даже в те моменты, когда они не испытывают приступов. При первичном обращении целесообразно провести ночной ЭЭГ-видеомониторинг, чтобы точно ответить на вопрос о происхождении пароксизмов. При дальнейшем динамическом наблюдении врачу будет достаточно рутинной ЭЭГ, которая должна проводиться не менее 1 раза в 6 месяцев .
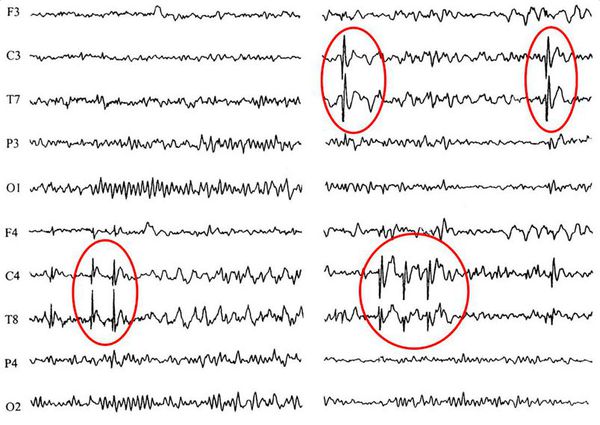
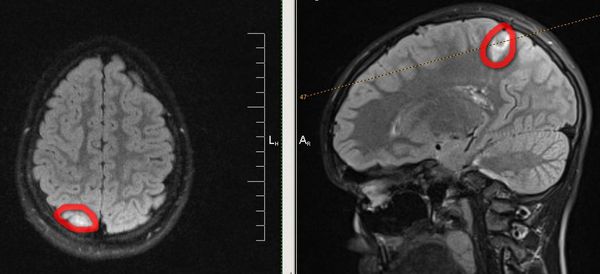
КТ и МРТ головного мозга. Основополагающими методами диагностики эпилепсии являются методы визуальной диагностики — компьютерная и магнитно-резонансная томография, а также ПЭТ — позитронно-эмиссионная томография. Они позволяют выявить имеющийся у больного органический субстрат (опухоли, кисты, сосудистые мальформации или аневризмы), оценить его функцию и структуру, а иногда выявить очаги аномальной электрической активности, которые встречаются при эпилепсии.
В некоторых случаях врачи могут применять экспериментальные методы диагностики, например, МЭГ (магнитоэнцефалографию). Метод представляет собой вид энцефалографии, который позволяет оценивать структуру и функции головного мозга. При МЭГ регистрируются магнитные сигналы нейронов, что позволяет наблюдать за активностью мозга с разных точек во времени. Этот метод не требует применения электродов, а также позволяет оценивать сигналы из глубоких структур мозга, где ЭЭГ малоэффективна. Также применяется такой метод, как резонансная спектроскопия, которая позволяет выявлять нарушения биохимических процессов в ткани мозга. Данное обследование проводится 1 раз в 3-4 года, иногда чаще при необходимости наблюдения за динамикой развития образования.
Очень важен анамнез заболевания, позволяющий на основе расспроса пациента узнать подробности начала и развития заболевания, его длительность, характер течения, наличие наследственной предрасположенности к эпилепсии
Чрезвычайно важно описание самих пароксизмов, их частота, описание, наличие факторов, способствующих возникновению приступов. Такой расспрос позволяет врачу определить тип приступов, а также предположить, какая область головного мозга может быть поражена
Анализы крови необходимо проводить не реже 1 раза в 3 месяца с целью оценки действия на организм пациента с эпилепсией противоэпилептических средств. Кроме того, больные, принимающие соли вальпроевой кислоты, обязательно отслеживают значение тромбоцитов, так как тромбоцитопения (снижение их количество) — одно из возможных побочных явлений, наблюдающихся при приёме вальпроатов. Анализы крови помогают оценить врачу действие других этиологических факторов (инфекция, отравление свинцом, анемия, сахарный диабет), а также помогают при оценке вклада генетических факторов.
Нейропсихологическое тестирование необходимо проводить не реже 1 раза в год для оценки вклада коморбидных психических расстройств и для определения типа заболевания . Тесты оценивают свойства памяти, речи, внимания, скорости мышления, эмоциональной сферы пациента и других когнитивных функций.
Как диагностировать эпилепсию у новорожденного?
Наблюдая за симптомами и за общим состоянием ребенка, можно распознать эпилепсию. Появление приступов без причин может вызвать подозрение. Стоит незамедлительно вызвать скорую помощь, если у ребенка случился припадок. Определить эпилепсию способен врач-невролог.
Этапы диагностики эпилепсии:
- Происходит сбор данных с целью составления истории болезни. Такой сбор включает в себя информацию о течении беременности, состоянии ребенка после родов, травмы и болезни, а так же наличие в семье родственников с подобной патологией.
- Следует детально рассказать о приступе ребенка.
- Проводится медицинское обследование, которое включает в себя оценку неврологического, психического и сердечного статусов.
- Для исключения иных заболеваний, сдается кровь на анализ.
- Для того, чтобы определить характер приступа, проводится КТ мозга.
- Обязательно проведение ЭЭГ.
- Для оценки состояния мозга и выявлении патологии, проводят МРТ.
После проведенных исследований и анализа полученных результатов, врач-невролог дает заключение о наличии или отсутствии эпилепсии.