Осложнения беременности: все о возможных генетических рисках
Содержание:
- Лечение гипоксии плода
- Как выявить гипоксию плода?
- Сахарный диабет у беременных
- Чем опасно это состояние?
- ВРОЖДЕННЫЕ АНОМАЛИИ РАЗВИТИЯ ПЛОДА
- ДЫХАТЕЛЬНЫЕ РАССТРОЙСТВА У НОВОРОЖДЕННЫХ
- Анемия как причина гипоксии при беременности
- Почему малоэффективно обычное лечение?
- Последствия гипоксии плода
- Диагностика Гипоксии плода:
- Что провоцирует / Причины Гипоксии плода:
- Диагностика гипертензии при беременности
- Симптомы перенашивания беременности
- Лечение перенашивания беременности
- Online-консультации врачей
Лечение гипоксии плода
Только врач после проведения обследования и определения состояния женщины и ребенка должен принимать решение о том, как лечить гипоксию плода
При этом будущей матери очень важно сохранять спокойствие и четко выполнять все рекомендации специалиста. Лечение во многом зависит от степени тяжести гипоксии
Доктора
специализация: Гинеколог / Педиатр
Булавина Марина Сергеевна
1 отзывЗаписаться
Подобрать врача и записаться на прием
Лекарства
Но-Шпа
Папаверин
Гинипрал
Курантил
Трентал
Актовегин
Эссенциале
Витрум Пренатал
Компливит
Прегнавит
Лекарственные препараты назначают женщине при продолжительной гипоксии, если такое состояние было обнаружено своевременно, и у беременной нет показаний к проведению кесарева сечения. В зависимости от состояния беременной и плода могут применяться такие лекарственные средства:
- Лекарства, понижающие активность матки – спазмолитики (Но-шпа, Папаверин), а также препарат Гинипрал.
- Препараты, понижающие вязкость крови – Курантил, Трентал.
- Лекарства, улучшающие обменные процессы, а также проницаемость клеток — витамины Е, С, В6, раствор глюкозы, Актовегин, Эссенциале и др.
- Витаминные комплексы – для предупреждения дефицита важных для организма веществ курсами назначают препараты Витрум пренатал, Теравит, Компливит, Прегнавит и др.
- При острой кислородной недостаточности может назначаться введение глюкозы, инсулина, глюконата кальция. Также проводятся кислородные ингаляции с помощью маски.
Процедуры и операции
На положительный исход беременности при гипоксии влияет не только правильная схема лечения медикаментозными средствами, но и точное следование всем рекомендациям, которые дает врач
Важно придерживаться таких правил:
- Соблюдение постельного режима, максимально спокойный образ жизни без стрессов.
- Регулярное посещение врача, при необходимости – лечение в условиях стационара.
- Полный отказ от вредных привычек.
- При наличии показаний проводится экстренное родоразрешение через кесарево сечение.
Лечение гипоксии у новорожденных проводится под контролем опытного специалиста. При необходимости назначается комплекс медикаментов, массаж и другие процедуры.
Как выявить гипоксию плода?
Гипоксию плода можно попытаться выявить самостоятельно, наблюдая за изменением двигательной активности плода. Начальная стадия характеризуется неугомонностью плода, повышением частоты и силы шевелений.
Длительная или прогрессирующая гипоксия плода приводит к ослаблению его движений.

Поводом для срочной консультации у врача служит уменьшение шевелений плода до 3 раз в течение часа. Это свидетельствует о страданиях плода. В этом случае проведут дополнительное обследование околоплодных вод, кардиотокографию, допплерометрию и т.д.
Самыми точными и информативными методами оценки состояния плода являются кардиотокография и допплерометрия.
Основным симптомом гипоксии плода при родах является нарушение его сердечной деятельности. Поэтому кардиомониторное наблюдение за состоянием плода широко используется в родах. Если околоплодные воды окрашиваются меконием, т.е. становятся зелеными, значит у плода может быть гипоксия. Однако, этот признак существенен только, если плод лежит головой вперед.
Если у беременной хроническая внутриутробная гипоксия плода, то ей важен покой, т.к. улучшению кровоснабжения матки весьма способствует постельный режим
Хроническую гипоксию плода лечат комплексно, уделяя при этом особое внимание основному заболеванию, которое к ней привело. Проводят терапию, призванную улучшить снабжение плода кислородом и нормализацию обменных процессов
Если эффект от комплексной терапии отсутствует, и срок беременности превышает 28 недель, то принимают решение об экстренных родах путем кесарева сечения.
За течением беременности важно наблюдать очень тщательно, чтобы предотвратить, либо вовремя диагностировать и вылечить гипоксию плода
Сахарный диабет у беременных
Это тяжелая болезнь, при которой страдают почки, нервы и сосуды. Впрочем, под удар попадает весь организм. Сахарный диабет у беременной приводит к внутриубробной гипоксии. Эта болезнь может повредить у беременной:
- сетчатку глаза
- почки
- сердце
Осложнения для беременной:
- инфекции
- многоводие
- преэклампсия
- эклампсия
Часто при сахарном диабете у беременной плод погибает, так и не родившись. У детей, которые таки появляются на свет, наблюдаются различные пороки развития, а также гипоксически-ишемические энцефалопатии. Если у женщины сахарный диабет, беременность нужно планировать особенно тщательно. За 3-4 месяца до зачатия нужно вывести болезнь на стадию компенсации. Рекомендуется, в том числе, прием фолиевой кислоты в суточном количестве 500 мкг.
Чем опасно это состояние?
Гипоксия опасна для ребенка, особенно от нее страдает головной мозг. И чем длительнее и тяжелее была нехватка кислорода, тем хуже прогноз. В начале декабря в Journal of Physiology опубликовали исследование, которое определило, что изменения в частоте сердечных сокращений из-за низкого уровня кислорода, возникающего у плода во время беременности, могут предсказать будущее здоровье сердца у детей.
Предыдущие исследования показали, что хронически низкое содержание кислорода (гипоксия) во время беременности замедляет рост плода. Она повышает риск проблем со здоровьем на протяжении всей жизни, в частности, чаще возникают сердечно-сосудистые заболевания. Новое исследование пыталось определить, будет ли сердце плода «помнить» перенесенную во время родов гипоксию. Были обнаружены сходные закономерности колебаний сердечного ритма у малышей, перенесших гипоксию и лабораторных новорожденных животных. Ученые сделали вывод, что ткани «помнят» о низкой концентрации кислорода в период родов и последствия остаются на несколько лет.
Исследователи считают, что эти данные имеют важное клиническое значение. Если у детей, рожденных при осложненной беременности и родах, выявляются аномальные сердечные ритмы, врачи должны более внимательно следить за развитием малышей, чтобы защитить их от развития сердечных заболеваний.. Пройдите тестТест на оценку вашего самочувствияДанный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН
Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия
Пройдите тестТест на оценку вашего самочувствияДанный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН. Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия.
Использованы фотоматериалы Shutterstock
ВРОЖДЕННЫЕ АНОМАЛИИ РАЗВИТИЯ ПЛОДА
Термином
«врожденные аномалии» или «врожденные пороки» обозначают любую
врожденную функциональную или структурную патологию, которая выявляется у
плода и новорожденного. Пороки развития могут проявляться в более
поздние периоды. В зависимости от этиологии различают наследственные
(генетические), экзогенные и мультифакторные врожденные аномалии
развития плода.
К наследственным относятся врожденные
пороки развития, возникающие вследствие генных мутаций, которые
выражаются в виде эмбрионального дизморфогенеза, или хромосомных и
геномных мутаций (хромосомные болезни). Происходят стойкие изменения
наследственных структур в половых клетках (мутации могут быть
унаследованы от одного или обоих родителей) и реже — в зиготе. В
зависимости от времени воздействия тератогенного фактора врожденные
пороки развития бывают следствием гаметопатий, бластопатий, эмбриопатий и
фетопатий.
Под мультифакторными подразумевают пороки
развития, возникающие в результате комбинированного воздействия
генетических и экзогенных факторов.
Генетически
обусловленные формы (генные и хромосомные) составляют около 25-30%,
экзогенные (тератогенные) — 2-5%, мультифакторные —
30-40%, формы неясной этиологии — 25-50% случаев врожденных аномалий развития.
Наследственные аномалии развития плодаделят на хромосомные (наиболее часто встречающиеся), моногенные и полигенные.
В основехромосомных болезнейлежат хромосомные(изменения числа или структуры хромосом) или геномные(полиплоидии) мутации. Каждому заболеванию присущи типичные кариотип и фенотип.
ДЫХАТЕЛЬНЫЕ РАССТРОЙСТВА У НОВОРОЖДЕННЫХ
Синдром дыхательных расстройств новорожденного проявляется в первую очередь дыхательной недостаточностью.
Наиболее
часто синдром дыхательных расстройств наблюдается у недоношенных детей,
что связано с незрелостью системы сурфактанта (созревание системы
сурфактанта завершается к 35-36 нед) и его дефицитом к моменту рождения.
Недостаток сурфактанта — поверхностно активного вещества,
синтезируемого альвеолоцитами 2-го типа, — приводит к спадению альвеол
на выдохе и в результате, к снижению площади газообмена в легких,
гипо-ксемии и гиперкапнии. Незрелость системы сурфактанта приводит к
развитию гиалиновых мембран, отечно-геморрагического синдрома и др.
Гипоксия
плода как патогенетический фактор синдрома дыхательных расстройств
имеет не меньшее значение, чем гестационный возраст к моменту рождения.
Гипоксия может приводить к вазоконстрикции и гипоперфузии легких,
инактивации альвеолярного сурфактанта.
Одной из причин
синдрома дыхательных расстройств является аспирация околоплодных вод,
мекония и крови, которые вызывают обструкцию дыхательных путей и
повреждают сурфактантную систему легких, в результате чего у
новорожденных развивается дыхательная недостаточность.
Развитию
синдрома дыхательных расстройств способствуют задержка резорбции
фетальной жидкости из дыхательных путей новорожденных, персистирующие
фетальные коммуникации, а также пневмония.
Острое
развитие дыхательной недостаточности в первые часы и дни после рождения
может быть обусловлено пороками развития верхних дыхательных путей и
легких (атрезия хоан, пищеводно-трахеальные свищи, долевая эмфизема,
агенезия и гипоплазия легких, поликистоз, диафрагмальная грыжа).
Анемия как причина гипоксии при беременности
Статистика гласит, что больше 40 процентов беременных имеют анемию, более или менее тяжелую. Симптомы могут не проявляться, пока не будет 3-х месяцев гестации. Еще до зачатия ребенка может проявляться симптоматика анемии, которой женщина просто не придаст значения.
Осложнения анемии при беременности:
- фетоплацентарная недостаточность
- преждевременная отслойка плаценты
Проявления анемии у беременной женщины:
- бледность кожи
- сонливость
- слабость
- ломкость ногтей и волос
- периодические обмороки
- головокружения
- зябкость нижних конечностей
Если женщина здорова, и беременность проходит нормально, к 17-й неделе гестации происходят специяические изменения формы сосудов. Такие изменения будут развиваться позже, если есть явления анемии. Появляется гипоксия плода, тормозится его развитие. В случаях, когда диагностируется низкий гемоглобин плюс патологии почек в хронической форме, наблюдается более тяжелая гипоксия.
Чтобы не возникло кислородное голодание будущего малыша, нужно проводить терапию анемии до зачатия или в самые первые месяцы беременности. У небеременных девушек и женщин гемоглобин находится в пределах 120-158 г/л. В первом триместре показатель составляет 110-139 г/л. На 4, 5 и 6 месяце гемоглобин 105-148 г/л. А в последние три месяца гестации показатель нормы: 100-150 г/л.
Лечат анемию приемом препаратов железа (вместе с которым назначается аскорбиновая кислота), пока женщина вынашивает малыша и кормит его естественным способом. Препараты для лечения анемии беременных:
- Ферретаб
- Сорбифер Дурулес
- Актиферрин и пр.
Почему малоэффективно обычное лечение?
Во время беременности почечная колика является значительной проблемой. Диагностические возможности имеют ограничения. На весь срок беременности устанавливается стент, он помогает будущей маме избавиться от болезненных ощущений. Такое решение является временным и не устраняет камень
Важно обеспечить будущей маме возможность спокойно выносить и родить. Далее уже происходит комплексное обследование и удаление камня
Установка стента не является панацеей, т. к. он может доставлять дискомфорт, засоряться и требовать замены. Однако такое лечение во время беременности не имеет альтернативы.
Последствия гипоксии плода
Последствиями кислородной недостаточности являются нарушение функций организма, изменение обменных процессов. Для плода последствия от кислородной недостаточности могут быть различны. Они зависят от срока беременности.
Гипоксия плода на ранних сроках беременности приводит к появлению отклонений и задерживает развитие эмбриона. В более поздние сроки беременности кислородное голодание вызывает:
• Задержку роста плода.
• Поражение центральной нервной системы.
• Понижение адаптационных возможностей новорожденного.
Выраженные компенсаторные способности плода обусловлены увеличением частоты сердечных сокращений до 150-160 уд/мин, высокой кислородной емкостью крови, уникальным строением гемоглобина, особенностью кровообращения и обменом веществ плода.
Процессы обмена веществ у плода изменяются с уменьшением насыщения крови кислородом. При этом все органы и системы плода за счет компенсаторных возможностей вначале работают с повышенной активностью, однако постепенно наступает их угнетение. Усугубление течения заболевания может привести к непоправимым изменениям.
На здоровье будущего ребенка незначительная гипоксия плода обычно не влияет. Однако гипоксия плода в тяжелой форме может сопровождаться ишемией и некрозами в разных органах, последствия в этом случае могут быть необратимы.
Диагностика Гипоксии плода:
Для диагностики гипоксии оценивают состояние плода
Важно провести комплексное исследование, потому что значимость методов может быть разной. Актуален такой метод как аускультация
с его помощью выслушивают сердцебиения плода, применяя стетоскоп. Это специальная металлическая трубка с расширениями на концах в виде воронки. Врач оценивает частоту сердечных сокращений, их ритм, наличие шумов и звучность сердечных тонов.
Но точность результатов аускультативного метода, как считают современные медики, весьма сомнительна. Ведь в подсчете сердечных сокращений может быть ошибка – 10-15 ударов в минуту. Частоту с.с. нельзя подсчитать в период схваток при родах. Сердцебиение подсказывает, в каком положении в матке находится плод, есть ли там еще 1 или больше плодов. Во второй половине беременности сердце малыша легко услышать через живот матери.
Кардиотокография – метод, который широко применяется при диагностике гипоксических состояний плода. Сокращенно он называется КТГ. Он проводится с помощью ультразвукового датчика, который фиксируется на животе женщины в тех точках, где сердцебиения слышатся наиболее четко. Сердечные сокращения при кардиотокографии записываются на бумаге. Для диагностики важна ч.с.с., частота акцелерации (учащения сердечных сокращений) и децелераций (урежения сердечных сокращений).
Акцелерации и децелерации могут иметь связь со схватками или возникают после шевеления плода или повышения маточного тонуса. О нормальном состоянии плода говорит появление акцелерации в ответ на движение плода или повышение тонуса матки (не менее 5 за пол часа). Допускаются только единичные децелерации, в норме их не должно быть или должен быть минимум.
В рамках рассматриваемого метода проводится НСТ – нестрессовый тест. С его помощью измеряют только акцелерацию (ускоренное развитие плода). Суть метода заключается в появлении акцелерации в ответ на самопроизвольные движения плода или спонтанные сокращения матки. Точность теста составляет 99%. Отсутствие учащения сердцебиения (нереактивный НСТ), особенно при повторном исследовании, может говорить о напряжении и истощении адаптационных и приспособительных реакций плода.
Чтобы информация, полученная выше описанными методами, была более достоверной, их следует комбинировать с определение биофизического профиля плода (БФП). Для этого разработаны 5 составляющих:
- дыхательные движения плода
- большие движения туловища плода
- объем околоплодных вод
- нестрессовый тест (описан выше)
- мышечный тонус плода
Диагностику проводят также с помощью допплерометрии. Это исследование кровотока в сосудах матки, пуповины и плода. От характера нарушений зависит степень выраженности гипоксии, что позволяет планировать будущее течение беременности и способ родов. Эффективен такой диагностический метод как ЭКГ плода, а также биохимические и гормональные методы исследования крови матери. Играет роль содержание в крови продуктов окисления жиров, определенных ферментов, кислотно-щелочное равновесие крови бемеренной и крови в пуповине.
Если у врача возникает подозрение на патологию, делают КТГ. Процедура не вызывает болезненных ощущений. Она выполняется с использованием датчика, который фиксирует биения сердца плода. Специалист должен сделать расшифровку, чтобы понять, в каком состоянии находится будущий ребенок. КТГ – диагностический метод, который применяется не только во время беременности, но и как плановая процедура в процессе родов.
Важное значение придают заключению УЗИ
Также обращают внимание на плаценту. О гипоксии может говорить ее патология – большая или маленькая для данного срока толщина, раннее созревание и отслойка раньше срока
С такими симптомами женщина должна лежать в стационаре с целью профилактики.
Что провоцирует / Причины Гипоксии плода:
Существует большое количество факторов, которые способствуют развитию гипоксии. Это в основном материнские болезни беременной женщины:
- заболевания сердечно-сосудистой системы
- анемия (снижается общее количество гемоглобина; при этой болезни эритроциты не могут доставлять кислород тканям организма матери и плода, или же доставляют его в слишком малом количестве)
- сахарный диабет
- заболевания почек
- заболевания дыхательной системы (хронический бронхит, бронхиальная астма, ларингит, ринит, пневмония и другие заболевания, особенно с осложнениями)
Отдельно выделяют группу причин, которая связана с нарушениями плодово-плацентарного кровотока:
- Аномалии родовой деятельности
- Патологии плаценты и пуповины
- Угроза преждевременных родов
- Перенашивание ребенка
- Другие осложнения беременности и родов
Причинами гипоксии плода могут стать болезни плода:
- Врожденные пороки развития
- Внутриутробное инфицирование
- Гемолитическая болезнь (бывает при несовместимости плода и матери по группе крови)
- Длительное сдавливание головки в процессе родов
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности.
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
- определение степени АГ;
- определение состояния органов-мишеней;
- определение риска развития преэклампсии;
- определение эффективности получаемого лечения.
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
- общий анализ мочи;
- клинический анализ крови;
- гематокрит (отношение объёма эритроцитов к объёму жидкой части крови);
- определение уровня печеночных ферментов, креатинина и мочевой кислоты в сыворотке крови.
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
- электрокардиографию;
- исследование сосудов глазного дна;
- УЗИ сердца;
- УЗИ маточных артерий (на 20-й неделе беременности);
- УЗИ надпочечников .
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Симптомы перенашивания беременности
К симптомам перенашивания беременности относят уплотнение матки за счёт маловодия, уменьшение размера живота, снижение веса беременной относительно последних измерений, выделения из молочных желёз. При этом шейка матки не указывает на биологическую готовность родовых путей к родоразрешению. Также выявляются признаки ухудшения состояния плода:
- по данным УЗИ — маловодие, структурные изменения в плаценте, её преждевременное созревание, нарушение кровотока в артериях пуповины или маточных артериях;
- по данным кардиотокографического исследования (КТГ) — снижение компенсаторных возможностей плода, признаки его гипоксии (нехватки кислорода).
При рождении переношенный младенец отличается характерным внешним видом. Его кожа и слизистые оболочки, а также пуповина и плацента окрашены в зелёный или жёлтый цвет. Если количество защитной сыровидной смазки снижено, то кожа и слизистые покровы плода становятся сухими. При отсутствии смазки они сморщиваются из-за контакта с околоплодными водами. Кожа стоп и ладоней новорождённого выглядит распаренной, как после бани. На руках и ногах видны длинные ногти .
При перенашивании ребёнок, как правило, крупный, его рост и головка увеличены. Но возможен и другой вариант, когда рождается небольшой по весу малыш с уменьшенным количеством подкожно-жировой клетчатки (в связи с задержкой роста плода), но с вышеописанными признаками перезрелости. Плотность костей черепа новорождённого повышена, роднички маленькие, а швы узкие, что затрудняет процесс приспособления головки плода к родовым путям матери — как следствие, это становится причиной травм матери во время родов.
Лечение перенашивания беременности
Ведение беременности при перенашивании имеет свои особенности
Пристальное внимание должно уделяться беременным с факторами риска. Своевременная госпитализация в роддом необходима для обследования беременной и решения вопроса о способе ведения родов
Выбор метода зависит от многих факторов: данных анамнеза, готовности к родам, состояния и предполагаемого веса плода, сопутствующих заболеваний женщины.
Проведение оперативного родоразрешения показано при сочетании факта перенашивания с такими осложняющими факторами, как:
- возраст матери (30 лет и старше);
- очень крупный или очень маленький плод;
- отсутствие готовности к родам — незрелая шейка матки, неправильное положение плода;
- гипоксия плода;
- беременность после ЭКО;
- неудачи при предыдущих беременностях и родах в анамнезе.
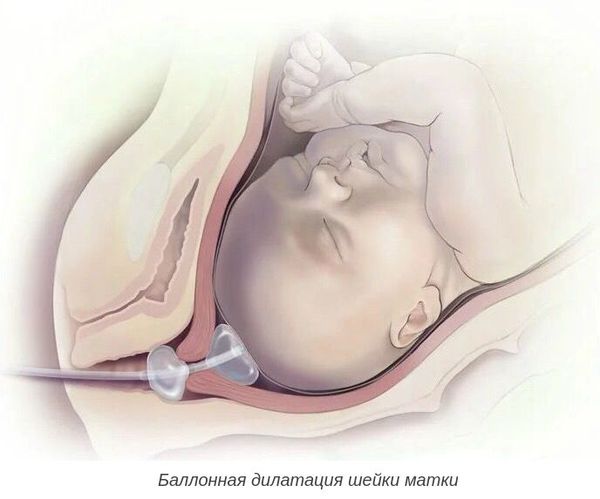
При более благоприятной ситуации, но неготовности родовых путей, необходимо дополнительно подготовить шейку матки к родам. Для этого применяют различные методы:
- отслоение нижнего полюса плодного пузыря от стенок матки;
- баллонная дилатация шейки матки с помощью катетера Фолея — позволяет механически расширить шейку матки;
- дилататоры природного (ламинарии) и синтетического происхождения — оказывают расслабляющее действие, способствуют выработке эндогенных простагландинов в шейке матки;
- возможно использование простагландина Е либо антипрогестагенов (Мифепристона) .
Роды при пролонгированной беременности без признаков перезрелости плода чаще всего протекают без выраженных осложнений, но требуют пристального наблюдения за их ходом.
Запоздалые роды с признакам перезрелости плода часто осложняются. Поэтому для своевременного решения вопроса о выборе способа родоразрешения важна оценка каждого периода беременности. Во время консервативных родов (через естественные родовые пути) необходимо проводить постоянный мониторинг за состоянием плода .
Для родовозбуждения можно использовать амниотомию — искусственный разрыв оболочек плодного пузыря. Она проводится исключительно при зрелой шейке матки и хорошем состоянии плода.
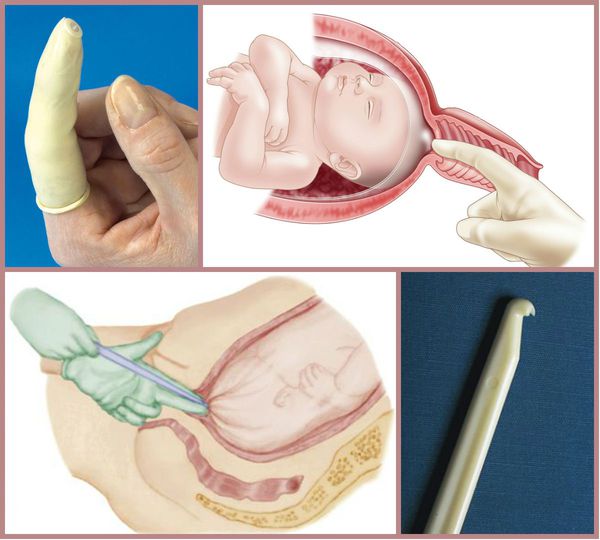
В послеродовом периоде очень важно принимать профилактические меры для предупреждения кровотечения, которое может возникнуть в связи с особенностью строения матки, задержкой частей плаценты, разрывом мягких тканей и нарушением гемостаза (свёртывающей системы крови). Для этого проводится тщательный осмотр родовых путей на выявление разрывов, учёт кровопотери, клинический и лабораторный контроль анализов крови и применение утеротоников, которые стимулируют сокращение матки
Online-консультации врачей
| Консультация специалиста по лечению за рубежом |
| Консультация детского психолога |
| Консультация дерматолога |
| Консультация офтальмолога (окулиста) |
| Консультация андролога-уролога |
| Консультация кардиолога |
| Консультация уролога |
| Консультация психиатра |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация семейного доктора |
| Консультация сексолога |
| Консультация пульмонолога |
| Консультация специалиста по лазерной косметологии |
| Консультация сурдолога (аудиолога) |
| Консультация психолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020