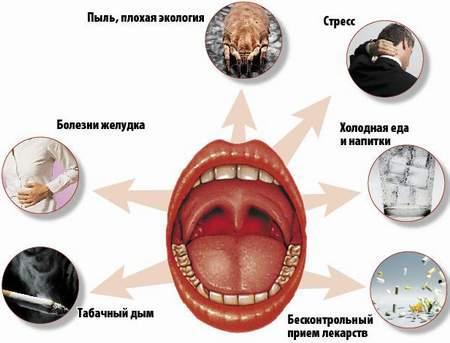
Хронический гломерулонефрит
Содержание:
- ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
- Формы гломерулонефрита
- Методы лечения гломерулонефрита
- 30.2. ДРУГИЕ ФОРМЫ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА
- Острое поражение почек в детском возрасте
- Лечение гломерулонефрита у взрослых
- Лечение геморрагического васкулита
- Лечение гломерулонефрита
- Симптомы острого гломерулонефрита
- Часто задаваемые вопросы
- Как протекает хронический гломерулонефрит при беременности?
- Нефротический синдром
- Симптомы хронического гломерулонефрита
- Лечение гломерулонефрита у детей в МЦ «Хадасса»
- Диагностика
- Подострый (быстротекущий) ГН
- Симптомы гломерулонефрита
- Симптомы гломерулонефрита
- Осложнения и прогноз гломерулонефрита
- Хроническое воспаление почек при гломерулонефрите
- Патогенез (что происходит?) во время Хронического гломерулонефрита:
- Формы заболевания и другие особенности
- Лечение
- ПАТОГЕНЕЗ
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Хронический гломерулонефрит необходимо дифференцировать с хроническим пиелонефритом, острым гломерулонефритом, нефропатией беременных, хроническими тубулоинтерстициальными нефритами различной этиологии, алкогольным поражением почек, амилоидозом и диабетической нефропатией, а также поражением почек при системных заболеваниях соединительной ткани (в первую очередь, СКВ) и системных васкулитах, миеломной болезни, тромбозах почечных и нижней полой вен (см. выше «Осложнения»).
• Для хронического пиелонефрита характерны асимметрия поражения, изменения чашечно-лоханочной системы, обострения с лихорадкой и ознобами, бактериурия, нейтрофилурия (при гломерулонефрите в осадке мочи — лимфоциты, микробная флора отсутствует).
• При остром гломерунефрите часто выявляют связь с перенесённой стрептококковой инфекцией, однако в отличие от IgA-нефропатии экспозиция составляет 10-14 дней. Характерны острое начало и спонтанное выздоровление. Обычно болеют дети и молодые люди.
• Хронические тубулоинтерстициальные нефриты проявляются нарушениями канальцевых функций: протеинурией (не достигающей значений, характерных для нефротического синдрома), полиурией, снижением относительной плотности и нарушением ацидификации мочи, гиперпротеинемией и т.д.
Формы гломерулонефрита
Почки — парный орган, отвечающий за фильтрацию крови. Для этого в почках есть системы капилляров, образующие клубочки (гломерулы). Отфильтрованные в них вещества переходят в капсулу почек, затем в мочевыводящие пути и выводятся вместе с мочой.
Гломерулонефрит — комплекс воспалительно-иммунных заболеваний, которые поражают гломерулы. Он может быть самостоятельным заболеванием, а может являться осложнением после вирусной или микробной инфекции. В первом случае говорят о первичном гломерулонефрите, а во втором — о вторичном.
По характеру течения различают острый и хронический гломерулонефрит. Острый гломерулонефрит — излечимое заболевание, которое продолжается от 1 до 4 недель. Также отмечается подострая форма, которая может длиться до 2 месяцев. У менее чем 10% пациентов наблюдается самая опасная форма — быстропрогрессирующий гломерулонефрит. Хронический гломерулонефрит продолжается долгие годы. В этом случае могут развиться осложнения гломерулонефрита.
Заболевание может протекать в латентной форме и проявляться только незначительным повышением давления и некоторыми изменениями в моче.
Методы лечения гломерулонефрита
При активном процессе лечение проводится в специализированном стационаре. Назначается постельный режим, специальная диета. Определение суточного объема жидкости, который должен употреблять ребенок, проводится индивидуально для каждого пациента с учетом многих параметров.
Медикаментозное лечение является комплексным и включает в себя глюкокортикоиды, также возможно назначение цитостатиков. Кроме этого, в лечении применяют препараты, которые снижают артериальное давление, антибактериальные, антигистаминные препараты, при наличии показаний мочегонные средства, витаминотерапию, кардиометаболиты. В случае развития почечной недостаточности необходим гемодиализ.
Самолечение гломерулонефрита в домашних условиях является недопустимым и крайне опасным для здоровья и жизни ребенка.
30.2. ДРУГИЕ ФОРМЫ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА
Помимо стрептококков, к развитию острого гломерулонефрита могут привести и другие бактериальные и вирусные заболевания. При паразитарных заболеваниях обычно наблюдают мембранозный гломерулонефрит, при злоупотреблении алкоголем — мезангиопролиферативный. Клиническая картина может быть представлена как изолированным мочевым синдромом, так и тяжёлыми формами нефрита (нефротической, смешанной). Лекарственные или поствакцинальные гломерулонефриты могут быть обусловлены болезнью минимальных изменений и проявляются нефротическим синдромом.
Острый гломерулонефрит, вызванный укусами ядовитых насекомых, различными аллергенами (в том числе и пищевыми) манифестирует нефротическим синдромом с нарушением функций почек (морфологически — мезангиопролиферативный или мембранозный гломерулонефрит, либо гломерулонефрит с минимальными изменениями, иногда с выраженным интерстициальным компонентом). Нефротический синдром обычно развивается следом за другими аллергическими проявлениями (дерматит, бронхиальная астма, панкреатит), но в некоторых случаях — как единственный признак аллергии. Помимо изменений — характерных для нефротического синдрома, в крови определяют высокую концентрацию IgE.
Лечение аналогично таковому при остром постстрептоккокковом гломерулонефрите (элиминация этиологического фактора, купирование остронефритического синдрома и осложнений и т.д.). Если заболевание протекает с выраженным нефротическим синдромом или с прогрессирующим нарушением функций почек, назначают ГК. В части случаев возможен переход в хронический гломерулонефрит, особенно при повторном воздействии этиологического фактора.
Острое поражение почек в детском возрасте
Если инфекция возникает как острый процесс и происходит активное поражение почечных клубочков, формируется острый гломерулонефрит, дающий яркую и достаточно наглядную клиническую картину поражений. Если же изменения в почках формируются постепенно, симптомы не столь яркие, но прогноз при этом более неблагоприятный
Есть несколько форм гломерулонефрита у детей, различающихся по преобладанию тех или иных нарушений — это мочевая, нефротическая, смешанная или нефритическая, выставление той или иной формы важно для лечения и реабилитации, а также прогноза.
При нефритической форме поражения почек типичными будут отеки в области лица плотной консистенции, которые длительно не сходят, а также гипертензия с головными болями, рвотой, изменения в моче с появлением в ней крови, белка и лейкоцитов. Обычно дети страдают подобной формой патологии, если имела место инфекция стрептококковой или гриппозной природы.
Лечение гломерулонефрита у взрослых
Симптомы и лечение гломерулонефрита у женщин и мужчин ничем не отличаются. Терапия подразумевает большой комплекс мероприятий:
- Устранение очагов инфекции. Лечение зубов, пораженных кариесом и хронического гайморита, иссечение увеличенных миндалин и аденоидов.
- Антибиотики. Подбор лекарств осуществляется после анализа данных проведенных анализов. Антибиотиками лечат только бактериальные формы патологии. Лечение острого гломерулонефрита часто проводится Амоксиклавом и другими средствами из пенициллинового ряда.
Нестероидные противовоспалительные лекарства. Для улучшения состояния почек, назначается курс индометацина или ибупрофена с постепенным увеличением дозировки.
Иммуносупрессоры. Все формы заболевания требуют снижения активности иммунной реакции. Назначаются стероидные и цитостатические препараты, подавляющие процесс деградации в гломерулах. Препараты дают побочные эффекты, поэтому дозу лекарств тщательно подбирают. Современные иммунодепрессанты: такролимус, микофенолата мофетил, циклоспорин, ритуксимаб.
Снижение давления. Почечная недостаточность — симптом хронического гломерулонефрита. Гипертония становится следствием нарушения диуреза, отеков, гормональных нарушений. Лечение взрослых пациентов проводится препаратами: Каптоприл, Эналаприл, Рамиприл.
Мочегонная терапия. Для выведения натрия, снижения давления, восстановления функций выделения мочи используют диуретики: Фуросемид, Верапамил, Эуфиллин, Гипотиазид.
Антикоагулянты, антиагреганты
Важно улучшить кроветворение, текучесть, проводить профилактику образования тромбов. На основании данных анализов, врач выбирает Гепарин, Дипиридамол.
Диета
Гломерулонефрит необходимо лечить обязательно с соблюдением диеты № 7. Из питания исключается соль, ограничивается питье жидкости. Важно употреблять продукты с высоким содержанием кальция, растительных жиров.
Режим. Нужно соблюдать постельный режим, не нервничать. Пациентам настоятельно рекомендовано санаторно-курортное лечение в теплом, сухом климате, принятие солнечных ванн.
Физиотерапия. Физиотерапевтическое лечение входит в общий комплекс назначений, но никак не является самостоятельным методом. В терапевтический комплекс включают лечение электромагнитными полями, сухим теплом, фитотерапией. Такие мероприятия при гломерулонефрите восстанавливают способность гломерул к фильтрации, нормализуют давление, снимают отеки.
Нетрадиционная медицина. Народными методами нельзя даже пытаться бороться с таким опасным заболеванием. Но допустимы рецепты, направленные на укрепление иммунитета. Подбирать допустимые травяные сборы должен уролог.
Лечение геморрагического васкулита
Геморрагический васкулит лечит врач-ревматолог.
Немедикаментозное лечение
Рекомендации
- Режим: умеренно ограничивается двигательная активность, исключаются психоэмоциональные нагрузки.
- Питание: рекомендована гипоаллергенная диета с повышенным содержанием кальция и витамина D.
- ЛФК: целесообразны легкие физические нагрузки в соответствии с индивидуальными возможностями больного.
Противопоказания
- вакцинация;
- введение гамма-глобулина;
- пребывание на солнце;
- смена климата;
- переохлаждение (в том числе купание в водоемах);
- физические и психические травмы;
- контакты с домашними животными;
- лечение иммуномодуляторами.
Медикаментозная терапия
Характер терапии различается в зависимости от
- фазы болезни
- дебют,
- рецидив,
- период ремиссии;
- клинической формы
- простая (кожная),
- смешанная,
- с поражением почек;
- степени тяжести клинических проявлений:
- легкая (удовлетворительное самочувствие, необильные высыпания, возможны боли в суставах),
- среднетяжелая (множественные высыпания, боли в суставах или артрит, периодические боли в животе, следы крови или белка в моче),
- тяжелая (сливные высыпания, элементы некроза, рецидивирующие ангионевротические отеки, упорные боли в животе, желудочно-кишечное кровотечение, кровь в моче, нефротический синдром, острая почечная недостаточность);
- характера течения болезни
- острое (до 2 месяцев),
- затяжное (до 6 месяцев),
- хроническое (рецидивирующее или развитие нефрита Шенлейна — Геноха).
Клинические рекомендации Минздрава РФ рекомендуют использовать антикоагулянты при всех формах заболевания. Курантил (дипиридамол, персантин), гепарин.
Дозу антикоагулянтов подбирают индивидуально, ориентируясь на положительную клиническую динамику симптомов (стабилизация кожных высыпаний, исчезновение болей в животе, уменьшение степени выделения крови с мочой), а также на лабораторные параметры (удлинение времени свертывания крови или активированного времени рекальцификации в 2-3 раза по сравнению с исходным, перевод положительных паракоагуляционных тестов в отрицательные).
Глюкокортикостероиды эффективны при тяжелом течении заболевания. Лечение глюкокортикостероидами необходимо проводить на фоне антикоагулянтно-антиагрегантной терапии. При среднетяжелом и легком течении их использование не оправдано.
Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца — при легком течении; 4-6 месяцев — при среднетяжелом; до 12 месяцев — при тяжелом рецидивирующем течении и нефрите Шенлейна — Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Трансфузионная терапия: проводится у детей с тяжелым течением геморрагического васкулита на протяжении 5-15 дней в острый период заболевания, когда максимально выражены клинические проявления. В состав трансфузионной терапии входят: низкомолекулярные плазмозаменяющие растворы (реополиглюкин, реоглюман, реомакродекс), глюкозо-новокаиновая смесь (5% раствор глюкозы и 0,25% раствор новокаина в соотношении 2:1 или 3:1), спазмолитики — эуфиллин, но-шпа; ингибиторы протеолитических ферментов. Введение препаратов осуществляют капельно.
Плазмаферез направлен на удаление из циркуляции токсинов, бактерий, воспалительных субстанций, антител, иммунных комплексов, криоглобулинов и показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию, повышает функциональную активность иммунокомпетентных клеток, повышает чувствительность больных к препаратам.
Энтеросорбенты необходимы больным с отягощенным аллергологическим анамнезом, при наличии болей в животе, в случаях, когда пищевые агенты являлись провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. С этой целью назначают полифепан, смекту, энтеросорб, активированный уголь 3-4 раза в сутки на протяжении 5-10 дней.
Мембраностабилизаторы назначают повторными курсами при поражении почек или рецидивирующем течении кожного синдрома. Препараты этой группы способствуют уменьшению проницаемости сосудистой стенки, улучшают трофические процессы, обладают иммуномодулирующим действием. Наиболее широко используют ретинол, токоферол (витамин Е), рутин, димефосфон в течение 1 месяца.
Лечение гломерулонефрита
В условиях поликлиники проводится поддерживающая терапия и контроль состояния и функции почек. Основное лечение гломерулонефрита и подбор базисной терапии проводится в специализированном стационаре. Комплексное лечение гломерулонефрита включает препараты, воздействующие на иммунные механизмы развития заболевания: глюкокортикоиды, иммунодепрессанты, антигреганты, которые назначают в стационаре. В последние годы назначают подобные схемы на 6-24 месяца и более.
Общее руководство подобной терапией в амбулаторных условиях, определение его длительности, доз препаратов, профилактику и лечение осложнений должны осуществлять врачи нефрологи. Важным этапом лечения является коррекция артериального давления, терапия отеков.
В Клинике ЭКСПЕРТ придерживаются принципа этапности лечения.
На первом этапе после стационарного лечения составляется план амбулаторного лечения, который включает:
- режим
- диету
- поддерживающее лечение.
На втором этапе оценивается эффективность проводимой терапии:
Если на фоне применения поддерживающего лечения развивается дестабилизация состояния, то врач нефролог своевременно направляет пациента на стационарное лечение.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии. Некоторые препараты способствуют снижению риска развития обострений и хронической почечной недостаточности.
Симптомы острого гломерулонефрита
Клиника диффузного гломерулонефрита появляется по истечении двух недель после инфекции или контакта с провоцирующим фактором.
Специалисты говорят о трех основных комплексах симптомов, указывающих на начало острого гломерулонефрита:
- изменения со стороны мочи — повышение эритроцитов, примеси крови, обнаружение белка при лабораторном анализе;
- высокие показатели артериального давления;
- отеки, вызванные уменьшением количества мочеиспусканий.
Пациент жалуется на повышение температуры тела, плохой аппетит, утомляемость, болезненность в пояснице. Хорошо заметны отечность в области глаз, бледные кожные покровы. В первые 5-7 дней от начала проявления недуга, наблюдается снижение объемов мочи и количества позывов.
Острая форма возникает стремительно, заканчивается выздоровлением (при адекватном лечении) или хронической формой.
Особенно уязвимы беременные. Симптомы гломерулонефрита у беременных женщин тем же, за исключением крови в моче. Она обнаруживается только в четверти случаев. Из-за патологического состояния плод становится активнее.
Часто задаваемые вопросы
Чем опасен острый гломерулонефрит?
Если вовремя не начать лечение либо не соблюдать предписания медиков, то острая форма заболевания может перейти в хроническую, с периодическими обострениями и ремиссиями, с медленным, но неуклонным ухудшением состояния здоровья и развитием почечной недостаточности. Кроме того, существует опасность развития других осложнений острого гломерулонефрита:
- острой почечной энцефалопатии;
- внутримозгового кровоизлияния;
- тромбоза почечных вен;
- нефротического криза.
Они представляют опасность для жизни и могут закончиться инвалидностью больного.
Как лечить острый гломерулонефрит народными средствами?
Рецепты народной медицины могут быть полезны, но только в качестве дополнения к основным лечебным мероприятиям и под постоянным наблюдением врача. Больной может в качестве питья употреблять:
- разбавленные водой морсы из клюквы и брусники – ягод, обладающих мочегонным действием;
- отвары и настои лекарственных трав – ромашки, зверобоя, тысячелистника, шалфея и других, обладающих противовоспалительным и мочегонным действием;
- общеукрепляющие смеси из меда, лимона и инжира.
Народные средства обогащают организм витаминами и минералами, а также обладают мягким мочегонным эффектом.
К какому врачу обратиться при остром гломерулонефрите?
Для первичной консультации вы можете обратиться к участковому терапевту или педиатру в своей поликлинике, который направит на прием к нефрологу. Специалист-нефролог будет вести дальнейшее лечение в стационаре и после выписки.
Как протекает хронический гломерулонефрит при беременности?
беременностиНазначают
- препараты, снижающие уровень артериального давления;
- белковые препараты для внутривенного введения (с целью борьбы со снижением уровня белка в крови);
- противоаллергические препараты;
- общеукрепляющие средства;
- препараты железа – при сильной анемии.
Возможные осложнения беременности, протекающей на фоне хронического гломерулонефрита
- ОПГ-гестоз (отеки, появление белка в моче, повышение артериального давления). Он развивается на достаточно ранних сроках беременности, имеет тяжелое течение, может приводить к почечной недостаточности, отеку легких, поражению головного мозга.
- Невынашивание беременности.
- Внутриутробная гибель плода.
- Кровотечения во время родов, связанные со снижением свертываемости крови.
Нефротический синдром
Нефротический синдром представляет собой симптомо-комплекс, характеризующийся массивной протеинурией, гипо- и диспротеинемией, отеками и гиперлипидемией. У взрослых обычно встречается вторичный нефротический синдром, к развитию которого могут приводить диффузный гломерулонефрит (острый, под острый, хронический), ами-лоидоз, диабетический гломерулосклероз, системная красная волчанка, тромбоз почечной или нижней полой вен и реже другие заболевания. В основе нефротического синдрома лежат первичные патологические изменения капилляров почечных клубочков, приводящие к повышению их проницаемости для белка сыворотки крови. Канальцевый аппарат поражается вторично вследствие обратного всасывания белка и холестеринэстеров. Повышается реабсорбция ионов натрия и воды. Тяжелые поражения клубочков почек могут вести к снижению клубочковой фильтрации с развитием азотемии.
Симптомы хронического гломерулонефрита
Выделяют следующие клинические формы хронического гломерулонефрита — латентную (45% случаев), нефротическую (25% случаев), гипертоническую (20% случаев), гематурическую (5% случаев), смешанную (5% случаев).
1. Латентная форма:
- изолированные изменения мочи: умеренная протеинурия, гематурия, небольшая лейкоцитуря;
- очень умеренное повышение артериального давления.
Эта форма имеет длительное течение (около 10–20 лет), выявляется случайно во время диспансеризации.
2. Нефротическая форма:
- выраженные отеки;
- снижение количества выделяемой мочи;
- слабость;
- отсутствие аппетита;
- обычно нормальное артериальное давление.
3. Гипертоническая форма:
- повышение артериального давления;
- минимальные изменения в моче (незначительные протеинурия и гематурия).
4. Гематурическая форма:
- макрогематурия (кровь в моче);
- артериальное давление в норме;
- отеков нет.
5. Смешанная форма сочетает признаки нефротической и гипертонической форм.
Лечение гломерулонефрита у детей в МЦ «Хадасса»
В Израиле врачи детского нефрологического отделения медкомплекса, прошедшие специализацию в крупнейших американских и европейских больницах, практикуют индивидуальный подход к лечению детей, о чем можно узнать в многочисленных отзывы пациентов на нашем сайте
Комплексная терапия проводится в стационаре израильской больницы и включает в себя:
- строгий постельный режим, продолжающийся до снижения интенсивности симптоматики;
- лечебное питание с ограничением соли и животных белков, назначаемое профессиональным диетологом;
- медикаментозное лечение — в индивидуальном порядке детям назначаются антибиотики, гормональные препараты, мочегонные и гипотензивные средства, иммуносупрессоры, антикоагулянты и антиагреганты, гиполипидемические препараты;
- плазмаферез и пульс-терапию метилпреднизолоном;
- при необходимости проводят процедуры диализа для детей (перитонеального или гемодиализа) с использованием ультрасовременных установок и фармацевтических средств.
У вас возникли вопросы? Обращайтесь к нам и получите ответ
по телефону: +972 2 560-97-99 (круглосуточно)
по электронной почте: ru-office@hadassah.org.il
или заполнив контактную форму
Каждому ребенку и сопровождающему его члену семьи в Детском нефрологическом отделении «Хадассы» в Израиле предоставляется отдельная комфортабельная палата, осуществляется профессиональный уход и постоянное медицинское наблюдение. С детьми, проходящими лечение в нашем медцентре, работают дипломированные израильские психологи, проводят занятия профессиональные арт-терапевты Израиля.
Заполните ниже форму обратной связи либо позвоните по одному из телефонов горячей линии. В кратчайший срок с вами свяжется русскоговорящий сотрудник международного отдела клиники Израиля и ответит на вопросы о диагностике, ценах и этапах лечения гломерулонефрита у детей, периоде реабилитации после возможных хирургических мероприятий в «Хадассе».
Заполните форму и получите консультацию специалиста!
Диагностика
В Клинике ЭКСПЕРТ отработан четкий алгоритм первичной диагностики гломерулонефритов. Необходимое первичное обследование включает:
Лабораторные методы
- общий анализ мочи
- выполняются клинический, биохимический анализ крови
- определяется скорость клубочковой фильтрации как фактор оценки почечной функции
- иммунологическое исследование крови.
Врачи Клиники ЭКСПЕРТ составили перечень необходимых анализов для скринингового обследования почек.
Инструментальные исследования
УЗИ почек с доплерографическим исследованием сосудов почек, при котором оцениваются ультразвуковые признаки изменения кровотока почек.
Окончательный диагноз ставится ТОЛЬКО при биопсии почек в условиях стационара.
Подострый (быстротекущий) ГН
Точные причины, ведущие к быстропрогрессирующему гломерулонефриту, пока не выяснены. Из-за развития почечной недостаточности прогноз обычно неблагоприятный, даже при своевременном обнаружении патологии и немедленных мерах по излечению. Смертность составляет примерно 80%.Симптомы подострого гломерулонефрита отличаются более ярким течением, и проявляют себя в течение первой недели болезни.
- Артериальное давление практически не поддается снижению.
- Кожа и слизистые быстро приобретают бледный вид.
- Происходят кровоизлияния в сетчатку глаза, отеки зрительного нерва, появляются экссудативные белые пятна.
- Температура тела 38-39 ° С.
- Больной становится апатичным, жалуется на боли в голове.
Симптомы гломерулонефрита
Учитывая достаточно большое количество вариантов течения данного заболевания, клиническая картина данной патологии также очень разнообразна.
Заболевание начинается, как правило, постепенно, обычно через одну-две недели после перенесенного инфекционного заболевания. Основные симптомы, возникающие при остром гломерулонефрите, следующие:
- Заболевание начинается с явлений общей интоксикации: температура тела повышается до 38°С, состояние ребенка ухудшается, появляется общая слабость, недомогание, снижение аппетита. Может отмечаться головная боль. Возможны тошнота, рвота.
- Изменение цвета мочи на красноватый.
- Уменьшается количество выделенной суточной мочи.
- Появляются отеки, выраженность которых может варьировать в зависимости от формы заболевания (при нефротической форме они будут более выражены, чем при других вариантах). Наиболее характерная локализация отеков — на лице, вокруг глаз, наиболее выражены они в утреннее время (после пробуждения).
- Боль в пояснице ноющего характера.
- Бледность кожи.
- Артериальная гипертензия.
При хроническом гломерулонефрите имеются периоды обострения и ремиссии, в целом, клинические проявления сходны с перечисленными ранее, хоть и имеют некоторые особенности.
Стоит отметить, что гломерулонефрит является достаточно опасным заболеванием, и при несвоевременной диагностике и неадекватном лечении может привести к снижению функциональной способности почек и почечной недостаточности. При обнаружении у ребенка вышеперечисленных жалоб следует обязательно обратиться за консультацией к специалисту.
Симптомы гломерулонефрита
Симптомы, характерные для гломерулонефритов, могут варьироваться в зависимости от течения заболевания:
- боли в поясничной области
- уменьшение отделения мочи (олигурия)
- отекеи
- высокое артериальное давление
- одышка в сочетании с нарушением отделения мочи
- изменение цвета мочи (кровь в моче – цвет мясных помоев)
- «пенная шапка» при мочеиспускании (косвенный признак белка в моче)
- анемия, возникновение которой связано с угнетением выработки эритропоэтического фактора в почках.
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу нефрологу за помощью, так как любая из форм гломерулонефрита, особенно при наличии частых осложнений и отсутствии противорецидивного лечения, может привести к многочисленным осложнениям, среди которых основными являются следующие:
- артериальная гипертензия почечного происхождения
- хроническая почечная и сердечная недостаточность.
Осложнения и прогноз гломерулонефрита
При патологии почечных клубочков, органы не в состоянии выполнять свою работу, происходит застой жидкости. Из-за отравления начинается воспаление, ведущее к появлению рубцовых (склерозированных) тканей. Чем больше очаги склероза, тем сильнее симптоматика. Развивается сердечная недостаточность, отек легких, повышаются риски инсультов, потери зрения. Возможно формирование эклампсии, сопровождающейся трудными попытками совершать вдох, расширением зрачков, синюшностью кожи лица, головными болями, судорогами, обмороками. Это очень опасное состояние, влекущее геморрагический инсульт. Чаще всего следствием нарушения фильтрации гломерулами, становятся:
- отиты;
- воспаления кожи;
- пневмония;
- острая недостаточность работы почек;
- образование тромбов;
- нарушения кровообращения;
- пиелонефрит или комплекс патологий.
Хроническое воспаление почек при гломерулонефрите
Если воспаление почечной ткани не проходит при адекватной терапии на протяжении полугода или изменения мочи держатся 12 месяцев и более, речь идет уже о хроническом гломерулонефрите. Обычно дети с подобной патологией имеют стадии ремиссии и обострений, которые провоцируются инфекциями, аллергией или стрессами. Прогноз при подобных изменениях почек неблагоприятный, что связано с тем, что воспаление полностью не устраняется, и неуклонно прогрессирует, затрагивая все новые и новые клубочки. Исходом становится хроническая почечная недостаточность, которая без регулярного гемодиализа или трансплантации почек может привести к гибели. В среднем, воспаление на протяжении 10-15 лет приводит к необратимым изменениям всей почечной ткани, что сокращает продолжительность жизни без полноценного вмешательства врачей. Относительно благоприятным прогноз будет при мочевой форме патологии, она поддается лечению и воспаление можно полностью подавить.
Патогенез (что происходит?) во время Хронического гломерулонефрита:
Выделяют иммунологически обусловленные и иммунологически не обусловленные варианты заболевания. Иммунологически обусловленные могут быть иммунокомплексного, реже аутоантительного генеза. Большинство форм первичного хронического гломерулонефрита относят к иммунокомплексным гломерулопатиям. Их патогенез напоминает таковой при остром гломерулонефрите. Участие иммунологических процессов при гломерулонефрите с минимальными изменениями — предмет дискуссий. Несмотря на то что у многих больных заболевание можно рассматривать как аллергическую реакцию на вакцинацию, лекарственные препараты и другие факторы, при исследовании клубочков иммуногистохимическим методом не обнаруживают специфических изменений. При помощи электронной микроскопии выявляют редукцию малых отростков подоцитов, свидетельствующую о метаболических изменениях в клетках. Патология подоцитов приводит к нарушению целостности клубочкового фильтра. В результате белки и липиды в избыточном количестве проникают в первичную мочу и, реабсорбируясь, накапливаются в каналыдевом эпителии. Развивается белковая и жировая дегенерация тубулярных клеток, отчётливо видимая при световой микроскопии, что в прежнее время дало повод называть патологический процесс «липоидным нефрозом».
Формы заболевания и другие особенности
Наиболее часто хроническим гломерулонефритом страдают мужчины в возрасте до 40 лет, причем переход в хроническую форму происходит примерно в 15% случаев острого заболевания. На ранней стадии обнаружить болезнь довольно сложно, так как ее симптомы почти незаметны. Постепенное ухудшение состояния продолжается в течение нескольких лет, при этом периоды обострения болезни чередуются с ремиссиями, во время которых человек чувствует себя практически здоровым. Однако в анализах мочи характерные изменения присутствуют независимо от периода.
Согласно медицинской классификации, хронический гломерулонефрит подразделяется на:
- гематурический, для которого характерно присутствие в моче огромного числа эритроцитов, придающих ей характерный красноватый оттенок (до 5% от всех случаев);
- нефротический, проявляющийся постоянными отеками и уменьшением количества выделяемой почками мочи с одновременным повышением артериального давления (до 25% случаев);
- гипертонический, при котором артериальное давление постоянно повышено и не снижается лекарствами, мочевыделение тоже повышено по сравнению с нормой, присутствуют ночные позывы к мочеиспусканию (до 20% всех случаев);
- комбинативный, при котором в симптоматике присутствуют признаки гипертонической и нефротической формы заболевания;
- латентный, для которого характерна слабая выраженность симптомов – небольшая отечность, легкое повышение давления, а обнаружить болезнь можно лишь по результатам клинического анализа мочи (до 45% случаев).
Несмотря на наличие либо отсутствие симптоматики, все формы хронического гломерулонефрита опасны своими последствиями, так как при отсутствии лечения неизбежно приводят к инвалидизации пациента.
Лечение
При острой стадии болезни детей помещают в стационар с назначением постельного режима и специальной диеты, предусматривающей ограничение в их рационе белковых соединений и солей.
Важным этапом является выявление и устранение очагов инфекции, которая стала спусковым фактором для поражения почечной ткани.
Перечень необходимых лекарственных препаратов определяется на консультации нефролога и может включать в себя следующие классы:
- антикоагулянты и антиагреганты позволяют избежать процесса тромбообразования в почечных сосудах посредством улучшения текучести крови;
- средства по снижению артериального давления (при нарушении деятельности почечных клубочков может наблюдаться повышение уровня АД, которое возможно снизить только медикаментозным путем);
- антибиотики эффективны в целях санации очагов инфекций;
- иммуносупрессоры оказывают подавляющее воздействие на повреждающую почки иммунную реакцию, что положительно сказывается на их состоянии.
После выздоровления дети должны в течение 5 лет находиться на диспансерном учете у своего лечащего врача.
ПАТОГЕНЕЗ
В развитии и поддержании иммунного воспаления участвуют те же механизмы, что и при остром гломерулонефрите. После того, как запускаются инициирующие повреждающие факторы, клетки воспалительного инфильтрата и клетки клубочка выделяют различные медиаторы. Происходит активация комплемента, продуцируются цитокины ФНО-α, ИЛ-1 и ИЛ-6, γ-ИФ), факторы роста (тромбоцитарный и трансформирующий факторы роста-β) соматомедины, хемокины, высвобождаются протеолитические ферменты и кислородные радикалы, активируется коагуляционный каскад, продуцируются провоспалительные простагландины.
Пролиферация и активация мезангиальных клеток играют ключевую роль в процессах накопления и изменения структуры внеклеточного матрикса, которые заканчиваются склерозированием клубочка.
Однако для дальнейшего прогрессирования гломерулонефрита имеют значение и неиммунные факторы.