Геморрагический васкулит: симптомы, диагностика
Содержание:
Симптоматика заболевания и виды
Геморрагический васкулит у детей может разделяться по форме течения на острый, молниеносный, подострый и хронический. Различным может быть уровень активности аутоиммунного процесса: высоким, минимальным и умеренным.
При остром протекании недуга сразу проявляются следующие симптомы:
- болезненные ощущения в суставах конечностей и в животе;
- появление сыпи;
- ухудшение общего состояния организма и самочувствия;
- гипертермия (повышение температуры).
На начальной стадии острой формы заболевания температура может быть высокой, через некоторое время она приходит в норму. При развитии молниеносной формы клинические проявления аутоиммунного процесса протекают очень быстро. Поднимается высокая температура, наблюдаются множественные кровоизлияния на слизистых оболочках органов и на коже. По центру кровоизлияний ярко выражены очаги некроза.
Во всех случаях у ребенка развивается почечная недостаточность. Поэтому лечение геморрагического васкулита у детей должно начинаться быстро и в условиях стационара. Если лечение начато не вовремя, возможна смерть пациента.
Когда развивается подострая форма, симптомы могут сразу не проявиться, а болезнь будет протекать скрыто. Со временем подострая форма может перерасти в хроническую.
Виды васкулита в зависимости от места локализации заболевания:
- кожная форма;
- абдоминальная или кожно-абдоминальная;
- суставная или кожно-суставная;
- почечная или кожно-почечная;
- смешанная форма.
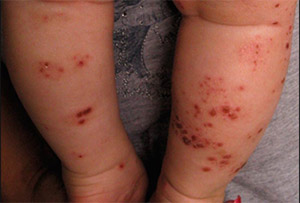
Для кожной формы заболевания характерно появление сыпи в виде небольшого красного узелка. При надавливании он меняет цвет и становится бледнее. При развитии заболевания узелки меняют цвет на синюшный и перестают бледнеть при надавливании.
Чаще всего сыпь появляется на нижних и верхних конечностях, на животе и ягодицах. На лице и туловище сыпь может не появиться. Со временем такие симптомы исчезают, остается только пигментация.
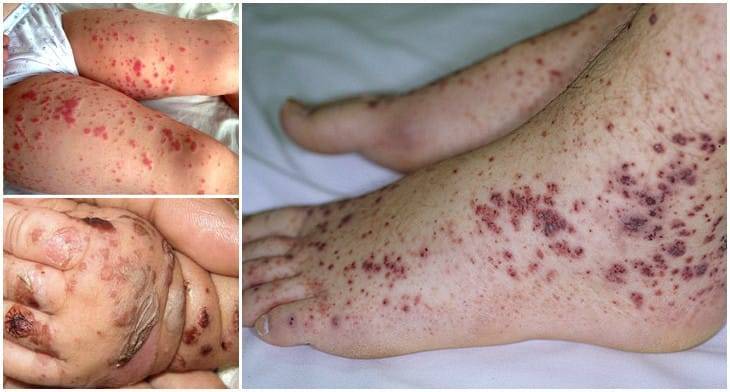
Если были крупные очаги сыпи, может развиться некроз в их центре с последующим образованием корочки. Очаги появляются не все одновременно, поэтому на отдельных участках можно наблюдать кровоизлияния в разных стадиях развития. У маленьких детей могут развиться такие симптомы, как отечность губ, кистей, промежности, нижних конечностей и век. Подобные симптомы могут сопровождаться сильным зудом.
Для суставной формы характерны следующие симптомы:
- отечность суставов;
- сильные боли в суставах;
- повышение температуры тела;
- ухудшение общего состояния организма.
Через некоторое время боли и отечность в суставах исчезают, восстанавливается двигательная функция. После исчезновения симптомов суставы не деформируются.
При абдоминальной форме заболевания основные симптомы — сильные острые боли в животе, появление сыпи. Болевые ощущения возникают из-за геморрагической сыпи на внутренних органах. Может наблюдаться рвота, понос и тошнота. При упущенном лечении может возникнуть осложнение — перитонит. Клинические проявления почечного васкулита похожи на течение острого гломерулонефрита. У ребенка пропадает аппетит, наблюдается общая слабость, повышение температуры тела.
Диета при геморрагическом васкулите

Диета при геморрагическом васкулите должна соблюдаться неукоснительно. Заболевание имеет аллергическую природу, то есть прием в пищу продуктов-аллергенов может провоцировать ухудшение или обострение. Диета при геморрагическом васкулите предполагает исключение молочных продуктов, орехов, цитрусовых, ярких ягод и фруктов, рыбы и морепродуктов, острых блюд, специй. При абдоминальном синдроме желательно несколько дней питаться протертыми пюре, кашами. Диета при геморрагическом васкулите – это один из важнейших компонентов лечения, поэтому не стоит относиться к ней снисходительно.
Пройдите тестВаш персональный IQ здоровьяПройдите этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья.
Использованы фотоматериалы Shutterstock
Проявления геморрагического васкулита
Для заболевания характерны следующие признаки:
- Температура
- Сыпь
- Поражение суставов
- Боли в животе)
- Нефротический синд
Развивается болезнь остро. Возникает температура до 38С (выше — редко). У всех заболевших проявляется сыпь. Как правило, она возникает в начале заболевания, реже — вместе с абдоминальными или суставными симптомами.
Сыпь
Кожные высыпания характерны для 100% заболевших.
У большинства детей геморрагический васкулит начинается с типичных кожных высыпаний — это мелкопятнистые, симметрично расположенные синячковые элементы, не исчезающие при надавливании. Сыпь локализуется на разгибательных поверхностях конечностей, вокруг суставов, на ягодицах. Высыпания на коже лица, туловища, ладонях и стопах бывают реже. Интенсивность сыпи различна — от единичных до множественных элементов с тенденцией к слиянию. При угасании сыпи остается пигментация, на месте которой при частых рецидивах появляется шелушение. После выздоровления сыпь не оставляет следов.
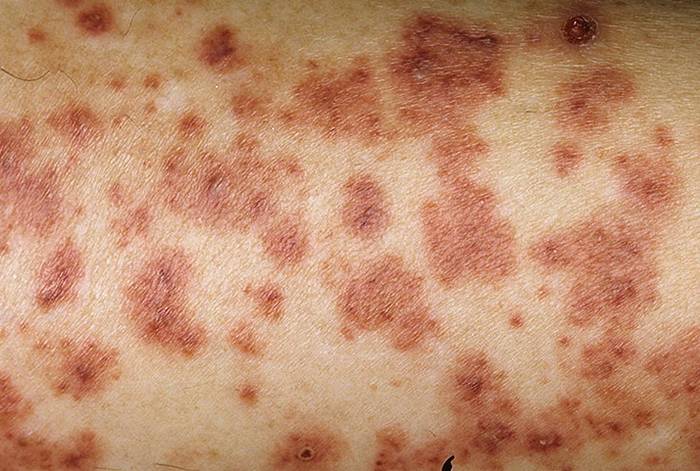
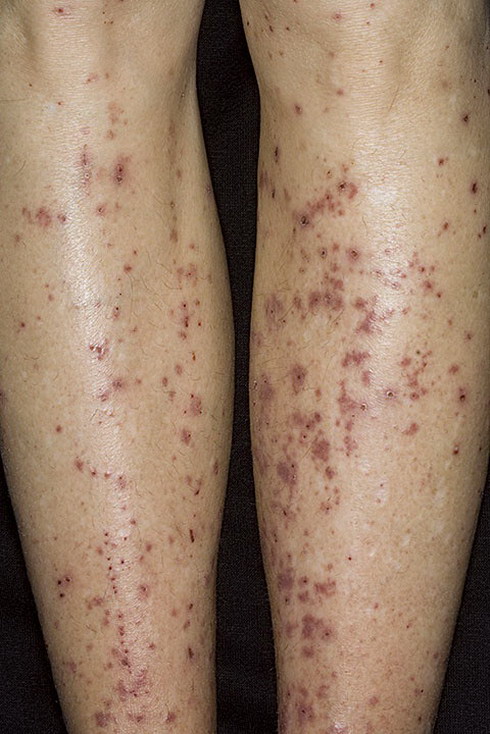 Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Суставной синдром
Поражение суставов — второй характерный признак геморрагического васкулита, наблюдающийся у 60-80% больных. Обычно он появляется одновременно с сыпью на 1-й неделе болезни, либо в более поздние сроки. Характер поражения суставов варьирует от кратковременных суставных болей до воспаления. Поражаются преимущественно крупные суставы, особенно коленные и голеностопные. Развивается околосуставной отек с изменением формы суставов и болезненностью; боли держатся от нескольких часов до нескольких дней. Стойкой деформации суставов с нарушением их функции не бывает.
Абдоминальный синдром
Боли в животе — третий по частоте признак геморрагического васкулита (60-70% заболевших). Боли могут появиться одновременно с поражением кожи и суставов, а могут возникать раньше кожно-суставных изменений на 1-14 дней почти в половине случаев. Одни больные жалуются на умеренные боли в животе, которые не сопровождаются расстройствами пищеварения, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. У других боли в животе носят приступообразный характер, возникают внезапно по типу кишечной колики, не имеют четкой локализации. Болевые приступы могут повторяться многократно в течение суток и продолжаться до нескольких дней. Больные жалуются на тошноту, рвоту, неустойчивый стул, иногда повышение температуры. В редких случаях на фоне указанной клинической картины отмечаются эпизоды кишечных и желудочных кровотечений.
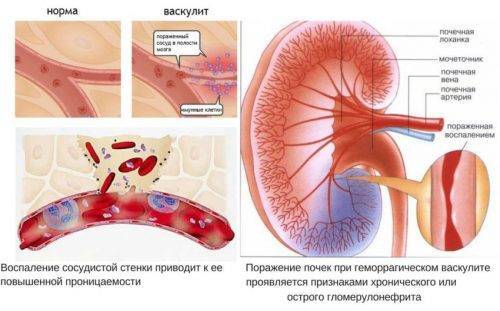
Поражение почек
Наблюдается у 25–60% больных и развивается в срок до трех месяцев от начала заболевания. Чаще всего поражение почек не вызывает никаких симптомов, поэтому при обнаружении других признаков геморрагического васкулита рекомендуется обследование (ОАМ) не позднее, чем через 6 месяцев после последнего эпизода сыпи. Гематурия (кровь в моче) и протеинурия (белок в моче) являются признаками поражения почек.
Поражение почек может быть различным — от тех, которые быстро исчезают на фоне терапии, до выраженной картины гломерулонефрита (нефрит Шенлейна-Геноха).
Значительно реже при геморрагическом васкулите выявляется поражение других органов. Легочный синдром может возникнуть в виде кашля с небольшим количеством мокроты и прожилками крови, иногда одышкой. Описаны геморрагический перикардит, кровоизлияния в эндокард. Как правило, эти изменения обратимы.
Чаще у детей на фоне среднетяжелого и тяжелого течения заболевания появляется систолический шум в сердце функционального характера. Поражение центральной нервной системы обусловлено воспалением сосудов головного мозга, мозговых оболочек и обычно появляется на высоте кожных изменений. Больные жалуются на головную боль, головокружения, раздражительность. В ряде случаев у мальчиков с геморрагическим васкулитом наблюдается поражение яичек (нередко двухстороннее) — отечность, болезненность.
Течение
Течение геморрагического васкулита чаще острое, с выздоровлением в течение двух месяцев от начала болезни, но может быть затяжным, рецидивирующим на протяжении полугода. Длительность более года встречается редко.
Лечение геморрагического васкулита
Геморрагический васкулит лечит врач-ревматолог.
Немедикаментозное лечение
Рекомендации
- Режим: умеренно ограничивается двигательная активность, исключаются психоэмоциональные нагрузки.
- Питание: рекомендована гипоаллергенная диета с повышенным содержанием кальция и витамина D.
- ЛФК: целесообразны легкие физические нагрузки в соответствии с индивидуальными возможностями больного.
Противопоказания
- вакцинация;
- введение гамма-глобулина;
- пребывание на солнце;
- смена климата;
- переохлаждение (в том числе купание в водоемах);
- физические и психические травмы;
- контакты с домашними животными;
- лечение иммуномодуляторами.
Медикаментозная терапия
Характер терапии различается в зависимости от
- фазы болезни
- дебют,
- рецидив,
- период ремиссии;
- клинической формы
- простая (кожная),
- смешанная,
- с поражением почек;
- степени тяжести клинических проявлений:
- легкая (удовлетворительное самочувствие, необильные высыпания, возможны боли в суставах),
- среднетяжелая (множественные высыпания, боли в суставах или артрит, периодические боли в животе, следы крови или белка в моче),
- тяжелая (сливные высыпания, элементы некроза, рецидивирующие ангионевротические отеки, упорные боли в животе, желудочно-кишечное кровотечение, кровь в моче, нефротический синдром, острая почечная недостаточность);
- характера течения болезни
- острое (до 2 месяцев),
- затяжное (до 6 месяцев),
- хроническое (рецидивирующее или развитие нефрита Шенлейна — Геноха).
Клинические рекомендации Минздрава РФ рекомендуют использовать антикоагулянты при всех формах заболевания. Курантил (дипиридамол, персантин), гепарин.
Дозу антикоагулянтов подбирают индивидуально, ориентируясь на положительную клиническую динамику симптомов (стабилизация кожных высыпаний, исчезновение болей в животе, уменьшение степени выделения крови с мочой), а также на лабораторные параметры (удлинение времени свертывания крови или активированного времени рекальцификации в 2-3 раза по сравнению с исходным, перевод положительных паракоагуляционных тестов в отрицательные).
Глюкокортикостероиды эффективны при тяжелом течении заболевания. Лечение глюкокортикостероидами необходимо проводить на фоне антикоагулянтно-антиагрегантной терапии. При среднетяжелом и легком течении их использование не оправдано.
Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца — при легком течении; 4-6 месяцев — при среднетяжелом; до 12 месяцев — при тяжелом рецидивирующем течении и нефрите Шенлейна — Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Трансфузионная терапия: проводится у детей с тяжелым течением геморрагического васкулита на протяжении 5-15 дней в острый период заболевания, когда максимально выражены клинические проявления. В состав трансфузионной терапии входят: низкомолекулярные плазмозаменяющие растворы (реополиглюкин, реоглюман, реомакродекс), глюкозо-новокаиновая смесь (5% раствор глюкозы и 0,25% раствор новокаина в соотношении 2:1 или 3:1), спазмолитики — эуфиллин, но-шпа; ингибиторы протеолитических ферментов. Введение препаратов осуществляют капельно.
Плазмаферез направлен на удаление из циркуляции токсинов, бактерий, воспалительных субстанций, антител, иммунных комплексов, криоглобулинов и показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию, повышает функциональную активность иммунокомпетентных клеток, повышает чувствительность больных к препаратам.
Энтеросорбенты необходимы больным с отягощенным аллергологическим анамнезом, при наличии болей в животе, в случаях, когда пищевые агенты являлись провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. С этой целью назначают полифепан, смекту, энтеросорб, активированный уголь 3-4 раза в сутки на протяжении 5-10 дней.
Мембраностабилизаторы назначают повторными курсами при поражении почек или рецидивирующем течении кожного синдрома. Препараты этой группы способствуют уменьшению проницаемости сосудистой стенки, улучшают трофические процессы, обладают иммуномодулирующим действием. Наиболее широко используют ретинол, токоферол (витамин Е), рутин, димефосфон в течение 1 месяца.
Механизм развития болезни
Снайпером этим является первопричина васкулита — аллергия, а мишенями – наши внутренние органы и ткани. Что же может вызвать подобную аллергическую реакцию? Любой аллерген, попавший в организм человека из окружающей нас среды либо с продуктами питания, либо через кожные покровы или лёгкие. Именно с этим связан полиморфизм аллергических проявлений болезни: слишком много самых разных аллергенов встречаем мы на своём пути. А где «обитают» эти аллергены?
В крови, с током которой они распространяются по всему организму и «оседают» то тут, то там, вызывая проявления, которые мы привыкли считать симптомами аллергии. Первой на аллергическую экспансию реагирует кожа. Она насквозь пронизана капиллярами, в которых и происходит «пусковая» реакция антиген-антитело. В результате изменяется проницаемость сосудов, и пораженные болезнью клеточные элементы крови мигрируют сквозь сосудистую стенку в окружающие их ткани, вызывая те или иные кожные проявления.
Кожа — это зеркало внутреннего состояния всего организма в целом и каждого органа в отдельности. Так человек, ещё не поняв, что с ним происходит, узнаёт о неполадках внутри себя.
В случае геморрагического васкулита сосуды поражаются токсинами повсеместно.
И количество веществ, выступающих в роли токсинов, растет в геометрической прогрессии. У младенцев в этой роли может выступить даже слишком наваристый куриный бульон или очередная календарная прививка, словом, всё то, что «шокирует» сосуды новорожденных. А если речь заходит о взрослых, то наряду с «общепринятыми» причинами аллергизации в авангард выходит ещё один мощный фактор — тлеющая внутри нас инфекция.
Патогенные микроорганизмы, проникшие внутрь человека и ничем не проявляющие себя до поры до времени или же, напротив, демонстративно заявляющие о себе кариесом, хроническим ринитом или тонзиллитом, лекарственными гепатитами, постоянно рецидивирующим герпесом — да и много ещё чем, начинают вести настоящую войну с нашими сосудами. Именно инфекционная составляющая играет при диагнозе «геморрагический васкулит» роль снайпера, стреляющего на поражение. И чем дольше находится в организме очаг инфекции, тем опаснее последствия такого «сражения».
Инфекционные токсические вещества, накапливающиеся годами, дебютируют, поражая не только кожу, но и суставы, печень, почки, сердечную мышцу. Сложность заключается в том, что проявления такого дебюта на коже — покраснения, лёгкий зуд, отёчность, небольшая температура — замечают сразу и тут же начинают лечить. А вот то, что происходит параллельно внутри организма и скрыто от глаз — недооценивается, что в свою очередь приводит к нежелательным осложнениям и затягивает выздоровление.
Точности ради следует сказать, что спровоцировать геморрагический васкулит может всё, что угодно: лекарства, еда, травма, аутоиммунные процессы и даже наследственная предрасположенность. Словом, геморрагический васкулит — это полиэтиологическое заболевание, возникающее, как правило, в результате многоступенчатого взаимодействия инфекции и организма, то есть его аутоиммунного ответа на очаги инфекции. И от степени выраженности такой реакции организма напрямую зависит тяжесть течения болезни и его проявлений.
Лечение Геморрагического васкулита (болезни Шенлейна — Геноха):
В остром периоде болезни необходим постельный режим, рекомендуется избегать охлаждении. Диета с исключением сенсибилизирующих продуктов (кофе, шоколад, цитрусовые, какао, земляника, клубника). Избегать назначения антибиотиков, сульфаниламидов, витаминов, в том числе аскорбиновой кислоты и рутина, антигистаминных препаратов.
При абдоминальном синдроме назначают кортикостероиды внутривенно в виде 6метилпреднизолона по 80-100 мг/сут и более капельно или преднизолон по 150-300 мг/сут и более также капельно.
При развитии гломерулонефрита рекомендуется сочетанная терапия преднизолоном в средних дозах (до 30 мг) и цитостати ками в общепринятых дозах — по 1 -2 мг/кг до достижения клинического эффекта. В этих случаях рекомендуются инъекции ге парина и дезагреганты (трентал, курантил).
Применение при ГВ гепаринотерапии обосновано нарушениями коагуляции, особенно при остром течении болезни. Однако эффективность гепаринотерапии тесно связана с индивидуальным подбором дозы препарата, равномерностью его действия в течение всех суток лечения, правильным лабораторным контролем за гипокоагуляционным эффектом и при необходимости с дополнительным введением антитромбина III.
Гепарин назначают в начальной дозе 300-400 ЕД/(кг сут). Для равномерности действия лучше вводить его в равных дозах через каждые 6 ч под кожу живота, проверяя свертываемость крови перед каждым очередным введением препарата. Если начальная доза гепарина недостаточна, то ее увеличивают по 100 ЕД/(кг сут), достигая в отдельных случаях суточной дозы 800 ЕД/(кг. сут), т. е. 40000 ЕД/сут. При неэффективности комплексной терапии, включая гепаринотерапию, как и вообще при ДВСсиндроме, ежедневно в течение 3-4 дней струйно вливают свежезамороженную плазму по 300-400 мл. Полезно также одновременно с гепарином вводить внутривенно капельно никотиновую кислоту в максимально переносимых дозах, которая способствует деблокированию микроциркуляции путем активации фиб ринолиза.
При хроническом течении ГВ по типу ортостатической пурпуры показаны аминохинолиновые препараты (делагил, плаквенил). У ряда этих больных, а также у больных гломерулонефритом можно рекомендовать климатотерапию в сухом, нежарком климате (юг Украины, Северный Кавказ, Южный берег Крыма).
Профилактика состоит в лечении очагов инфекции, предупреждении влияния лекарственных и вакцинальных реакций и других сенсибилизирующих факторов.
Рекомендуемая литература
А. Н. Окороков, Диагностика болезней внутренних органов. Том 5. Диагностика болезней системы крови, 2001 г.
З.С. Баркаган, Геморрагические заболевания и синдромы, 1988 г.
Клиническая ревматология, руководство для врачей. Под ред. члена-корреспондента РАМН профессора В. И. Мазурова, 2005 г.
Внутренние болезни, ревматология. Учебное пособие. Составители Чупахина В. А., Большакова Т. Ю., Панченко Т. Л., 2010 г.
Ревматология. Клинические рекомендации. Главный редактор чл.-кор. РАМН Е. Л. Насонов, 2008 г.
Ревматология. Учебное пособие. Под редакцией проф. Н. А. Шостак, 2012 г.
Лечение
Обязательна госпитализация больных и соблюдение постельного режима в течение первых 2—3 недели заболевания. Из рациона исключают сенсибилизирующие пищевые продукты (цитрусовые, шоколад, свежие ягоды). Следует избегать применения лекарственных препаратов, если прогноз их эффекта сомнителен. Антибиотики назначают только при доказанной бактериальной инфекции. Димедрол, супрастин, тавегил и другие антигистаминные препараты не эффективны, как и широко применявшиеся ранее препараты кальция, аскорбиновая кислота, рутин. Используют нестероидные противовоспалительные препараты (индометацин, вольтарен). Глюкокортикоидные гормоны, но данным И. Е. Тареевой (1983), оказывают в ряде случаев благоприятное действие при кожном и суставном синдромах, но не влияют на патологический процесс в почках; вместе с тем они повышают свертываемость крови, ингибируют фибринолиз, усугубляют внутрисосудистое свертывание крови
Поэтому их назначают с осторожностью и только в комплексе с гепарином. Применение гепарина наиболее эффективно в связи с многосторонним действием препарата на патогенетические факторы Шенлейна—Геноха болезни
Он устраняет гиперкоагуляцию и купирует диссеминированное свертывание крови, ингибирует комплемент и препятствует его дальнейшей активации, стимулирует фибринолиз. Терапию гепарином начинают после определения гепаринорезистентности плазмы in vitro и проводят под контролем показателей свертываемости крови. Обычно гепарин назначают из расчета 300—400 ЕД на 1 кг массы тела в сутки в виде инъекций Под кожу живота (каждые 6—8 часов), при необходимости изменяя дозу так, чтобы обеспечить снижение показателей аутокоагуляционного теста и активированного парциального тромбопластинового времени в 2 раза. При развитии гепарино-резистентности дозу препарата увеличивают (иногда суточную дозу доводят до 800 ЕД на 1 кг массы тела). Если гепаринорезистентность связана с дефицитом антитромбина III, то больным ежедневно вводят в вену струйно 300—400 мл свежезамороженной донорской плазмы. Для улучшения микроциркуляции и усиления фибринолиза рекомендуют внутривенное капельное введение никотиновой кислоты в максимально переносимых дозировках. В качестве дезагреганта может быть использован трентал.
Больным с абдоминальным синдромом назначают полный голод до тех пор, пока не купируются боли. Разрешается только пить воду. При профузном кровотечении из желудочно-кишечного тракта струйно переливают большие дозы свежезамороженной плазмы (до 1000 мл и более). Введение аминокапроновой кислоты противопоказано, так как это может привести к усугублению синдрома диссеминированного внутрисосудистого свертывания. Назначать гепарин и дезагреганты нецелесообразно. При отсутствии эффекта производят резекцию пораженного отдела кишечника.
К наиболее эффективным методам лечения Шенлейна—Геноха болезни относится плазмаферез (см.). Эффект наступает быстро — после первой или второй процедуры. Купируются даже самые тяжелые криоглобулинемические формы васкулитов, протекающие с тяжелым синдромом внутрисосудистого свертывания крови. Обычно проводят 5—6 процедур через 3—4 дня. За сеанс удаляют от 1500 до 2000 мл плазмы больного. Дефицит жидкости и белков восполняют солевыми растворами, реополиглюкином, 10% раствором альбумина, свежезамороженной плазмой. Как при острых, так и при хронических формах Шенлейна—Геноха болезни весьма эффективным оказался так называемый селективный плазмаферез. Суть метода заключается в экстракорпоральном осаждении при t° 4° макромолекулярных агрегатов, в состав которых входят фибронектин, фибриноген, VIII фактор свертывания крови, криоглобулины, иммунные комплексы, обломки клеточных мембран. Перечисленные и другие компоненты плазмы преципитируют в присутствии гепарина. «Очищенная» таким образом плазма может быть заморожена и в дальнейшем перелита больному при следующем гшазмаферезе. При t° —20° пластиковый контейнер с плазмой может храниться в течение недели. При отсутствии эффекта от перечисленных выше методов лечения или при частых и тяжелых рецидивах Шенлейна—Геноха болезни назначают цитостатические препараты, обладающие иммунодепрессивным действием: азатиоприн по 150 мг в сутки в течение 3—4 месяца, циклофосфан по 200 мг через день (суммарная курсовая доза 8—10 г). Лечение цитостатиками нужно проводить под контролем уровня лейкоцитов в крови. Следует избегать использования этих препаратов у детей, учитывая мутагенный эффект цитостатиков.
Клиника
Совокупность проявлений болезни Шенляйна-Геноха можно разделить на несколько форм:
- молниеносная;
- острая;
- подострая;
- хроническая.
Каждая из форм может иметь свою степень течения:
- высокая;
- умеренная;
- минимальная.
- Для острой формы характерны следующие симптомы: резкий скачок температуры, которая будет держаться несколько дней, затем может быть снижена, общая слабость, суставная боль, боли в животе, яркая сыпь.
- Для молниеносной формы характерны следующие симптомы: резкий подъем температуры, лихорадка, кровоизлияния на поверхности кожи и слизистой оболочки, в центре самих точек можно даже наблюдать такой необратимый процесс, как некроз ткани, иногда кишечное кровотечение. Молниеносная форма считается очень опасной, так как нередко сопровождается почечной недостаточностью, которая заканчивается поражением почек. Эта форма требует немедленного медицинского вмешательства, ибо может привести к летальному исходу.
- Для подострой формы характерны следующие симптомы: медленное развитие заболевания, медленное покрывание сыпью, температура в пределах 37,5 градусов. Все это может происходить в течение нескольких недель и зачастую переходит в хроническую форму.
- Для хронической формы характерны симптомы подострой формы с неоднократным проявлением, вызванным теми или иными причинами.
Классификация системных васкулитов зависит от размера сосуда, участвующего в заболевании:
- васкулиты сосудов среднего размера;
- иммуннокомплексные васкулиты средних сосудов;
- васкулиты крупных сосудов;
- ассоциированные васкулиты.
Суставная/кожно-суставная форма заболевания
Реактивное воспаление локтевых, запястных коленных, голеностопных, суставов (артрит), стало очень распространенным явлением, которое возникает у детей. Чаще всего это касается нижних конечностей, к нарушению работы которых приводит отек. Также у ребенка наблюдается высокая температура, кожное и внутрисуставное высыпание, ухудшается его общее состояние. Воспалительный процесс может быть кратковременным, а может быть и затяжным, но радует то, что осложнения геморрагического васкулита обратимы.
Абдоминальная (брюшная)/абдоминально-кожная) форма
Признаками этой формы, как утверждает педиатрия, будут боли в области брюшины, схваткообразного характера, подъем температуры, высыпания на внутренних органах пищеварения и на кожной поверхности. Зачастую болевые ощущения напоминают аппендицит, вызывает слабый стул и рвоту. Эта форма очень опасна, так как может сопровождаться и кровотечением пищеварительного тракта, перитонитом. Болезнь же в легкой форме держится не более четырех суток.
Кожная форма
Название говорит само за себя: высыпание на кожных покровах и есть основные признаки и симптомы, которые дает болезнь Шенлейна-Геноха этой формы. Но вот сама сыпь может быть разной – мелкой, зернистой или более крупной, узловатой. Окрашена она чаще всего в пурпурный цвет, но при нажатии бледнеет. Нередко пятнышки группируются и даже сливаются между собой, тем самым представляя более яркую картину. Локализуется же сыпь чаще всего на конечностях, а также на слизистых оболочках. Держится сыпь в течение нескольких дней, может сопровождаться пиретической, а порой и гиперпиретической температурой. Полностью она не исчезает, ее заменяет пигментация кожи. Если крапинки были крупными, после их исчезновения появляется омертвевшие участки кожи, корочки. Кожная сыпь может иметь разные стадии развития, но фактически единые последствия: кожный зуд, отеки слизистых, отеки и боли суставов. Чаще всего вышеперечисленная симптоматика возникает у маленьких детей.
Почечная форма
Зачастую является самой тяжелой, как следствие, в худшем случае происходит поражение почек. Сопровождается отсутствием аппетита, слабостью в конечностях, лихорадкой и отеками. Иногда такая форма не дает никакой клиники, тем самым увеличивая вероятность хронического заболевания почек.
Независимо от того, какие симптомы будут представлены вашему взгляду, первое, что надо сделать – это обратиться в медицинское учреждение. Там у ребенка возьмут анализы, по результатам которых будет назначено лечение, информативным будет повышение числа лейкоцитов и СОЭ. Также в анализах будет ярко выражен воспалительный процесс, симптомы которого, в принципе будут налицо, откроется повышение и снижение белковых фракций.
Важно знать, что в половине случаев васкулит Шенлейна-Геноха у детей протекает без высыпания на коже, а первыми признаками будут жалобы на боли в суставах и брюшную полость. Почечные нарушения происходят в редких случаях, своевременная диагностика и лечение, чаще всего, приводят к полному выздоровлению в течение полутора месяцев