Ветрянка. причины, симптомы и признаки, диагностика и лечение болезни
Содержание:
Лечение ветрянки
Медикаментозная терапия
Лечебная тактика при ветряной оспе зависит от тяжести клинического течения заболевания, возраста пациента и общего состояния организма. При легком и среднетяжелом течении лечение, как правило, проводят на дому. При тяжелых формах ветрянки, а также в случаях высокого риска развития осложнений (наличие сопутствующих заболеваний, приводящих к снижению иммунитета) больного помещают в закрытый бокс инфекционного отделения. На сегодняшний день разработана противовирусная терапия ветряной оспы. Подросткам и взрослым назначают препарат ацикловир по 800 мг внутрь 5 раз в сутки в течение недели. Этот же препарат поможет и детям до 12 лет, если его назначить не позднее, чем в первые сутки заболевания (20 мг/кг массы тела 4 раза в день). Пациентам с ослабленным иммунитетом ацикловир при ветрянке рекомендуют вводить внутривенно 10 мг/кг массы тела 3 раза в сутки в течение 7 дней. Следует отметить, что многие врачи считают противовирусную терапию ветрянки при легком и среднетяжелом течении заболевания нецелесообразной. Если заболевание протекает с лихорадкой выше 38-38.5 градусов, в качестве жаропонижающего лучше всего принимать парацетамол (Эффералган, Панадол), который не оказывает неблагоприятного влияния на иммунную систему. Использовать ацетилсалициловую кислоту (аспирин) категорически запрещено, поскольку данное лекарство может вызвать геморрагический синдром при ветрянке (появление кровянистой сыпи, носовые кровотечения и т.п.). Многие специалисты советуют вместо жаропонижающих принимать антигистаминные средства, такие как кларитин. Детям от 2 до 12 лет назначают по одной ложке сиропа 1 раз в сутки, подросткам и взрослым по 1 таблетке (10 мг) 1 раз в сутки.
Общий уход
Чтобы не допустить вторичного инфицирования элементов ветряной оспы, необходимо тщательно ухаживать за пораженными поверхностями кожи. Рекомендуется частая смена белья и смазывание высыпаний спиртовым раствором бриллиантовой зелени (зеленкой). Многие специалисты относятся к лечебному эффекту зеленки весьма скептически, поскольку подобные процедуры в конечном итоге не способствуют скорейшему заживлению сыпи. Однако такие прижигания временно уменьшают мучительный зуд и оказывают дезинфицирующее действие, препятствуя проникновению бактерий и развитию гнойничков. Кроме того, смазывание элементов ветрянки зеленкой позволяет с легкостью определить свежие высыпания и следить за ходом болезни. При высыпаниях в полости рта советуют использовать для полоскания антисептик фурацилин и препараты лекарственных растений, обладающих противовоспалительным действием (сок коланхоэ, календула, кора дуба). В тех случаях, когда высыпания располагаются на конъюнктиве глаз, назначают капли интерферона. Поскольку заболевание протекает с признаками общего отравления организма, пациентам советуют принимать достаточное количество жидкости, чтобы токсины быстрее удалялись из организма. Питание должно быть полноценным и содержать повышенное количество белков и витаминов. Лучше всего отдавать предпочтение легко усваиваемой пище (молочно-растительная диета). При поражении слизистой оболочки ротовой полости следует исключить острые и кислые блюда. Постельный режим при ветрянке назначают только при тяжелом течении заболевания, необходимо избегать перегрева, поскольку излишнее тепло усиливает зуд. Отечественные специалисты традиционно рекомендуют отказаться от купания во время высыпаний, в то время как, к примеру, американские педиатры, наоборот, советуют принимать ванны для успокоения зуда
Разумеется, в тех случаях, когда в комнате слишком жарко и ребенок страдает от зуда, лучше принять душ, а затем осторожно промокнуть кожу полотенцем
Лечение
При В. о., протекающей без осложнений, необходимым является лишь гиг. содержание больного, предупреждение вторичной инфекции. Рекомендуются ванны со слабым раствором перманганата калия, соблюдение чистоты рук больного. Для ускорения подсыхания везикулы смазывают 1—2% раствором перманганата калия, 1% спиртовым раствором бриллиантового зеленого, применяют индифферентные мази. Полость рта следует периодически прополаскивать слабым дезинфицирующим раствором.
При развитии гнойных осложнений применяют антибиотики. У ослабленных больных при затянувшейся вялой репарации проводят стимулирующую терапию: вливание плазмы, гамма-глобулина, крови и пр. Лечение неврологических осложнений (энцефалитов, менингоэнцефалитов) и пневмонии проводится по общим правилам лечения этих заболеваний. Вопрос о применении гормональной терапии различными авторами решается противоречиво. Специальные наблюдения показали, что кортикоиды являются ценным дополнением к терапевтическому комплексу, используемому при менингоэнцефалитах.
Осложнения инфекционного мононуклеоза
Специфические:
- Разрыв селёзенки (бывает редко при значительном увеличении селезёнки и ударах в эту область) .
- Синдром Дункана — редко встречающаяся форма врождённого иммунодефицита, которая является результатом дефекта Т-лимфоцитов и естественных клеток-киллеров. Болезнь характеризуется аномальным ответом на инфекции, вызванные вирусом Эпштейна — Барр. Проявляется рецидивирующими симптомами мононуклеоза, которые сопровождаются развитием гепатита, нефрита (воспаления почек), гемофагоцитарным синдромом, интерстициальной пневмонией, гемоваскулитом. Чаще всего при прогрессировании заканчивается летально.
Неспецифические:
- Асфиксия у детей (дефицитом кислорода в органах и тканях). Возникает при надгортанном стенозе и резком увеличении лимфоидного кольца ротоглотки.
- Аутоиммунная гемолитическая анемия — аутоиммунное заболевание, при котором клетки иммунитета разрушают здоровые эритроциты.
- Энцефалит (воспаление вещества головного мозга), менингоэнцефалит (воспаление оболочек и вещества головного мозга).
- Синдром Гийена — Барре (аутоиммунный полиневрит) — аутоиммунное поражение периферической нервной системы, которое характеризуется возникновением парестезии конечностей (нарушения чувствительности), мышечной слабости и/или вялых параличей.
- Паралич Бэлла (мимической мускулатуры).
- Лимфомы: лимфома Беркитта (наиболее частая опухоль у детей Африканского региона, связанная с ВЭБ), неходжкинские лимфомы, болезнь Ходжкина).
- Назофарингеальная карцинома .
Определение болезни. Причины заболевания
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка, «поцелуйная болезнь», болезнь Пфейфера) — острое инфекционное заболевание, которое вызывается вирусом Эпштейна — Барр (ВЭБ).
Какой урон вирус наносит организму
Заболевание характеризуется лихорадкой, поражением лимфатических узлов, тонзиллитом, увеличением печени и селезёнки и выраженным изменением состава крови. Вирус поражает циркулирующие в крови В-лимфоциты и тем самым нарушает клеточный и гуморальный иммунитет.
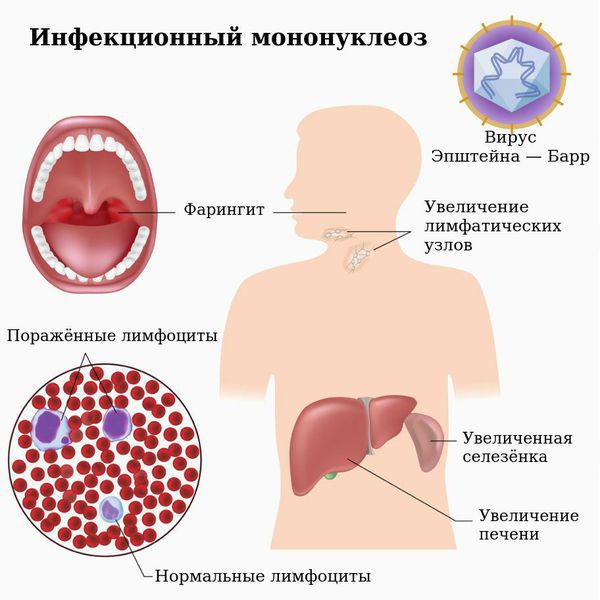
Этиология
Заболевание впервые описано в 1884 году отечественным педиатром Н. Ф. Филатовым и в 1889 году Р. Ф. Пфейфером. В 1964 году Майкл Энтони Эпштейн и Ивонна Барр выделили возбудителя болезни, который был назван в их честь.
- Царство — вирусы.
- Семейство — герпесвирусы.
- Подсемейство — гамма-вирусы.
- Вид — вирус Эпштейна — Барр (4 тип).
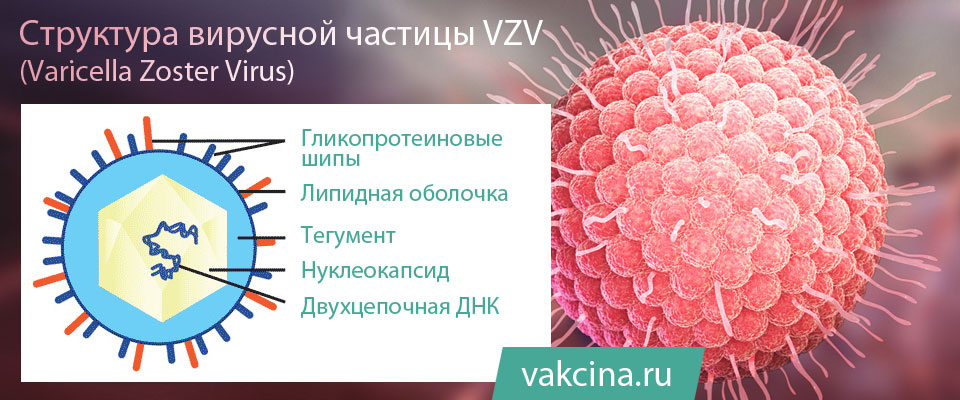
Вирус является В-лимфотропным, он имеет сродство и тропность (приверженность) к рецепторам В-лимфоцитов — СД-21. Содержит двухцепочечную ДНК, нуклеокапсид заключён в липидсодержащую оболочку. Содержит несколько главных антигенов — капсидный (VCA), ядерный (EBNA), ранний (EA), мембранный (MA).
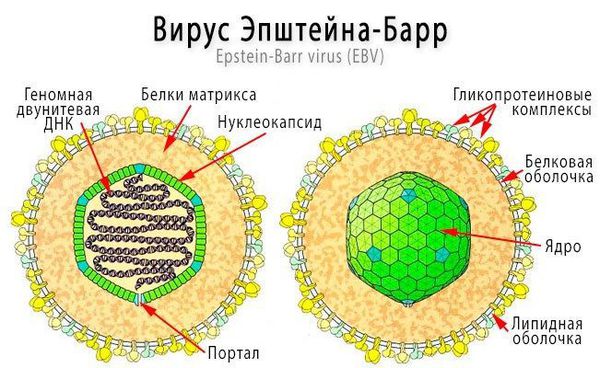
Вирус может длительно (пожизненно) персистировать в организме. Играет этиологическую роль в развитии лимфомы Беркитта и назофарингеальной карциномы (рака носоглотки) у лиц с ослабленным иммунитетом (преимущественно у жителей Африканского континента). Вирус малоустойчив к действию температуры свыше 60 °C, ультрафиолетовому излучению, дезинфицирующим средствам, малоустойчив к действию низких температур и высушиванию .
Эпидемиология
Источник инфекции — больной человек с манифестными и стёртыми формами заболевания, но преимущественно — вирусоносители, не имеющие никаких явных признаков заболевания (как клинически, так и лабораторно).
Механизмы передачи:
- воздушно-капельный (аэрозольный): при кашле и чихании;
- контактный: посредством слюны («болезнь поцелуев»);
- гемоконтактный (кровяной): при медицинских манипуляциях, инъекциях, половых актах;
- вертикальный (трансплацентарный): передача от матери плоду во время беременности.
После первичного инфицирования вирус может выделяться в течение 18 месяцев, преимущественно со слюной. Далее возможность выделения значительно снижается и зависит от конкретных условий, в которых происходит жизнедеятельность больного (заболевания, травмы, приём препаратов, снижающих иммунитет).
Максимальная частота инфицирования приходится на возраст 10-18 лет. Чем раньше происходит заражение (за исключением раннего детского возраста), тем менее выраженными будут клинические проявления заболевания. Повышение заболеваемости происходит в зимне-весенний период. Это связано как со снижением общей резистентности организма и сплоченностью коллективов, так и в значительной степени с изменением гормонального фона и повышением романтического влечения молодых людей.
К 25 годам более 90 % населения планеты являются ВЭБ-инфицированными, причём подавляющее большинство инфицированных не испытывают каких-либо явных проблем со здоровьем, что, по-видимому, следует считать абсолютно нормальным состоянием человеческого организма соответствующих возрастных категорий. Иммунитет стойкий (защищает от повторных заражений и обострений), летальность низкая .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Патологическая анатомия
Картина патологического вскрытия умерших от В. о. отличается разнообразием в зависимости от наличия или отсутствия вторичной инфекции. В случае присоединившейся (вследствие кожных расчесов) вторичной инфекции наблюдаются изменения, характерные для септического процесса. Патологоанатомическую картину при вскрытии умерших от генерализованной В. о. описали Шлейссинг (H. Schleussing) в 1927 г. у 2 недоношенных детей, Джонсон (Н. N. Johnson) в 1940 г. у 7-месячного ребенка, В. Н. Верцнер и Т. Е. Ивановская в 1954 г. у ребенка 1 года. В 1960 г. Т. Е. Ивановская, С. Д. Носов с соавт, и в 1963 г. В. Н. Верцнер описали висцеральные поражения при В. о.
В 1944 г. Оппенгеймер (E. Н. Oppenheimer) и в 1947 г. Люккези (Р. F. Lucchesi) с соавт, опубликовали данные вскрытия умерших от врожденной генерализованной В. о., а Уэринг (J. Waring) в 1942 г., Клоди (W. D. Claudy) в 1947 г., Франк (L. Frank) в 1950 г. — от В. о. у взрослых.
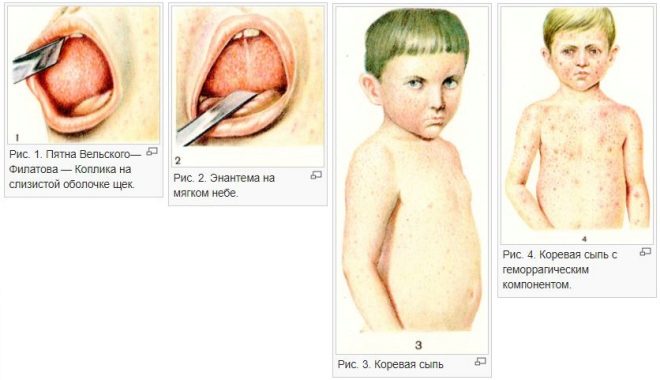
Рис. 1—3. Полиморфный характер сыпи при ветряной оспе.
При В. о. поражаются кожные покровы, слизистые оболочки, внутренние органы и головной мозг. Образование ветряночных пузырьков в коже начинается с вакуолизации и дискомплексации шиповидного слоя эпидермиса. Постепенно эпителиальные клетки подвергаются баллонной дистрофии до полной гибели. Характерным является наличие внутриядерных и внутрицитоплазматических эозинофильных включений в измененных клетках эпидермиса. В шиповидном слое наблюдается гиперплазия, приводящая к образованию многоядерных синцитиальных клеточных форм. Последнее особенно выражено при формировании крупных пузырьков. Некрозы клеток эпидермиса и накопление межтканевой жидкости ведут к образованию внутриэпидермальных пузырьков. Дерма отечна, в некоторых случаях в ней наблюдаются кровоизлияния и небольшое увеличение моноцитарных клеток в периваскулярной ткани. Инволюция пузырьков происходит путем резорбции жидкости с образованием сухой корочки. Различные стадии развития и размеры пузырьков обусловливают полиморфизм сыпи, характерный для В. о. (цветн. рис. 1—3). При тяжелой форме В. о. наблюдается образование очень крупных пузырьков, как бы застывших на одной стадии развития. Образование эрозий и язвочек на видимых слизистых оболочках наблюдается и при В. о. без летального исхода. В случаях В. о. с летальным исходом эрозии и язвочки описаны на слизистых оболочках пищеварительного тракта, трахеи, почечных лоханок, мочевого пузыря, уретры, шейки матки. Макроскопически отмечается округлость формы, наличие геморрагического пояса, размеры, соответствующие элементам кожных высыпаний. Микроскопически — значительный отек подслизистого слоя, кровоизлияния и в неосложненных случаях отсутствие воспалительной инфильтрации. На конъюнктиве глаза и слизистой оболочке уретры можно наблюдать образование везикул, предшествующих эрозиям, с баллонной дистрофией эпителия. Из внутренних органов чаще поражаются печень, почки, легкие; реже — селезенка, костный мозг, кора надпочечников, поджелудочная железа, тимус.
Рис. 4 и 5. Печень и почка ребенка, погибшего от ветряной оспы: под капсулой печени и в коре почки — многочисленные очажки некроза и кровоизлияния.
Макроскопически в тканях органов видны многочисленные мелкие некрозы с геморрагическим пояском, соответствующие сыпным элементам кожи; только размеры их более однообразны (цветн. рис. 4 и 5).
Рис. 2. Некроз и дискомплексация печеночных клеток (показаны стрелками) при генерализованной ветряной оспе у ребенка с острым лейкозом.
Микроскопически по периферии очагов воспалительная реакция отсутствует. Исключение представляют легкие, где по периферии некрозов наблюдается отек и пневмония катарально-десквамативного типа с наличием в инфильтрате преимущественно мононуклеарных элементов. Определенной топографической локализации некрозы не имеют (напр., в печени они разбросаны как в центре, так и по периферии дольки). В эпителии печени, бронхов, трахеи и в альвеолярном эпителии легких обнаруживаются типичные для В. о. внутриядерные и внутрицитоплазматические включения (Джонсон). У детей, страдающих острым лейкозом, леченных гормонами и 6-меркаптопурином, присоединение В. о. может привести к развитию тяжелого гепатита с дискомплексацией клеток и исходом в острый массивный некроз печени (рис. 2). Описаны энцефалиты у детей старшего возраста и у взрослых. При этом патологоанатомические изменения локализуются в белом веществе, сходны с коревыми и поствакцинальными. Характерны периваскулярная (перивенозная) демиелинизация и циркуляторные нарушения: отек, кровоизлияния, вторичные дистрофические и некробиотические изменения нервной ткани.
Лечение Ветряной оспы (ветрянки):
Несмотря на интенсивные исследования в сфере разработки перспективных противогерпетических препаратов, инфекции, вызванные вирусом герпеса, являются малоконтролируемыми. Это связано с трудностями непосредственного влияния на вирусы, находящиеся в клетках организма. Поэтому ассортимент эффективных лекарств против ветряной оспы относительно небольшой.
Использование интерферона уменьшает (иногда предотвращает) подсыпание, уменьшает число осложнений, облегчает течение болезни. Для лечения используются ациклические нуклеозиды (при отсутствии противопоказаний), например, Ацикловир.
На современном этапе внедрены в медицинскую практику такие лекарственные препараты из растительного сырья, как:
Флакозид (flacosidum), международное наименование: Глюкопиранозидметилбутенилтригидроксифлаванол (Glucopyranosidemethylbuteniltrihydroxyflavanol), получаемый из листьев бархата амурского (Phellodendron Amurensis Rupr.) и листьев бархата Лаваля (Phellodendron Amurensis var. Lavallei Spraque), семейство рутовых (Rutaceae).
Следующим препаратом является Алпизарин (Alpisarinum), международное наименование: Тетрагидроксиглюкопиранозилксантен (Tetrahydroxyglucopyranosilxanten). Получают из травы копеечника альпийского (Hedysarum alpinum L) и копеечника желтушного (H.flavescens), семейства бобовых (Fabaceae).
Хелепин (Helepinum), международное наименование: Леспедезы копеечниковой экстракт (Lespedezae extract)- очищенный экстракт из надземной части леспедеции копеечниковой (Lespedeza hedysazoides (Pall.) Kitag.), семейство бобовых (Fabaceae).
Госсипол (Gossipolum), международное наименование: Хлопка семян экстракт+Хлопчатника экстракт (Gossypii semenis extract+Gossypii radicibus extract) — натуральный пигмент полифенольной природы, получаемый при переработки семян или корней хлопчатника (Gossipium sp.), семейство мальвовых (Malvaceae). Препарат обладает химио-терапевтической активностью по отношению к разным штаммам вирусов, в том числе к дерматотропным штаммам вируса герпеса. Обладает также слабым действием в отношении гармположительных бактерий. Применяют в виде 3% линимента (Linimentum Gossipoli 3%) — жёлтой или жёлтой с зеленоватым оттенком густой массы с своеобразным запахом.
Постельный режим следует соблюдать в течение всего лихорадочного периода. Показаны дезинтоксикационная терапия, в случае кожного зуда приём антигистаминных препаратов. Необходимо всячески избегать перегрева: чем больше заболевший будет потеть — тем больше будет зуд, не зависимо от принятых препаратов.
Местное лечение в местах поражения предусматривает обработку кожи дезинфицирующим раствором для профилактики бактериальных заражений (Раствор Кастеллани). Причем образуются корочки вне зависимости от того, мазали сыпь или нет. Применение ультрафиолетового облучения может быть показано для ускорения отпадения корочек.
Приём антибиотиков имеет смысл только при осложнениях.
Для снижения температуры широко используется парацетамол. По рекомендации врача также можно применять ибупрофен. Аспирин и содержащие его продукты не должны даваться детям с ветрянкой (как и любой другой болезнью, вызывающей лихорадку), так как имеется риск возникновения тяжёлого и потенциально смертельного синдрома Рея.
Прогноз при ветряной оспе обычно благоприятный. Рекомендуется не срывать корочки во избежание остаточных следов.
Ряд авторов, в том числе практикующих врачей, рекомендует не «прятать» детей от заболевания ветряной оспой, мотивируя эту точку зрения тем, что в детском возрасте заболевание переносится обычно легко, болеют ветряной оспой один раз в жизни, а риск осложнений у взрослого намного выше и переносит взрослый болезнь значительно тяжелее. Также при осложнениях на теле могут остаться следы от сыпи. При заболевании во взрослом возрасте смертельный исход встречается чаще. С другой стороны, вирус ветряной оспы склонен к персистенции, как и вирус простого герпеса, и при ослаблении иммунитета (вследствие старения организма, химиотерапии злокачественных опухолей, и т. д.) может возникнуть рецидив в виде опоясывающего лишая (в то время как повторное заболевание собственно ветряной оспой встречается очень редко).
Классификация ветрянки у взрослых. Формы и стадии
1. По тяжести течения
- Легкая форма у 7-10% больных. Температура повышается до 38 градусов. Общее состояние удовлетворительное. Количество высыпаний умеренное.
- Среднетяжелая форма у 80%. Температура 38-39 градусов. Выраженная интоксикация – слабость, тошнота, рвота, ломота в мышцах и суставах. Высыпания обильные, сопровождаются сильным зудом.
- Тяжелая форма у 10%. Температура 39-40 градусов. Общее состояние тяжелое, сильная слабость, многократная рвота, головная боль. Высыпания могут покрывать всю поверхность кожи. Развиваются различные осложнения. В тяжелой форме выделяют несколько вариантов течения:
- Геморрагическая форма. Встречается редко у больных с ослабленным иммунитетом, у которых ранее наблюдались геморрагические заболевания – поражения кровеносных сосудов: геморрагический диатез, васкулиты, тромбоцитопатии, нарушения свертываемости крови. Сопровождается развитием геморрагической сыпи (мелких кровоизлияний), гематом, синяков, кровоточивости десен, кишечных кровотечений.
- Буллезная форма. Одновременно с типичными везикулами на коже появляются большие дряблые пузыри – буллы. Они заполнены мутноватым содержимым и имеют складчатую поверхность. На месте их разрешения остаются длительно не заживающие раны.
- Гангренозная форма. Встречается крайне редко у сильно истощенных больных, при несоблюдении правил гигиены и плохом уходе. Развивается при инфицировании папул и присоединении вторичной инфекции. Вокруг папул образуется черная кайма, состоящая из некротизированной отмершей ткани. Болезнь сопровождается сильным жаром и интоксикацией.
2. По типу течения болезни
- Типичная форма проявляется интоксикацией, лихорадкой, характерной сыпью.
- Атипичная форма имеет несколько вариантов течения.
- Рудиментарная форма – подъем температуры до 37,5, единичные элементы сыпи, которые могут иметь вид пятен или узелков. Болезнь часто проходит незамеченной.
- К атипичным относятся гангренозная, буллезная и геморрагическая формы, описанные выше.
- Генерализованная (висцеральная) форма связана с массовым поражением внутренних органов. Возникает у людей с ослабленным иммунитетом, когда вирус размножается в клетках внутренних органов. Проявляется болями в животе и пояснице, тяжелым поражением печени, почек и нервной системы, снижением артериального давления и частоты пульса.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Как лечить ветряную оспу?
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.
Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.