Домашние средства для выведения мокроты
Содержание:
- Ванны
- Аппликации и обертывания
- Лекарства для небулайзера при кашле
- Ингаляции
- Профилактика ларингита
- Способы ингаляций
- Что такое ингаляция
- Показания к ингаляциям
- Как вывести мокроту домашним средством
- Как делать ингаляцию в домашних условиях
- Ларингит у детей
- Мокрый кашель: чем лечить у взрослого?
- Как делать ингаляцию физраствором для взрослых
- Ларингит: симптомы
Ванны
Применение общих ванн для детей ограничено в связи с их относительной небезопасностью: проведение этой процедуры затрудняют ранний возраст и детская неусидчивость. А вот теплые ножные ванночки — отличное средство профилактики ОРВИ у детей, если ребенок промочил ноги или замерз, а также отвлекающее мероприятие при кашле, отеке носа и насморке. Рефлексогенное воздействие тепла на биологически активные точки стоп активизирует иммуннитет, кроме того ванны обеспечивают усиление притока крови к конечностям и одновременный ее отток от головы. Это позволяет снять отек с воспаленной слизистой оболочки дыхательных путей, облегчить дыхание. Не рекомендуется добавлять в ножные ванны перец, горчичный порошок и другие раздражающие средства. Лучше приготовьте настой или отвар из трав, обладающих противомикробными и общеукрепляющими свойствами (хвои, мяты, шалфея, ромашки или эвкалипта) — так вы проведете, по сути, еще и ингаляцию. Использование лекарственных растений возможно, если у малыша нет на них аллергии, разумеется. Помните, что быстрое нагревание вызывает спазм сосудов вместо их расширения и является сильным стрессом для организма, поэтому лучше сделайте воду умеренно теплой и по мере привыкания добавляйте горячую. Соблюдайте технику безопасности: нельзя наливать горячую воду в таз, если в нем находятся ноги ребенка.

Аппликации и обертывания
Парафиново-озокеритовая смесь отлично сохраняет тепло и является нейтральным согревающим средством для аппликации на спину и грудь у детей со склонностью к аллергии. Пропорции можно выбирать самостоятельно. Парафин в остывшем состоянии более хрупок, озокерит придает массе пластичность и обогащает процедуру благодаря своему противовоспалительному, рассасывающему, спазмолитическому и общеукрепляющему действию. Растопленную на водяной бане смесь выливают в форму (например, коробку из-под конфет) слоем не менее 0,5 см и остужают до пластичного, хорошо теплого состояния. Спичкой проверяют, чтобы в толще массы не осталось жидкого горячего слоя, накладывают на грудь и спину, покрывают пищевой пленкой и укутывают. Можно применять этот состав и в виде аппликации на ткани (что предпочтительнее у детей раннего возраста).
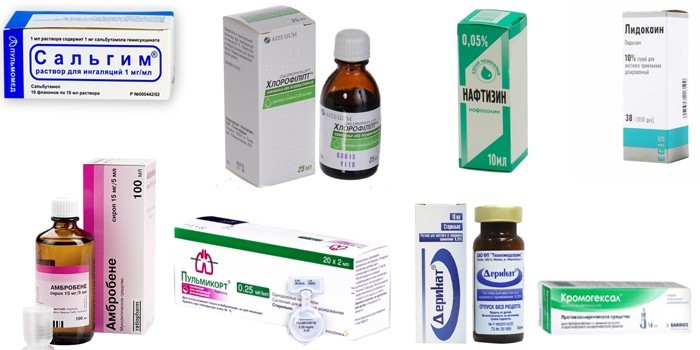
Лекарства для небулайзера при кашле
Для облегчения самочувствия при непроходящем кашле чаще используют небулайзер
Для быстрого выздоровления важно правильно выбрать раствор для ингалятора, исключить побочные явления. Общие рекомендации:
- Выбирать небулайзер от кашля компрессионный либо электронно-сетчатый. Эти современные модели просты, эффективны.
- Исключить аллергическую реакцию на компоненты состава, изучив инструкцию.
- При влажном кашле выбрать муколитики, при сухом — противокашлевые, в обоих случаях — бронхолитики, противовоспалительные, противоотечные, антисептические средства, антибиотики.
- Для расширения просвета дыхательных путей применять бронхолитики.
- Чистую воду, нерастворенное лекарство и эфирные масла в небулайзер не заливать.
Растворы для противокашлевых ингаляций для детей
Растворы для небулайзера при кашле подбирают с учетом конкретного заболевания, реакций гиперчувствительности, возраста пациента. В детском возрасте при отсутствии противопоказаний такое лечение безопасно, эффективно. Востребованные в педиатрии составы:
- Бронхолитики. Снимают спазм гладкой мускулатуры бронхов. Растворы помогают при обструктивных заболеваниях дыхательных путей. Популярны Сальгим, Беротек, Вентолин Небулы.
- Препараты с разжижающим и отхаркивающим эффектом. Помогают при нарушении отхождения мокроты, скоплении слизи в дыхательных путях. В педиатрии назначают Амбробене, Флуимуцил, Лазолван.
- Противовоспалительные средства. Снимают отек гортани, боль горла при длительном кашле, предотвращают закупорку просвета дыхательных путей. Эффективны календула, прополис.
- Антигистамины и глюкокортикостероиды. Устраняют причину кашля, облегчают самочувствие. Помогают Пульмикорт, Кромогексал.
- Антибиотики, антисептики. Истребляют вредные микроорганизмы, после них организм идет на поправку. Это Фурацилин, Гентамицин, Мирамистин, Хлорофиллипт.
- Иммуномодуляторы. Укрепляют иммунитет при простуде. В числе эффективных препаратов для детей – Деринат.
- Сосудосуживающие препараты. Рекомендованы при отеке гортани разной этиологии, бронхоспазме. Детям назначают Эпинефрин, Нафтизин.
- Противокашлевые средства. Купируют кашлевой рефлекс, доставляют временное облегчение, рекомендованы в комплексе с другими группами лекарств. Детям назначают Лидокаин.
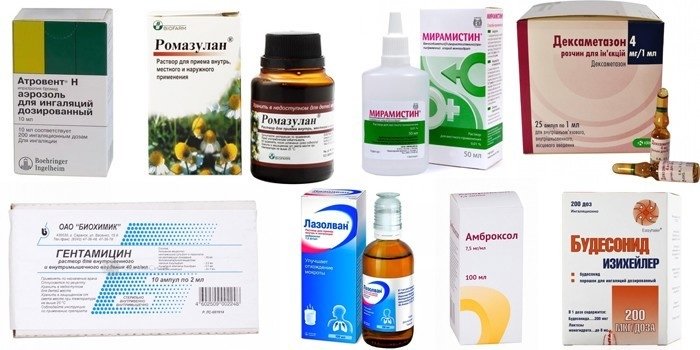
Что применять для ингалирования взрослым
Можно выбрать аналогичный раствор для ингаляций от кашля взрослым. Главное – исключить побочные явления, определить дозировку. При бронхите, трахеите, ларингите назначают:
- бронхолитики (Атровент, Беродуал) от спазмов бронхов;
- антибиотики (Гентамицин) от болезнетворных бактерий;
- противовоспалительные средства (Ромазулан, Кромогексал);
- для смягчения слизистой физраствор, соленая или минеральная вода;
- антисептики (Фурацилин, Мирамистин) против патогенной флоры;
- муколитики (Амброксол, Лазолван) для формирования, отделения мокроты;
- глюкокортикоиды (Дексаметазон, Будесонид) против аллергии.
Ингаляции с физраствором при беременности
При вынашивании плода физиологический раствор безопасен, поэтому при лечении кашля его используют чаще остальных. Он увлажняет и восстанавливает слизистую оболочку органов дыхания, действует самостоятельно или в комплексе с другими компонентами. Беременная наливает жидкость в небулайзер и дышит носом/ртом 5-10 мин. Процедуру повторяет 2 раза/сутки – утром и вечером.
Ингаляции
Многие мамочки любят использовать этот метод для облегчения дыхания у детей с ОРВИ при затяжном сухом кашле, бронхите. Ингаляции помогают уменьшить отек и раздражение дыхательных путей, разжижают и облегчают отхождение мокроты. Их трудно отнести к чисто лечебным тепловым процедурам, но так или иначе тепловой фактор в них зачастую присутствует.
Ингаляции проводят не ранее, чем через 1–1,5 часа после еды. Во время процедуры исключаются разговоры. При заболеваниях носа и синуситах следует вдыхать и выдыхать лекарственное вещество без напряжения через нос, при заболеваниях глотки, трахеи, бронхов, легких — через рот. Одежда не должна стеснять шею и затруднять дыхание. Не следует есть и пить в течение, по крайней мере, получаса после процедуры. Хочется в очередной раз подчеркнуть, что целесообразность таких процедур необходимо согласовывать с педиатром.
Вариант самостоятельного приготовления ингаляции в домашних условиях небезопасен, так как речь идет о контакте с горячей жидкостью, паром, потому подходит для достаточно подросших и сознательных детей. Многие врачи сходятся во мнении, что такой вид ингаляций в детской практике НЕДОПУСТИМ. Для детей старшего возраста можно делать ингаляции, надев на чайник с узким горлышком картонную воронку. Поддерживать нужную температуру, подливая воду или лекарственный раствор, нужно по мере остывания. Если вы все же решаетесь провести такую процедуру, не оставляйте вашего ребенка (и даже взрослого) без присмотра. Активное дыхание над паром может вызвать головокружение и даже обморок, что может послужить причиной ожога. Горячая картошка, содовая вода или отвар лекарственных трав (ромашка, шалфей, лист березы, можжевельник, пихта, кедр, лаванда, чабрец…), эфирные масла эвкалипта, мяты-то, что подходит для ингаляций в домашних условиях. Многие врачи сходятся во мнении, что такой вид ингаляций в детской практике НЕДОПУСТИМ.
Оптимально для детей использовать специальные ингаляторы типа небулайзер, предназначенные для применения дома. Они просты и безопасны в обращении. Принцип проведения процедуры несложно будет объяснить малышу. В качестве средств, разжижающих мокроту, можно использовать щелочную минеральную воду, физиологический раствор. Дополнительными лечебными свойствами обладают сборы лекарственных трав. Особенно полезны благодаря высокому содержанию фитонцидов ингаляции с соком лука и чеснока, разведенным в пропорции 1:10 с водой. В продаже есть специальные аптечные смеси для ингаляторов. Подбирать их следует совместно с лечащим врачом, учитывая индивидуальную переносимость и аллергоанамнез.
Для наиболее эффективного лечения простудных заболеваний и укрепления собственных защитных сил ребёнка педиатры часто назначают препарат Деринат в форме спрея или капель. Данное лекарственное средство обладает тройным противовирусным действием и способствует укреплению первого защитного барьера иммунитета. Лекарственная форма Дерината позволяет доносить действующее вещество непосредственно к очагу инфекции – на слизистую носоглотки, способствуя укреплению её защитных свойств и препятствуя дальнейшему распространению инфекции и развитию осложнений. Подробнее о препарате читайте на нашем сайте.
Полезные статьи:
Как лечить детейЛечение детей народными средствамиО заболеваниях:ГриппОРЗ/ОРВИКашельНасморк
Профилактика заболеванийЧем кормитьЧем поитьО препаратахКак развлечьСоветыЗдоровье взрослых
Профилактика ларингита
Невозможно полностью оградиться от вирусов и бактерий, так как они окружают человека повсюду. Поэтому специфической профилактики ларингита не существует. Чтобы избежать заболевания, нужно укреплять свой организм:
- проводить правильное закаливание гортани;
- вести активный образ жизни;
- отказаться от вредных привычек;
- питаться здоровой пищей;
- бороться со стрессами.
При наличии хронических заболеваний носоглотки рекомендуется периодически проводить профилактические промывания носа и полоскания горла
Особое внимание профилактике следует уделять в осенне-весенний период, когда начинаются различные эпидемии. . Ларингит – болезнь хорошо изученная и очень распространенная
Врачи уже давно разработали эффективные схемы лечения даже осложненных форм этого заболевания. Поэтому не стоит пренебрегать походом в больницу или вызовом специалиста на дом. Ларингит успешно поддается лечению, если соблюдать все назначения и рекомендации. Специалисты клиники АЦМД позаботятся о вашем здоровье!
Ларингит – болезнь хорошо изученная и очень распространенная. Врачи уже давно разработали эффективные схемы лечения даже осложненных форм этого заболевания. Поэтому не стоит пренебрегать походом в больницу или вызовом специалиста на дом. Ларингит успешно поддается лечению, если соблюдать все назначения и рекомендации. Специалисты клиники АЦМД позаботятся о вашем здоровье!
Способы ингаляций
Классификация по температуре лекарственного состава:
- Холодные ингаляции с раствором комнатной температуры.
- Горячие при температуре состава более 30 градусов.
Классификация ингаляций по образованию мелких частиц раствора:
- Паровые. Выделяют сухие, влажные.
- Приборные. С использованием небулайзера, ингалятора.
Паровые ингаляции
Для домашней процедуры паром используют кастрюлю, другую емкость с кипящей водой или аптечные паровые ингаляторы. Сеанс проводят утром и перед сном. В лекарственных составах содержится соль, эфирные масла, сода пищевая, лекарственные травы, растения. Паровые ингаляции эффективны при ларингите, рините, синусите, фарингите. Преимущества:
- увлажняющее, общеукрепляющее действие;
- купирование приступа кашля;
- обезболивающий эффект;
- укрепление иммунитета;
- минимум побочных эффектов, врачебных ограничений;
- большой ассортимент лекарственных растворов;
- усиление эффекта других медикаментов;
- доступная цена.
Недостатки ингаляций паром:
- низкая эффективность при воспалении легких, бронхите (поверхностное действие);
- разрушение препаратов при повышенных температурах;
- отсутствие результата при монотерапии;
- риск побочных явлений.
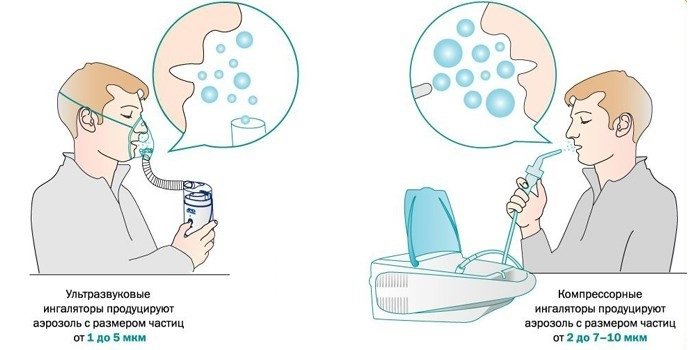
С помощью небулайзера
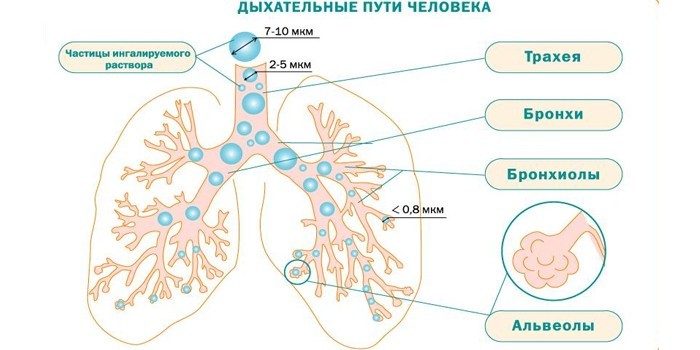
Если вдыхать мелкие частицы аэрозоля из ингалятора, они поступают глубоко в бронхиолы и бронхи. Лекарственный состав с противовоспалительным, обезболивающим, общеукрепляющим эффектом подходит при бронхитах, воспалении легких. По способу подачи лекарства выделяют ультразвуковые, компрессорные и электронно-сетчатые небулайзеры. Их преимущества:
- высокая эффективность в домашних условиях;
- многократное применение;
- формирование однородного аэрозоля;
- глубокое проникновение действующих веществ;
- непрерывное поступление лекарства на очаг патологии;
- минимальный риск ожога дыхательных путей;
- увлажнение воспаленной слизистой;
- простота в уходе и хранении;
- большой выбор лекарств.

Недостатки:
- стоимость;
- врачебные ограничения;
- риск проникновение инфекции;
- ультразвуковые модели разрушают ряд лекарственных составов.
Что такое ингаляция
Домашние ингаляции купируют все виды кашля. Это метод переноса лекарства в виде мелких частиц на воспаленные дыхательные пути. Область действия начинается с гортани и заканчивается бронхиолами. Можно дышать над целебным паром из кастрюли или купить в аптеке специальный небулайзер.
Цель проведения процедур
Ингаляции устраняют симптомы болезней дыхательных путей. Поступая через носоглотку, медикаменты действуют целенаправленно на очаг патологии. Активные компоненты минуют общий кровоток, органы пищеварительной системы. Негативное влияние на желудок, почки, печень, иммунитет отсутствует. Лечебное действие ингаляций:
- Удаляют мокроту, предотвращают хроническое течение заболевания.
- Увлажняют слизистую, предотвращают сухость и раздражение, приступ кашля.
- Трансформируют приступ сухого кашля во влажный.
- Помогают быстро выздороветь при вирусных заболеваниях, простуде.
- Активизируют местный иммунитет.

Правила ингалирования
Домашние ингаляции при кашле для детей и взрослых назначают курсом 5-10 суток при ежедневном прохождении 2-3 сеансов. Временное облегчение наступает после первой процедуры, сохраняется на несколько часов. Советы врача:
- После процедуры не выходить на улицу, избегать сквозняков.
- Если для лечения назначили 2 раствора, организовать перерыв между процедурами – не менее 15 минут.
- Выполнить спокойный вдох до полного заполнения легких лекарством, после медленный, плавный выдох.
- При паровой ингаляции стоять или сидеть, в случае использования небулайзера лучше сидеть.
- В небулайзер заливать физиологический раствор. Для паровых ингаляций помимо хлорида натрия можно использовать чистую воду.
- Ингалировать дыхательные пути за 40 минут до или через 60 минут после приема пищи. 30 мин. после процедуры нельзя пить антибиотики, полоскать горло антисептиками, курить.

Показания к ингаляциям
Ингаляция при кашле в домашних условиях купирует острый приступ. Показания к применению:
- ОРВИ с кашлем, отеком гортани, першением и спазмами в горле;
- муковисцидоз;
- туберкулез легких;
- воспаление легких;
- бронхоэктатическая болезнь;
- бронхит, пневмония, трахеит, ларингит, синусит, фарингит, тонзиллит, ринит;
- грибок в дыхательных путях;
- бронхиальная астма;
- профилактика после операции на ЛОР-органах.

Ингаляции при сухом кашле
Этот симптом развивается при ОРЗ, трахеите, фарингите, ларингите. Паровые процедуры снимают отек слизистой гортани, купируют воспаление, снижают интенсивность кашля. Лечение комплексное, включает несколько растворов. Врачи задействуют бронхолитики, увлажнители слизистой и антисептики, противовоспалительные средства.
При лающем кашле
Основная цель лечения – купирование приступов кашля и воспаления. Назначают противокашлевые средства в комплексе с бронхолитиками. Физиологический и щелочной растворы, минеральная вода увлажняют слизистую, купируют кашлевой рефлекс. По показаниям используют противовоспалительные препараты, местные антисептики.

При аллергическом кашле и насморке
После прекращения контакта с аллергеном назначают ингаляции. Цель лечения – убрать спазм бронхов, гортани, уменьшить отечность, купировать боль, избежать осложнений. Назначают бронхолитики – сальбутамол (Вентолин), фенотерол (Беротек). В осложненных случаях показаны противовоспалительные средства с глюкокортикоидными гормонами.
Можно ли делать ингаляции при влажном кашле
Муколитики и противовоспалительные средства назначают взрослым и детям при влажном кашле. Перерыв между процедурами – от 20 мин. Сначала используют муколитики, а после отхождения мокроты – противовоспалительные средства. По показаниям назначают антисептики, антибактериальные препараты. В одну схему лечения иногда включают 3 раствора.

Как вывести мокроту домашним средством
Следующие методы помогут уменьшить избыток слизи и мокроты:
Поддержание влажности воздуха. Сухой воздух раздражает нос и горло, вызывая образование большего количества слизи. Размещение увлажнителя в спальне помогает улучшить сон, сохраняя нос чистым и предотвращая боль в горле.
Пить больше жидкости. Во время болезни употребление дополнительных жидкостей может разжижить слизь и помочь пазухам очиститься. Пациенты с сезонной аллергией также могут обнаружить, что употребление воды помогает избежать заложенности.
Применение теплого компресса на лицо. Это может быть успокаивающим средством от пульсирующей синусовой головной боли. Вдыхание воздуха через влажную ткань — это быстрый способ увлажнить нос и горло. Тепло поможет снять боль и давление.
Держите голову приподнятой. Когда накопление слизи особенно беспокоит, может помочь сон на нескольких подушках или в кресле с откидной спинкой. Лежание на животе может усилить дискомфорт, поскольку слизь будет собираться в задней части горла.
Не подавляйте кашель. Может возникнуть соблазн использовать препараты, чтобы избавиться от кашля. Однако кашель — это способ организма удаления выделений из легких и горла. Лучше используйте сиропы от кашля.
Избавляйтесь от мокроты. Когда мокрота поднимается из легких в горло, организм попытается ее удалить. Лучше ее выплюнуть, чем глотать.
Используйте физиологический назальный спрей или полоскание. Физиологический спрей или ирригатор помогают очистить нос и пазухи от слизи и аллергенов. Ищите спреи, содержащие только хлорид натрия, и обязательно используйте стерильную или дистиллированную воду при орошении.
Полоскание горла соленой водой. Это может успокоить раздраженное горло и очистить остаточную слизь. Одну чайную ложку соли растворите в стакане теплой воды. Раствором можно полоскать горло несколько раз в день.
Использование эвкалипта. Эвкалиптовые продукты используются для подавления кашля и уменьшения количества слизи в течение многих лет. Обычно их наносят непосредственно на грудь. Несколько капель эвкалиптового масла можно добавить в диффузор или теплую ванну, чтобы очистить нос.
Не курите и избегайте пассивного курения. Курение и пассивное курение заставляют организм вырабатывать больше мокроты и слизи.
Сведение к минимуму использования противоотечных средств. В то время как они сушат выделения и могут облегчить насморк, противоотечные средства могут затруднить избавление от мокроты и слизи.
Принимайте правильные препараты. Лекарственные средства, известные как отхаркивающие средства, могут разжижить слизь и мокроту, облегчая кашель. Однако убедитесь, что эти препараты также не содержат противоотечных средств.
Держите аллергию под контролем. Сезонная аллергия может вызвать насморк или заложенность носа, а также избыток слизи и мокроты.
Избегайте раздражителей. Химические вещества, ароматы и загрязнения могут раздражать нос, горло и нижние дыхательные пути. Это заставляет организм вырабатывать больше слизи.
Отслеживание реакции на пищевые продукты. Некоторые продукты могут вызывать реакции, имитирующие сезонную аллергию. Они могут вызвать насморк и зуд в горле, что приведет к образованию избытки слизи. Запишите все продукты, которые вызывают увеличение мокроты или слизи.
Избегайте алкоголя и кофеина. Оба вещества приводят к обезвоживанию, если употреблять их в избытке. Когда слизь и мокрота являются проблемой, пейте больше теплых напитков без кофеина.
Принимайте горячую ванну или душ. Проведенное время в наполненной паром ванной комнате поможет очистить слизь в носу и горле
Горячая вода может принести облегчение от давления в пазухах.
Сморкайтесь осторожно. Может возникнуть соблазн сморкаться, пока не выйдет густая слизь
Однако, выполняя это слишком сильно, вы можете повредить носовые пазухи, что приводит к болям, давлению и, возможно, инфекции.
Есть больше фруктов. Исследование показало, что диета, богатая клетчаткой из фруктов и, возможно, сои, может привести к меньшему количеству респираторных проблем, связанных с мокротой.
Избегайте продуктов, вызывающих кислотный рефлюкс. Кислотный рефлюкс может увеличить количество слизи и мокроты. Люди, склонные к изжоге, должны избегать таких продуктов и спрашивать врача о правильном лечении.
Как делать ингаляцию в домашних условиях
Последовательность действий пациента при ингаляции паром:
- В любой емкости вскипятить воду.
- Добавить 5 кап. эфирного масла, например, эвкалипта, мяты, миндаля, сосны.
- Накрыть крышкой, через 1 мин. выключить огонь.
- Подготовить заранее полотенце или плед.
- Поставить кастрюлю на стол, снять крышку.
- Накрыть голову полотенцем, дышать целебными парами 5-7 мин.
- После сеанса протереть лицо салфеткой, откашляться, очистить носовые ходы.

Последовательность действий при использовании небулайзера:
- Собрать прибор.
- Залить в резервуар лекарство.
- На нижнюю часть лица надеть маску.
- Дышать целебными парами до 10 мин.
- Снять маску, разобрать и промыть прибор.

Дозировки лекарства зависят от возраста. Перед применением их разбавляют физиологическим раствором. Проверенные медикаменты:
- Лазолван: до 1 года – 1 мл, 2-6 лет – 2 мл, от 6 лет, взрослые – 3 мл на 1 процедуру (развести с физраствором 1:1).
- Беродуал: 6 лет – 10 кап., 6-12 лет – 20 кап., от 12 лет и взрослые – 40 кап. на 1 сеанс (развести указанную дозу 3 мл физраствора).
- Флуимуцил: 2-6 лет – 1-2 мл, 6-12 лет – 2 мл, от 12 лет – 3 мл на 1 процедуру (развести в соотношении 1:1).
Ларингит у детей
Ларингит у детей является частым последствием ОРВИ. За год ребенок может переболеть ларингитом от 3 до 5 раз. Особенно часто заболевание принимает осложненную форму, при которой гортань не просто воспаляется, а отекает, из-за чего сужается дыхательный просвет. Ребенок буквально задыхается, нехватка кислорода негативно сказывается на работе всех органов и может привести к летальному исходу
Вот почему важно лечить ларингит у детей вовремя
Стенозирующий ларингит у детей сопровождается болью и зудом в горле, затрудненным глотанием пищи и воды, одышкой, кашлем. Ребенок становится капризным, раздражительным, вспыльчивым. Повышается температура (у детей может превышать отметку в 39°).
Причины ларингита у детей могут быть самыми разнообразными: бактериальные/вирусные инфекции, приступы аллергии, ожоги и механические повреждения дыхательных путей. Стенозирующий детский ларингит, спровоцированный инфекцией, может перерасти в ложный круп – состояние затрудненного дыхания и внезапного удушья.
В 99% случаев детский ларингит провоцируется вирусными инфекциями. Поэтому лечить заболевание антибиотиками бесполезно, а самолечение может сделать только хуже, ведь подобные медикаменты обладают серьезными побочными действиями. Лечение ларингита у ребенка должно состоять из:
- обильного питья и постельного режима;
- антигистаминных препаратов для уменьшения отечности гортани;
- регулярных проветриваний детской комнаты и увлажнения воздуха;
- жаропонижающих лекарств;
- витаминов и правильного, сбалансированного питания.
Болеющий ребенок испытывает интоксикацию и отказывается от еды. При этом он подвергается обезвоживанию
Поэтому важно заставлять больного пить больше жидкости. При ларингите можно пить травяные чаи, теплую воду без газа, черный и зеленый чай, компоты, кисели
Категорически нельзя употреблять газированные напитки с красителями и ароматизаторами.
Мокрый кашель: чем лечить у взрослого?
Перед тем как лечить мокрый кашель у взрослых, нужно позаботиться о соблюдении нескольких общих рекомендаций. В частности:
Для лучшего отхождения мокроты и предотвращения обезвоживания больному следует обеспечить обильное питье. Подойдут не только обычная вода комнатной температуры, но также всевозможные чаи, травяные настои, морсы, компоты. Это эффективное средство от мокрого кашля, которое будет способствовать разжижению мокроты и ее более легкому выведению из дыхательных путей.
Следить за тем, чтобы помещение, в котором находится больной, регулярно проветривалось. Приток свежего воздуха способствует улучшению функций дыхания и вместе с этим снижает кашлевый рефлекс. Дополнительно проветривание обеспечивает циркуляцию воздуха в помещении, что является эффективной мерой в борьбе с инфекциями.
Проводить регулярную и тщательную уборку в комнате. Благодаря влажной уборке удастся удалить скопление пыли и аллергенов, которые могут выступать дополнительным провоцирующим фактором для появления кашля. Кроме того, рекомендуется также убрать на время из помещения с больным ковры, шторы, мягкие игрушки, которые являются «убежищем» для пылевых клещей и различных аллергенов.
Воздержаться от курения. Даже самые эффективные средства от мокрого кашля будут работать не в полную силу, если больной продолжит курить
Здесь важно не просто отказаться от сигарет, но и максимально огородить больного от пассивного курения.
Устранить в помещении источники резкого запаха и скорректировать питание. Чтобы снизить кашлевый рефлекс, следует убрать из комнаты вещи или предметы, имеющие резкий запах (цветущие растения, искусственные ароматизаторы и прочее)
Также следует исключить из рациона пряные и острые блюда, поскольку они раздражают слизистую горла и тем самым провоцируют приступы кашля.
Еще один полезный совет, как избавиться от мокрого кашля, — это больше двигаться. Постельный режим больным не рекомендован, за исключением тех случаев, когда болезнь сопровождается повышением температуры тела. Если этого нет, то больному следует больше проводить времени на свежем воздухе и гулять, чтобы обеспечить более эффективное отхождение мокроты и ее выведение из бронхов и легких.
Лекарства от мокрого кашля у взрослых
Итак, если появился мокрый кашель, то чем лечить у взрослого этот неприятный симптом? Самое главное – не заниматься самодиагностикой и самолечением. Определить точную причину появления и назначить подходящее средство от мокрого кашля может только врач. Причем в данном случае основу терапии составляют препараты, направленные на стимуляцию отхождения мокроты. Ни в коем случае нельзя принимать средства, которые подавляют кашель. Из-за этого жидкость будет скапливаться в легких, что приведет к ее застою и в конечном итоге может угрожать серьезным воспалительным процессом.
Как делать ингаляцию физраствором для взрослых
Для достижения оптимального результата в лечении кашля физиологическим раствором очень важно научиться правильно проводить манипуляцию и знать, какая дозировка лекарства подойдет для пациентов различных возрастов. Кстати, ингаляции можно делать как с использованием небулайзера, так и без него
Небулайзер рекомендуют использовать для лечения кашля у детей возрастом до десяти лет, так как при паровой ингаляции у маленьких деток есть шанс развить приступ удушья ввиду узкого просвета бронхов.
Ингаляции физраствором с использованием небулайзера
Использование прибора для проведения ингаляций оптимальным образом сказывается на состоянии больного. Этот аппарат позволяет использовать лекарство с максимальной эффективностью. Действие горячего пара при этом не позволяет перегружать организм. Несмотря на противопоказания, с помощью ингалятора можно проводить процедуры больным с высокой температурой тела, во время острого периода болезни.
Для того чтобы избежать неприятных ощущений во время ингаляций препарат нужно нагреть до температуры примерно 20 градусов. Продолжительность процедуры не должна превышать 7 минут. Для ее проведения требуется влить в емкость прибора 3-5 мл физраствора.
Не стоит увлекаться с частотой проведения ингаляций. Если в легкие и бронхи попадет много жидкости, это очень негативно скажется на здоровье больного. Поэтому проводить процедуру рекомендуется всего один раз в двенадцать часов.
Для предотвращения появления кашля разрешается применять смесь физиологического раствора с другими лекарственными средствами. При этом действие лекарства усиливается, благодаря хлориду натрия, который обеспечивает быстрое всасывание лекарств.
Итак, в лечебных целях можно использовать следующие комбинации:
- Сочение Амбробене с физраствором: разводится в соотношении один к одному. За одно применение используют 3-5 мл средства. Для удобства приготовления лекарства можно воспользоваться одноразовым медицинским шприцем.
- Сочетание Лазолвана с физраствором: разводится в соотношении один к трем, соответственно. За одно применение потребуется 4 мл раствора.
- Сочетание Беродуала с физраствором: разводится в соотношении один к одному из расчета 0,1 мл лекарства на один килограмм массы тела.
Но следует понимать, что не стоит самостоятельно заниматься подбором лекарственных средств. Перед тем, как начать лечение подобным образом, все же необходимо проконсультироваться с врачом.
Ингаляция физраствором без применения небулайзера
Данную процедуру можно устраивать и без применения ингалятора. Такую процедуру можно провести, воспользовавшись кастрюлей или чайником. По сравнению с использованием небулайзера паровая ингаляция оказывает иное воздействие на организм человека. Существует ряд запретов для больных, которые собираются использовать такой метод ингаляции.
От проведения процедуры паровой ингаляции следует отказаться в случае:
- температуры, превышающей 37,5 градуса;
- боли в ушах;
- кровотечений в носу;
- заболеваний сердечно-сосудистой системы;
- отхаркивающего кашля с гноем или кровью в мокроте;
- повышенного давления.
Не стоит забывать про эти противопоказания, иначе у больного могут быть довольно серьезные проблемы с состоянием здоровья.
Если же состояние здоровья позволяет проводить такую процедуру, то необходимо изучить процесс приготовления лекарства. На водяной бане необходимо нагреть 100 мл физраствора до температуры 70 градусов. При проведении процедуры больной обязательно должен накрыться полотенцем и разместиться над емкостью с лекарством так, чтобы пар попадал в нос и рот. Длительность ингаляции составляет 7 минут. В день разрешается провести не больше двух раз. Вдох нужно делать ртом, а выдох – носом. Обратная последовательность не допускается.
В первый раз может развиться приступ кашля. Такое явление не повод для беспокойства. Это разовая ответная реакция бронхов и легких на проникновение в них лекарства.
Ларингит: симптомы
Признаки ларингита во многом схожи с ОРВИ. Болезнь начинается остро, постепенно ее выраженность нарастает. Первыми симптомами ларингита являются:
- недомогание, связанное с интоксикацией организма – повышение температуры, ломота в конечностях, слабость, раздражительность, отсутствие аппетита, чрезмерная жажда, расстройство желудка;
- режущая боль в горле, усиливающаяся при глотании;
- громкий сухой кашель, напоминающий лай, постепенно переходящий во влажный с выделением густой, вязкой мокроты в минимальных количествах;
- затрудненное глотание (больной может поперхнуться даже мягкой пищей);
- увеличение и болезненность региональных лимфоузлов (подчелюстных, шейных, заушных).