Как протекает беременность двойней
Содержание:
- Почему нужно узнать о многоплодии как можно раньше
- Беременность двойней: прекрасная или опасная?
- Обзор
- Виды УЗИ в гинекологии
- Лечение
- Как определить беременность двойней
- Можно ли делать кольпоскопию при беременности?
- Прогестерон при замершей беременности
- ХГЧ — роль в организме и суть анализа на беременность
- Особенности развития многоплодной беременности
- Опасна ли многоплодная беременность
- Кесарево сечение при беременности двойней
- Беременность по неделям
- Осложнения внематочной беременности
- ХГЧ при замершей беременности
- Диагностика анэмбрионии
- Медицинская диагностика многоплодной беременности
- Выкидыш
- Диагностика беременности двойней
- В заключение
Почему нужно узнать о многоплодии как можно раньше
Многоплодие переносится гораздо сложнее, чем обычная беременность. Ранняя диагностика позволит спасти беременность. Во время вынашивания близняшек женщина может столкнуться со следующими проблемами:
- Выкидыш на ранних сроках. Такое случается и при одноплодной беременности, но при многоплодии вероятность увеличивается в несколько раз. В двойнях процент выкидышей составляет 35% от всех многоплодных беременностей, тройни 70%, четверни и более до 90%.
- Замирание плода. Если до 12-й недели беременности погибает один плод, ничего страшного с другим малышом не случается. Организм женщины утилизирует замерший зародыш (синдром исчезнувшего близнеца). На более позднем сроке гибель одного из плодов влечёт серьёзные проблемы. У второго малыша случается инсульт, неврологические повреждения и пр.
- Синдром фето-фетальной трансфузии. Заключается в том, что один малыш получает больше крови, чем другой. В этом случае одно дитя может родиться на 1 кг тяжелее и на 10 см выше брата или сестры. Современные технологии позволяют устранить эту проблему на стадии беременности с помощью лазера.
- Истмико-цервикальная недостаточность. Заключается в раскрытии шейки матки от возросшей на неё нагрузки. Если не предпринимать меры (зашивание, разгружающий пессарий), это грозит поздним выкидышем (до 21 недели) или преждевременными родами (с 22 недели). Малыши в таком случае появятся на свет с экстремально низким весом и проблемами со здоровьем вплоть до инвалидности.
- Нарушение толерантности к глюкозе (преддиабет). Причиной может послужить резкий набор веса беременной и гестоз — сужение просвета сосудов при увеличении проницаемости стенок. С этой проблемой сталкивается 10% всех беременных, из них большинство — это женщины, ожидающие двойню. При этом до беременности у них не отмечалось проблем с уровнем глюкозы. Если на 24 неделе у женщины не выявлено повышение сахара в крови, то и в дальнейшем такой проблемы не будет.
- Холестаз (потеря способности печени пропускать желчь в желчные пути с последующим увеличением уровня желчных кислот в моче у беременной). Обычно ВХБ (внутрипечёночный холестаз беременных) обостряется на последнем семестре, если он приходится на холодное время года. Главный признак — сильный зуд стоп и ладоней, настолько сильный, что нарушает полноценный сон. Острая форма ВХБ опасна тем, что желчные кислоты попадают в кровь малыша, вызывая его гибель. У мамы холестаз приводит к послеродовому кровотечению. Но такое случается крайне редко, обычно всё проходит само собой в течение суток после родов.
Беременность двойней: прекрасная или опасная?
В медицине беременность двойней считается патологической, поскольку она сопровождается бОльшим уровнем осложнений как со стороны матери, так и со стороны детей. У двойняшек чаще возникают пороки развития и различные синдромы — особенно в ситуациях, когда один ребенок развивается быстрее за счет другого, пользуясь его питательными веществами и кислородом. У беременной существует риск развития гипертонии беременных, преэклампсии, преждевременных родов, диабета беременных, отслойки плаценты и др.. У будущей матери, вынашивающей двойню, быстро происходит уменьшение запасов железа, что может стать причиной железодефицитной анемии.
Кроме того, у женщины на 50-65% увеличивается объем циркулирующей в организме крови, процессы кроветворения происходят активнее, эритроцитов в крови становится значительно больше, объем плазмы крови увеличивается, а уровень гемоглобина понижается.
Размеры матки значительно увеличиваются (чтобы дать возможность разместиться в ней двоим малышам), поэтому матка начинает активно давить на диафрагму, затрудняя работу сердца и легких, порождая одышку.
Обзор
Внематочная беременность (эктопическая беременность) — прикрепление (имплантация) оплодотворенной яйцеклетки (зиготы) вне полости матки, обычно в одной из маточных труб.
При нормальной беременности сперматозоид оплодотворяет яйцеклетку в одной из маточных труб, соединяющих матку с яичниками. Затем оплодотворенная яйцеклетка попадает в матку, прикрепляется к ее слизистой оболочке (эндометрию), начинает расти и развиваться.
При внематочной беременности зигота имплантируется вне полости матки, чаще всего в одной из маточных труб (т. н. трубная беременность). Обычно это связано с повреждением трубы или нарушением ее функции. Реже (около 2% случаев) яйцеклетка прикрепляется к яичнику, остается в брюшной полости или спускается в шейку матки.
Пока эктопическая беременность прогрессирует (развивается), она не вызывает каких-либо заметных жалоб и обнаруживается лишь в ходе простого теста на беременность. Однако большинство женщин обращаются за медицинской помощью, когда беременность нарушается и появляются выраженные симптомы. Обычно это происходит на сроке 5–14 недель.
Рождение ребенка в результате внематочной беременности невозможно, и потеря плода может стать тяжелым ударом для женщины. Но если внематочную беременность не прервать, дальнейшее развитие яйцеклетки может привести к разрыву маточной трубы, что сопровождается обильным внутренним кровотечением, опасным для жизни.
Виды УЗИ в гинекологии
УЗИ в гинекологии может выполняться тремя способами. Различают следующие виды:
- трансректальное УЗИ (проводится через прямую кишку у девочек, не живущих половой жизнью);
- трансвагинальное УЗИ (осуществляется с помощью введения датчика во влагалище для точного обследования заболеваний органов малого таза);
- трансабдоминальное (или просто абдоминальное) УЗИ, или просто абдоминальное УЗИ (проводится через стенку живота при обнаружении признаков воспаления органов малого таза или у девушек, не живущих половой жизнью).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
При каких показаниях делают УЗИ органов малого таза у женщин?
- выявление причин бесплодия;
- нарушения менструального цикла;
- оценка патологии матки и яичников;
- боли внизу живота;
- воспалительные заболевания органов малого таза: эндометрит, параметрит, вульвовагинит, сальпингоофарит;
- выделения из влагалища;
- исследование природы опухолей малого таза (рак мочевого пузыря, миома, рак матки);
- воспалительные заболевания мочевыделительной системы (цистит, пиелонефрит, мочекаменная болезнь);
- изучение состояния яичников и матки во время ЭКО;
- хирургические манипуляции на мочевом пузыре, матке, маточных трубах или яичниках;
- осложнения беременности;
- наблюдение за установленной внутриматочной спиралью (см. методы контрацепции).
Какие заболевания и состояния может выявить УЗИ в гинекологии?
- опухолевые процессы в области малого таза;
- перекрут кисты яичника; киста яичника;
- осложнения после беременности и родов;
- патология развития матки и придатков (удвоение маточных труб, недоразвитая «инфантильная» матка, двурогая, седловидная матка);
- полипы эндометрия;
- непроходимость маточных труб (образование спаек и перетяжек);
- наличие жидкости в органах малого таза;
- миома матки;
- воспалительные заболевания органов малого таза, эндометриоз;
- беременность (маточная и внематочная).
1
УЗИ в гинекологии
2
Ультразвуковой сканер Voluson 10
3
УЗИ в гинекологии
Женское УЗИ поможет определить следующие показатели:
- размеры яичников;
- наличие и разновидность кист яичников (фолликулярные, лютеиновые, эндометриоидные);
- размер и форма матки;
- толщина слизистой оболочки матки (изменяется в зависимости от дня цикла);
- наличие опухолей матки и придатков, их расположение и природа образования (доброкачественные или злокачественные).
Лечение
Лечение может быть как медикаментозным, так и хирургическим. Главная цель всех медицинских мероприятий — освобождение матки от погибшего плода и предотвращение осложнений (возникновения воспалительных процессов, интоксикации организма и т.д.). Врачи выбирают метод лечения, основываясь на сроке беременности, состоянии организма пациентки, наличии сопутствующих патологий и т.д.
На ранних сроках могут осуществляться:
- Медикаментозный аборт. Его проводят до 6-7 недели беременности. Пациентке назначают препараты, под воздействием которых происходит сокращение матки и изгнание плода.
- Вакуумная аспирация. Осуществляется до 12 недели беременности. Полость матки опорожняют с помощью специального вакуумного отсоса, вводя наконечник прибора в шейку матки без установки расширителей. Процедура проводится под местной анестезией или общим наркозом.
- Кюретаж (выскабливание полости матки с помощью хирургического инструмента, который называется кюретка). Операция проводится под общей анестезией. Это достаточно травматичная процедура, в результате которой повреждается эндометрий. В канал шейки матки пациентки вводят расширитель, а затем производят выскабливание с удалением верхнего слоя слизистой оболочки матки. После операции женщина в течение нескольких дней во избежание развития осложнений находится в стационаре. Биологический материал, полученный в результате выскабливания, отправляется на гистологическое исследование — с его помощью врачи быстрее и точнее определят причину замершей беременности.
После извлечения плода из матки обычно проводят антибактериальную медикаментозную терапию.
На поздних сроках принимают такие меры:
- искусственная стимуляция родовой деятельности;
- кесарево сечение.
После лечения пациентке рекомендуется пройти следующие обследования (для предотвращения повторной замершей беременности):
- Осмотр у терапевта для диагностики хронических заболеваний;
- Общие анализы крови и мочи;
- Анализ крови на гормоны;
- УЗИ органов малого таза;
- Генетическое обследование обоих партнеров (обязательным оно является, если замершая беременность была уже третьей по счету, в остальных случаях — если врач видит в этом необходимость);
- Иммунологическое исследование (проводится, если у доктора есть подозрения, что неразвивающаяся беременность была обусловлена аутоиммунными нарушениями);
- Обследование у эндокринолога;
- Исследование свертывающей системы крови;
- Анализы, позволяющие выявить инфекции, передающиеся половым путем.
Как определить беременность двойней
Благодаря современным методам диагностики, многоплодная беременность определяется еще на ранних сроках
Во-первых, врач может диагностировать двойню при обычном осмотре – обратив внимание на быстрое увеличение размера матки или услышав двойное сердцебиение. Опытный специалист может диагностировать двойню уже после 4 недель беременности. Во-вторых, двойня диагностируется при УЗИ-осмотре
Обычно это происходит после 12 недель. До этого будущая мать может только предполагать, что носит двойню – например, опираясь на семейную историю и частые случаи рождения близнецов в семье. Анализы крови достоверным способом определить двойню пока не являются.
Можно ли делать кольпоскопию при беременности?
Ответ на этот вопрос зависит от общего состояния здоровья будущей матери, характера протекания и срока беременности. В любом случае осуществление кольпоскопии должно осуществляться исключительно с согласия самой женщины: врач может только посоветовать проводить или не проводить кольпоскопию, а решение принимает беременная пациентка.
Однако иногда осуществление данной диагностической процедуры нежелательно и есть определенные противопоказания. Например, не рекомендовано проведение кольпоскопии при угрозе прерывания беременности на ранних сроках. Это обусловлено опасностью возникновения кровотечения и спонтанного прерывания беременности.
Также нежелательно делать кольпоскопию в случае предлежания плаценты и угрозе преждевременных родов
Биопсия шейки матки при беременности производится только при подозрении на предрак или рак шейки матки.
Прогестерон при замершей беременности
Какой уровень прогестерон при замершей беременности? Необходимо отметить, что именно из-за недостатка этого гормона и возникают всяческие проблемы в организме женщины.
Так, он способен вызвать как замершую беременность, так и спровоцировать выкидыш. Поэтому за его уровнем нужно следить. Естественно, в домашних условиях сделать это невозможно. Таким вопросом занимаются только лишь врачи.
Именно благодаря прогестерону можно увидеть заветные две полосочки на тесте. Есть определенные нормы, по которым легко понять, как протекает беременность. Так, уровень гормона растет еженедельно. На ранних сроках он не должен превышать 20,57 нмоль/л на более поздних 301 нмоль/л. Любые отклонения свидетельствуют о том, что происходят некоторые изменения в организме.
Что делать в этом случае? Необходимо определить причину этого явления. Потому это может, говорить о замирании плода, патологии, которая наносит серьезный вред организму женщины. Замершая беременность требует немедленной диагностики.
ХГЧ — роль в организме и суть анализа на беременность
Хорионический гонадотропин человека в норме вырабатывается хорионом. Это наружная оболочка плодного яйца, провизорный (временный) орган зародыша, который появляется уже на 7-й день после зачатия. Когда образуется плацента, именно через хорион она связывается с материнским организмом, получая из него питательные вещества и отдавая продукты обмена веществ.
Хорионический гонадотропин, таким образом, вырабатывает не организм беременной женщины и даже не организм плода, а орган, находящийся между ними. Поэтому в норме вне беременности концентрация ХГЧ равна 0. В исключительных случаях и у небеременных отмечают ХГЧ до 4 МЕ/л. Но диагностическое значение имеют только высокие концентрации этого гормона.
Как только оплодотворенная яйцеклетка образует вокруг себя плодные оболочки, а происходит это на 6-8 день после зачатия, концентрация ХГЧ в крови резко возрастает до 50 МЕ/л. Это происходит потому, что для закрепления зародыша необходимо временно прервать половой цикл, продлить его лютеиновую фазу, то есть, не дать рассосаться желтому телу, и не допустить начала менструации.
Все эти серьезнейшие изменения в организме матери запускает именно хорионический гонадотропин.
Особенности развития многоплодной беременности
Медицинская статистика показывает, что за последние два десятилетия количество многоплодных беременностей увеличилось. В среднем, их соотношение составляет 1,5-2% от общего количества беременных женщин. Несмотря на современный уровень развития акушерской помощи при вынашивании и родовспоможении, женщины с многоплодной беременностью нуждаются в дополнительном наблюдении и внимании со стороны специалистов. Это требование обусловлено высокой степенью риска осложнений в процессе вынашивания и развития ребенка, а также в послеродовой период
Именно поэтому так важно определить многоплодную беременность по первым признакам на ранних сроках
Одной из главных особенностей многоплодной беременности выступает большой живот, который начинает доставлять неудобства будущей матери уже с 20-22 недели. Если при обычной беременности женщина за весь период набирает в норме 12-13 кг, то при многоплодной прибавка массы тела составляет не менее 18-20 кг.
Многоплодная беременность, особенно при вынашивании более 2 детей, сопряжена с некоторыми рисками. Пороки развития плода при вынашивании двух и более детей регистрируются в 2 раза чаще. Риск внутриутробной смерти одного из плодов повышается 3-4 раза. Угроза развития ДЦП при многоплодной беременности повышается в несколько раз, при рождении двойни – от 3 до 7 раз, тройни – в 10 раз.
Установить по первоначальным признакам многоплодную беременность на ранних сроках важно еще и потому, что большинство женщин, вынашивающих 2 и более детей, рожают раньше установленного срока. Этот факт обусловлен чрезмерным растяжением матки
По статистике роды при двойне происходят в 36-37 недель, при тройне срок вынашивания сокращается до 33-34 недель, при четверне родовая деятельность может начаться уже на 32 неделе. Ранний срок родов предполагает заранее прогнозируемую недоношенность и маленький вес детей, поэтому подготовка будет очень важным этапом.
Опасна ли многоплодная беременность
Многоплодная беременность представляет собой развитие двух плодов в матке при одной беременности. Беременность может быть монозиготной, когда двойняшки развиваются из одиночной яйцеклетки и дизиготической — два плода из двух яйцеклеток. В случае оплодотворения и сегментации (деления) одного яйца образуются монозиготные близнецы, а в случае оплодотворения двух яиц, которые могут образоваться из одного или двух фолликулов, развиваются дизиготные близнецы.
Соотношение многоплодных и одиночных беременностей составляет 1:89 (согласно закону Хеллина). Частота множественных беременностей зависит от: расы родителей, возраста и паритета матери, использования гормонов — кломида и гонадотропина для стимуляции овуляции, сроков прекращения использования противозачаточных таблеток. На возможность многоплодного зачатия влияет даже сезон, а именно воздействие солнечного света.
Из-за возникновения многочисленных осложнений двойная беременность и роды двойни относятся к рискованным. Это подтверждается клиническими данными о более частых спонтанных абортах, особенно при монозиготных беременностях, гипертонии во время беременности, кровоизлиянии различной этиологии, анемии, раннем разрыве амниотических мембран, гидрамниозах, преждевременных родах и т.д.
Кесарево сечение при беременности двойней
При беременности сразу несколькими плодами матери редко вынашивают их все 9 месяцев. В основном два ребенка рождаются на 36-й неделе. Если плода три, дети появляются на свет на 33-34 неделе. Если же мать беременна четверней, то начало родов припадает обычно на 31-32-ю неделю гестации. Потому женщину с МБ нужно положить в роддом минимум за 14 суток до предполагаемых родов.
При беременности двойней или тройней нередки случаи рождения недоношенных. Также часто малышам нужна реанимация. Но известен факт, что легкие у близнецов появляются раньше, что является их важным отличием от недоношенных деток одноплодной беременности.
Тактика ведения родов может быть разной
Важно учесть, в каком положении лежат малыши. Врач должен увидеть также:
- если ли воды,
- есть ли нехватка кислорода у деток,
- как часто и сильно проходят схватки
- есть ли гинекологические или экстрагенитальные болезни у роженицы
- какой возраст роженицы
Самостоятельно естественным путем могут родить те женщины, первый ребенок (или сразу двое) которых предлежит головкой, причем состояние мамы и малышей оценивается как удовлетворительное, а родовая деятельность регулярная. Кесарево делают, если предлежание первого ребенка — тазом
Это важно, чтобы малыши не сцепились головками. Также кесарево сечени е рекомендуют при:
- предлежании тазовым концом сразу двух деток
- поперечном положении плодов или первого ребенка
- рубце на матке
- аномалиях родовой деятельности
- внутриутробной гипоксии двух детей или одного ребенка
- наличие 2 и более близнецов
- большой вес детей
- тяжелый гестоз
- многоводие
Сложными могут быть роды при моноамниотической монохориальной двойне. В таких случаях у малышей может быть перекрут пуповины, обвитие пуповиной. Это служит рекомендацией для абдоминального разрешения (кесарево).
Беременность по неделям
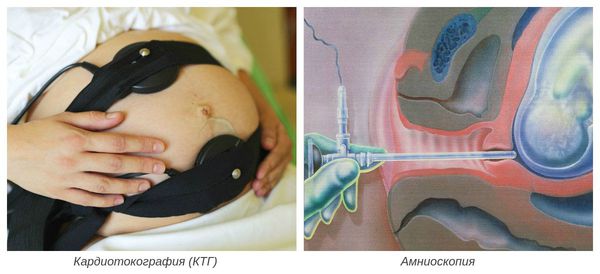
Убедиться в беременности близнецами поможет ультразвуковое исследование на сроке в 3-4 недели. Хотя опытный гинеколог тоже сумеет это определить по визуальным признакам, так как матка увеличивается значительно быстрее, чем при обычной беременности, сердцебиение прослушивается в нескольких местах, прощупываются несколько выступающих частей вместо двух (головка и таз).
Обследование в 4-6 недель необходимо, чтобы определить возможные отклонения в развитии малышей.
В 12 недель УЗИ позволяет узнать, какие именно близнецы находятся в матке ‒ однояйцевые или разнояйцевые, а также рассмотреть пороки развития плаценты.
Беременность должна тщательно контролироваться врачами, чтобы исключить риск возможных осложнений в развитии эмбрионов.
Все органы женского организма испытывают также двойную нагрузку. Поэтому женщин с многоплодной беременностью периодически госпитализируют и проводят своевременное обследование и лечение. Иногда даже назначается постельный режим на длительное время. Особенно опасными считаются 18-22 недели. Именно в это время наиболее вероятна угроза выкидыша. А в период с 28-32 недели внимательное наблюдение врачей поможет предотвратить возникновение позднего токсикоза и избежать преждевременных родов.
Роды у женщин, беременных близнецами, начинаются раньше положенного срока. Обычно это происходит в 36-38 недель и считается нормой. Почти всегда дети рождаются сразу друг за другом или через несколько минут, хотя бывают случаи и более длительных промежутков между родами.
По статистике, каждой 80-й будущей маме объявляют, что у нее беременность двойней. Это означает, что в утробе развиваются сразу два малыша, и такая беременность называется многоплодной.
Выносить беременность при двойне —
непростая задача для женщины, так как нагрузка на ее организм значительно возрастает. повышает риск развития проблем со здоровьем будущей матери, увеличивает вероятность таких осложнений, как , . Вот почему это состояние требует повышенного внимания со стороны медицинского персонала.
Ранняя диагностика беременности двумя плодами, или двойней имеет решающее значение для дальнейшего ее протекания. Обычно женщина не замечает каких-либо особенных признаков беременности двойней на ранних сроках. Чаще всего ситуация проясняется во время .
Лишь в некоторых случаях женщины отмечали следующиепризнаки беременности двойней :
- выраженное обострение обоняния, стойкая неприязнь к любым запахам, ;
- заметное увеличение молочных желез;
- пигментация на груди и лице.
В женской консультации, при первичном осмотре, врач может определить беременность двойней по объему матки, несоответствующему предполагаемому сроку гестации, и во время следующего осмотра — по тому, как быстро она растет. Подтвердить его предположения может анализ , который покажет значения, не соответствующие текущей неделе беременности. Это и есть истинные признаки беременности двойняшками на ранних сроках.
УЗИ, проведенное на раннем сроке, не всегда подтверждает беременность двойней, так как при обследовании один плод вполне может скрыться за другим и остаться незамеченным. Этот метод будет информативным с 8 недели гестации, когда будут прослушиваться два .
Начиная с 20 недели, определить симптомы беременности двойней можно уже не только с помощью УЗИ, они будут следующими :
- при пальпации живота можно определить четыре крупные части плода — две головки и ягодицы в разных частях матки;
- высота матки и ее объем намного больше показателей, характерных для одноплодной беременности;
- женщина чувствует движения двух плодов;
- при аускультации живота врач слышит два сердцебиения.
Тест на беременность, сделанный при двойне, также может указать на то, что в матке развивается два и более эмбриона. В этом случае вторая полоска на тесте, свидетельствующая о беременности, будет более яркой и четкой.
Осложнения внематочной беременности
Обнаружение и лечение внематочной беременности на ранних сроках позволяет снизить риск осложнений. Некоторые из них описаны ниже.
Повторная внематочная беременность. При развитии и росте плодное яйцо повреждает маточную трубу. Чем позже будет обнаружена эктопическая беременность, тем выше риск необратимого повреждения маточных труб, что в дальнейшем нарушает их проходимость и повышает вероятность повторной внематочной беременности.
Разрыв маточной трубы. Последствием внематочной беременности может быть разрыв маточной трубы, что сопровождается обильным внутренним кровотечением. При большой потере крови возможно развитие шока (резкого падения артериального давления) и даже смертельный исход.
Бесплодие. После внематочной беременности нередко развивается бесплодие. Однако уже через полтора года удается забеременеть 65% перенесших эктопическую беременность женщин.
Потеря беременности — эмоциональная травма. Потеря беременности может стать ударом не только для самой женщины, но и для ее партнера, семьи и друзей. Зачастую люди переживают горе и чувство утраты, которые могут проявляться в следующих физических симптомах:
- усталость;
- отсутствие аппетита;
- нарушение концентрации внимания;
- проблемы со сном.
Кроме того, могут появиться следующие эмоциональные симптомы:
- чувство вины;
- шок и потрясение;
- злость (иногда на партнера, друзей или родных, у которых беременность прошла успешно);
- сильное чувство грусти и душевной боли.
Обычно эти симптомы наиболее выражены в течение 4-6 недель после внематочной беременности, а затем они постепенно проходят, хотя грусть может сохраняться на протяжении года.
ХГЧ при замершей беременности
Какой показатель хгч при замершей беременности? Необходимо отметить, что данный показатель является одним из самых важных. Так, в его рост в здоровом организме может быть обеспечен только лишь с помощью беременности.
Во всех других случаях, его количество не должно превышать 10-15 мЕд/мл. С момента оплодотворения уровень ХГЧ постепенно растет, вплоть до окончания первого триместра. В дальнейшем его уровень стабилизируется и уже не движется.
Можно ли по уровню ХГЧ определить замершую беременность? Дело в том, что на ранних сроках это практически невозможно. Потому как данный «гормон» увеличивается ровно также, как и при нормальном течении беременности. Говорить о патологии можно только лишь на поздних сроках. Так, по окончанию первого триместра уровень ХГЧ стабилизируется. Если же речь идет о патологии, то он, скорее всего, резко снижается.
Исключительно по этому анализу определить что-либо сложно. Необходимо комплексное обследование, вместе с учетом имеющихся симптомов. Таким образом, замершая беременность и определяется.
Диагностика анэмбрионии
Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
- отсутствие желточного мешка в плодном яйце диаметром 8-25мм;
- отсутствие эмбриона в плодном яйце размером свыше 25 мм.
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
- Анэмбриония I типа – зародыш не обнаруживается на визуализации, размеры плодного яйца составляют обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели беременности;
- Анэмбриония II типа – эмбрион отсутствует, но размеры плодного яйца и матки соответствуют сроку гестации.
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Медицинская диагностика многоплодной беременности
В клинической гинекологии многоплодная беременность на ранних сроках лучше всего определяется по характерным признакам на УЗИ. Опытный диагност при условии использования высокочувствительной аппаратуры может увидеть количество эмбрионов в полости матки, начиная с 5-6 недели, то есть задолго до первого планового УЗИ. Этот метод диагностики считается наиболее достоверным и информативным, к дополнительным способам исследования многоплодной беременности относятся:
- Повышенный уровень гормона ХГЧ в сравнении его со сроком задержки.
- Повышенный уровень женских гормонов (эстрогенов, прогестерона).
- Повышенное содержание белка АПФ (альфа-фетопротеина) при биохимическом анализе крови.
- Определение по углублению дна матки при пальпации живота (возможно не всегда, а при удобном расположении плодов).
- При прослушивании живота врач может услышать более одного сердцебиения.
Часто дополнительно к УЗИ беременной женщине рекомендуется пройти исследование с помощью Допплер. При проведении допплеровской диагностики высока вероятность определения многоплодной беременности по выявлению более одного пульса плода. Нередки случаи, когда полную картину многоплодной беременности на ранних сроках не удается определить даже при проведении всех исследований. При таких обстоятельствах специалист собирает полный анамнез, включая данные лабораторных исследований, результаты инструментальной диагностики, параметры измерений и симптомы самочувствия женщины.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений: 8565
Количество прочтений: 8565
Выкидыш
Выкидыш — самопроизвольное, не зависящее от воли женщины, прерывание беременности на сроке до 22 недель. Явление достаточно частое. Каждая пятая беременность у женщин может заканчиваться самопроизвольным выкидышем.
Симптоматика выкидыша на ранних сроках (6-8 недель) может быть не очень заметной. Возможна задержка месячных, изменение характера кровяных выделений при менструации, умеренные боли в пояснице. По статистике, около 80% всех выкидышей происходит на сроке до 12 недель.
Выкидыш на поздних сроках беременности сопровождается такими симптомами, как тянущие боли в пояснице, животе и области крестца, коричневые или алые мажущие выделения из влагалища. Если лечение не проводится, то начинается отсоединение плодового тела от стенки матки и его изгнание. В этом случае может усиливаться кровотечение, возникают интенсивные схваткообразные боли. Выкидыш может закончиться выходом всего плодового тела или застреванием его частей в матке (в подобном случае понадобится медицинское вмешательство).
Привычный выкидыш — это самопроизвольное прерывание беременности (на сроке до 22 недель), которое повторяется при каждой беременности.
Если у женщины произошло 2 и более самопроизвольных выкидыша, то врачи могут поставить диагноз «привычное невынашивание беременности».
1
Диагностика осложнений при беременности
2
Диагностика осложнений при беременности
3
Диагностика осложнений при беременности
Диагностика беременности двойней
Как уже отмечалось выше, мама может насторожиться, если появляются определенные признаки (выраженная вторая полоска на тесте, ранний токсикоз и т. д.). Врач, проводя осмотр, также обнаруживает МБ. Для этого он пальпирует матку, оценивая ее размеры. Но причина увеличения размеров может быть не только в беременности двойней, но и в миоматозных узлах.
Чтобы подтвердить беременность двумя и больше плодами сразу, применятся ультразвуковая диагностика. Косвенно подтвердить многоплодную беременность можно обнаружением высокого уровня ХГЧ в самом начале вынашивания. Но такое может быть и при пузырном заносе, потому и применяют УЗИ для получения точной картины.
Далее УЗИ проводится на 22-24-й неделе, а следующий раз — на 32-34-й неделе. Метод показывает не только наличие плодов, но и:
- сколько в организме матери амниотической жидкости
- есть ли отставание развития плода или двух плодов сразу
- какой тип плацентации
- есть ли аномалии развития будущих малышей
- где находится плацента (или две плаценты)
- есть ли перегородка
- в каком положении находятся детки
- есть ли сращение между эмбрионами
В заключение
Итак, экстракорпоральное оплодотворение действительно может увеличить шансы на рождение двойни. Законодательство России позволяет осуществлять медицинским учреждениям перенос 2 (в некоторых случаях – 3) эмбрионов. Иными словами, для того, чтобы родить двойню при ЭКО, есть и медицинские, и юридические возможности.
Каждая женщина имеет право решать сама, желает ли она стать матерью двоих детей сразу или родить их в разное время. Однако, беременность двойней связана с серьезными рисками для нее самой и ее малышей. Вместо экономии денег и времени она может принести еще большие расходы на медицинскую поддержку при вынашивании и родах, лечение осложнений. В некоторых случаях ценой этого желания может стать потеря одного или обоих детей, утрата сексуальной или репродуктивной функции и даже смерть самой матери.
Поэтому в прайс-листе цен на услуги ЭКО в Москве ни в одной аккредитованной клинике (включая нашу) нельзя найти пункт с целенаправленным оплодотворением сразу 2 эмбрионами. Это подвергает жизнь и здоровье наших клиентов риску, что идет вразрез с медицинской этикой и принципом «не навреди». Как и другие лицензированные медучреждения, мы делаем все возможное, чтобы исключить или уменьшить вероятность возможных осложнений.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Если после ЭКО наступила беременность двойней, нашим приоритетом становится обеспечение нормального вынашивания и родов обоих малышей. Однако при многоплодной беременности, несущей явную и серьезную угрозу жизни матери, мы используем все возможные способы устранения риска, в том числе и ее искусственное прерывание.