Келоид
Содержание:
- Келоидные рубцы
- Виды фракционного фототермолиза
- Стоимость
- Особенности лечения атрофических рубцов
- Клиническая картина
- Как образуются келоидные рубцы?
- Удаление шрамов на лице
- Клинический случай
- Профилактика
- Как убрать келоидные рубцы с помощью косметологических процедур
- Восстановление и уход после процедуры
- Классификация рубцов
- Лекарства
- Способы лечения солидного рака
- Симптомы
- Способы диагностики
Келоидные рубцы
Пациентам с формирующимися келоидными рубцами следует сначала проводить лечение силиконовыми средствами в сочетании с прессотерапией и инъекциями кортикостероидов. Возможны также инъекции 5-фторурацила, блеомицина или верапамила. В случае отсутствия результата описанной терапии в течение 12 месяцев, показано хирургическое иссечение в сочетании со вспомогательной терапией, поскольку только хирургическое иссечение связывают с рецидивом в 50-100% случаев и даже с увеличением площади келоидного рубца. Некоторые эксперты рекомендуют иссекать только центральную часть келоидного рубца, а латеральные части — соединить вместе и оставить in situ. Другие считают, что клетки латеральных участков келоидного рубца более активно синтезируют коллаген.
Сочетание резекции рубца и послеоперационной лучевой терапии предложено много лет назад, а облучение электронным пучком и брахитерапия иридием 192 могут применяться для снижения вероятности рецидива после иссечения рубца. Возможные побочные эффекты послеоперационной лучевой терапии являются предметом научных споров, особенно в вопросе потенциального риска повышения вероятности развития новообразований. Однако на основании обширного обзора литературы по данной проблеме сделан вывод, что риск развития новообразования в области келоидных рубцов под воздействием лучевой терапии является минимальным.
Лечение келоидных рубцов производится с помощью еще одного многообещающего инвазивного метода — криотерапии рубцовой ткани. Интенсивное охлаждение вводимого в келоид металлического стержня приводит к некрозу ткани. В ходе исследования с участием 10 пациентов объем рубца был уменьшен на 54% после одной процедуры криотерапии. В течение 18 месяцев рецидива не произошло.
И последнее, 5% имиквимод — это наружное средство-модификатор иммунного ответа, стимулирующий выработку интерферона, который, в свою очередь, приводит к повышению интенсивности распада коллагена. В результате некоторых исследований хирургическое иссечение келоидных рубцов и дальнейшая местная терапия 5% кремом имиквимод продемонстрировали низкую частоту рецидивов в диапазоне 0-29%. Однако другие исследования свидетельствуют, что 5% крем имиквимод не эффективен для предупреждения рецидивов формирования келоидных рубцов, частота которых составляет 89%.
Виды фракционного фототермолиза
Неаблятивный
Рекомендован для омоложения шеи, лица, век, устранения стрий и постакне. Такой фототермолиз исключает сильные повреждения, применяется для лифтинга, улучшения в целом внешнего вида. Проводится с помощью эрбиевого лазера, лучи которого проникают под эпидермис, не повреждая его. Также может использоваться тулиевый лазер (1,93 Нм). Такая методика также эффективна при лечении пигментных пятен и участков с недостаточной пигментацией, так как перераспределяет меланин.
Эффект от неаблятивного фототермолиза – пролонгированный. Например, после лечения угрей состояние кожи улучшается на протяжении двух лет после проведенных четырех сеансов. При удалении растяжек не только исчезают они сами, но и возрастает упругость местных тканей. Морщины продолжают сокращаться еще около трех месяцев после процедуры. Побочные эффекты наблюдаются только в 5% случаев.
Аблятивный
Методика основана на применении СО2 лазера. Его луч формирует участки повреждения дермы на определенной глубине. Этот процесс сопровождается сворачиванием и разрушением белков в поверхностных слоях кожи. В течение 3 месяцев и более в обработанной зоне образуется новый коллаген.
Показания для применения этого метода – глубокие морщины, шрамы, пигментные пятна, рубцы, дряблость кожи.
СО2 лазер имеет большую длину волны и может проникать в более глубокие слои кожи, что позволяет устранять выраженные дефекты. Также применяется эрбиевый лазер, длина волны его луча короче, а значит воздействие менее глубокое и результат – более быстрый.
Если сравнивать с неаблятивным термолизом, то во время процедуры и сразу после нее, по отзывам клиентов, чаще возникают болезненные ощущения. Однако эта методика привлекает высокой эффективностью и повышенной безопасностью, по сравнению с классической лазерной абляцией.
Стоимость
| № | Фото врача | ФИО врача | Стоимость | Рейтинг |
|---|---|---|---|---|
| 1 |
Пылев Андрей Львович Врач онколог, Кандидат наук, Высшая категория |
от 5700 р. | ||
| 2 |
Елкин Антон Вадимович Врач онколог, Степень неизвестна, Категория неизвестна |
от 5100 р. | ||
| 3 |
Барбинов Денис Вячеславович Врач онколог, |
от 1200 р. | ||
| 4 |
Щекотов Николай Валерьевич Врач онколог, |
от 500 р. | ||
| 5 |
Сухарев Алексей Владиславович Врач онколог, Кандидат наук, Высшая категория |
от 2000 р. | ||
| 6 |
Берч Елена Станиславовна Врач онколог, 2 категория |
от 2000 р. | ||
| 7 |
Субботина Анна Александровна Врач онколог, Кандидат наук, |
от р. | ||
| 8 |
Артамонова Мария Сергеевна Врач онколог, |
от р. | ||
| 9 |
Комлев Роман Анатольевич Врач онколог, Кандидат наук, |
от р. | ||
| 10 |
Беляев Михаил Викторович Врач онколог, Доктор наук, Высшая категория |
от 3500 р. | ||
| 11 |
Аббасов Хаял Алиевич Детский онколог, |
от 1950 р. | ||
| 12 |
Сухотько Анна Сергеевна Врач онколог, Кандидат наук, |
от 2400 р. | ||
| 13 |
Юшина Марина Сергеевна |
от р. | ||
| 14 |
Лафишев Эльмурат Валерьевич Врач онколог, |
от 12628 р. | ||
| 15 |
Аймамедова Оразгуль Нурмамедовна Врач онколог, |
от р. | ||
| 16 |
Cухов Андрей Владимирович Врач онколог, |
от р. | ||
| 17 |
Гурин Антон Васильевич Детский онколог, |
от р. | ||
| 18 |
Папафанасопуло Анастасий Евгеньевич Врач онколог, |
от р. |
Особенности лечения атрофических рубцов
Перед тем как приступать к удалению атрофических рубцов необходимо проконсультироваться со специалистом. Способ лечения выбирается с учетом причин образования рубца, его размера и общего состояния пациента.
К наиболее действенным способам удаления атрофических рубцов относятся:
- Микродермабразия. Она представляет собой шлифовку кожи микроскопическими твердыми кристаллами. Подача кристаллов на поверхность кожи с атрофическим рубцом осуществляется при помощи вакуума. В результате такой процедуры происходит обновление кожи.
- Мезотерапия. Удаление атрофического рубца осуществляется при помощи инъекций, которые стимулируют выработку новых клеток и усиливают образование коллагена.
- Хирургическое иссечение. Применяется при больших выраженных атрофических рубцах, когда другие средства не могут помочь. За счет уменьшения ширины шрама и коррекции внешнего вида рубцы становятся практически незаметными.
-
Химический пилинг. Данная процедура основана на снятии верхних слоев кожи в области атрофического рубца, с последующей ее регенерацией.
Пилинг бывает поверхностным, срединным и глубоким. Какой вид пилинга следует применить в конкретном случае определяет косметолог в зависимости от глубины рубцовых изменений в коже. - Лазерная терапия. Этот метод считается одним из популярных и действенных в лечении атрофических рубцов. Для этих целей можно использовать несколько видов лазером: СО2-лазер, неодимовый лазер, эрбиевый лазер и др.
- Медикаментозное лечение. Его применение возможно, если рубцы не сильно выражены. Обычно для коррекции атрофических рубцов используют средства на основе коллагена и гиалуроновой кислоты.
Рис. 2. Атрофические рубцы характеризуются западением кожи
Преимущества лазерного лечения атрофических рубцов заключаются в следующем:
- Возможность удалить атрофические рубцы быстро и безболезненно.
- Результат заметен уже после первой процедуры.
- Вам не потребуется никакой специальной подготовки.
- Удаление атрофических рубцов можно проводить и на деликатных участках кожи.
- Эффективность лечения подтверждена для любого типа кожи.
- Вы можете вести обычный образ жизни уже сразу после процедуры.
- Здоровые участки кожи не затрагиваются в ходе проведения процедуры.
В большинстве случаев удается добиться полной коррекции атрофических рубцов, но иногда для достижения желаемого результата требуется проведение нескольких процедур с комбинацией нескольких видов лазеров, что требует терпения от врача и пациента.
Ждём Вас в Центре Лазерной хирургии АТЛАНТиК! Лучшие лазерные хирурги готовы помочь вам 7 дней в неделю!
Звоните: 8-495-415-71-79
Клиническая картина
Рис. 1. Истинный келоид — одиночное опухолевидное образование, возвышающееся над уровнем кожи, расположенное на коже груди.
Истинный К. в большинстве случаев — изолированное, одиночное опухолевидное образование розового цвета, плотной консистенции, возвышающееся до 0,5 см над уровнем кожи (рис. 1). Оно располагается чаще на груди, и от него отходят во все стороны отростки, похожие на клешни рака; на его поверхности нередко имеются телеангиэктазии. К. имеет обычно вначале небольшие размеры, затем, быстро разрастаясь, он в относительно короткий срок увеличивается до определенных размеров и в таком виде остается без изменений долгие годы. Общее состояние больного не страдает. К. обычно безболезнен, лишь изредка он может быть причиной невралгических болей.
Рис. 2. Ложный келоид — обширные множественные рубцовые разрастания на месте предшествующего ожога кожи.
Ложный К. может возникнуть на любом участке кожи, предварительно поврежденном (рис. 2), на месте бывших рубцов, угрей, фурункулов, ожогов (см.). Вначале образуется обычный рубец, который начинает разрастаться, постепенно возвышаясь над уровнем кожи на 0,5—1 см и превращаясь в ложный К., соответствующий форме предшествующего дефекта (линейная, продолговатая или округлая). Очень редко ложные К. захватывают неповрежденную кожу. Ложные К. имеют вначале красный или синюшный, затем белый цвет или цвет нормальной кожи; иногда их может быть много, в области суставов они вызывают образование контрактур. Рубцовые К. часто сопровождаются мучительным зудом.
Аналогичные К. кожи образования, по-видимому, наблюдаются иногда и во внутренних органах; так, описан К. в легких и бронхиальных железах при пневмокониозах на почве развивающихся в этих органах индуративных склеротических изменений. Значительное сходство и даже тождество с К. могут иметь края хрон, язв желудка.
Диагноз обычно не представляет затруднений и ставится на основании клин, картины. Дифференциальный диагноз проводят с дерматофибромой (см.), дерматофибросаркомой выбухающей (см.), липомой (см.), гипертрофическим рубцом (см. Рубец).
Как образуются келоидные рубцы?
Этот длительный воспалительный ответ обусловлен генетическими, системными, местными факторами риска. Генетические факторы включают однонуклеотидные полиморфизмы, в то время как системные факторы − гипертонию, гормональные изменения, связанные с беременностью или другими состояниями, изменение уровня цитокинов. Важный локальный фактор — механическая сила (натяжение) на рубце.
Места, предрасположенные к развитию келоидных рубцов: уши, щеки, край челюсти, подбородок, нижняя половина лица, шея, декольте, область грудины, верхняя часть груди, шея, плечи, руки, предплечья, верхняя часть спины.

Нормальный процесс заживления ран состоит из нескольких этапов. Первым из них является фаза воспалительной реакции, во время которой мигрируют фагоцитарные клетки − макрофаги, гранулоциты, моноциты. На втором этапе, пролиферации и ангиогенеза, эти клетки превращаются в фибробласты, продуцирующие волокна коллагена, и происходит капиллярная пролиферация. На третьем этапе, моделировании и ремоделировании, рубец становится мягким и бледным. Весь период занимает до 12 месяцев.
Однако не во всех случаях заживление раны происходит таким образом. Бывает, что шрам растет неконтролируемым образом. Становится твердым, толстым, не очень эластичным, имеет неприглядный вид. Он также может нарушать функцию суставов, особенно у детей.
Для лечения используются методы:
- хирургический;
- физиотерапевтический;
- медикаментозный.
Универсального метода нет, необходим лишь комплексный подход, желательно на ранней стадии, который поможет сделать келоид менее заметным и минимизировать возможность рецидива.
Удаление шрамов на лице
Главным преимуществом нашей клиники в этой труднейшей косметологической работе является то, что мы убираем не только нормотрофические, но также патологические рубцы – гипертрофические, атрофические, келлоидные. Борьба с ними особенно сложна, и она часто заканчивается неудачей у малоопытных врачей.
Современные технологии полного удаления рубцов, особенно, патологических и крупных нормотрофических, могут быть только комбинированными. Наши косметологи владеют всеми этими методами и умеют совмещать их с максимальной эффективностью, благодаря чему число сеансов терапии можно сократить за счёт более быстрого достижения результата.
Косметологи «Клиники АВС» имеют уже 20-летний опыт коррекции этих дефектов, и нет такого рубца, который бы не перестал быть заметным раз и навсегда после процедур наших врачей.
В то же время наши косметологи никогда не перегружают пациентов ненужными процедурами. В частности, коррекцию «молодых» нормотрофических рубцов мы проводим с помощью только лекарственного лечения, используя кремы и мази, которые «рассасывают» шрам.
Такое лечение значительно проще и дешевле, чем аппаратные методы коррекции уже зрелых рубцов. Поэтому обращайтесь в «Клинику АВС» по поводу коррекции рубцов еще на стадии, когда их возраст меньше месяца, и мы вернем красоту вашей коже самыми простыми и дешевыми способами, которые известны в современной косметологии!
Коррекция зрелых рубцов в нашей клинике проводится с помощью инъекций и криодеструкции.
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Клинический случай
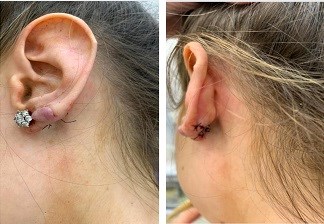
Пациентка. 31 год. В марте 2020 обратилась к лор-врачу с жалобами на образования левой мочки уха. Со слов пациента: 5 лет назад, после прокалывания повторно левой мочки уха, появился дискомфорт и покалывания. Через месяц стала замечать уплотнение и изменение цвета кожи левой мочки уха. Были попытки удалить келоидный рубец (удаляли два раза), без положительной динамики. В течение 3-х месяцев был проведен курс консервативной терапии по общепринятому алгоритму и 13.06.2020 келоидный рубец левой мочки уха удален с помощью малоинвазивного метода- радиоволновой хирургии.
Рис 1. Фото до консервативной терапии — мы можем по цвету и форме рубца увидеть активную пролиферацию (активный процесс гипертрофии рубца). В этот период нельзя оперировать. Фото после проведённой консервативной терапии, как подготовительный этап к хирургическому лечению. На фото видно изменение цвета и размера рубца, что говорит о завершении активной пролиферации рубца и возможности к хирургическому лечению.
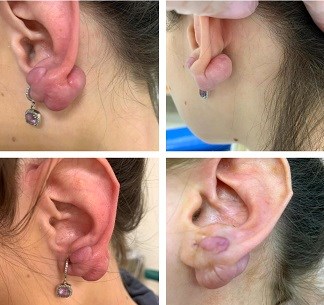
Рис 2. Фото сразу после удаление келоидного рубца.
Профилактика
Лечение келоидных рубцов нельзя назвать лёгкой процедурой. Поэтому лучше постараться предупредить патологический процесс, чем его лечить.
Суть профилактики заключается в соблюдении следующих правил:
- При чрезмерном повреждении кожного покрова, в особенности лица, нужно незамедлительно обратиться за квалифицированной хирургической помощью. Своевременная помощь позволяет снизить риск возникновения келоидного рубца.
- Если дефект кожного покрова незначительный, его можно лечить в домашних условиях. Для этого нужно обрабатывать дефект антисептическими средствами, чтобы исключить инфекцию в ране. Ведь инфицированная рана может нагноиться, что приведёт к обширным дефектам, при которых предупредить развитие келоидов не сможет даже хирург.
- Незначительные дефекты лучше стянуть при помощи шва либо специального пластыря, чем дожидаться их самостоятельного заживления.
- При дефектах кожного покрова любой природы рекомендуется воздержаться от посещения бани или сауны, нельзя загорать как под естественным солнцем, так и в солярии. Обрабатывать повреждённые места каким-либо косметическим средством или лекарственной мазью можно только после консультации со специалистом дерматокосметологического профиля.
- При возникновении на коже прыщей, фурункулов или карбункулов их нельзя удалять самостоятельно.
- Если келоидный рубец всё же образовался, но срок его возникновения не превышает полугода, тогда его можно удалить до полного созревания, используя специальные силиконовые пластины или рассасывающий пластырь. Применять эти средства можно в домашних условиях, но под контролем врача. Такой метод терапии позволяет за короткий срок полностью избавиться от рубцовой ткани.
Ваше здоровье и красота могут быть сохранены. Современная медицина обладает для этого всеми необходимыми технологиями. Чуткие врачи медицинского центра ЛЕОКЛИНИК готовы помочь вам!
Как убрать келоидные рубцы с помощью косметологических процедур
В клинике ANACOSMA специалисты владеют нехирургическим способом удаления келоидного рубца. Это комбинация терапевтического лечения и косметологических процедур.
Сначала рубец переводят в нормотррофическое состояние с помощью инъекций препарата Дипроспан и курса озонотерапии. По истечению 3-6 месяцев, если состояние рубца стабильное, проводится лазерная шлифовка остатка. Это наиболее быстрый, безопасный и прогнозируемый способ бороться с рубцами. Лазер убирает верхние слои рубцовой ткани и запускает процесс регенерации кожи. В результате рубец исчезает, а на его месте появляется молодая нормальная кожа. Для удаления рубца необходимы 1-3 процедуры. В качестве обезболивания используют крем-анестетик. Длительность процедуры — около 10 минут.
После процедуры некоторое время сохраняется покраснение и отек, а на месте рубца образуется корочка. На протяжении недели все это проходит
Важно не удалять самостоятельно и не травмировать эту корочку. Если такое произойдет, то процедура будет неэффективна и рубец останется
После процедуры важно избегать попадания солнечных лучей на зону рубца — может образоваться пигментация. Именно поэтому лазерную шлифовку рекомендуют проводить в осенне-зимний период
Важно помнить, что без предварительной подготовки лазерную шлифовку келоидного рубца проводить категорически нельзя, так как это может спровоцировать неконтролируемый рост рубца. Общие противопоказания к проведению лазерной шлифовки:
Общие противопоказания к проведению лазерной шлифовки:
- онкологические заболевания;
- беременность и лактация;
- прием антибиотиков,гормональных и мочегонных препаратов, НПВП;
- прием солнечных ванн за месяц до процедуры;
- острые инфекционные заболевания за месяц до процедуры;
- операции на протяжении месяца до процедуры;
- повреждения кожи на участках проведения процедуры.
Восстановление и уход после процедуры
Основные советы для быстрого восстановления и более комфортного периода реабилитации:
- Не перегревать зону воздействия на протяжении 7-10 дней. Отказаться на этот срок от посещения бани, сауны. Также нужно исключить солярий на 1,5 месяца.
- Обрабатывать кожу в зоне воздействия назначенными препаратами.
- Если процедура проводилась на теле, необходимо носить компрессионное белье.
- Увлажнять кожу 2-3 раза вдень.
- Провести курс восстанавливающих масок, применять кремы с содержанием пантенола («Д-Пантенол», «Бепантен»).
- Не удалять корочку, если она появляется.
- Отказаться от пилингов, скрабов, агрессивных очищающих составов.
Классификация рубцов
- По критерию объема рубцово-измененной ткани: гипертрофические, келоидные, нормотрофические, атрофические.
- По критерию активности роста, т.е. стадиям эволюции: «активные»(растущие), рассасывающиеся и стабильные.
- По возрасту рубцовой ткани: «молодые» и «старые» рубцы.
Нормотрофические рубцы
Нормотрофические рубцы являются идеальным исходом заживления ран любого происхождения. Они тонкие, бледные, не выступающие над поверхностью кожи, не растущие и устраивающие в косметическом и функциональном отношении пациента.
Атрофические рубцы
Атрофические рубцы западают ниже уровня кожи, часто являются следствием травмы или воспаления. Кожа над атрофическими рубцами тонкая, дряблая, часто имеет поперечную исчерченность. Зачастую такие рубцы лишены пигмента и поэтому выглядят белыми.
Характерный вид этих рубцов обусловлен дефектом соединительной ткани под рубцом, дефицитом коллагена и эластина, основных белков, образующих каркас кожи.
Наиболее часто встречаются как проявления стрий и постакне (угревой болезни, клинические проявления которых оказывают неблагоприятное влияние на пациентов, способствуя возникновению психосоциальной дезадаптации.
Гипертрофические рубцы
Гипертрофические рубцы обычно толстые, плотные, с бугристой поверхностью, покрытой гиперкератозом, нередко с поперечными трещинами. Гипертрофическая часть рубцов без четких границ переходит в атрофическую, которая постепенно сливается с окружающей кожей. Они НИКОГДА не распространяются за пределы зоны повреждения.
Келоидные рубцы
Келоидные рубцы являются более стойкими, чем гипертрофические, с трудом поддаются лечению. Они четко очерчены, возвышаются над кожей, поверхность их гладкая, блестящая, консистенция упругая, пальпация болезненная. Имеют резко выраженное избыточное разрастание рубцовой ткани, нередко с причудливыми очертаниями. Образуются на нефункциональных участках тела, после небольших травм или заживления ран первичным натяжным, после уколов, прививок, укусов насекомых, угревой сыпи.
Такие рубцы почти никогда не изъязвляются и всегда распространяются на здоровую кожу!
Лекарства
Фото: laid-production.gq
Медикаментозное лечение келоидных рубцов
Средства, применяемые для терапии келоидных рубцов, условно делятся на 2 группы:
- общего назначения,
- местного применения.
Препараты общего назначения
Если причина возникновения келоидных рубцов – нарушение гормональной системы человека, то без гормонотерапии не обойтись. При нарушениях выделения половых гормонов женщинам в детородном возрасте назначаются: Циане-35, Жанин, а в климактерический период – средства, замещающие гормоны, например, Цикло-Прогинова, Анжелик, Климонорм. Мужчинам назначают Андрокур.
При нарушенных функциях других эндокринных желез проводят лечение специфическими гормональными препаратами.
Целесообразным также является комплексное применение витаминов и минералов, способствующих мобилизации и повышению собственных защитных сил.
Предписание по выбору и применению препаратов делает только врач.
Препараты местного назначения
Спектр таких препаратов широк: гели от келоидных рубцов, кремы, мази на разных основах. Здесь выделяют такие группы, как:
- кортикостероиды,
- ферментные препараты,
- иммуномодуляторы,
- противовоспалительные
Хороший результат достигается при правильном, регулярном применении под контролем врача.
Кортикостероиды
Мазь от келоидных рубцов часто имеет гормональную основу. Гидрокортизоновая мазь, основным действующим веществом которой является глюкокортикостероид, оказывает противоаллергенное действие, снимает отёки, воспаление и зуд. Часто используется введение непосредственно в рубец триамцинолона ацетата, который способствует уменьшению синтеза коллагена, снимает воспаление.
Ферментные препараты
К этой группе относятся Лидаза, Ронидаза и более современная Лонгидаза. За счёт гиалуроновой кислоты и коллагена, входящих в состав препаратов, уменьшается неконтролируемое размножение клеток фиброзной ткани и отёк.
Иммуномодуляторы
Лечение с помощью иммуномодуляторов – относительно новый метод. Используется интерферон, который вводится вдоль линии шва после удаления келоидного рубца. Препарат способен предотвратить повторное его образование.
Препараты с выраженным противовоспалительным эффектом – Контрактубекс и Келофибразе. Келофибразе способен поддерживать водный баланс в коже, за счёт чего крем келоидные рубцы размягчает и уменьшает.
Самый популярный медикамент, размягчающий келоидный рубец — Контрактубекс.
Этот препарат состоит из 3 активных компонентов, обусловливающих его лечебное действие:
- экстракт лука в составе Контрактубекс определяет противовоспалительное, противоаллергенное и бактерицидное действие,
- гепарин препятствует тромбообразованию,
- аллантоин заживляет раневые поверхности, способствует гидратации тканей, уменьшает зуд и расчесы.
Все компоненты, являясь синергистами, обеспечивают максимальный лечебный эффект.
Достоинство препарата Контрактубекс — отсутствие побочных эффектов и противопоказаний.
Способы лечения солидного рака
В рамках лечения солидного рака применяются те же подходы, которые используются во всей онкологии. Ключевыми методами является хирургия, лучевая терапия и химиотерапия.
Радикальные операции
Радикальные вмешательства предполагают полное удаление опухоли в пределах здоровых тканей и зоны возможного метастазирования. Здесь выделяют:
- Типовые операции — удаление ткани пораженного органа в оптимальном объеме для достижения радикальности. Также выполняется необходимая лимфодиссекция.
- Комбинированные радикальные вмешательства — удаляется первично пораженный орган, и проводится частичная резекция соседних органов и тканей, на которые распространился рак.
- Расширенные операции — помимо затронутых органов и стандартных групп лимфатических узлов, на которые распространяется рак, удаляют дополнительные группы лимфатических узлов.
Раньше проведение обширных радикальных операций зачастую приводило к инвалидизации больного. Сейчас же идет тенденция не только к его излечению, но и сохранению приемлемого качества жизни. Поэтому совершенствуются хирургические технологии органосохраняющих методик и реконструктивных операций после удаления рака.
Нерадикальные операции
- Паллиативные вмешательства. Они проводятся при наличии отдаленных метастатических очагов. На первом этапе предполагается удаление первичного опухолевого очага в радикальном объеме. Вторым этапом проводятся попытки лечения метастазов, если это возможно. В целом такие операции не подразумевают полного излечения и проводятся для улучшения состояния больного и облегчения тягостных симптомов.
- Симптоматические паллиативные операции. Они выполняются по жизненным показаниям, при развитии осложнений рака. Ликвидации опухоли они не предусматривают и направлены восстановление жизненно важных функций, например, дыхания, отведение кишечного содержимого, возобновление пассажа желчи, остановку кровотечения и др.
Лучевая терапия
Лучевая терапия предполагает использование ионизирующего излучения в дозировках, приводящих к гибели раковых клеток. Все методы можно разделить на три большие группы — дистанционная лучевая терапия, контактная лучевая терапия и системная лучевая терапия.
При дистанционной лучевой, терапии источник ионизирующего излучения находится за пределами тела пациента на определенном расстоянии. При таком лечении используется сложное высокотехнологичное оборудование, которое генерирует определенный вид ионизирующего излучения (ИИ). При помощи специальных технологий производят распределение его дозы таким образом, чтобы максимально полно облучить рак и минимально затронуть не вовлеченные в процесс ткани.
Контактная лучевая терапия
При контактной лучевой терапии ИИ располагается либо непосредственно возле раковой опухоли, либо в ее толще. Здесь выделяют:
- Аппликационную ЛТ. Таким методом лечатся поверхностно расположенные опухоли, например, рак кожи, рак вульвы или рак влагалища.
- Внутриполостная ЛТ — ИИ вводят в полость полого органа (матка, желудок, мочевой пузырь и др) с помощью специального аппликатора, заполненного радиоактивным материалом. Таким методом лечится рак полых органов.
- Внутритканевая ЛТ — ИИ вводят непосредственно в раковую опухоль с помощью игл или трубочек, заполненных радиоактивным материалом. Таким методом может лечиться рак простаты, рак тела матки, рак шейки матки, рак желудка и др.
Как правило, контактную лучевую терапию сочетают с дистанционной ЛТ, что позволяет максимально сфокусировать воздействие ионизирующего излучения на раковой опухоли, при этом минимально затронув окружающие ткани.
Системная радионуклидная терапия
Эффективность этого метода лечения основана на том, что опухоли захватывают определенные молекулы и используют их для своего дальнейшего роста. Если на эти молекулы присоединить радиоактивные изотопы, они избирательно накопятся в опухолевой ткани и разрушат ее. Как правило, таким образом проводят лечение отдаленных метастазов.
Симптомы
Внешне келоидные рубцы имеют неэстетичный вид ярко-красного или синеватого оттенка. Сам по себе рубец никогда не образуется. Он возникает в месте травматического или ожогового повреждения кожи, либо после хирургических манипуляций, в которых задействуется кожный покров.
Пациенты предъявляют жалобы на повышенную чувствительность в месте рубца, а иногда даже боль. В некоторых случаях присутствует чувство жжения и зуда. Обычно келоидный рубец не имеет тенденции увеличиваться, но иногда встречаются клинические ситуации, когда рубец не перестаёт расти и преобразуется в выросты на коже в форме бугорков.
Известны следующие разновидности данной патологии:
- Молодые;
- Застаревшие келоидные рубцы.
Молодые рубцы – это образования, которые существуют на теле не более 5 лет. Такие новообразования могут остановить свой рост, а могут продолжать расти, но при этом структура рубца остаётся гладкой, а цвет её остаётся красноватым. Когда рубец существует более 5 лет, тогда это новообразование называют застаревшим келоидным рубцом. На этой стадии своего развития рубец уже не растёт, структура перестаёт быть гладкой, появляются морщинки (углубления) и цвет становится бледно-розовым (иногда сохраняется синеватый оттенок).
Способы диагностики
Диагностика стриктуры уретры проводится с целью определить причину дефекта. Это могут быть заболевания или обстоятельства, которые предшествовали развитию стеноза. Для этого в комплекс диагностических мероприятий включают:
- Мазок на половые инфекции с бакпосевом или ПЦР-диагностикой.
- Урофлоуметрия – исследование динамики мочеиспускания и скорости потока мочи.
- Рентгенография для выявления ложных ходов, камней мочевого пузыря или дивертикулов уретры.
- Цистоскопия или уретроскопия с биопсией ткани.
- УЗИ мочевого пузыря для оценки объема остаточной мочи и определения степени тяжести стеноза.