Потница у взрослых
Содержание:
- Классификация и стадии развития купероза
- Патогенез купероза
- Цвет кожи
- Какие заболевания сопровождаются головной болью
- Список литературы
- Отёк лица
- Черный налет у детей на зубах: причины образования
- Научитесь распознавать мысли, вызывающие стресс
- Регулярно занимайтесь спортом
- Зимой и летом одним цветом
- Людям требуется срочная помощь в тот же день:
- Вопросы по теме
- Консультация специалиста в течение 1-2 дней с момента появления симптомов требуется людям:
- Лечение бородавок
- Разная интенсивность головной боли
- Какие обследования необходимо пройти
- Куда обращаться
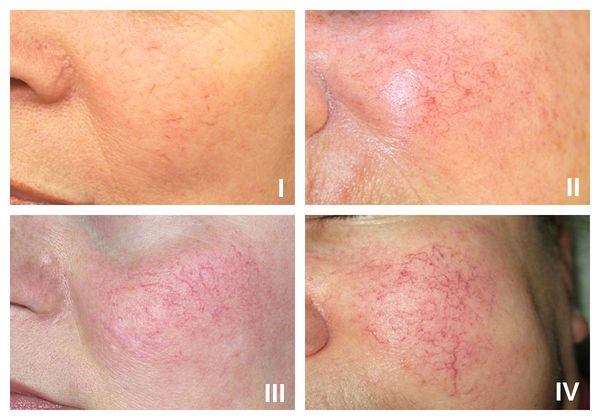
Классификация и стадии развития купероза
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения «приливов». Кожа краснеет на щеках, иногда на туловище, руках и кистях . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
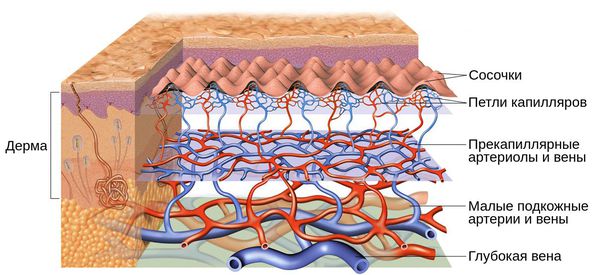
Патогенез купероза
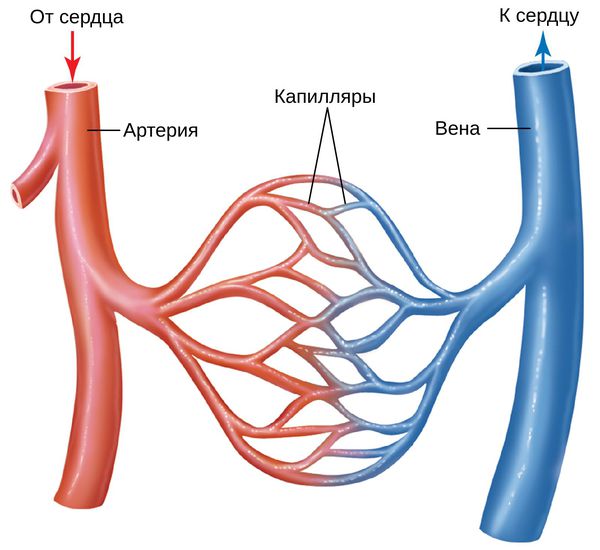
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами .
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
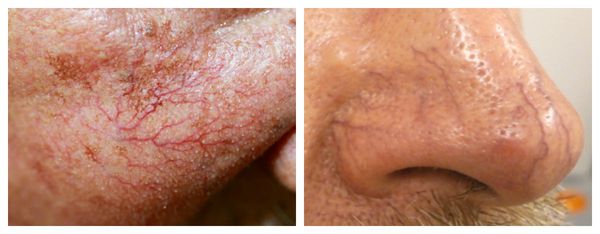
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.
Цвет кожи
Посмотрите, не появились ли на лице изменения, например, отеки, гиперпигментация. Очень важным в оценке здоровья является цвет кожи.
Соломенный цвет. При соломенном цвете лица, нужно сделать биохимический анализ крови. Признак часто сигнализирует о дефиците витамина В12.
Недостаток В12 очевиден, если присутствует комплекс симптомов:
- губы имеют соломенный оттенок;
- возникают боли в эпигастрии;
- ощущается жжение языка;
- присутствуют депрессивные состояния.
Дефицит В12 может выражаться не только измененным цветом лица, но и другими симптомами.
Серый цвет кожи лица. Сероватый оттенок лица появляется у людей с хронической болезнью лёгких и у курильщиков. Впрочем, у последних, хроническая патология лёгких встречается чаще всего.
Курильщикам необходимо регулярно для диагностики заболевания выполнять спирометрическое исследование. А если цвет кожи принял серый оттенок, провериться нужно немедленно.
Бледность кожных покровов. Бледность кожи лица указывает на малокровие или низкое давление. Состояние особенно заметно при временных падениях давления.
Краснота. Если лицо становится красным, это может свидетельствовать о прыжках давления. Когда же речь идёт о переживании сильных эмоций, то проблема временная и не представляет опасности.
При постоянном покраснении лица с одновременным покраснением конъюнктивы требуется комплексная диагностика, включающая набор специализированных кардиологических исследований. Такие симптомы дают сосудистые болезни и проблемы с сердцем.
А вот покраснения в виде симметричных пятен на носу и щеках, напоминающих форму бабочки — одно из начальных проявлений волчанки, одного из самых опасных и грозных заболеваний почек.
Пятна гиперпигментации. Если пятна коричневые, появляются бессистемно, в основном на лбу и щеках, это скорее, симптомы нарушенной работы печени. Следует сделать анализ крови на, так называемые, печёночные пробы.
Из рациона в этом случае рекомендуется исключить:
- кофе и алкоголь;
- жиры;
- пряные специи;
- продукты с насыщенными и транс жирами.
Если пятна симметричные, появляются на верхней губе, то состояние часто свидетельствует о гормональных нарушениях.
Какие заболевания сопровождаются головной болью
Установить диагноз может только врач, после нескольких этапов обследования. Ведь при сходных симптомах причины возникновения головной боли различны. Вот перечень основных заболеваний, сопровождающихся болезненностью в области головы:
- Мигрень. Сильная головная боль, нередко — пульсирующая, человека тошнит, раздражает свет, запахи. Возникает общая слабость, желание прилечь. Часто боль захватывает одну сторону лица. Приступ мигрени может продлиться несколько часов, а может — 2—3 дня.
- Головная боль напряжения. Самый распространенный тип заболевания. Обычно голова болит несильно, но болезненные ощущения возвращаются вновь и вновь. Может длиться 6—7 дней. Боль сдавливает череп, локализуется в затылке, лобной части, темени или распространяется на все отделы. Этот вид болевых ощущений возникает у людей занятых на сидячей работе, долго находящихся за рулем, или постоянно пребывающих в состоянии стресса. Их плечевой пояс скован настолько, что не расслабляется даже во время сна. Нарушается проходимость мышц, нервных импульсов, питание тканей.
- Кластерная болезнь. Очень тяжело переносится пациентами, иногда переходит в непрерывную форму. Боль пульсирует с одной стороны головы, сжимает глаз или часть лба. Глаз начинает слезиться и отекает. Пик приступа продолжается от получаса до полутора часов. Кластерными болями чаще страдают мужчины.
- Боль, которую провоцируют инфекции. Ей сопутствует озноб, температура. Боль давит на виски, глаза, лоб. При ОРВИ к симптомам присоединяются кашель и насморк. При менингите боль сильная, пульсирующая, сопровождается рвотой.
- Болевые ощущения, возникшие в результате травмы. Их характер и интенсивность зависит от характера травмы. Характерны для сотрясения мозга, повреждения черепа, смещения позвонков в шейном отделе позвоночника. Причем неприятные ощущения могут возникнуть сразу, а могут — спустя некоторое время.
- Синусная боль. Сопровождает воспаления носовых пазух, поэтому локализуется в лобной части головы или около носа. У пациента возникает насморк, заложенность носа. Избавиться от нее можно, только вылечив основное заболевание.
- Боль, спровоцированная внутричерепным давлением. Это массивные, интенсивные болевые ощущения, охватывающие всю поверхность головы и зону вокруг глаз. Пациенты описывают их как давящие или распирающие. Нередко человека тошнит и он тяжело переносит яркий свет.
- Боль, возникающая при поражении тройничного нерва. Резкая, непродолжительная (от 2 до 5 секунд), но очень мучительная. Возникает внезапно в любой части лица. Чаще всего воспаление тройничного нерва возникает у людей с нездоровыми зубами и проблемами полости рта.
Список литературы
-
Проценко Т. В., Проценко О. А. Лазерные технологии в дерматологии и косметологии // Дерматология и венеродогия. — 2009. — № 1. — С. 3-5.
-
Аравийская Е. А. Роль микроциркуляторных изменений в патогенезе возрастных изменений кожи // Сборник тезисов VI Международного конгресса Kosmeticlnternational. — 2007. — С. 32-34.
-
Шаховцева О. А. Проблемные аспекты лечения телеангиэктазий // Новости медицины и фармацевтии. — 2007. — № 21/22. — С. 16-17.
-
Кубанова А. А., Данищук И. В. Селективная деструкция телеангиэктазии лазером на парах меди // Вестник дерматологии и косметологии. — 2000. — № 2 — С. 26-27.
-
Самцов А. В., Барбинов В. В. Дерматовенерология: учебник для медицинских вузов. — СПб: СпецЛит, 2008. — 376 с.
-
Булгаков И. В. Косметология от А до Я. — Ростов н/Д: Феникс, 2003. — 288 с.
-
Дрибноход Ю. Ю. Пособие по косметологии. — СПб: Весь, 2003. — 543 с.
-
Смирнова В. В. Эффективная коррекция вашей внешности. — Ростов н/Д: Феникс, 2004. — 288 с.
-
Ципоркина И. В. Идеальная внешность. Возможности современной косметологии. — СПб: Питер, 2003. — 384 с.
-
Якушева М. Н. Косметология и уход за телом. — Минск: Харвест, 2000. — 352 с.
-
Demir O., Tas I. S., Gunay B., Ugurlucan F. G. A Rare Dermatologic Disease in Pregnancy: Rosacea Fulminans — Case Report and Review of the Literature // Open Access Maced J Med Sci. — 2018; 6 (8): 1438–1441.ссылка
Отёк лица
Небольшой отёк тканей лица, который держится постоянно, говорит, чаще всего, о начальной стадии эндокринного заболевания — гипотиреоза. Пигментация быстро исчезает после приёма гормона щитовидной железы — тироксина.
Лёгкий и устойчивый отёк лица, который сопровождается одышкой и отёками ног, обычно в области лодыжек, а также частыми вставаниями ночью в туалет, свидетельствует о недостаточности кровообращения и неудовлетворительной работе сердца.
Когда отёк лица сопровождается бледностью, а посещения туалета весьма частые, но мочеиспускание скудное, можно заподозрить заболевание почек.
Очень опасно, когда жидкость скапливается только в верхней губе. Если отёк сопровождается чувством стеснения в груди, затруднением дыхания, то это аллергическая реакция — отек Квинке!
Состояние способно стать серьёзной угрозой для жизни. В этом случае нужна скорая помощь.
Черный налет у детей на зубах: причины образования
Зубы ребенка более уязвимы перед внешними и внутренними факторами. Эмаль у детей слабая, дентин более хрупкий, а иммунная система еще не сформирована, поэтому у них чаще выявляют стоматологические болезни. Более того, именно на зубах могут проявляться другие патологии, которые не связаны с полостью рта. Перечислим все известные причины образования на зубах черного налета:
- Дисбактериоз. Он является следствием неправильной работы пищеварительной системы вследствие приема антибиотиков, заболеваний печени, кишечника и пр. Размножение бактерий при дисбактериозе может происходить в разных частях организма, в том числе в ротовой полости, что и приводит к появлению налета.
- Кариозное поражение. Кариес у детей возникает чаще, чем у взрослых. Сначала у больного появляются белые пятна, со временем они темнеют до темно-коричневого цвета. Если кариес множественный, пятна локализуются на нескольких или всех зубах в зубном ряду. Если ребенок еще и плохо ухаживает за ними, налет становится очень темным.
- Врожденная гипоплазия эмали. Патология связана с несформированностью верхнего слоя зубной поверхности. Она достаточно слабая, не выполняет свои защитные функции и подвержена образованию налета и камней.
- Переизбыток железа и кальция в организме беременной женщины. Это вызывает нарушение процесса формирования зубов на этапе развития зубных зачатков.
- Нехватка кальция в первые годы жизни ребенка. Из-за этого эмаль может быть тусклой, возможно ее сильное потемнение и появление налета.
- Заболевания щитовидной железы и сахарный диабет. Налет на эмали при этих патологиях наблюдается редко, но возможен как один из множества симптомов.
Могут быть и другие причины: наследственность, заражение глистами, недостаточная выработка слюны, плохая гигиена и пр. Налет Пристли не является специфическим признаком той или иной болезни, поэтому определить его причину самому не получится. Если зубы у ребенка стали черными, налет не удается устранить с помощью щетки и зубной пасты, обратитесь к стоматологу или педиатру.
Научитесь распознавать мысли, вызывающие стресс
Размышления о негативных и травмирующих событиях — триггер для синтеза кортизола. Британские ученые провели , участники которого записывали свои самые негативные воспоминания в течение 20 минут на протяжении трех дней. Результаты показали, что это вызывало у участников высокий уровень кортизола. Ученые связывают это с долгосрочными последствиями для всего организма.
Photo by Maksym Kaharlytskyi / Unsplash
Также научное сообщество выделяет роль беспокойства и зацикливания на негативных мыслях в уровне стресса. Доказано, что негативное мышление не только повышает уровень кортизола, но и плохо влияет на выработку окситоцина — гормона, успокаивающего нервную систему.
Ментальная практика или осознанность — один из способов борьбы с негативным мышлением, и помогает снижать уровень кортизола. Венгерские ученые провели мета-анализ десяти исследований, посвященных связи медитации и уровня гормонов стресса. Результаты показали, что медитация положительно влияет на людей, живущих в стрессовых условиях, но особенно на пациентов с депрессией и посттравматическим стрессовым расстройством.
Регулярно занимайтесь спортом
Физическая нагрузка может как усиливать, так и уменьшать уровень кортизола — это зависит от продолжительности и интенсивности упражнений. Несмотря на пользу занятий спортом — это все же нагрузка и стресс для организма. Поэтому в результате интенсивных упражнений кортизол обычно ненадолго повышается, но затем падает ночью.
При этом упражнения средней интенсивности не приводят к повышению уровня гормона стресса. Как и интенсивные тренировки, умеренная нагрузка связана со снижением уровня кортизола в ночное время.
С помощью регулярных упражнений можно контролировать уровень кортизола. А помимо снижения гормона стресса, спорт хорошо влияет на микробиоту. Но лучше избегать напряженных вечерних тренировок, которые не дадут вам уснуть. Физическая активность полезна не только для тела — многие врачи рекомендуют ее и для улучшения психического здоровья.
Зимой и летом одним цветом
Розацеа – болезнь тех, кому за тридцать, особенно светлокожих и голубоглазых. По статистике женщины заболевают чаще, чем мужчины.
Заболевание подкрадывается к своим жертвам незаметно. Сначала сосуды кожи начинают слишком бурно реагировать на, казалось бы, незначительные воздействия. Стоит выпить горячего чаю, поесть остренького, сходить в баню или понервничать, как нос и щеки тут же становятся пунцовыми. И чем дальше заходит розацеа, тем дольше держится покраснение. На этом этапе заподозрить неладное может только опытный врач-дерматолог, сами же пациенты чаще всего считают возникшие проблемы с лицом досадным недоразумением.
Время идет, а розацеа прогрессирует. Нормальный цвет кожи уже не восстанавливается, пораженные участки покрываются розовыми угрями и синеватыми прожилками – просвечивают расширенные сосуды. Привести лицо в порядок не помогают ни патентованные средства от прыщей, ни отбеливающие маски. Приходится ежедневно замазывать дефекты кожи тональным кремом. Именно на этой стадии розацеи пациенты начинают всерьез беспокоиться о своем здоровье и идут к косметологам или дерматологам.
Если и теперь болезнь не лечить, с лицом происходят следующее: кожа на носу и щеках грубеет, становится неровной; поры расширяются; многочисленные прыщики начинают воспаляться и даже гноиться. К счастью, сегодня подобные осложнения встречаются крайне редко, врачи успевают остановить болезнь на ранних стадиях.
Диагноз «розацеа» поставить несложно. Если, кроме покрасневших щек и носа, человека ничего не беспокоит, скорее всего, это именно она. Главное — не перепутать с обыкновенными угрями, которые появляются в более раннем возрасте, и околоротовым дерматитом, реакцией кожи на косметические средства. Более серьезные заболевания, напоминающие по своим симптомам розацею: системная красная волчанка и карциноидный синдром. Таким больным необходима срочная консультация ревматолога и онколога.
Людям требуется срочная помощь в тот же день:
- после механических травм (попадание инородного тела, удар, ссадина);
- при химических ожогах глаз;
- при значительном, внезапном ухудшении зрения (его следует проверять, прикрыв каждый глаз отдельно);
- с появлением радужных кругов вокруг ламп в сильно болезненном глазу, сопровождаемом головной болью и ухудшением остроты зрения (обычно это означает острый приступ закрытоугольной глаукомы); при сравнении плотности глазных яблок через веки, обнаруживается, что у больного глаз «твердый, как камень»);
- с внезапным появлением двоения в глазах;
- при внезапном появлении экзофтальма;
- с перикорнеальным или смешанным покраснением;
- при покраснении, инфекции глаза у пациентов, носящих контактные линзы.
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Добрый день, приобрела препарат Стимбифид, для себя так как имеются незначительные отклонения в регуляции стула, повышен показатель хеликобактер пилори, имеется дискинея желчных путей, да и в целом с нашей экологией было бы полезным думаю пропить данный препарат. В данный момент узнала, что имеется более усовершенствованный вид этого препарата. Подскажите с какого лучше начать прием?
Здравствуйте! Чем отличаются препараты Стимбифид и Стимбифид Плюс
Добрый день! Можно ли принимать Стимбифид Плюс при СИБР и СРК со склонностью к запорам? Не вызовет ли это ухудшения газообразования, метеоризма?
Здравствуйте! Не только можно, но и нужно! Напишите нам, пжл, насколько позитивным был эффект. Здоровья Вам!
Где купить Стимбифид Плюс?
Здравствуйте!
https://stimbifid.ru/gde-kupit.html
Консультация специалиста в течение 1-2 дней с момента появления симптомов требуется людям:
- при поверхностном покраснении конъюнктивы;
- с конъюнктивитом, таким как обычные инфекции, аллергический конъюнктивит или покраснение при сухом глазе;
- при заболеваниях век;
- при эписклерите, склерите.
Состояние, которое можно лечить с помощью лекарств, отпускаемых без рецепта, – это субконъюнктивальное кровоизлияние. Оно проявляется ярко-красным цветом и возвышением конъюнктивы. Это не связано с другими симптомами (например, ухудшением зрения, выделениями из глаз). Кровь может спонтанно появляться под конъюнктивой (например, у пациентов с атеросклерозом во время скачков артериального давления) или даже после незначительных травм, например, трения глаза.
Для пациента – это клинически незначительное явление, не представляющее угрозы (при условии проверки сосудов сетчатки офтальмологом). Процесс рассасывания крови из-под конъюнктивы занимает несколько недель. Желательно нормализовать и контролировать артериальное давление у терапевта и использовать препараты, укрепляющие сосудистую стенку (например, производные рутина).
При закапывании в глаза помните, что при гиперчувствительности может покраснеть конъюнктива, особенно при использовании капель с консервантами. Покраснение также может быть связано с действием глазных капель, которые пациенты используют для «отбеливания» глазного яблока (сосудосуживающие; их использование слишком часто приводит к необратимому покраснению глаз), а также с действием некоторых лекарств от глаукомы (аналогов простагландинов).
Лечение бородавок
При лечении бородавок, следует понимать, что полностью устранить из организма возбудителя – папилломавирус человека – невозможно. Попав в организм, он остается в нем навсегда, но здоровый иммунитет способен держать его под контролем и сводить к минимуму проявления его жизнедеятельности.
Сам факт появления бородавок свидетельствует о снижении иммунного статуса организма, следовательно, в терапию ВПЧ необходимо включать мероприятия по укреплению иммунитета. При сниженной защитной реакции организма даже при успешном удалении бородавок, существует высокая вероятность возникновения рецидивов. При этом у людей с сильным иммунитетом бородавки могут проходить самостоятельно.
Терапию должен подбирать компетентный врач после тщательного обследования. Самолечение недопустимо, поскольку неспециалист не сможет отличить бородавку от злокачественного новообразования. Вопрос об удалении бородавки также решается специалистом – травмированное новообразование может переродиться из доброкачественного в злокачественное.
Существуют следующие способы избавления от бородавок.
- Криодеструкция (заморозка жидким азотом). Этот способ особенно эффективен в отношении обычных бородавок. На новообразование воздействуют жидким азотом в течение 10-30 секунд. Этот метод хорош своей низкой травмоопасностью, для полного удаления бородавки требуется от 1 до 5 сеансов.
- Лазерокоагуляция (удаление лазером). Новообразование удаляется под местной анестезией по частям. На месте бородавки остается след в виде углубления, который исчезает примерно через месяц.
- Электрокоагуляция (удаление током). Бородавку удаляют тонкой металлической петлей, воздействуя высокочастотным током. Этот способ характеризуется отсутствием кровотечения и дополнительным обеззараживанием тканей. Ткани новообразования остаются неповрежденными, поэтому могут быть отправлены на гистологическую экспертизу. Следы от манипуляции проходят в течение недели.
- Хирургическое иссечение. Таким способом пользуются лишь в крайних случаях, когда новообразования слишком крупные или сгруппированы в единую конгломерацию. Под местной анестезией осуществляется удаление бородавки скальпелем как при обычном хирургическом вмешательстве. Удаленный материал отправляется на гистологическое исследование. Наличие шрамов на месте проведения иссечения зависит от мастерства хирурга, накладывавшего швы.
- Метод химического воздействия при котором используются различные кислоты или щелочь. Этот способ является самым болезненным, травматичным и опасным, поскольку риск вторичного инфицирования тканей на месте воздействия крайне высок. При решении его применения, стоит помнить, что воздействовать можно лишь на саму бородавку, не затрагивая кожу возле нее.
Разная интенсивность головной боли
Головная боль в той или иной области может быть разной интенсивности: от резких и внезапных приступов, до длительных изматывающих. Это тоже ценная диагностическая информация.
По интенсивности боль в голове может быть:
- Сильной, порой невыносимой. Причины такой боли — мигрени, перепады давления, гайморит, черепно-мозговые травмы или инфекции. Если боли со временем не утихают, а нарастают — значит, болезненный процесс прогрессирует.
- Длительной. Это очень серьезный сигнал SOS, который только может подать наш организм. Он может указывать на поражения нервной системы инфекционного характера, менингит, туберкулез, паразитарные заболевания и даже на опухоль мозга. Особенно вызывает опасения частая головная боль.
- Пульсирующей. Чаще всего так проявляет себя мигрень. Однако, это могут быть и сосудистые заболевания — поражение головного мозга, нарушение оттока ликвора или венозного оттока. Пульсирующую боль вызывают некоторые виды инфекционного поражения, отит, глаукома. Особенно опасна сильная и продолжительная пульсирующая головная боль.
- Внезапной. Как правило, ее вызывает спазм сосудов головного мозга. Такое бывает в случае ущемления нерва при шейном остеохондрозе, при сосудистом кризе. Очень опасен разрыв аневризмы, внутричерепное кровоизлияние. Но резкая головная боль нередко возникает как следствие перенесенного стресса, если человек перенервничал или отравился некачественными продуктами.
Какие обследования необходимо пройти
С жалобами на головную боль следует обратиться к терапевту. Вначале врач собирает анамнез — уточняет характер, локализацию, продолжительность головной боли. Вспомните, когда она возникла в первый раз и как часто повторяется. Для того, чтобы исключить дополнительные факторы, которые могут провоцировать приступы, вам необходимо пройти осмотр невролога, ЛОР-врача, окулиста и посетить стоматологический кабинет. Они смогут точно выявить причины и виды головной боли и назначить лечение.
Врач может порекомендовать вам такие обследования:
- электроэнцефалография — исследование состояния головного мозга. Так выявляются сосудистые и опухолевые патологии, гематомы;
- рентген — покажет, нет ли признаков гидроцефалии, не было ли травмы головы или синусита;
- магнитно-резонансная томография — так можно обнаружить опухоль, проблемы мозгового кровообращения, заболевания носовых пазух, последствий инсульта.
- компьютерная томография — таким образом можно определить, есть кровоизлияния в мозг, какова структура мозговой ткани и сосудов;
- электромиография — определяет поражения нейронных связей и нервов;
- УЗИ сосудов шеи с доплером — популярная процедура выявляет атеросклероз, патологии сосудов и кровотока, аневризмы;
- лабораторные исследования — анализы помогут обнаружить воспалительный процесс, наличие инфекции, проблемы обмена холестерина и аутоиммунные процессы.
Куда обращаться
Любой стоматолог сможет помочь советом, но все же лучше обращаться в многопрофильные клиники. Чем больше клиника — тем больше пациентов, а значит и опыт врачей значительно шире. К тому же классные специалисты редко принимают в скромной стоматологии на окраине города, в основном они работают в крупных центрах
Еще одна причина обратиться в многопрофильный центр — там уделяют большое внимание повышению квалификации врачей, в том числе и в терапевтической стоматологии
В таблице приведены контакты 5 клиник, где вас проконсультируют по поводу красных пятен на языке.
|
Стоматологический центр |
Адрес клиники |
Время работы |
|
ROOT |
Москва, ул. Руставели, 14 стр.9 8 800 775–26–37 |
10:00-22:00 без выходных |
|
Твоя улыбка.рф |
Москва, улица Палиха, 10, стр. 9 8 (495) 775-36-62 |
9:00-21:00 без выходных |
|
Центр семейной стоматологии |
Москва, Ореховый бульвар, 59к2 8 (495) 395-53-33 |
9:00-21:00 без выходных |
|
Юнидент |
Москва, Бобров пер., 4, стр. 1 8 (495) 675-00-00 |
9:00-21:00 без выходных |
|
CityDent |
Москва, ул. Новочеремушкинская, 57 8 (495) 332-66-64 |
10:00-23:00 выходной — воскресенье |