Ветрянка у детей: какие препараты от ветрянки эффективны?
Содержание:
Особенности у беременных
Осложнения после ветрянки у взрослых пугают людей, которые ещё не успели переболеть данным заболеванием. Но намного сильнее из-за этого переживают беременные, опасаясь за жизнь будущего малыша.
К сожалению, вирус герпеса ||| типа обладает сильным повреждающим действием на плод. Если женщина заболевает ветрянкой в первом триместре, чаще всего это приводит к выкидышу. Во втором триместре у плода могут развиться пороки развития, дефекты органов и систем, а после рождения — отставание в развитии. Если же будущая мама перенесла заболевание в третьем триместре, это несёт наименьшую опасность для малыша. Но в редких случаях у новорождённого может развиться врождённая ветрянка, которая может привести к летальному исходу.
Поэтому беременным важно своевременно сдать анализ крови, который покажет наличие антител к особо опасным инфекциям, а также оберегать себя и своего будущего малыша на протяжении всего срока вынашивания
Симптомы и классификация
По типу ветрянку делят на такие группы:
- типичная
- атипичная (гангренозная, геморрагическая, рудиментарная, генерализованная или висцеральная)
По тяжести ветрянка бывает легкой, среднетяжелой и тяжелой формы. Течение бывает с осложнениями и без осложнений. Выделяют такие осложнения:
- энцефалит
- менингоэнцефалит
- нефрит
- миокардит и т.д.
В продромальном периоде фиксируют такие проявления:
- слабость
- субфебрилитет
- расстройства пищеварения
- мелкоточечная или мелкопятнистая сыпь (редко)
Разгар болезни, который длится 2-5 суток, проявляется так:
- температура тела 37,5˚ до 39,0˚С
- сыпь на коже и слизистых (на ладонях и подошвах обычно отсутствует)
- умеренная интоксикация
- головная боль
- раздражительность
- повышенная утомляемость
Процесс формирования сыпи специфический. Вначале появляется пятно розового цвета с чёткими контурами, которое затем трансформируется в папулу. Через несколько часов папула превращается в однокамерную везикулу размером 2-5 мм. Образование везикул сопровождается появлением кожного зуда. Везикула расположена на неинфильтрированном основании, окружена венчиком гиперемии, имеет округлую форму. Содержимое везикулы поначалу прозрачное, затем оно мутнеет, в нём накапливаются полиморфно-ядерные лейкоциты, дегенеративные клетки и фибрин. Затем везикулы или разрываются, высвобождая жидкость, содержащую активный вирус, либо постепенно (и течение 1-2 дней) подвергаются резорбции: они спадаются, подсыхают и превращаются в корочки, отпадающие через 1-3 недели.Для ветряной оспы характерен феномен “подсыпания”: с интервалом в 1-2 дня появляются новые волны сыпи. Каждое подсыпание сопровождаются подъёмом температуры и кожным зудом. В результате на коже больного одновременно можно наблюдать пятна, папулы, везикулы и корочки — элементы ветряночной сыпи на разных стадиях своего развития. Эта особенность экзантемы расценивается как ложный полиморфизм и является важным диагностическим признаком ветряной оспы.В 10-30% случаев сыпь может быть на слизистых оболочках. Везикулы появляются на слизистой полости рта, конъюнктиве глаз, реже — гортани, половых органов. Везикулы на слизистых быстро лопаются и превращаются в эрозии или язвочки, окружённые красным ободком. Эрозии заживают на 3-5 день от момента появления. При локализации элементов на гортани возникают осиплость голоса, грубый кашель, может развиться стеноз гортани.Возможно кратковременное увеличение всех групп лимфатических узлов. Пальпация их безболезненна. Со стороны сердечно-сосудистой системы наблюдается умеренная тахикардия, возможно понижение артериального давления. Печень, селезёнка в большинстве случаев без изменений.Период реконвалесценции длится 1-2 недели. Температура нормальная. Новых элементов сыпи не наблюдается. Фиксируется нормальная температура тела, отпадают корочки, временно оставляя после себя на коже участки депигментации. Рубчики, как правило, не остаются. Иммунитет стойкий пожизненный. Повторные заболевания ветряной оспой могут наблюдаться у лиц с иммунодефицитом.Критериями тяжести течения заболевания служат:
- выраженность синдрома интоксикации и интенсивности высыпаний,
- наличие геморрагического синдрома, явлений энцефалопатии.
Лёгкое течение ветряной оспы характеризуется удовлетворительным состоянием пациента. Температура тела достигает субфебрильных значений, период высыпания длится 2-4 суток, экзантема не обильная, есть единичные везикулы на слизистых оболочках. Тяжелое течение ветрянки отличается высокой лихорадкой (39,0-40,0 градусов Цельсия), сильные высыпания на коже и слизистых, элементы крупные, нередко с кровь внутри, возможны неврологические проявления. Рудиментарная ветряная оспа является атипичной формой болезни. Течение легкое. Температура тела может быть в норме или чуть повышенной, есть характерные для ветрянки высыпания, это могут быть только единичные пузырьки.
Геморрагическая ветрянка характеризуется геморрагическим синдромом, то есть в высыпаниях наблюдается кровяное содержимое. Кровь может идти из носа или выделяться с рвотой. Гангренозная ветряная оспа бывает у людей с ослабленным иммунитетом. В окружении пузырьков появляется воспалительная реакция, после этого формируются некрозы со струпным покрытием. После отторжения струпа остаются глубокие язвы.Генерализованная или висцеральная ветрянка встречается у новорожденных детей, а также при тяжелых сопутствующих патологиях. Фиксируют поражения печени, легких, надпочечников, поджелудочной железы, селезёнки. Некоторый процент больных с этой формой умирают.
Патологическая анатомия
Картина патологического вскрытия умерших от В. о. отличается разнообразием в зависимости от наличия или отсутствия вторичной инфекции. В случае присоединившейся (вследствие кожных расчесов) вторичной инфекции наблюдаются изменения, характерные для септического процесса. Патологоанатомическую картину при вскрытии умерших от генерализованной В. о. описали Шлейссинг (H. Schleussing) в 1927 г. у 2 недоношенных детей, Джонсон (Н. N. Johnson) в 1940 г. у 7-месячного ребенка, В. Н. Верцнер и Т. Е. Ивановская в 1954 г. у ребенка 1 года. В 1960 г. Т. Е. Ивановская, С. Д. Носов с соавт, и в 1963 г. В. Н. Верцнер описали висцеральные поражения при В. о.
В 1944 г. Оппенгеймер (E. Н. Oppenheimer) и в 1947 г. Люккези (Р. F. Lucchesi) с соавт, опубликовали данные вскрытия умерших от врожденной генерализованной В. о., а Уэринг (J. Waring) в 1942 г., Клоди (W. D. Claudy) в 1947 г., Франк (L. Frank) в 1950 г. — от В. о. у взрослых.
Рис. 1—3. Полиморфный характер сыпи при ветряной оспе.
При В. о. поражаются кожные покровы, слизистые оболочки, внутренние органы и головной мозг. Образование ветряночных пузырьков в коже начинается с вакуолизации и дискомплексации шиповидного слоя эпидермиса. Постепенно эпителиальные клетки подвергаются баллонной дистрофии до полной гибели. Характерным является наличие внутриядерных и внутрицитоплазматических эозинофильных включений в измененных клетках эпидермиса. В шиповидном слое наблюдается гиперплазия, приводящая к образованию многоядерных синцитиальных клеточных форм. Последнее особенно выражено при формировании крупных пузырьков. Некрозы клеток эпидермиса и накопление межтканевой жидкости ведут к образованию внутриэпидермальных пузырьков. Дерма отечна, в некоторых случаях в ней наблюдаются кровоизлияния и небольшое увеличение моноцитарных клеток в периваскулярной ткани. Инволюция пузырьков происходит путем резорбции жидкости с образованием сухой корочки. Различные стадии развития и размеры пузырьков обусловливают полиморфизм сыпи, характерный для В. о. (цветн. рис. 1—3). При тяжелой форме В. о. наблюдается образование очень крупных пузырьков, как бы застывших на одной стадии развития. Образование эрозий и язвочек на видимых слизистых оболочках наблюдается и при В. о. без летального исхода. В случаях В. о. с летальным исходом эрозии и язвочки описаны на слизистых оболочках пищеварительного тракта, трахеи, почечных лоханок, мочевого пузыря, уретры, шейки матки. Макроскопически отмечается округлость формы, наличие геморрагического пояса, размеры, соответствующие элементам кожных высыпаний. Микроскопически — значительный отек подслизистого слоя, кровоизлияния и в неосложненных случаях отсутствие воспалительной инфильтрации. На конъюнктиве глаза и слизистой оболочке уретры можно наблюдать образование везикул, предшествующих эрозиям, с баллонной дистрофией эпителия. Из внутренних органов чаще поражаются печень, почки, легкие; реже — селезенка, костный мозг, кора надпочечников, поджелудочная железа, тимус.
Рис. 4 и 5. Печень и почка ребенка, погибшего от ветряной оспы: под капсулой печени и в коре почки — многочисленные очажки некроза и кровоизлияния.
Макроскопически в тканях органов видны многочисленные мелкие некрозы с геморрагическим пояском, соответствующие сыпным элементам кожи; только размеры их более однообразны (цветн. рис. 4 и 5).
Рис. 2. Некроз и дискомплексация печеночных клеток (показаны стрелками) при генерализованной ветряной оспе у ребенка с острым лейкозом.
Микроскопически по периферии очагов воспалительная реакция отсутствует. Исключение представляют легкие, где по периферии некрозов наблюдается отек и пневмония катарально-десквамативного типа с наличием в инфильтрате преимущественно мононуклеарных элементов. Определенной топографической локализации некрозы не имеют (напр., в печени они разбросаны как в центре, так и по периферии дольки). В эпителии печени, бронхов, трахеи и в альвеолярном эпителии легких обнаруживаются типичные для В. о. внутриядерные и внутрицитоплазматические включения (Джонсон). У детей, страдающих острым лейкозом, леченных гормонами и 6-меркаптопурином, присоединение В. о. может привести к развитию тяжелого гепатита с дискомплексацией клеток и исходом в острый массивный некроз печени (рис. 2). Описаны энцефалиты у детей старшего возраста и у взрослых. При этом патологоанатомические изменения локализуются в белом веществе, сходны с коревыми и поствакцинальными. Характерны периваскулярная (перивенозная) демиелинизация и циркуляторные нарушения: отек, кровоизлияния, вторичные дистрофические и некробиотические изменения нервной ткани.
Методы лечения аллергии
В первую очередь лечение аллергии направлено на устранение аллергических проявлений. Аллергические реакции могут быть достаточно тяжелыми и даже представлять серьёзную опасность для жизни человека (анафилактический шок, отёк Квинке). Проявления аллергии способны снизить нашу работоспособность, ухудшить качество жизни.
Прежде всего, необходимо прервать контакт с аллергеном. Здесь возможна проблема: аллерген не всегда известен. И даже наоборот: если человек впервые сталкивается с аллергией, то, скорее всего, он не сможет однозначно сказать, какой именно аллерген вызвал реакцию. Поэтому в случае аллергии необходимо обратиться к врачу аллергологу-иммунологу и пройти диагностические процедуры. Когда аллерген будет установлен (довольно часто реакцию вызывает не один, а сразу несколько аллергенов), надо будет по возможности минимизировать контакт с ним.
Успешно проведенное лечение позволяет добиться длительной ремиссии (то есть аллергические проявления могут отсутствовать многие годы). Чем раньше начато лечение, тем ощутимее будет эффект. Поэтому своевременное обращение к специалисту – аллергологу-иммунологу — первый и главный фактор успеха в борьбе с аллергией.
Медикаментозное лечение
В лечении аллергии используется медицинские препараты, принадлежащие к разным группам лекарств. Это:
- антигистаминные препараты, подавляющие действия свободного гистамина. Гистамин – это биологически активное вещество, находящееся в организме, как правило, в связанном состоянии. При попадании аллергена в организм гистамин высвобождается, вызывая сыпь, зуд, отёки – типичные аллергические проявления. Антигистаминные препараты, таким образом, являются эффективным средством для устранения основных (острых) симптомов аллергии. Однако злоупотреблять антигистаминными средствами не стоит, особенно препаратами первого поколения (Супрастин и др.), вызывающими замедление реакций и сонливость. Приём препаратов следует согласовать с лечащим врачом;
- глюкокортикостероиды. Данные препараты имеют гормональную основу. Во избежание осложнений и побочных эффектов их следует принимать только по назначению врача. Глюкокортикостероиды обладают мощным антиаллергическим действием. Однако нарушения правил их приёма может привести к быстрому набору веса (ожирению), повышению артериального давления, развитию сахарного диабета, язвенной болезни и т.п.;
- сорбенты. Не обладая прямым антиаллергическим действием, препараты этой группы способствуют связыванию и быстрому выведению из организма токсинов и аллергенов, что способствует снижению остроты аллергической реакции;
- другие медицинские препараты.
Внутривенное лазерное облучение крови
Для лечения аллергии могут использоваться некоторые физиотерапевтические методы. В частности высокую эффективность показывает ВЛОК – внутривенное лазерное облучение крови. Суть метода состоит в том, что в русло вены (как правило, у локтевого сгиба) посредством специальной иглы вводится световод, по которому подаётся лазерный импульс.. Кванты световой энергии воздействуют на кровь, в результате чего достигается противовоспалительный и иммуноукрепляющий эффект.
Лечение с помощью ВЛОК показано при любой форме и проявлениях аллергии. Однако метод имеет свои противопоказания, поэтому процедура ВЛОК проводится только по назначению врача.
Очищение крови может проводиться и другими методами. Например, с помощью плазмафереза.
Аллерген-специфическая иммунотерапия
АСИТ — аллерген-специфическая иммунотерапия — это метод лечения аллергии, при котором в результате постепенного введения в организм установленного аллергена во всё возрастающих дозах достигается эффект снижения чувствительности к данному аллергену (гипосенсибилизация).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Как лечить ветряную оспу?
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.
Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Чем вызывается ветряная оспа и как можно заразиться?
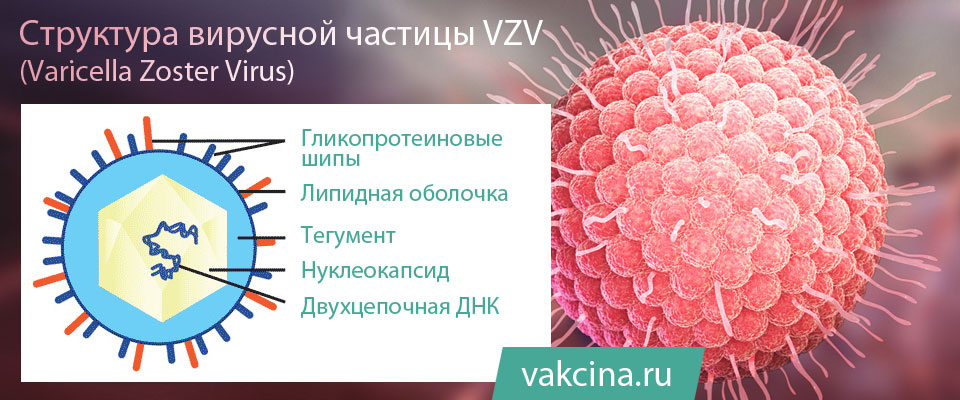
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).
Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Почему так актуальна ветряная оспа в современном мире?
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.
Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Ветрянка: зеленка, фукорцин, йод и другие средства разукрасить кожу
Многие считают, что раскрашивание обсыпанного ветрянкой тела «в зеленый горошек» помогает быстрее выздороветь. Потому что с детства верят: зеленка — лучшее лекарство от всех болячек. Хотя на самом деле зеленка, или спиртовой раствор бриллиантового зеленого, практически нигде в мире давным-давно не применяется. За исключением России, где в это средство, пачкающее все вокруг в яркую зелень, до сих пор свято верят.
Из истории зеленки
Зеленка — один из патриархов в антисептике. Ее изобрели почти два века назад, причем вовсе не как лекарство, а как пигмент, краску — вместе с другими анилиновыми красителями. Ученые и врачи попробовали окрашивать этими пигментами препараты с микробами для изучения их под микроскопом — для удобства наблюдения. И тут оказалось, что в присутствии красителей микроорганизмы массово дохнут, не дожидаясь, пока их изучат. Естественным шагом стало применение красителей в качестве антисептиков.
А красивое название с бриллиантами — всего лишь ошибка переводчиков. Сначала название пигмента перевели с латыни на французский язык, и viridis nitentis, «зеленый блестящий», превратилось в brillant vert, что означает буквально то же самое — блестящий зеленый. А отечественный переводчик, видимо, не обладал достаточной квалификацией и перевел на слух. Так блестящее стало бриллиантовым, оставшись зеленым.
Но ветрянку зеленкой не вылечить. Болезнь вызывают не бактерии, чувствительные к антисептикам, а вирус герпеса. Раскрашенные в жизнеутверждающий зеленый цвет пузырьки не пройдут раньше и даже не станут меньше чесаться. Вероятнее, даже наоборот: зуд может усилиться из-за того, что спиртовой раствор бриллиантовой зелени сушит кожу.
Таким же действием обладает и другой пигмент — фукорцин, красивого малинового цвета. Бесцветный фукорцин тоже может вызывать дополнительное раздражение и усиливать зуд.
Еще один цвет в палитре ветрянки — раствор йода. Им высыпания смазывают с той же целью — подсушить, обеззаразить, не дать проникнуть вторичной инфекции
Но применение йода вообще требует большой осторожности, особенно при наличии проблем со щитовидной железой. Йод хорошо впитывается через кожу и может принести вред вместо ожидаемой пользы.
Обзор
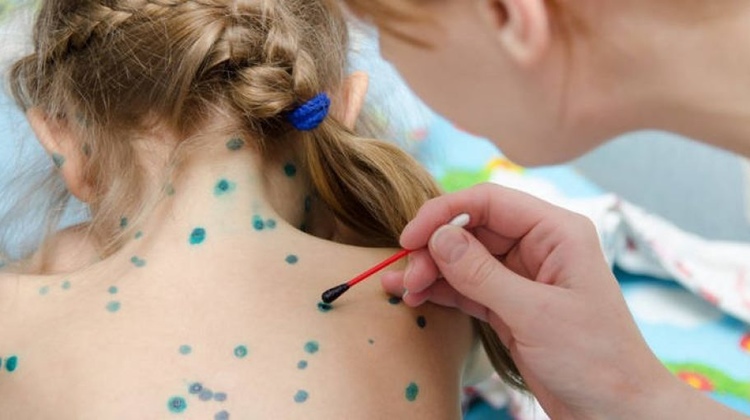
Ветрянка (ветряная оспа) — это распространенная детская инфекция, которая имеет лёгкое течение у большинства детей и сопровождается характерной сыпью на коже.
Ветрянка проявляется сыпью в виде красных зудящих пятнышек, которые превращаются в пузырьки, наполненные жидкостью. Затем они подсыхают, образуя корки, которые со временем отпадают. У некоторых детей появляется совсем немного пятен, в то время как у других они покрывают все тело. Наиболее типичные места появления сыпи: лицо, уши и кожа волосистой части головы, в подмышечных впадинах, на груди, животе, руках и ногах.
Возбудителем ветрянки является вирус ветряной оспы. Он быстро и легко распространяется от больного ребенка к здоровому при чиханье и кашле.
Ветрянкой чаще всего болеют дети в возрасте до 10 лет, заболеваемость растет зимой и весной, в особенности, в период с марта по май. 90% взрослых имеют иммунитет к ветряной оспе, потому что переболели инфекцией в детстве. Однако оставшиеся 10% могут болеть ветрянкой в тяжелой форме. Кроме того, заболевание ветрянкой происходит приблизительно в трех из 1000 случаев беременности. Она может вызвать тяжелые осложнения как у беременной женщины, так и у будущего ребенка.
-
Можно ли заболеть ветрянкой повторно?
Есть свидетельства повторных случаев ветрянки, однако они крайне редки. Существует несколько теорий, объясняющих эти случаи:
- многие медицинские работники считают, что в таких случаях в первый раз был поставлен неправильный диагноз, а на самом деле было другое заболевание со схожими симптомами;
- может быть какая-то генетическая взаимосвязь, но до конца не ясно какая, и в этой области необходимо проводить дополнительные исследования.
Так как ветрянка очень заразна, не пускайте заболевшего ребенка в детский сад или школу. Период изоляции длится с первых дней болезни до того момента, как перестанут образовываться новые пузырьки и все элементы сыпи покроются корочками (чаще, спустя 5 дней от последнего появления новых высыпаний).
Если ваш ребенок заболел ветрянкой, постарайтесь не выходить с ним в места скопления большого количества людей, чтобы избежать контакта с теми, кто не болел ветрянкой, особенно с людьми, у которых могут возникнуть тяжелые осложнения, например, с новорожденными, беременными женщинами и людьми с ослабленным иммунитетом (например, из-за лечения рака или приема стероидов).
У детей ветрянка считается легким заболеванием, но будьте готовы к тому, что во время болезни ваш ребенок может чувствовать себя довольно плохо и стать раздражительным. Скорее всего, у вашего ребенка будет держаться высокая температура по крайней мере первые несколько дней после начала болезни. Сыпь может очень сильно чесаться. Специального лечения ветрянки не существует, но есть лекарственные средства, которые помогут облегчить симптомы.
У большинства детей пузырьки подсыхают и заживают сами собой в течение 1–2 недель. Но у некоторых — ветрянка может протекать в тяжелой форме. В любом случае необходимо вызвать на дом педиатра, чтобы он подтвердил диагноз ветрянки, исключил другие возможные причины сыпи, а также сообщил в детский сад или школу, которые посещает ваш ребенок, о начале карантина.
Взрослые болеют ветрянкой обычно тяжелее, чаще развиваются осложнения. Как и дети, взрослые во время ветрянки должны оставаться дома и не ходить на работу до того, как все пузырьки не покроются корочкой. На весь период болезни врачом выдаётся листок нетрудоспособности (больничный лист). Повторно обратиться к врачу необходимо при появлении любых необычных симптомов, например, воспаления пузырьков. Взрослым с ветрянкой могут помочь противовирусные препараты, если лечение начнется при первых признаках болезни.
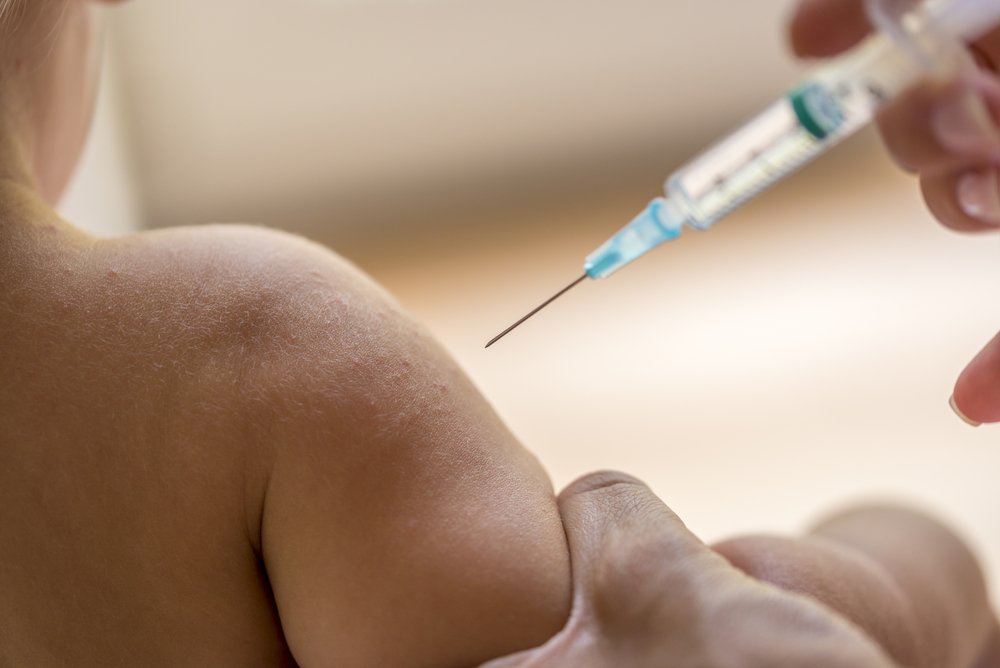
Как предупредить заболевание ветряной оспой?
Ветряная оспа может быть предотвращена с помощью вакцинации. Специфическая профилактика проводится живыми вакцинами из ослабленного вируса ветряной оспы (например, бельгийская вакцина «Варилрикс»). Особенно вакцинация рекомендована детям раннего возраста, а в США и лицам пожилого возраста с целью профилактики опоясывающего герпеса и постгерпетической невралгии.
При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска: — обычная вакцинация в возрасте 12-15 месяцев,- обычная вторая доза в возрасте 4-6 лет.
- для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Использованные материалы
- https://www.cdc.gov/vaccines/pubs/pinkbook/varicella.html — этиология, патогенез, клинические особенности, профилактика ветряной оспы
- http://www.who.int/immunization/sage/meetings/2014/april/5_The_potential_impact_Varicella_vaccination_Low_Middle_Income_Countries_feasibility_modeling.pdf?ua=1&ua=1 – вакцинация при ветряной оспе
- http://www.who.int/immunization/diseases/varicella/en/ — о эпидемиологии ветряной оспы и опоясывающем герпесе
- http://www.who.int/bulletin/volumes/92/8/13-132142/en/ — исследования на тему эффективности вакцинации при ветряной оспе и опоясывающем герпесе в Австралии.
- http://www.who.int/immunization/position_papers/varicella_grad_effectiveness_2_doses.pdf?ua=1 — о эффективности вакцинации при ветряной оспе.
- http://www.who.int/wer/2014/wer8925.pdf?ua=1&ua=1 – эпидемиология, диагностика, лечение, некоторые позиции о вакцинации при ветряной оспе и опоясывающем герпесе.
- Возианова Ж. И. Инфекционные и паразитарные болезни: В 3 т. — К .: Здоровье, 2000. — Т. 1. — 904 с.
- Голубовская О. А. Инфекционные болезни. — М .: ВСВ «Медицина», 2012. — 728 с. + 12 с. цвет. вкл.
Фенистил или ничего?
Мнения врачей по этому поводу расходятся. Одни считают, что все равно пузырьки появятся, лопнут, покроются корочкой и пропадут за несколько дней, поэтому все смазывания не имеют особенного смысла. Другие полагают, что стоит смазывать болезненные и зудящие высыпания фенистилом — антигистаминным средством, снимающим зуд и раздражение.
Комментарий эксперта
Юрий Копанев, педиатр
Зеленка и фукорцин хорошо подходят для того, чтобы подсушить пузырьки и избежать присоединения инфекции. Но это не средства лечения самой болезни, а только вспомогательные и не обязательные меры.
От зуда эффективнее применять антигистаминные средства, поддерживать в помещении относительную прохладу, коротко подстригать ногти, чтобы больной даже во сне не мог расчесать пузырьки.
Комментарий эксперта
Павел Воробьев, доктор медициинских наук
Зеленка — препарат, давным-давно себя изживший. Проще помыть поврежденную кожу водой с мылом. Не должен применяться препарат, эффективность которого даже не доказана. Но наши граждане все равно упорно пользуются зеленкой, ставят банки, лепят горчичники и измеряют температуру ртутными термометрами, которые уже даже официально запрещены. Мне неведомо, зачем при ветрянке зеленкой замазывают прыщики. Смысла в этом нет.
Комментарий эксперта
Елена Неволина, фармацевт
Конечно, и у зеленки, и у йода есть свои недостатки, которых нет у более современных антисептиков. Но эти препараты дешевы, что для части населения имеет значение, и потому дешевые антисептики любят и покупают. На Западе ветрянку вообще лечат специальными средствами от герпеса, на основе ацикловира (зовиракс и аналоги). Возможно, придут к этому и у нас. Но пока на препарат есть спрос, я считаю, что он должен оставаться в продаже.
А вообще ветрянку можно не мазать ничем, если высыпаний не слишком много, и они не причиняют больших неудобств. Все проходит быстро и без дополнительной обработки краской Кастеллани или привычной зеленкой.
Но есть и третья точка зрения: раскрашивание больного «под леопарда» делается не для того, чтобы быстрее вылечить прыщики, а чтобы легче отличать первые высыпания от более поздних. Потому что так удобнее считать дни до окончания карантина: считается, что больной остается разносчиком инфекции в течение 5-7 дней после появления последних пузырьков.
Именно поэтому многие родители раскрашивают своих детей в разные цвета: зеленые «горошки» — первая волна сыпи, малиновые-фукорциновые — более поздние пузырьки, бежевые следы марганцовки или рыжие от йода указывают на самые последние. Очень удобно. Если утром нового дня все папулы уже раскрашены, а новых нет — можно планировать через неделю закрывать больничный лист и возвращаться на учебу и работу.
Пройдите тестТест: ты и твое здоровье
Пройди тест и узнай, насколько ценно для тебя твое здоровье.
Использованы фотоматериалы Shutterstock