Менструальный цикл
Содержание:
- Приемы расчета лютеиновой фазы
- Что такое «криопротокол»?
- Диагностика тонкого эндометрия
- Что такое киста яичника?
- Диагностика альгодисменореи
- Сбой и нарушенное функционирование
- Причины отклонения содержания эстрадиола у женщин
- Как определить овуляцию
- Причины «скачущего» цикла: сбой месячных опасен
- Как сдавать кровь на гормоны. Расшифровка результатов анализа.
- Причины нарушений менструального цикла
- Пониженный прогестерон в лютеиновую фазу
- Низкий прогестерон в лютеиновой фазе
Приемы расчета лютеиновой фазы
В норме после овуляции наступает лютеиновая фаза. Как рассчитать ее продолжительность, не зная периода первой фазы цикла и дней овуляции? На самом деле это проблематично. Сначала нужно понять в какой период наступает овуляция.
Менструальный цикл у женщин носит индивидуальный характер, поэтому может варьироваться в пределах 21-31 день. Для расчета длительности каждой фазы, можно просто продолжительность всего цикла поделить на два. Именно второй период – лютеиновая фаза. 21 день цикла сложнее просчитать, так как, возможно, первая половина будет короче.
Поскольку средняя продолжительность менструального цикла составляет 28 дней, то лютеиновая фаза будет равна двум неделям
Обратим внимание на каждую фазу и на то, какие процессы происходят в том или ином периоде цикла:
- В менструальной фазе неоплодотворенная яйцеклетка, эндометрий и кровь выходят из влагалища. Со дня таких выделений начинается новый цикл. Также на протяжении двух недель созревают новые фолликулы;
- Овуляторная фаза наступает после разрыва фолликула и выхода яйцеклетки из него. Женская половая клетка готова к оплодотворению и по маточным трубам продвигается к матке;
- Перед тем как определить лютеиновую фазу менструационного цикла, нужно просчитать день овуляцию. Именно после нее начинается период формирования и работы желтого тела. Эта фаза является завершающей и длится до момента начала менструальных выделений.
Что такое «криопротокол»?
Криопротокол – отсроченный перенос эмбрионов, которые получены в результате ЭКО и заморожены для использования в одном из следующих циклов. Термины «криоперенос» и «криоцикл» из этой же области. Первоначально сфера применения таких протоколов ограничивалась случаями, когда пациенты замораживали свои эмбрионы в ходе ЭКО для наступления беременности в отдаленном будущем. Сейчас криопереносы часто проводят по медицинским показаниям.
Рекомендации перед криптопротоколом
Этот вид протокола возможен только после обычного ЭКО (за исключением переноса донорских эмбрионов). Если криопротокол назначается по медицинским показаниям, то предваряющая его программа завершается на этапе получения эмбрионов. Эмбрионы замораживаются методом витрификации – только он может обеспечить бережную заморозку и размораживание.
Подробнее про витрификацию читайте в разделе про наш криобанк.
Когда начинается криопротокол, эмбрионы размораживаются и переносятся будущей маме. Нужна ли какая-то подготовка к криопереносу? Обследование – такое же, как перед свежим циклом ЭКО. Если эмбрионы получены недавно, то большинство анализов обычно еще действительны, надо пересдать только просроченные. Кроме того, лечащий врач-репродуктолог может сделать индивидуальные назначения.
Подготовка к переносу эмбрионов
Что перед протоколом может сделать сама пациентка для увеличения шансов на успех? По-особенному готовится к процедуре криопереноса не нужно. Достаточно выполнить несколько простых правил:
- строго следовать предписаниям своего доктора;
- избегать больших нагрузок, но не отказываться от физической активности;
- остерегаться респираторных инфекций, переохлаждений, других неблагоприятных внешних факторов;
- за несколько дней до процедуры отказаться от половой жизни.
Диагностика тонкого эндометрия
Истончение эндометрия может не проявляться симптоматически. Клинические проявления во многом зависят от причин развития проблемы. При гормональных сбоях будет отмечаться задержка месячных, при воспалении – умеренные периодические боли, при ановуляции – аменорея (отсутствие месячных).
Заподозрить гипоплазию эндометрия позволяет ультразвуковое исследование. Однако только его недостаточно. На УЗИ врач определит несоответствие толщины эндометрия фазе менструального цикла.
Золотой стандарт диагностики тонкого эндометрия – гистероскопия с последующей биопсией. Врач проводит визуальный осмотр матки с помощью специального аппарата и выборочно проводит забор участков ткани. После гистероскопии материал исследуется патоморфологом, чья главная задача: обнаружить или исключить признаки хронического воспаления. С помощью современных методов проводится оценка количества рецепторов эндометрия, распознающих гормоны, и количества выпячиваний (пиноподий), распознающих эмбрион.
Что такое киста яичника?
Эта патология заключается в появлении в яичнике доброкачественного новообразования, состоящего из четко выраженной оболочки, заполненной жидким или кашеобразным содержимым. В зависимости от причин появления выделяют следующие виды кисты:
- Функциональная. Такая киста образуется у женщин детородного возраста (реже – климактерического) из фолликулов яичника при нарушении процесса овуляции (например, из-за гормонального сбоя). При этом яйцевой мешок не рассасывается, давая выход созревшей яйцеклетке, а сохраняется и увеличивается в объеме. Функциональная киста в большинстве случаев доставляет только дискомфорт и не угрожает здоровью женщины. В течение примерно 2-3 менструальных циклов она самостоятельно уменьшается в размерах, рассасывается и пропадает.
- Органическая. Киста этого типа уже не проходит сама собой и является полноценной патологией. От функциональной она отличается более плотной стенкой и различными типами содержимого. Единственным способом ее лечения является аккуратная операция по удалению кисты яичника с сохранением неповрежденной ткани органа (насколько это возможно).

Механизм появления органической кисты бывает различным, что также обуславливает и разницу в строении ее подвидов – например:
- дермоидная разновидность (тератома) образуется из-за нарушения процесса эмбриогенеза в яичнике и представляет собой капсулу, содержащую нетипичные для этого органа ткани – волосы, кожу, зубы, кости, иногда даже зачатки полноценных органов;
- эндометриоидная киста образуется из-за заноса клеток маточного эндометрия в яичники, в ее полости содержится характерная темно-коричневая густая жидкость, состоящая из старой менструальной крови;
- паровариальная киста образуется из тканей связочного аппарата яичников, может располагаться около самих яичников или ближе к маточным трубам.
Причинами появления кисты яичника могут быть:
случайные или насильственные травмы, неосторожное хирургическое вмешательство и т. д.;
гормональные сбои, вызванные приемом медицинских гормонов, контрацептивов, нарушениями питания, различными заболеваниями, стрессом;
воспалительные заболевания органов малого таза, вызванные инфекционными возбудителями, воздействием негативных факторов внешней среды (например, холодом);
различные обменные нарушения – в частности, сахарный диабет.. В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины
Однако, при отсутствии лечения она может вызвать следующие осложнения:
В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины. Однако, при отсутствии лечения она может вызвать следующие осложнения:
- Разрыв кисты. Это нарушение целостности оболочки, из-за которого ее содержимое попадает в брюшную полость. В зависимости от типа новообразования, его размера и других факторов разрыв может сопровождаться как незначительной болью, так и тяжелым шоком.
- Перекручивание кисты. В этом случае новообразование не лопается, однако перекручивается связка, которая соединяет пораженный яичник с маткой. Из-за этого нарушается кровоснабжение органа, что приводит к его атрофии и, как следствие, нарушению репродуктивной функции.
- Малигнизация. Это трансформация кисты из доброкачественной в злокачественную. Малигнизация происходит достаточно редко и зависит от типа новообразования, его размера и других факторов. Чаще всего перерождается в злокачественную опухоль муцинозная киста, отличающаяся высоким темпом роста.
- Воздействие на окружающие органы. Увеличиваясь в размерах, киста яичника воздействует на маточные трубы и матку, мочевой пузырь, кишечник. Это часто приводит к дискомфорту, боли, нарушению мочеиспускания, дефекации, репродуктивной функции.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Очевидно, что патологию, способную потенциально привести к таким осложнениям, необходимо лечить. Вылечить функциональную кисту довольно просто: она либо проходит сама, либо с помощью медицинских препаратов. С органической кистой ситуация сложнее – как правило, медикаментозная терапия в этом случае неэффективна. Единственным способом ее удалить остается хирургическое лечение.

Диагностика альгодисменореи
Для выяснения причины болевого синдрома в период менструации необходимо обратиться к врачу-гинекологу. Диагностика альгодисменореи включает в себя осмотр доктором. Специалист соберет подробный анамнез – как проходило половое созревание, в каком возрасте начались менструации. Также необходимо информировать врача о количестве беременностей и родов, наследственных заболеваниях по материнской линии, наличии в анамнезе воспалительных заболеваний репродуктивной системы. Информация позволит выяснить тип патологии в зависимости от происхождения – первичная альгодисменорея, или заболевание возникло в результате травмы, воспаления. Осмотр слизистой влагалища и шейки матки на зеркалах необходим для оценки состояния половых путей – наличие слизи, ее цвет, налет на стенках влагалища, гиперемия, патологические выделения, эрозивные изменения на шейке матки. При осмотре на зеркалах проводят забор материала на лабораторные анализы:
Мазок на цитологию берут из уретры, шейки матки, влагалища. Мазок необходим для того, чтобы исключить такие инфекции, как гонорея, кандидоз, хламидиоз и другие. Данные инфекции могут быть причиной альгодисменореи. Анализ определяет степень чистоты влагалища, а также выявляет наличие атипичных клеток.
Мазок на бактериальный посев. Суть исследования заключается в заборе клеток из половых путей и переносе их на питательную среду в лабораторных условиях. Результат оценивается через несколько дней после посева культуры. Также в ходе анализа определяется чувствительность микрофлоры к антибактериальным препаратам.
Гистологическое исследование. Забор материала слизистой для изучения морфологии клеток
Пристальное внимание уделяется клеткам шейки матки. Анализ позволяет диагностировать на ранних стадиях эрозивные, предраковые состояния, онкологические патологии.
Диагностика методом полимеразной цепной реакции (ПЦР) – это точное определение возбудителя даже при его ничтожно малом количестве в материале для исследования
Метод основан на выявлении ДНК возбудителя в материале, взятом в месте воспалительного процесса, или в крови пациента.
Кроме перечисленного гинеколог выдает направления на общеклинические анализы крови и мочи – биохимический анализ крови, клинический анализ крови, общий анализ мочи. При подозрении на заболевания других органов и систем пациентка направляется к специалистам другого профиля – нефролог, эндокринолог, хирург. Также для диагностики используется ультразвуковое исследование органов малого таза. Диагноз – вторичная альгодисменорея ставится в том случае, когда на УЗИ выявляются пороки развития половых органов, новообразования, спаечный процесс и другие состояния, вызывающие болезненность во время менструации. В более сложных ситуациях применяют гистероскопию и диагностическую лапароскопию.
Сбой и нарушенное функционирование
Фолликулиновая фаза у женщин может протекать разное количество времени. Когда созревание фолликула проходит стремительно, то длительность фазы укорачивается. Однако прочих сбоев и нарушений не происходит, потому как укороченная фаза не оказывает никакого влияния на саму овуляцию и на последующее зачатие. Но в том случае если фаза проходит дольше нормального времени, то овуляция вообще не случается, так как в этом случае фолликул либо зреет слишком продолжительно, либо вообще не созревает. К причинам, по которым может отсутствовать овуляция у представительниц женского пола, можно отнести следующие:
- наступление беременности;
- кормление грудью;
- резкая отмена гормонального средства;
- переходный возраст у подростка;
- климакс;
- сбой гормонального фона.
Недостаточность или перебои в нормальной продолжительности фолликулярной фазы могут вызвать следующие факторы:
- болезни;
- смена климата;
- лишняя масса тела;
- стрессовая ситуация;
- очень низкий вес;
- профессиональные занятия спортом, поднятие тяжестей.
Если зачатие не происходит, то после того как закончится овуляторная фаза, лютеиновая фаза, которые продолжаются до 12 суток, уже сформированное желтое тело, свою жизнь прекратит. Количество простегерона и эстрогенов понизится, что, в свою очередь, синтезирует простагландины. Маточный орган начинает сокращаться, происходят сосудистые спазмы, поверхностные слои эндометрия отсоединяются. А далее опять идет фолликулярная фаза, овуляторная и лютеиновая фаза менструационного цикла, начинается очередной менструальный цикл.
Причины отклонения содержания эстрадиола у женщин
Повышение концентрации гормона у женщин – признак многих заболеваний и нарушений. К причинам увеличения его содержания в организме относятся:
- гипертиреоз;
- заболевания печени;
- злокачественные опухоли яичников;
- опухоль надпочечников;
- раннее половое созревание.
Повышается уровень эстрадиола во время беременности. Это позволяет дифференцировать аменорею, вызванной беременностью от расстройств, связанных с наступлением менопаузы – тогда концентрация этого гормона снижается. Кроме всего прочего, повышает содержание Estradiol в крови прием комбинированных оральных контрацептивов.
Комбинированные оральные контрацептивы
При оценке резерва яйцеклеток содержание гормона в первой (фолликулярной) фазе должно быть низкое, повышение концентрации гормона указывает на снижение резерва яичников или их кисту. Уровень эстрадиола ниже нормы во время овуляции свидетельствует об отсутствии созревания фолликула. Соотношение эстрадиола выше 200 пг/ мл означает наличие зрелого фолликула.
Эстрадиол ниже нормы у женщин указывает на гипофункцию гипофиза, синдром поликистозных яичников. Еще одной причиной является менопауза – тогда физиологически уровень эстрадиола падает.
Как определить овуляцию
Медики различают два основных симптома наступления овуляции, это повышенное либидо и наличие болевых ощущений в нижней части живота. В период осмотра у доктора на гинекологическом кресле отмечается увеличение выделений, слизи из маточной шейки. Кроме того, сегодня продается специальный микроскоп для определения кристаллизации, эластичности и состава слизи. При помощи этого приспособления можно определить овуляцию и дома.
Точно определить овуляцию помогает измерение базальной температуры. Низкая ректальная температура и увеличенная ректальная температура на следующие сутки говорит о наступлении овуляции. Необходимо вести график базальной температуры, он поможет избежать ошибки во время определения овуляции. Однако все эти симптомы и способы определения не являются гарантом определения овуляции. Но существуют методики, которые могут определить наступление овуляции на 100%. К этим методикам относятся УЗИ и тестирование мочи на ЛГ. ЛГ – это лютеинизирующий гормон.
-C3ib1y_6bI
Тестирование можно проводить в домашних условиях. Начало тестирования зависит от индивидуального цикла женщины, от его длительности. Если менструация идет без сбоев, то начать делать тесты на определение овуляции рекомендуется на 17 день до начала следующих месячных, потому как фаза желтого тела продолжается в среднем две недели после овуляции. К примеру, если менструальный цикл длится 28 суток, то тесты надо начинать делать с 11-ых суток. Если цикл длится 35 суток, то тестирование начинать следует с 18-ых суток. Когда менструальный цикл идет все время со сбоями, то необходимо отсчитать цикл за последние полгода. Если цикл ежемесячно сбивается и не подконтролен, то тестирование на овуляцию проводить не имеет смысла, потому как они очень дорого стоят. В таком случае для определения овуляции лучше подойдет ультразвуковое исследование. Процедура УЗИ позволяет доктору рассмотреть, каких размеров достиг фолликул. И только после этого можно подсчитать примерное начало овуляции и проводить тестирование. Проводить тестирование лучше после 10 утра, тест надо делать всегда в одно и то же время.
Рекомендуется не мочиться за 4 часа до проведения теста. Также врачи рекомендуют как можно меньше пить перед тестированием, так как излишняя жидкость снижает ЛГ в крови, и тест даст неверный результат. Для определения овуляции при помощи тест полоски, следует помочиться в банку, извлечь из упаковки тест-полоску, поместить ее в банку точно до контрольной линии и выждать примерно 5 секунд. После этого полоску надо извлечь из мочи и выложить на 20 секунд на сухую горизонтальную поверхность. Точный результат высветится через 3 минуты. Проявление одной полоски сообщает женщине о необходимости проведения еще одного теста, овуляция не наступила. А вот наличие на тесте двух полосок означает, что овуляция произошла, и организм готов к зачатию.
Причины «скачущего» цикла: сбой месячных опасен
Физиологические причины менструальных нарушений
Физиологические причины наименее опасные и легче остальных поддаются устранению. К ним относится:
- стресс и нервное перенапряжение, недосыпание, хроническая усталость;
- сильные физические перегрузки;
- нарушение массы тела (ожирение и истощение);
- резкая смена климата;
- активизация или отсутствие половой жизни;
- строгие диеты, употребление алкоголя, табака, наркотиков, чрезмерное потребление кофеина;
- послеродовой период и период лактации;
- различные чистки, выскабливания;
- радиация и отравления.
Нарушение массы тела может привести не только к сбою цикла, но и вовсе к его временному отсутствию. Это происходит из-за выработки в жировой ткани мужского гормона андрогена, причем, чем больше этой ткани, тем больше выделяется гормона.
Патологические причины проблем с менструацией: срочно к гинекологу!
Патологические причины более опасны и могут привести к серьёзным осложнениям при несвоевременной диагностике и лечении. К ним относятся следующие основные заболевания:
- опухолевые и полипозные образования, различные «омы» — например, миомы матки, нарушающие правильное функционирование половой системы;
- патологии яичников (киста, поликистоз, дисфункция);
- инфекционно-воспалительные процессы в половой сфере;
- эндометриоз матки;
- гиперплазия эндометрия;
- заболевания щитовидной железы;
- другие заболевания «неполовой» сферы, вызывающие гормональный дисбаланс (заболевания крови, сахарный диабет и т.д.);
- наследственная предрасположенность.
Ряд таких заболеваний-провокаторов широк: от легкой простуды половых органов до онкологии. Сюда можно также отнести замершую беременность, выкидыш и осложнения после аборта. Зачастую патология протекает бессимптомно, общее состояние удовлетворительное, а вот менструальный цикл нерегулярный. В этом случае потребуется специальное обследование для подтверждения или опровержения факта наличия патологии.
Медикаментозные причины нарушений месячных
Медикаментозные причины заключаются в приёме лекарственных препаратов. Практически любое лекарство, попавшее в организм, влияет на все органы и системы, особенно, на репродуктивную. Могут нарушить цикл следующие препараты:
- Антидепрессанты – вызывают задержку менструации и уменьшают обильность выделений;
- Антикоагулянты и препараты для разжижения крови – увеличивают интенсивность кровотечения;
- оральные контрацептивы – длительный приём гормональных препаратов укорачивает продолжительность месячных и делает их скудными, а неправильный подбор может кардинально изменить цикл. Отмена оральных контрацептивов зачастую также приводит к нарушению цикла, однако это не несёт опасности для организма. Полное восстановление в таких случаях происходит через 2 – 3 месяца цикла;
- Кровоостанавливающие препараты – уменьшают количество выделений;
- Противоязвенные средства – вызывают задержку месячных;
- Внутриматочная спираль – организм воспринимает её установку как стрессовую ситуацию, поэтому даже если она выполнена правильно, возникают небольшие сбои цикла.
Неправильное расположение внутриматочной спирали или неграмотная установка часто провоцируют маточные кровотечения или серьёзные нарушения цикла. Его стабилизация в норме должна произойти за 3 – 4 цикла.
Как сдавать кровь на гормоны. Расшифровка результатов анализа.
Для анализа на гормоны используется кровь из вены.
В зависимости от клинических признаков, указывающих на определённую патологию, обычно назначается анализ с тестами на конкретные гормоны.
Наиболее полную картину состояния здоровья можно получить, сдав анализ на следующие гормоны.
Гормоны щитовидной железы:
- Т3 (трийодтиронин) свободный – стимулирует кислородный обмен в тканях. Нормальные значения: 2,6 — 5,7 пмоль/л.
- Т4 (тироксин) свободный – стимулирует синтез белков. Нормальные значения: 0,7-1,48 нг/дл.
- Антитела к тиреоглобулину (АТ-ТГ) – важный параметр для выявления ряда аутоиммунных заболеваний. Нормальные значения: 0-4,11 Ед/мл.
- Некоторые другие.
Гормоны гипофиза:
- ТТГ (тиреотропный гормон) – стимулирует выработку гормонов щитовидной железы (Т3 и Т4). Нормальные значения: 0,4-4,0 мЕд/л. Повышенное значение ТТГ, как правило, свидетельствует о пониженной функции щитовидной железы.
- ФСГ (фолликулостимулирующий гормон). Нормальные значения: у женщин – зависит от фазы менструального цикла. I фаза – 3,35-21,63 мЕд/мл; II фаза – 1,11-13,99 мЕд/мл; постменопауза – 2,58-150,53 мЕд/мл; девочки до 9 лет 0,2-4,2 мЕд/мл. У мужчин – 1,37-13,58 мЕд/мл.
- ЛГ (лютеинизирующий гормон). Нормальные значения: у женщин – зависит от фазы менструального цикла. I фаза – 2,57-26,53 мЕд/мл; II фаза – 0,67-23,57 мЕд/мл; постменопауза – 11,3-40 мЕд/мл; девочки до 9 лет — 0,03-3,9 мЕд/мл. У мужчин – 1,26-10,05 мЕд/мл.
- Пролактин. Основная функция – стимулирование развитие молочных желез и лактации. Нормальные значения: у женщин (от первой менструации до менопаузы) – 1,2-29,93 нг/мл; у мужчин – 2,58-18,12 нг/мл. Повышенная концентрация пролактина называется гиперпролактинемией. Различают физиологическую и патологическую гиперпролактинемию. Физиологическая гиепрпролактинемия может быть вызвана кормлением грудью, беременностью, сильными физическими нагрузками, стрессом. Повышенная концентрация пролактина у женщин приводит к нарушению менструального цикла, может быть причиной бесплодия. У мужчин гиперпролактинемия ведет к снижению полового влечения и импотенции.
- АКТГ (адренокортикотропный гормон) – стимулирует синтез и секрецию гормонов коры надпочечников. Нормальные значения: 9-52 пг/мл.
- Некоторые другие.
Половые гормоны:
- Тестостерон (мужской половой гормон) – вырабатывается надпочечниками и в половых железах (у мужчин – в яичках, у женщин – в яичниках). Воздействует на развитие половых органов, формирование вторичных половых признаков, рост костей и мышц. Нормальные значения: у мужчин — 4,94-32,01 нмоль/л, у женщин – 0,38-1,97 нмоль/л.
- Эстрогены (женские половые гормоны). Основные эстрогены – прогестерон и эстрадиол – вырабатываются надпочечниками и яичниками. Нормальные значения прогестерона у женщин зависят от фазы менструального цикла: I фаза – 1,0-2,2 нМ/л; II фаза — 23,0-30,0 нМ/л; для постменопаузы – 1,0-1,8 нМ/л. Аналогично для эстрадиола: I фаза — 198-284 пМ/л: II фаза — 439-570 пМ/л; для постменопаузы – 51-133 пМ/л. Повышенные значения эстрогенов могут указывать на опухоли яичников и коры надпочечников, а также цирроз печени. Пониженные – на недостаточное развитие и склероз яичников.
Гормоны надпочечников:
- ДЭА-с (дегидроэпиандростерона сульфат) – необходим для синтеза тестостерона и эстрогенов. Диапазон нормальных значений для концентрации данного гормона: 3591-11907 нмоль/л; у женщин – 810-8991 нмоль/л. Однако это общая картина, при обработке данных анализа надо также учитывать возраст пациента.
- Кортизол – участвует во многих обменных процессах, активно вырабатывается в результате реакции организма на голод или стресс. Нормальные значения: для детей до 16 лет – 3-21 мкг/дл, у взрослого человека — 3,7-19,4 мкг/дл.
- Альдостерон – отвечает за регулирование водно-солевого баланса в организме. Нормальные значения: 35 — 350 пг/мл.
Причины нарушений менструального цикла
Все причины нарушений менструального цикла можно разделить на 2 большие группы — органические и функциональные.
Чаще всего органическими причинами являются полипы или гиперплазия эндометрия, аденомиоз или эндометриоз матки, миома матки в случае подслизистого расположения и малигнизация.
К функциональным причинам относится дисфункция яичников в результате смены климата и места жительства, переутомления, стресса, нарушений в питании, приема лекарственных препаратов (антикоагулянты, гормоны, препараты из сферы психиатрии), нарушения свертываемости крови.
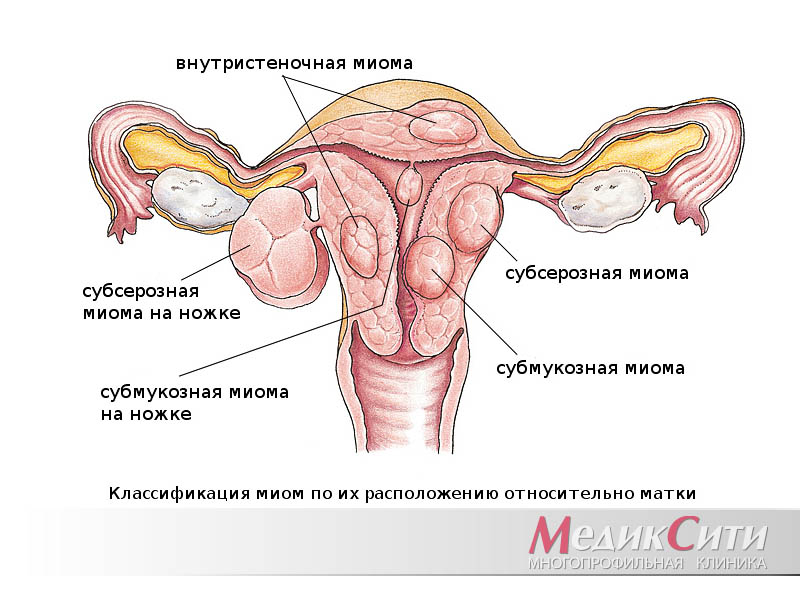
1
Миома матки
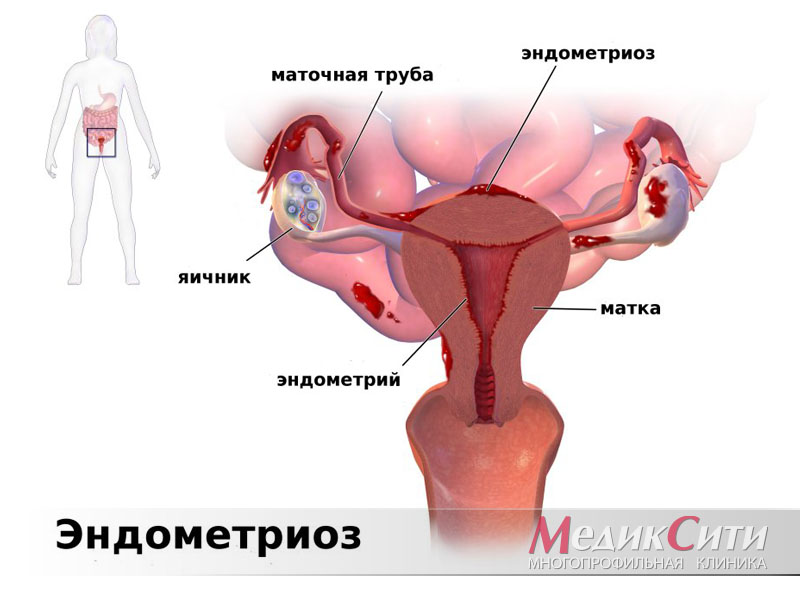
2
Эндометриоз
3
УЗИ органов малого таза
Пониженный прогестерон в лютеиновую фазу
Снижение уровня прогестерона:
- хроническое воспаление внутренних половых органов;
- персистенция фолликула (гиперэстрогения);
- ановуляторные дисфункциональные маточные кровотечения (снижение секреции прогестерона во 2-й фазе менструального цикла);
- различные формы нарушения менструального цикла;
- приём ряда препаратов: ампициллин, карбамазепин, ципротерон, даназол, эпостан, эстриол, гозерелин, леупромид, пероральные контрацептивы, фенитоин, правастатин, простагландин F2 и др.
Важно! При пониженном уровне прогестерона в лютеиновой фазе могут наблюдаться сложности с наступлением беременности. К тому же увеличивается риск выкидыша или преждевременных родов.. Если уровень прогестерона ниже нормы, также проверяют концентрацию эстрадиола
Отклонения от нормы указывают на гормональные сбои. В таких случаях врачом подбирается заместительная гормональная терапия. Дополнительно назначается белковая диета. Также необходимо избегать стрессовых ситуаций и уделять достаточно времени отдыху.
Если уровень прогестерона ниже нормы, также проверяют концентрацию эстрадиола. Отклонения от нормы указывают на гормональные сбои. В таких случаях врачом подбирается заместительная гормональная терапия. Дополнительно назначается белковая диета. Также необходимо избегать стрессовых ситуаций и уделять достаточно времени отдыху.
Низкий прогестерон в лютеиновой фазе

В некоторых случаях беременность у женщины наступает, но самопроизвольно замирает или прерывается на ранних сроках. Это часто бывает обусловлено низким уровнем прогестерона в лютеиновой фазе. При недостатке гормона беременности желтое тело не может полноценно выполнять функции плаценты, в результате чего плодное яйцо недополучает необходимые питательные вещества и перестает развиваться.
Лечение прогестероновой недостаточности в лютеиновой фазе заключается в гормонотерапии. Женщине до 16 недели беременности рекомендуют принимать утрожестан.
Важно: лютеиновая недостаточность, в большинстве случаев успешно устраняется, что позволяет женщинам в скором времени увидеть заветные две полоски на тесте. Женщине с подозрением на отклонения менструального цикла необходимо обратиться к гинекологу и с его помощью установить причину данных нарушений