Нейробластома
Содержание:
- Что такое Опухоли надпочечников —
- «Спасибо, что в Омске нас не взяли»
- Патогенез (что происходит?) во время Опухолей надпочечников:
- Факторы риска появления
- Осложнения опухоли надпочечника
- Симптомы Опухолей надпочечников:
- Мероприятия 2021
- Отчего «мушки» перед глазами летают?
- Клиническая классификация
- Факторы риска и причины возникновения ретинобластомы
- Общие сведения
- Симптомы опухоли надпочечника
Что такое Опухоли надпочечников —
В организме два надпочечника — по одному над верхним полюсом каждой почки. Это специализированные железы, высвобождающие гормоны, которые воздействуют на поддержание кровяного давления, обмен электролитов (калия, натрия, магния и других). Рак этих желез встречается сравнительно редко, чаще встречаются доброкачественные изменения, но поскольку продуцируемые пораженными надпочечниками гормоны превышают количество гормонов, выделяемых здоровой железой, они обычно вызывают различные изменения. Опухоли внешнего (коркового) слоя железы чаще бывают доброкачественными.
Из внутреннего слоя надпочечника (мозгового) могут развиваться два основных типа опухолей — нейробластома, поражающая преимущественно детей, и феохромоцитома. Раковые опухоли составляют лишь около 10% этих образований.
Еще один тип опухолей, поражающий как корковый, так и мозговой слой надпочечника — инсиденталомы — так называемые немые опухоли, не выделяющие гормонов, составляют до 10 % всех опухолей надпочечника.
«Спасибо, что в Омске нас не взяли»

Центр онкологии им. Петрова, Санкт — Петербург
Лера стала частой гостьей больниц, когда в возрасте одного года переболела менингоэнцефалитом. Когда девочке было три года, у неё в забрюшинном пространстве нашли опухоль, которую биопсия определила как раковую. Родители были в шоке – ведь, пока ждали обследования, анализ крови на онкомаркеры у ребёнка взяли. Анализ был чистый.
Потом было несколько лет поездок между родным Омском и Москвой и два рецидива. В Омске девочке дважды начинали капать химиотерапию.
В первый раз лечение прервали в середине второго курса, – критически упали показатели крови. Всего тогда удалось пройти пять курсов из положенных по протоколу шести. Но на несколько месяцев ребёнок ушёл в ремиссию. Во второй раз кровь «завалилась» снова в середине второго курса, а опухоль на лечение не реагировала.
Позже девочку прооперировали в Москве, но положенное при её диагнозе послеоперационное лечение проводить не стали — приехавшая в больницу с весом 18 килограммов, при выписке малышка весила 11. Когда через год рак вернулся снова, от лечения в Омске врачи родителей отговорили, а в Москве в это время был карантин.
«Знаете, я им за это благодарна», — говорит Мария. — «Если бы в Омске нас просто опять взяли на неэффективное лечение, я бы сейчас с вами не разговаривала».
А тогда начался поиск. Родители другого ребёнка, который тоже когда-то лечился в Омском отделении детской онкологии, рассказали Марии, что новый протокол лечения нейробластомы есть в центре Петрова в Санкт-Петербурге.

В перевязочной. Светлана Кулева, доктор медицинских наук, заведующая отделением химиотерапии и комбинированного лечения злокачественных опухолей у детей НМИЦ онкологии имени ПетроваКомментирует Светлана Кулева, доктор медицинских наук, заведующая отделением химиотерапии и комбинированного лечения злокачественных опухолей у детей НМИЦ онкологии имени Петрова:
— В Центре онкологии им. Петрова чаще всего попадают дети из группы высокого риска – со сложными формами нейробластом. Для лечения мы используем принятый в мире протокол:
Сначала пациенту назначают шесть курсов полихимиотерапии. Затем следует закрепление результатов лечения – два курса высокодозной химиотерапии с пересадкой пациенту стволовых клеток его собственного костного мозга. Такая мера позволяет уничтожить одиночные раковые клетки, которые остались в организме после первой стадии лечения.
Тандемная (двойная) трансплантация, которую используют в НМИЦ, увеличивает шансы пациента на полное выздоровление до 60-70%.
Завершают лечение 2-5 курсов иммунотерапии.
В России тандемная трансплантация костного мозга при нейробластоме используется только в Центре онкологии им. Петрова, другие клиники используют только одиночную трансплантацию без последующего перехода к иммунотерапии. В то же время в США сейчас обсуждается целесообразность трипл-тандемной (тройной) трансплантации при этом заболевании.
Патогенез (что происходит?) во время Опухолей надпочечников:
Надпочечники вырабатывают гормоны, регулирующие обмен веществ, артериальное давление, а также женские и мужские половые гормоны. Так что основные проявления опухоли надпочечника связаны с действием того гормона, который она вырабатывает в избыточном количестве.
Различают первичныеи метастатические опухоли надпочечников
Первичные опухоли надпочечниковотносятся к одному из важных и трудных в диагностическом и лечебном плане разделов клинической онкологии. Эти заболевания объединяют группу различных вариантов опухолей, в число которых входят и гормональноактивные опухоли надпочечников. Общепринято классифицировать опухоли надпочечников на доброкачественные и злокачественные
Это имеет важное практическое значение относительно прогноза заболевания, так как хирургическое удаление доброкачественной опухоли ведет к полному выздоровлению, тогда как прогноз при злокачественных новообразованиях сомнителен. При этом морфологические признаки злокачественности опухолей надпочечников дискутируются до настоящего времени
Если до недавнего времени считалось, что опухоли надпочечников являются редкой патологией и составляют не более 0,6% всех злокачественных опухолей, то в настоящее время благодаря широкому внедрению в повседневную клиническую практику таких неинвазивных, но весьма информативных методов диагностики, как УЗИ, КТ, МРТ, резко возросло число обнаруживаемых новообразований в забрюшинном пространстве. Часть таких образований локализуется в надпочечнике и в большинстве случаев является опухолями, исходящими либо из коркового, либо мозгового его слоев.
Надпочечники имеют сложное гистологическое строение и состоят из двух отличающихся друг от друга в эмбриологическом и морфологическом отношении слоев – коркового и мозгового.
В отечественной и зарубежной литературе существует большое количество различных классификаций опухолей надпочечников. В настоящее время в основном используется классификация, основанная на гистогенетическом принципе:
-
Эпителиальные опухоли коры надпочечников:
- аденома,
- карцинома.
-
Мезенхимальные опухоли:
- миелолипома,
- липома,
- фиброма,
- ангиома.
-
Опухоли мозгового слоя надпочечников:
- феохромоцитома,
- нейробластома,
- ганглиома,
- симпатогониома.
Одной из наиболее удобных клинико–морфологических классификаций является классификация, предложенная Micali F. et al. (1985).
Злокачественные опухоли надпочечников нуждаются в клинической классификации по стадиям. Одними из первых пытались решить эту задачу Macfarlan D.A. в 1958 году, а затем Sullivan M. в 1978, который модифицировал классификацию Macfarlan D.A. по системе TNM:
- T1 – относительно малые размеры опухоли – до 5 см.
- T2 – относительно большие размеры опухоли – более 5 см.
- T3 – любой размер опухоли с местной инвазией в окружающие ткани.
- T4 – любой размер опухоли с прорастанием в окружающие органы, печень, почки, поджелудочную железу, нижнюю полую вену.
- N0 – регионарные лимфатические узлы не увеличены.
- N1 – имеются метастазы в парааортальные и паракавальные лимфатические узлы.
- N2 – имеется поражение лимфатических узлов других локализаций.
- M0 – нет отдаленных метастазов.
- M1 – есть отдаленные метастазы.
- Стадия I – T1N0M0
- Стадия II – T2N0M0
- Стадия III – T1N1M0, T2N1M0, T3N0M0
- Стадия IV – T4N2M0, T4N2M1.
Однако данная классификация нуждается в совершенствовании и не находит широкого применения в лечебной практике. Чаще всего используется классификация, предложенная О.В. Николаевым (1963), согласно которой опухоли делятся на следующие виды: кортикостерома, андростерома, кортикоандростерома, альдостерома, кортикоэстрома и комбинированные опухоли. Каждая из них может быть доброкачественной или злокачественной.
Факторы риска появления
Нейробласты после рождения ребенка присутствуют в норме, так как во внутриутробном периоде развитие нервной системы не заканчивается. В дальнейшем зародышевая ткань может созревать и превратиться в функционирующие симпатические ганглии или трансформироваться в нейробластому.
Точный механизм образования опухоли не установлен. Предположительно на детей действует какой-то внешний мутагенный фактор, из-за которого происходит сбой генетической программы. Пока связать риск развития новообразования удалось только с врожденным снижением иммунитета. Известны и семейные формы болезни, но их частота крайне низкая.
При исследовании хромосомного набора ткани нейробластомы выявлены 2 признака, которые проявляются при высокой агрессивности опухоли. Потеря локуса первой хромосомы и N-myc онкоген опухолевых клеток рассматриваются как маркер неблагоприятного вариант течения болезни.
Смотрите на видео о том, что такое нейробластома:
Осложнения опухоли надпочечника
Самыми грозными осложнениями доброкачественных гормон-неактивных опухолей является их трансформация в злокачественные. Зачастую это происходит при достаточно позднем обращении и запоздалой диагностике.
В случае поздней диагностики злокачественных опухолей могут возникнуть метастазы, которые усложняют процесс лечения, так как обнаружить все метастазы довольно сложно, а удалить ещё сложнее. Самые частые органы-мишени, куда происходит метастазирование злокачественного новообразования надпочечника — это лёгкие, печень и кости.
Феохромоцитома может осложниться нарушением мозгового кровообращения (инсультом), сердечного кровообращения (инфарктом), аритмией и острой почечной недостаточностью. Поэтому не стоит забывать, что длительное и частое повышение артериального давления влечёт за собой ремоделирование (перестройку) сердца и возникновение кардиологической патологии (например, сердечной недостаточности).
Самым грозным осложнением является катехоламиновый криз, который проявляется внезапным подъёмом артериального давления до 300 мм рт.ст. продолжительностью до 30 минут, головокружением, тремором, потливостью и внезапно оканчивается, после чего происходит обильное мочеиспускание. Его могут вызвать механические факторы (даже пальпация врача при исследовании), стресс, и другие. Купируется криз в/в введением альфа-адреноблокаторов (фентоламина) или нитратами.
гипергликемическая кома. Также из-за постоянного повышения сахара у больных происходят изменения в сосудах и чувствительных нервных волокнах.
Постоянное воздействие повышенного количества гормонов на клетки приводит к их необратимым изменениям.
Симптомы Опухолей надпочечников:
Проявления заболевания зависят от того гормона, который выделяет опухоль. При поражении коркового вещества надпочечника возможно развития синдрома Кушинга, для которого характерны значительные изменения в организме: отложения жира на туловище, особенно на задней части шеи, бедрах, мышечная слабость, истончение кожи с образованием характерных полос на нижней части живота, бедрах — стрий. У женщин возможен рост волос на лице и теле по мужскому типу при опухолях, выделяющих мужские стероиды. Возможно также развитие сахарного диабета. Нередко основным симптомом опухоли коркового слоя надпочечника является артериальная гипертония с постоянными высокими цифрами артериального давления. В последующем возможны нарушения работы почек. Вышеперечисленные симптомы встречаются и при раке надпочечника, и при доброкачественном поражении. Опухоли мозгового слоя надпочечника, чаще феохромоцитомы, продуцируют гормоны, влияющие на кровяное давление и ответные реакции на стресс, поэтому они могут стать причиной самых разнообразных симптомов, но основным проявлением таких опухолей является артериальная гипертония с частыми гипертоническими кризами. Во время кризов давление поднимается до 250-300 на 120-150 мм рт ст. После криза снижение давления сопровождается потоотделением, потерей сознания, непроизвольным мочеиспусканием. Гипертонические кризы могут приводить к различным осложнениям, самым опасным из которых является инсульт (инфаркт мозга или кровоизлияние в мозг). Эти опухоли более распространены среди лиц среднего возраста. При больших размерах опухоли надпочечника, ее можно прощупать через брюшную стенку. Тяжелые изменения в организме, сопровождающие гормон-вырабатывающие опухоли надпочечника, а также возможные осложнения, предполагают проведение надлежащего обследования как можно раньше.
Мероприятия 2021
28 мая 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ 2021 «РАК ПИЩЕВОДА И ЖЕЛУДКА: ЭПИДЕМИОЛОГИЯ, ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ, ТАРГЕТНАЯ И ИММУНОТЕРАПИЯ»
30 июня — 1 июля ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ «ИММУНОТЕРАПИЯ РАКА»
7-8 октября 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ «РАК ЛЕГКОГО: ПЕРВИЧНАЯ ПРОФИЛАКТИКА, СКРИНИНГ И ЛЕЧЕНИЕ»
28-29 октября 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ «ОНКОГИНЕКОЛОГИЯ: ЭПИДЕМИОЛОГИЯ, ПРОФИЛАКТИКА, СКРИНИНГ И ЛЕЧЕНИЕ»
ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ «РАК МОЛОЧНОЙ ЖЕЛЕЗЫ: ЭПИДЕМИОЛОГИЯ, ПРОФИЛАКТИКА, СКРИНИНГ И ЛЕЧЕНИЕ»
19-20 ноября 2021ЦЕНТРАЛЬНО- И ВОСТОЧНО-ЕВРОПЕЙСКАЯ ШКОЛА ОНКОЛОГИИ «ПЕРВИЧНАЯ ПРОФИЛАКТИКА И СКРИНИНГ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЙ»
Отчего «мушки» перед глазами летают?
Клинические проявления первичного гиперальдостеронизма (ПГА): артериальная гипертензия (, головокружение, появление «мушек» перед глазами); нарушения нейромышечной проводимости и возбудимости (мышечная слабость, парастезии, судороги, брадикардия); изменения функции почек (полиурия, полидипсия, никтурия). Указанные признаки не всегда присутствуют одновременно; нередко наблюдается малосимптомное и даже бессимптомное течение заболевания.
Приблизительно две трети всех случаев ПГА вызваны альдостеромой. Другая возможная причина ПГА – неаденоматозная двусторонняя гиперплазия надпочечников, которая встречается у одной трети пациентов с симптомами идеопатического первичного гиперальдостеронизма.
Основным методом лечения альдостеромы и узелковой гиперплазии надпочечников является хирургическое вмешательство – удаление изменённого надпочечника вместе с опухолью (адреналэктомия). Выполнение органосберегающих операций (энуклеация опухоли, резекция надпочечника) большинством хирургов, оперирующих на эндокринных органах, признано нецелесообразным в связи с высокой частотой рецидивов новообразований в оставленной ткани (до 50%).
Уже в ближайшем послеоперационном периоде в большинстве случаев отмечается нормализация АД, снижение концентрации альдостерона в плазме, постепенное повышение активности ренина, нормализация калиемии.
Клиническая классификация
Стадии развития нейробластомы:
- Стадия I: T1 — единичная опухоль размером 5 см и менее в наибольшем измерении, N — нет признаков поражения лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия II: Т2 — единичная опухоль размером более 5 см, но менее 10 см, N — нет признаков поражения лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия III: Tl, T2 — единичная опухоль размером 5 см и менее в наибольшем измерении; единичная опухоль более 5 см, но менее 10 см, N1 — метастатическое поражение регионарных лимфатических узлов, М —нет признаков отдаленных метастазов. Т3 — единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, М — нет признаков отдаленных метастазов.
- Стадия IVA: Tl, T2, ТЗ — единичная опухоль менее 5 см в диаметре; единичная опухоль более 5 см, но менее 10 см; единичная опухоль более 10 см, Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов, Ml — есть отдаленные метастазы.
- Стадия IVB: Т4 — множественные синхронные опухоли. Nx — любое, нельзя определить, есть или нет поражения регионарных лимфатических узлов. Мx — любое, нельзя оценить, есть или нет отдаленных метастазов.
По международной классификации развитие нейробластомы подразделяется на следующие стадии:
- Стадия I: Локализованная опухоль в пределах зоны первичной локализации; опухоль удалена с микроскопическими признаками её остатков или без них; макроскопически подтвержденное отсутствие метастазов в лимфоузлах по обе стороны позвоночника
- Стадия IIA: Односторонняя опухоль с удалением большей её части; отсутствие поражения лимфатических узлов с обеих сторон
- Стадия IIB: Односторонняя опухоль, удаленная полностью или большая её часть; есть метастатическое поражение односторонних лимфатических узлов
- Стадия III: Опухоль распространяется на противоположную сторону с метастатическим поражением регионарных лимфатических узлов или без него; односторонняя опухоль с метастазами в противолежащих лимфатических узлах; срединная опухоль с метастазами в лимфатических узлах с обеих сторон
- Стадия IV: Широко распространённая опухоль с отдалёнными метастазами в лимфатических узлах, костях скелета, легких и других органах
- Стадия IVS: Локализованная первичная опухоль, определяется в стадии I и II с метастазами в печень, кожу и/или костный мозг
Факторы риска и причины возникновения ретинобластомы
В большинстве случаев ретинобластома развивается вследствие изменения (мутации) в гене, известном как ген ретинобластомы (RB1). При наличии мутации в гене RB1 клетки растут и размножаются неправильно.
Существует два типа ретинобластомы: ненаследственная (спорадическая) и наследственная.
Чаще всего встречается спорадическая, или ненаследственная форма. Спорадическая ретинобластома не передается по наследству. В этом случае происходит мутация в гене RB1 в единственной клетке сетчатки глаза. Эта клетка делится и образует опухоль. У большинства пациентов с поражением только одного глаза ретинобластома носит спорадический характер.
Общие сведения
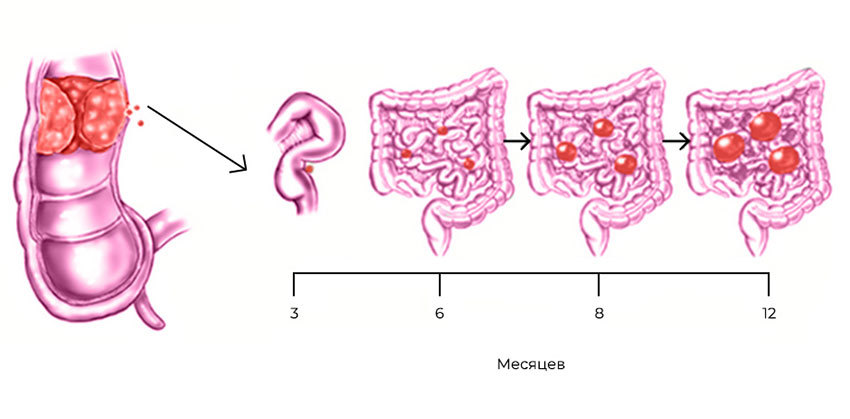
Нейробластома представляет собой эмбриональную злокачественную опухоль, которая формируется из незрелых клеток (симпатогониев), являющихся предшественниками симпатической нервной системы. Характерна манифестация заболевания в детском возрасте, преимущественно у детей раннего возраста и на ее долю приходится около 80% в возрастной группе детей до 5 лет. Около 40% случаев нейробластом приходится на первый год жизни ребенка, а по мере взросления количество случаев снижается. На момент постановки диагноза средний возраст детей составляет 22 месяца. При этом соотношение мальчиков и девочек составляет 1,2:1.
Преобладание у детей опухолей симпатической НС обусловлено прежде всего особенностями ее развития, поскольку процесс формирования симпатических ганглиев во внутриутробном периоде не заканчивается, а их клеточное строение становится аналогичным взрослым лишь к 5-летнему возрастному периоду. Соответственно высокая напряженность/интенсивность роста и развития симпатической НС создаются условия для опухолевой пролиферации.
Нейробластома может выявляться в любой анатомической области по ходу симпатической нервной цепочки. Наиболее часто встречается нейробластома забрюшинного пространства (в 45% случаев), в области надпочечников (около 30% случаев), в средостении 10-15% и малом тазу — около 3%. Значительно реже развивается в легких, вилочковой железе, почке и еще реже в других анатомических областях, например эстезионейробластома (интраназальная нейробластома). При этом, на момент постановки диагноза около 50% случаев заболевания выявляются признаки метастазирования, преимущественно в регионарные/отдаленные лимфоузлы, кости, кожу, костный мозг, печень, реже в ЦНС и легкие. Метастазирование может осуществляться как гематогенным, так и лимфогенным путем.
Согласно гистологическим данным, выделяются, собственно, нейробластома и гистологически относительно доброкачественный вариант новообразования — ганглионейробластома, а также доброкачественный вариант опухоли — ганглионеврома. То есть, ганглионейробластома, как вариант новообразования занимает промежуточное положение между недифференцированной нейробластомой и дифференцированной ганглионевромой.
Биологические особенности нейробластомы
Для нейробластомы характерны ряд специфических биологических характеристик ее поведения, которые другим злокачественным опухолям не свойственны:
- Способность опухоли к спонтанной регрессии. Хорошо известны примеры в клинической практике, когда у детей грудного возраста с выраженной клинической симптоматикой (нейробластома 4 стадии) происходила инволюция злокачественного процесса. В тоже время, у детей до года с первой стадией регрессии опухоли не наступает. И до настоящего времени какой-либо маркер, вызывающий перелом в течении от прогрессии к регрессии не определен.
- Способность нейробластомы к дифференцировке («созреванию»). При культуральном исследовании установлено, что в процессе культивирования культура клеток из агрессивно растущей опухоли приобретала характеристики дифференцирующейся нервной ткани. И этот процесс способны индуцировать различные агенты (папаверин, некоторые цитостатики, ретиновая кислота) in vitro. Но в тоже время до сегодняшнего дня данных об индукции процесса дифференцировки in vivo нет.
- Способность нейробластомы к агрессивному стремительному развитию и быстрому метастазированию. Принято считать, что ведущими факторами (маркерами) прогрессии, являются генетические нарушения (делеция 1 пары хромосомы).
В настоящее время нейробластома является наиболее частой и «проблемной» опухолью в онкологии детского возраста с непредсказуемым биологическим поведением, в большинстве — с неизвестными факторами риска, участвующими в этиопатогенезе, сложностью установления на ранних стадиях заболевания диагноза и отсутствием эффективного лечения при запущенных стадиях.
Симптомы опухоли надпочечника
Доброкачественные новообразования зачастую клинически не вызывают никакой симптоматики, так как они не продуцируют гормонов и имеют малый размер.
Злокачественные опухоли проявляются симптоматикой, характерной для злокачественной опухоли любой другой локализации:
- кахексия (истощение);
- интоксикация (суставные боли, утомляемость, слабость, потеря аппетита);
- системная воспалительная реакция (лихорадка, лейкоцитоз, одышка, тахикардия);
- анемия;
- припухлость;
- боль и симптомы метастазирования (на поздних стадиях).
Наибольший интерес представляют гормонально-активные опухоли, так как в клиническом течении, диагностике и тактике лечения они значительно отличаются от злокачественных опухолей, которые в любом случае подлежат хирургическому лечению.
Альдостерома — опухоль, развивающаяся в клубочковом слое коры надпочечников. Её причиной является повышение гормона альдостерона.
В клиническом течении данной опухоли можно выделить три основных синдрома:
- сердечно-сосудистый — связан с задержкой натрия в организме, что вызывает повышение тонуса сосудов и задержку воды в организме, проявляется повышением давления, головными болями, снижением зрения и гипертрофией миокарда;
- нервно-мышечный — связан с задержкой натрия и избыточным выведением калия из организма, проявляется снижением мышечной силы, вплоть до судорог;
- почечный — обусловлен снижением калия, проявляется повышением уровня калия в моче, частым мочеиспусканием, жаждой.
Кортикостерома — новообразование, возникающее в мозговом слое надпочечников. При её развитии в крови повышается концентрация стероидных гормонов.
Один из главных признаков человека с такой опухолью — ожирение по центральному типу, округление лица и багровые полосы на животе.
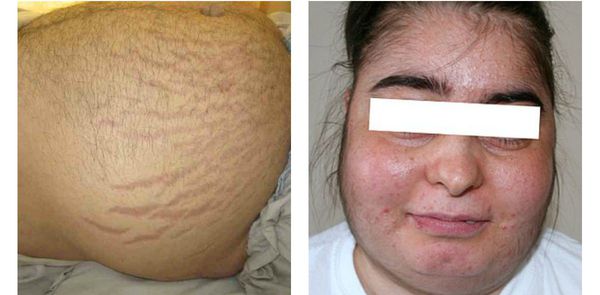
Также заболевание проявляется:
- повышением давления;
- головными болями;
- нарушением толерантности к глюкозе (стероидный диабет);
- гинекомастией и атрофией яичек у мужчин;
- появлением избыточного волосяного покрова (часто в периоральной зоне) и нарушением менструального цикла у женщин.
У всех пациентов с кортикостеромой может возникнуть остеопороз.
Андростерома — новообразование надпочечников, которое сопровождается увеличением количества мужского полового гормона андрогена.
При возникновении опухоли в раннем возрасте у мальчиков происходит раннее формирование вторичных половых признаков, увеличение полового члена, мускулатуры, огрубение голоса, но при этом наблюдается атрофия яичек.
Девочки развиваются по мужскому типу: гипертрофия клитора, гирсутизм (избыточный волосяной покров кожи), повышенная мышечная масса.
Независимо от пола возникает угревая сыпь.
При возникновении опухоли у взрослых женщин симптоматика сходна с вышеописанным проявлением заболевания у девочек, а у взрослых мужчин симптомы могут быть неявно выражены.
Феохромоцитома — опухоль, развивающаяся из клеток центральной части надпочечников, которая продуцирует гормоны, приводящие к повышению давления в крови. Она проявляется:
- чрезмерным повышением АД (250-300 мм рт.ст.);
- головными болями;
- потоотделением;
- сердцебиением;
- болью за грудиной;
- одышкой;
- тошнотой и рвотой;
- бледностью кожных покровов.
Часто АД нормализуется довольно резко и сопровождается обильным мочеиспусканием.
Инциденталома — гормонально-неактивная опухоль, как правило, небольших размеров. Клинически не проявляется и является случайной находкой при проведении визуализирующих методов исследования по причинам, несвязанным с поражением надпочечников.