Как лечить опрелости у детей
Содержание:
- Витаон — Бальзам Караваева — состав
- Лечение вульвита
- Как отличить опрелости от других заболеваний?
- Методы лечения диатеза
- Анамнез
- Профилактика
- Закапывание капель в глаза
- Опрелости – это как?
- Лечение опрелостей у ребенка
- Симптомы пеленочного дерматита
- Патогенез пеленочного дерматита
- Как лечат опрелости у детей
- Фимоз
- Заключение
Витаон — Бальзам Караваева — состав
Содержит натуральные компоненты: масляный экстракт лекарственных растений
(мята, ромашка, полынь, зверобой, шиповник, чабрец, тысячелистник, календула,
тмин, фенхель, чистотел, почки сосны), эфирную композицию, содержащую мятное,
апельсиновое и фенхелевое масла, камфору.
Витаон — Бальзам Караваева — действие
Травы и эфирные масла, входящие в состав бальзама Витаон, обладают противовоспалительным,
обезболивающим, регенерирующим, антимикробным свойствами:
- оказывают противовоспалительное действие (эфирные масла, календула, сосна,
тысячелистник, зверобой, ромашка, мята, чистотел, шиповник, чабрец); - способствуют быстрому заживлению при ожогах, ранах, трещинах, язвах (сосна,
ромашка, чистотел, полынь, шиповник, тысячелистник, календула, зверобой,
чабрец, оливковое, соевое масла); - повышают иммунную и бактерицидную активность (фенхель, календула, тмин,
шиповник, эфирные масла); - оказывают смягчающее, противозудное и успокаивающее действие (ромашка,
мята, тысячелистник, зверобой, оливковое масло); - восстанавливают водно-жировой обмен клеток кожи (фенхель, мята, оливковое
масло, эфирные масла).
Бальзам Витаон доставляет клеткам кожи сбалансированный набор питательных
веществ и комплекс натуральных витаминов (В2, Е, А, Д, К, Р) и микроэлементов,
необходимых для их восстановления, улучшения процессов кожного кровообращения,
дыхания и повышает уровень регенерации кожи.
Научные исследования и многочисленные отзывы потребителей подтвердили высокую
эффективность Витаона при многих проблемах кожи и слизистых.
Бальзам Витаон выпускается 2-х видов:
— Витаон на основе соевого масла (синяя этикетка);
— Витаон LUX на основе оливкового масла и с более высокой концентрацией
растительных экстрактов (красная этикетка).
Витаон и Витаон LUX оказывают мягкое и бережное воздействие даже на очень
чувствительную и поврежденную кожу.
Витаон — Бальзам Караваева — показания
Травы и эфирные масла, входящие в состав бальзама Витаон, издавна применялись
при различных заболеваний
- в дерматологии — дерматит, нейродермит, экзема, псориаз;
- в хирургии — ожоги, раны, трещины, язвы;
- в проктологии — геморрой, проктит, парапроктит;
- в стоматологии — пародонтоз, стоматит, альвеолит, гингивит, период протезирования;
- в педиатрии — опрелости, потница, ежедневный уход за нежной кожей новорожденных
и массаж; - в акушерстве — кореркция и профилактика трещин сосков, лактостаз:
- в гинекологии — эрозия шейки матки, кандидоз;
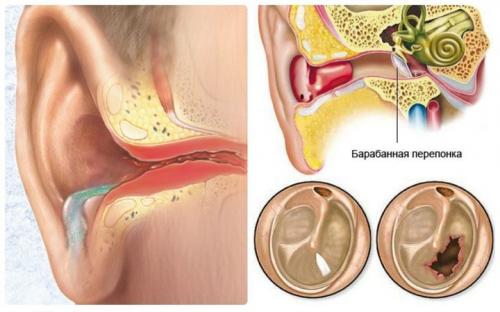
- в отоларингологии — при заболеваниях верхних дыхательных путей (ринит,
гайморит, синусит, тонзиллит, фарингит, ларингит, отит); - в косметологии — заживление при пластических операциях,
предохранение от увядания, омоложение кожи.
Витаон — Бальзам Караваева — способ употребления
Наносить тонким слоем на проблемные участки кожи или слизистых 2-3 раза в
день. Возможно использование под повязку или наложение тампонов, смоченных
бальзамом.
Витаон — Бальзам Караваева — побочные действия и противопоказания
Побочных эффектов не выявлено, возможна индивидуальная непереносимость к
отдельным компонентам.
Лечение вульвита
При обнаружении тревожных симптомов следует незамедлительно обратиться к врачу. Только специалист может диагностировать причину и назначить правильное и быстрое лечение, включающее комплекс мероприятий: снятие воспаления, устранение факторов, являющихся катализаторами процесса.
Основа лечения вульвита – это устранение причин воспалительного процесса и лечение сопутствующих заболеваний, к которым может относиться сахарный диабет (Diabetes mellītus), гонорея (Gonorrhoea), дифтерия (Diphtheria), гельминтоз. После получения данных исследований мазка и проверки чувствительности возбудителя инфекции, врач может назначить медикаментозное лечение, чаще всего это антибактериальные препараты. Вульвит отлично поддается лечению местными средствами, к которым относятся всевозможные мази, гели и свечи.
Параллельно в курсе лечения вагинита могут назначаться витаминные комплексы, включающие витамин А для эффективной защиты эпителиального слоя, а также витамины Е и С, известные своими антиоксидантными свойствами.
Для борьбы с ярко выраженными симптомами могут назначаться другие препараты:
- Антигистаминные, помогающие устранить зуд.
- Гормональные, имеющие место при атрофическом вульвите в постменопаузном периоде.
- Анестетики, устраняющие болевой синдром.
Помимо назначенных врачом лекарственных препаратов, можно использовать Восстанавливающий гель Гинокомфорт. Это средство было создано специалистами фармацевтической компании ВЕРТЕКС и прошло клинические исследования на кафедре дерматовенерологии с клиникой ПСПбГМУ. В ходе апробации геля было доказано, что он является весьма эффективным дополнительным средством в составе комплексной терапии воспалительных процессов женских половых путей.
В качестве дополнительных лечебных мер, которые могут применяться в домашних условиях, стоит упомянуть теплые ванночки с настоем трав.
Отличными противовоспалительными свойствами обладает ромашка, календула, череда, окопник аптечный.
Ванночки помогут не только уменьшить воспаление, но и снять такие симптомы, как зуд, жжение и боль.
Как отличить опрелости от других заболеваний?
Основной метод диагностики опрелостей — визуальный осмотр. В больнице его проводит педиатр или дерматолог. Когда проблема сопровождается какими-либо осложнениями, могут быть назначены соскоб и бактериологический посев
Родители маленьких детей легко могут спутать 3-ю степень тяжести опрелостей с другими заболеваниями— дерматитами разной природы, инфекционными и грибковыми заболеваниями, поэтому важно знать основные отличия опрелостей от других болезней.
При опрелостях2-3:
- раздражение локализуется в кожных складках и там, где имеет место трение об одежду или подгузник. Аллергическая сыпь могут проявиться и в других местах, например — на лице, спине, груди;
- на самой ранней стадии кожа становится розовой или слегка красной. Такое состояние может сохраняться несколько дней и исчезнуть само собой при правильном уходе. При инфекционных заболеваниях изменения бывают более выраженными и без специализированного лечения не проходят;
- края пораженной области, как правило, неровные и без четких границ. Образования на коже при инфекционных заболеваниях могут выглядеть иначе. Например, при лишае пораженные участки имеют четкие рельефные контуры и чуть более светлые области по центру;
- покраснение при 1–2 степени опрелости не кровоточит; на нем отсутствуют узелки и высыпания, которые бывают при аллергическом дерматите;
- появление опрелостей происходит без повышения температуры, которое обычно сопровождает краснуху, розеолу и другие детские болезни.
Методы лечения диатеза
При диатезе у ребенка раннего возраста главное – правильно выбрать диету, исключив продукты, на которые может последовать аллергическая реакция.
Для ребёнка первого года жизни очень важно получать материнское молоко. Белки женского молока легко расщепляются ферментами ребёнка и совершенно лишены аллергических свойств. Однако кормящая мама также должна соблюдать диету, исключая рыбу, птицу, томаты, шоколад, копчёности, пряности и другие продукты-аллергены.. При смешанном кормлении ребёнку не следует давать некоторые соки: апельсиновый, морковный, томатный
Любой новый продукт вводить осторожно – с небольшого количества. Важно не допустить аллергического обострения, и в то же время – дать организму малыша всё необходимое для его развития
При смешанном кормлении ребёнку не следует давать некоторые соки: апельсиновый, морковный, томатный
Любой новый продукт вводить осторожно – с небольшого количества
Важно не допустить аллергического обострения, и в то же время – дать организму малыша всё необходимое для его развития.
Консультация специалиста
Разобраться с проблемами кожи у Вашего ребенка, определить причину возникновения аллергии, а также построить рациональную диету, подходящую именно для Вашего ребёнка, Вам поможет детский аллерголог-иммунолог «Семейного доктора».
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Анамнез
Точное время наступления заболевание пациент назвать не может. Впервые симптомы появились около двух недель назад, когда заметил красно розовые пятна на коже, которые постепенно стали разрастаться и сливаться, образовывая более крупные болячки. Одновременно появился сильный зуд в аногенитальной области, паховых складках и мошонке. Также пациент отметил, что и ранее замечал повышенную влажность кожных покровов в паховой и генитальной области.
Пациент состоит на учёте у врача-эндокринолога с диагнозом «Сахарный диабет 2 типа», получает таблетированные формы сахароснижающих препаратов, соблюдает диету, рекомендованную доктором.
Жилищные условия хорошие. Личная гигиена: приём душа дважды в неделю. Раньше часто посещал сауну и бассейн.
Трудовая жизнь началась с 18 лет, в настоящий момент работает в офисе. Вредных привычек не имеет, алкоголь не употребляет.
Профилактика
Чтобы обезопасить младенца от болезненных кожных раздражений, регулярно меняйте подгузники. Выбирайте только качественные памперсы, подходящие по размеру и с хорошими впитывающими свойствами
Очень важно следить за температурным режимом в детской комнате и правильно выбирать одежду для прогулок. Если вводите в рацион новые продукты, делайте это постепенно, наблюдая за реакцией ребёнка
Главное, что должны помнить родители — это важность и польза своевременного лечения. На начальных стадиях и под контролем опытного педиатра, устранить опрелости и не допустить осложнений намного проще.
Закапывание капель в глаза
- Перед закапыванием провести туалет глаз стерильным ватным тампоном, смоченным раствором фурацилина 1:5000
- пипетка перед употреблением должна быть часто вымыта и простерилизована кипячением
- капли должны быть стерильными, так как введение нестерильных капель приводит к инфицированию глаза
- температура капель комнатная;
- нельзя пользоваться пипеткой с поврежденным кончиком;
- конец пипетки должны быть закруглен;
- нельзя допускать чтобы набранный в стеклянный конец пипетки лекарственный раствор попадал в резиновый баллончик пипетки;
- пипетку при заполнении следует держать строго вертикально;
- капли закапывают в глаза ребенка при участии помощника, который удерживает ребенка в положении лежа, фиксируя при этом его голову, руки и ноги;
- медсестра держит пипетку с лекарственным раствором в правой руке, а левой оттягивает нижнее веко, если ребенок сжал веки, раздвигает их;
- пальцами правой руки надавливает на резиновый баллончик пипетки и вводит в конъюнктивальный мешок 1-2 капли лекарственного раствора;
- на область зрачка не капают.
- избыток влаги снять стерильным ватным тампоном
Опрелости – это как?

Раздражения доставляют ребенку дискомфорт, но сами по себе не опасны. Другое дело, что опрелости у новорожденных могут привести к инфекционным осложнениям (бактерии через поврежденную кожу попадут в организм и нанесут вред здоровью ребенка). Инфицированные кожные повреждения могут сопровождаться гнойничками, трещинами и вызывают сильную боль.
Поскольку пеленочный дерматит возникает даже при хорошем уходе, стоит регулярно и внимательно осматривать ребенка. Опрелости у новорожденных проявляются как покраснения. Обычно их можно наблюдать в складочках: в области подмышек, в паху, на попке между ягодицами и т.д.
Опрелости на начальных стадиях сильно малыша беспокоить не будут, мама сможет ликвидировать раздражения самостоятельно.
Лечение опрелостей у ребенка
Опрелости у ребенка устраняются достаточно просто, если заболевание не осложнено, не успело обрасти хроническую форму, а причина его возникновения устранена бесповоротно. Необходимо различать обстоятельства и способы, уместные для самостоятельного решения проблемы и такие, когда нельзя обойтись без участия детского врача.
Когда опрелости у ребенка — повод для посещения педиатра?
Если у малыша обнаружена опрелость, родители исключают негативные, способствующие ее прогрессированию факторы и подобающим образом обрабатывают кожу ребенка, то спустя уже 3-4 дня воспаление должно пойти на убыль и вовсе исчезнуть. В дальнейшем показан более тщательный уход за малышом с целью исключить повторение дискомфортной болячки. Если же заболевание прогрессирует или домашние методы лечения не помогают, необходимо посетить педиатра, чтобы он назначил специфическое лечение.
Дерматит инфекционной и неинфекционной природы сложно различить на глаз, а потому требуется профильная диагностика. Если подозрения подтвердятся, потребуется использование медикаментов, которые нельзя принимать бесконтрольно, вне медицинского наблюдения.
Молодым родителям настоятельно рекомендуется обращаться за медицинской помощью, если опрелость у их ребенка развивается следующим образом:
- эритема не только гиперемирована и ярко выражена, но и покрыта пузырьками, отрытыми язвочками, желтыми пятнами, шелушением;
- существуют малейшие подозрения на инфекционную природу опрелости, например, если кормящая мама принимает антибиотики;
- у ребенка повышается температура, а сама опрелость резко прогрессирует;
- спустя несколько дней специфического воздействия на пораженные участки кожи опрелость не только не уменьшается в размерах, но и становится больше;
- однажды устранившаяся опрелость вновь и вновь рецидивирует, обретает хроническую форму.
Как устранить опрелости у ребенка самостоятельно?
Появление опрелости не является поводом для срочного обращения к врачу. Периодически или изредка такое воспаление может образовываться у каждого ребенка, ведь перечисленные выше причины дерматита достаточно обыденные. В силах родителей обеспечить малышу должный уход, при котором будет минимизирован риск опрелостей, однако знать стратегию поведения на всякий случай не будет лишним.
Если у вашего малыша возникли опрелости, действуйте следующим образом:
- максимум свежего воздуха — увеличьте по возможности количество времени, когда малыш остается «голопопым», чтобы опрелость у ребенка прошла максимально скоро необходимо устранить благоприятные для нее обстоятельства, а значит, обеспечить свежий воздух и обдув, сухость;
- в период активности максимально часто меняйте ребенку подгузники, а когда он спит, и вовсе оставляйте его без подгузника, подкладывая под простынку клеенку;
- надевая подгузник на малыша, закрепляйте его не чересчур туго, чтобы обеспечить поступление воздуха внутрь и исключить риск натираний; как вариант, используйте подгузники на размер больше;
- если вы отдаете предпочтение марлевым подгузникам или пеленкам, то очевидным их преимуществом будет натуральность материала, хорошая вентиляция и способность пропускать воздух, однако менять их и обрабатывать впоследствии нужно часто и с особым усердием — замачивать в воде, подкисленной столовым уксусом, стирать в очень горячей воде или даже кипятить, полоскать минимум 3 раза, проглаживать горячим утюгом;
- поврежденной и чувствительной коже требуется особый уход, в частности использование защитных и заживляющих мазей — необходимо создать водонепроницаемый барьер, для чего подойдет любой крем с оксидом цинка или вазелином в составе;
- в период образования опрелости откажитесь от использования одноразовых салфеток, отдушек, ароматизированных мыл; гигиену необходимо осуществлять исключительно теплой (желательно кипяченой) водой, с использованием гипоаллергенных моющих средств;
- противовоспалительный заживляющий и бактерицидный эффект производят отвары трав — ромашки, шалфея, дубовой коры, чем многие мамочки успешно и пользуются.
Лечение не осложненного бактериальной инфекцией, незапущенного пеленочного дерматита — достаточно простая процедура. В то же время она требует особого комплекса мероприятий и несколько адаптированного под обстоятельства ухода за малышом. Гораздо проще взять на заметку серию правил по предотвращению развития пеленочного дерматита.
Симптомы пеленочного дерматита
Простой пелёночный дерматит
Проявляется эритемой, т. е. покраснением кожи, при дальнейшем развитии воспалительного процесса может появиться мацерация (пропитывание тканей кожи жидкостью и их набухание) и даже эрозивные поверхности. Наибольшее раздражение возникает в местах, где подгузник плотно контактирует с кожей, особенно с выступающими поверхностями (ягодицы, нижняя часть живота, мошонка или большие половые губы, поверхность бёдер). Складки кожи остаются чистыми.
Пелёночный дерматит, осложнённый грибковой инфекцией (Candida)
Сыпь часто локализуется в кожных складках (паховых, ягодичных). Раздражение проявляется ярко-красными, хорошо разграниченными пятнами, которые шелушатся по краям. Часто высыпания в виде папул дают «отсевы», т. е. появляются такие же очаги на коже ягодиц, гениталий, живота и бёдер. При хроническом течении могут появляться гранулематозные папулы и узелки .
Патогенез пеленочного дерматита
Детская кожа сильно отличается от кожи взрослого. Она очень чувствительна и ранима, бедна липидами и естественным увлажняющим защитным фактором. Липиды являются связующим раствором между клетками, благодаря которому образуется барьер, защищающий кожу от инфекций, ультрафиолета и потери влаги. Кроме этого, детская кожа обладает высокой проницаемостью и имеет повышенный показатель pH. Высокий уровень pH активирует пищеварительные ферменты (протеазы и липазы). Поэтому при появлении неблагоприятных факторов у детей очень быстро нарушается защитный барьер кожи и развивается воспаление.
Ирритантный контактный дерматит
Механизм развития этого типа дерматита можно представить следующим образом:
- Влажная среда и трение приводят к разрушению рогового слоя (наружного слоя кожи).
- Моча вызывает чрезмерное увлажнение кожи, что увеличивает проницаемость для потенциальных раздражителей и микроорганизмов.
- Ферменты кала (бактериальные уреазы) расщепляют аммиак из мочевины мочи, что ещё сильнее повышает рН кожи.
- Повышенный уровень pH активирует пищеварительные ферменты (протеазы и липазы), которые также содержатся в кале. Они вызывают покраснение и разрушение эпидермального барьера.
Кандидозный пелёночный дерматит
Грибы рода Candida — это дрожжевые микроорганизмы, обычные представители микробного сообщества нашего организма, которые обитают на слизистых желудочно-кишечного тракта, ротовой полости, во влагалище и на коже. Это самые частые микотические агенты, вызывающие поражение кожи и слизистых оболочек у человека.
В 90 % случаев кандидоз — это эндогенная (внутренняя) инфекция, вызываемая собственными грибками кандида. При появлении неблагоприятных факторов (приёме антибиотиков, иммунодефицитных состояниях и пр.) грибки начинают активно размножаться и синтезировать протеазы (пищеварительные ферменты) и гемолизины (токсины, разрушающие эритроциты). Протеазы и гемолизины повреждают клетки и вызывают клинические проявления кандидоза. В 10 % случаев заражение происходит от больного человека или здорового носителя контактно-бытовыми путями. Например, ребёнок может заразиться при родах, когда проходит через инфицированные родовые пути матери.
Грибки (кандида и дерматофиты) развиваются при более высоком уровне углекислого газа (CO2). Подгузники плохо пропускают воздух, под ними возникает «парниковый эффект», и за счёт этого уровень CO2 повышается .
Как лечат опрелости у детей

Чтобы избавить малыша от появившихся опрелостей, необходимо следить за сухостью и чистотой кожи. Меняйте подгузники в положенное время и обязательно подмывайте малыша. При смене гигиенических средств не спешите надевать свежий памперс. Пусть ребенок некоторое время полежит голеньким. Воспаленные участки кожи должны дышать. Воздух подсушит опрелости и ускорит заживление.
Обработка поражений включает в себя использование лечебных мазей, специальных кремов и присыпок. Прежде чем применять лекарственные и косметические средства, проконсультируйтесь с педиатром
Это очень важно, так как кожные раздражения проявляются на фоне разных детских заболеваний. Выявить истинную причину воспаления можно только при медицинском диагностировании
Если серьёзных патологий не обнаружено, а поражения незначительные, для лечения достаточно использования присыпок или детских кремов с водоотталкивающим и заживляющим эффектом. Но в случаях, когда раздражение сопровождается нарушением целостности кожи, сыпью и болезненными трещинами, лечение опрелости у детей дополняется специальными лекарствами. Выбор и назначения делает педиатр.
Фимоз
Фимоз — это невозможность обнажения головки полового члена из-за сужения крайней плоти. Фимоз у мужчин бывает врожденным (физиологическим) и патологическим.
Физиологический фимоз обуславливается склеиванием внутреннего листка крайней плоти с головкой полового члена. Фимоз у мальчиков самого раннего возраста является нормой и обнаруживается в 90% случаев. Патологией это состояние становится, если не проходит к 6-7 годам. Иногда заболевание фимозом бывает из-за короткой уздечки, соединяющей головку пениса и крайнюю плоть.
Физиологический фимоз у мальчиков не требует лечения, если не вызывает у ребенка какого-либо дискомфорта. Однако родителям необходимо контролировать состояние наружных половых органов ребенка (например, во время купания малыша). Отечность и покраснение крайней плоти, трудности при мочеиспускании, зуд – это повод для срочного обращения к врачу-урологу!
Патологический фимоз бывает 4 стадий:
- 1 стадия — в обычном состоянии головка члена обнажается без труда, во время эрекции – с усилием;
- 2 стадия — трудно освободить головку полового члена даже в спокойном состоянии, а во время эрекции сделать это невозможно;
- 3 стадия фимоза – головка не обнажается совсем или обнажается только в спокойном состоянии и со значительными усилиями. Однако трудностей с мочеиспусканием не возникает;
- 4 стадия фимоза – даже приоткрыть головку не представляется возможным, больной испытывает трудности при мочеиспускании.
К основным жалобам пациентов с фимозом относятся боли при попытке обнажения головки полового члена, во время эрекции, гигиенические проблемы, связанные со скоплением смегмы в препуциальном мешке, а также проблемы с мочеиспусканием.
Опасен не фимоз сам по себе, а его осложнения. Чрезмерное усилие при попытке освободить головку может привести к ее ущемлению – парафимозу. В этом случае головка отекает, синеет, становится резко болезненной, и вправить ее обратно самостоятельно невозможно. Если больному не оказать экстренную медицинскую помощь, возможно развитие у него некроза головки, грозящее ее ампутацией.
Причины фимоза:
- генетическая предрасположенность (патологически низкая эластичность) соединительной ткани полового органа);
- травма полового члена с формированием рубцовой ткани, что приводит к сужению крайней плоти (рубцовый фимоз);
- воспаление крайней плоти полового члена (баланопостит), приводящее к рубцовым изменениям, фимозу;
- воспаления крайней плоти, возникающие в результате различных инфекций;
- склеивание головки полового члена и внутреннего листка крайней плоти у детей.
Наличие фимоза является фактором развития дальнейшего сужения крайней плоти и образования микроразрывов (и, соответственно, образованию рубцовой ткани) при обнажении головки полового члена или во время эрекции. Фимоз прогрессирует, поэтому его обязательно необходимо лечить.
Лечение фимоза у детей
Многих родителей беспокоит, нужно ли что-то делать, если у детей обнаружен фимоз? Какое понадобится лечение фимоза? Возможно ли у малышей, чей диагноз «фимоз», лечение без операции? Детям до 3-х лет, если малыш не испытывает трудностей с мочеиспусканием, болей и дискомфорта, лечение фимоза не требуется.
После 3-х лет у мальчика по утрам начинает формироваться эрекция, и организм сам будет аккуратно раздвигать границы крайней плоти, убирая последствия фимоза.
Лечение фимоза у взрослых
Одной из эффективных немедикаментозных методик лечения фимоза является методика обнажения крайней плоти. Делать это надо ежедневно в течение 15 минут.
Безоперационное лечение включает в себя применение мазей, содержащих кортикостероиды, которые накладываются на крайнюю плоть и головку полового члена. Отзывы о лечении фимоза в интернете говорят о том, что накладывание мазей далеко не всегда эффективно. Поэтому лучше не заниматься самолечением, а обратиться к специалистам.
1
Хирургическая операция при фимозе
2
Хирургическая операция при фимозе
3
Хирургическая операция при фимозе
Лечение фимоза проводится с помощью следующих хирургических методик:
- консервативная операция;
- обрезание крайней плоти;
- лазерное лечение;
- пластическая операция.
После фимоза у пациентов могут сохраняться некоторая болезненность и снижение чувствительности головки полового члена. Швы после операции при фимозе снимаются через неделю, в этот период пациенту назначаются перевязки, контрольные осмотры специалиста.
Заключение
При правильно проведённой терапии лечение паховой эпидермофитии не представляет серьёзных трудностей, однако важно не допускать появление подобного заболевания. Поэтому правила личной гигиены следует помнить не только людям, страдающим паховой эпидермофитией, но и тем, кто однажды обращался за медицинской помощью к врачу-дерматологу
В основе профилактики кожных инфекционных заболеваний лежат принципы индивидуальности каждого организма. Неправильное питание, нарушение обмена веществ, чрезмерная потливость, ношение стеснённой одежды и обуви также может привести к заболеванию.