Детский туберкулез и вакцинация: вся правда
Содержание:
- Риск поствакцинальных осложнений
- Особенности БЦЖ
- Сроки возникновения реакций.
- Проведение вакцинации
- Возможные побочные явления и осложнения
- Показания
- Живая вакцина: зачем в БЦЖ возбудитель?
- Нет реакции
- РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ
- Как протекает послеоперационный период?
- Лечение рака мочевого пузыря (стадии Т2, ТЗ, Т4)
- Противотуберкулезная химиотерапия
- ОПВ — прививка от полиомиелита
- Последствия и осложнения БЦЖ
- БЦЖ — да, туберкулез — нет
- Риск развития осложнений после вакцинацией и риск после соответствующих инфекций
- Чем мы можем Вам помочь? Обследование перед прививками и лечение поствакцинальных осложнений
Риск поствакцинальных осложнений
Генерализованная БЦЖ-инфекция – следствие грубых врожденных нарушений в иммунной системе привитого, в результате которых организм не справляется с БЦЖ, и процесс из местного переходит в распространенный. Следует сказать, что грубые врожденные иммунодефициты сами по себе являются угрожающими жизни, поэтому БЦЖ, фактически, лишь выявляет это нарушение, но не является его причиной. Обвинять вакцину БЦЖ в том, что она невольно «помогла» выявить это нарушение не имеет смысла – на месте БЦЖ могла оказаться любая другая более распространенная инфекция (кишечная палочка, пневмококк), которая приведет точно к таким же последствиям. Генерализованная БЦЖ-инфекция возникает менее чем в 1 случае из 300 000 вакцинаций с летальностью без лечения 1/2 000 000 привитых.
Удаленная от места прививки БЦЖ-инфекция (остеит) регистрируется через 7-24 мес. после прививки. Это осложнение также является следствием грубых нарушений в иммунной системе, когда организм неспособен справиться с бактериями в БЦЖ. Частота – менее 1 на 100 000 привитых.
Особенности БЦЖ
Рассматриваемая прививка представляет собой живые бактерии туберкулёза, предварительно обработанные при помощи оборудования. Но не стоит переживать, ведь используемый штамм микроорганизмов прошёл инактивацию, то есть приобрёл полностью безопасное состояние для человека. Подобные бактерии вводятся в организм с целью развития искусственного иммунитета для противостояния конкретно этой проблеме.
Обратите внимание! Туберкулез является крайне серьезным заболеванием, которое необходимо начинать лечить с момента появления первых же симптомов. Если же этого не произошло, то болезнь может привести к инвалидности или даже к летальному исходу
Что касается ситуации, когда была поставлена рассматриваемая прививка. Даже после заражения активной палочкой Коха будет наблюдаться протекание болезни в крайне легкой и безопасной для пациента форме, не имеющий каких-либо последствий для здоровья.
Самая первая прививка ставится ребенку на третий день его жизни, вторая — на 7. Таким образом, уже на самых ранних этапах развития малыш получает иммунитет против этого опасного заболевания. Но это не значит, что на протяжении всей жизни он будет надежно защищен от туберкулеза. Дело в том, что и в дальнейшем должны делаться эти прививки, причём иммунизация проводится в строгом соответствии с графиком
Также важно учитывать, что между прививками БЦЖ обязательным условием является проведение специального теста, способного выбить палочки Коха
Речь идёт про реакцию манту, которую многие путают с прививкой, но, на самом деле, это всего лишь пробный анализ, предназначенный для ранней диагностики туберкулеза, в том числе очагового. БЦЖ ставят в дельтовидную мышцу, находящуюся в плече человека, а после этого там образуется рубец, который дает возможность определить, был ли привит ребенок. Отметим, что рубец нельзя считать осложнения вакцинации, так как никакой угрозы для здоровья он в себе не несет, он может создавать только эстетические неудобства.
Сроки возникновения реакций.
- Побочные действия вакцин, как правило, проявляются в пределах 4-х недель после иммунизации. лишь после БЦЖ-прививки остеомиелиты могут проявляться даже через 14 месяцев после вакцинации.
- Реакции на инактивированные вакцины обычно развиваются рано (в течение нескольких часов) и их проявления являются более кратковременными.
- При введении живых вакцин реакции (кроме аллергических немедленного типа) не могут проявляться раньше 4-го дня и более чем через 12-14 дней после введения коревой и 30 дней после введения полиомиелитной и паротитной вакцины. Это связано с тем, что общие реакции после прививок живыми вакцинами развиваются после «инкубационного периода», необходимого для размножения микроорганизма.
Проведение вакцинации
Введение препарата БЦЖ или БЦЖ-М осуществляется в медицинском учреждении, в процедурном кабинете. Согласно инструкции, препарат вводится в левое плечо, обязательно внутрикожно. Другие методы (под кожу или внутримышечно) категорически недопустимы. Поэтому в родильных домах и детских поликлиниках есть медицинские сестры, прошедшие специальную подготовку. Если сделать инъекцию в плечо нет возможности, то выбирается другой участок тела, где кожа достаточно толстая. Тогда, как правило, вакцину вводят в бедро.
БЦЖ ставится после других обязательных прививок, входящих в национальный прививочный календарь. После введения этой вакцины запрещено проводить иммунизацию другими препаратами в течение месяца.
Возможные побочные явления и осложнения
Как и у любого медицинского препарата, у вакцин против гриппа есть побочные эффекты. Их разделяют на серьезные и несерьезные.
Несерьезные реакции после вакцинации незначительны и считаются нормальными. Так, температура тела после иммунизации может повыситься, но не более чем на 0,5℃, горло — покраснеть. В месте инъекции может возникнуть отек (не более 8 см в диаметре). Человеку может показаться, что он начинает заболевать. Могут болеть мышцы или голова, аппетит — снизиться. Такие побочные поствакцинальные реакции наступают либо немедленно в кабинете при введении вакцины, либо в течение первых трех дней и обычно не требуют особого внимания.
Живая гриппозная вакцина может вызывать еще и симптомы ОРВИ: кашель, боль в горле, насморк, заложенность носа, общее недомогание и потерю аппетита. Они могут держаться до 6 дней после вакцинации. Но живые вакцины сейчас используют редко. Предпочтение врачи отдают инактивированным вакцинам, которые переносятся легче и быстрее.
Самое серьезное последствие ― это, конечно же, анафилактический шок. Он требует немедленных реанимационных действий.
Это состояние может начаться сразу после начала введения вакцины вплоть до нескольких минут после ее введения и имеет яркие признаки (рис. 2):
- бледность, холодный пот;
- затрудненность дыхания, отек горла;
- вялость, потеря сознания, в редких случаях – судороги;
- отек, покраснение, сыпь на коже.
Аллергическая реакция на противогриппозные вакцины может быть связана с аллергией на белок яйца, если препарат получен на основе вирусов, выращенных на куриных эмбрионах, хотя в последние годы в ряде исследований была показана безопасность этих вакцин даже для аллергиков (вирусные белки для них проходят тщательную очистку). Не стоит бояться вакцин из-за возможности развития сильной аллергической реакции. Практически любой продукт потенциально может вызвать анафилактический шок у человека с предрасположенностью. Узнать причину и спрогнозировать его начало очень трудно, если только пациент не знает, на что конкретно у него аллергия. В противном случае возникновение аллергии невозможно предсказать заранее. К счастью, аллергия и анафилактический шок в ответ на вакцины — это очень редкое явление. Гораздо чаще люди сталкиваются с аллергией на обычный аспирин, антибиотики (особенно на пенициллин) или анестетик, который использует стоматолог.
В медицинском сообществе вакцинацию против гриппа иногда связывают с возникновением синдрома Гийена-Барре. Это состояние, когда иммунная система уничтожает собственные нервы. Оно сопровождается слабостью, потерей чувствительности, слабыми параличами рук, ног и мышц лица. Но доказана связь этого синдрома только с живой гриппозной вакциной против вируса H1N1 (вирус гриппа А). Но, опять же, подобные препараты, содержащие живые ослабленные вирусы гриппа, сегодня используют редко. Для других вакцин достоверных подтверждений нет.
Что вызывает синдром Гийена-Барре
По данным ВОЗ, причиной возникновения синдрома Гийена-Барре может быть любая инфекция — бактериальная или вирусная. Он может развиться также после вакцинации или хирургического вмешательства.
Очень важно правильно использовать вакцины, хранить и перевозить их при пониженных температурах. Нарушение правил хранения и транспортировки может привести к порче вакцины, а ее введение — к нежелательным реакциям
Эффективность испорченных вакцин может быть значительно снижена или сведена к нулю. Среди других ошибок, которые могут значительно повлиять на эффективность вакцинации:
- нарушение антисептических правил,
- неправильные доза и место введения,
- использование вакцины с истекшим сроком годности.
В крупных кампаниях по иммунизации они неизбежны, но сводятся к минимуму путем тщательного контроля качества всех этапов вакцинации.
Факт!
Взрослым прививки от гриппа делают в плечо, а живые вакцины вводят в нос в виде спрея. Детям врачи ставят прививку в бедро. Дело в том, что при реакции на вакцину врачу легче наложить жгут именно на бедро ребенка.
Наконец, человек может сам спровоцировать поствакцинальную реакцию. Он может забыть о своем хроническом заболевании или наличии аллергии и не сообщить о них доктору перед прививкой. В этом случае ответственность за последствия для здоровья ложится на пациента. У реакций на вакцину могут быть и психосоматические причины. Иногда человек настолько боится либо самой процедуры вакцинации, либо негативных последствий после ее проведения, что его самочувствие начинает ухудшаться. Такая эмоциональная реакция может включать обмороки, головокружение, рвоту.
Показания
На сегодняшний день применяется два вида противотуберкулезных вакцин: БЦЖ и БЦЖ-М. Обе они содержат ослабленный штамм палочки Коха, и разница только в его концентрации. Микобактерии выращивают искусственно или получают у крупного рогатого скота. Другие препараты для противотуберкулезной вакцинации на территории РФ не используются.
Всемирная организация здравоохранения рекомендует делать противотуберкулезные прививки следующим категориям людей:
- детям до года, рожденным или проживающим на территориях, где обстановка по данному заболеванию неблагоприятная;
- детям до 7 лет, проживающим в регионах, где туберкулез распространен мало, однако есть высокая вероятность инфицирования (из-за низкого качества жизни, проживания в неблагополучном районе);
- людям, контактирующим с пациентами, зараженными туберкулезом (врачи, младший медицинский персонал, работники тюрем и других исправительных учреждений, родственники больных, проживающие с ними в одной квартире).
Россия входит в число регионов, где эпидемиологическая ситуация по туберкулезу продолжает оставаться неблагоприятной. В связи с этим, приказом Министерства Здравоохранения утвержден Национальный календарь прививок, в который включена обязательная вакцинация новорожденных (за исключением случаев, когда у ребенка есть противопоказания).
Используется следующая схема:
- Первичную вакцинацию проводят в роддоме на 3-7 день жизни.
- После этого следует серия ревакцинаций: в возрасте 7 и 14 лет, если у ребенка отрицательная проба Манту и отсутствуют другие противопоказания.
Сроки вакцинации определяются нормативным актом Минздрава РФ, который называется «Инструкция о вакцинации и ревакцинации против туберкулеза».
Живая вакцина: зачем в БЦЖ возбудитель?
В вакцине Кальметта-Герена обязательно присутствует штамм возбудителя болезни, хотя и в ослабленном состоянии, но живой. Причина, почему необходим именно живой штамм, в особенностях заболевания. При некоторых инфекциях для иммунного ответа достаточно ввести токсины, «следы пребывания возбудителя», но с туберкулезом все иначе.
Специфический иммунитет формируется исключительно при наличии в организме самого возбудителя или его вакцинной замены. Во всех странах используется только живой штамм, и по этой причине даже ведущие иммунологи не советуют пытаться прививать ребенка импортной вакциной. Живые штаммы очень чувствительны к условиям транспортировки и хранения, а в процессе доставки вакцины могут произойти случайные накладки, влияющие на качество штамма.
Нет реакции
Через год после вакцинации ваш врач определит, есть ли у вашего ребенка поствакцинальный рубец на месте инъекции. Не у всех детей одинаковая история аллергии на вакцины. Родителей беспокоит, что означает отсутствие реакции на БЦЖ и отсутствие типичного рубца на руке ребенка.
Считается, что поствакцинальный рубец размером всего 3 мм увеличивает риск туберкулеза в 1,7 раза. Учтите, что на нем нет рубца или обесцвеченного пятна. Эти дети получат ревакцинацию БЦЖ без теста Манту (ревакцинация) через шесть месяцев; или после отрицательного результата пробы Манту через год.
Отсутствие теста БЦЖ может быть вызвано:
- Неточность введения вакцины;
- Неправильный уход
- сбой в работе иммунной системы ребенка из-за различных патологий.
Врожденные или приобретенные эндокринные, инфекционные заболевания, заболевания крови, иммунологические и метаболические заболевания являются этиологическими факторами неспособности продуцировать туберкулезные антитела.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ
Способность вакцины Менактра вызывать развитие иммунологической памяти после первичной вакцинации документирована данными клинических исследований как у детей, так и у взрослых.
Результаты З клинических исследований, проведенных у детей от 9 до 18 мес с однократным или двукратным введением вакцины Менактра отдельно или одновременно с другими педиатрическими вакцинами (пневмококковой конъюгированной вакциной СПКВ) или вакциной для профилактики кори, паротита, краснухи и ветряной оспы (КПКВ)), подтвердили, что у большинства участников в группах с двукратным введением вакцины Менактра, отдельно или одновременно с другими педиатрическими вакцинами, наблюдалось увеличение доли лиц с титром СБА ~1:8 ко всем серогруппам вакцины. У 91% и 86% участников в группе с отдельным двукратным введением вакцины Менактра наблюдалось увеличение титра СБА>1:8 к серогруппам А, С, Y, и к серо группе W-1З5, соответственно. Когда вторая доза вакцины Менактра была введена одновременно с ПКВ или с КПКВ (или КПКВ + вакцина для профилактики инфекций, вызываемых Наеmорhilus influenzae), у большинства участников исследования наблюдалось нарастание титра СБА ~1:8 (у > 90 участников исследования к серогруппам А, С и Y, и у > 81% участников к серогруппе W-1З5). Значения СГТ СБА оказались выше исходных ко всем четырем серо группам менингококков, включенных в вакцину.
Результаты исследований, проведенных у участников от 11 до 18 лет, подтвердили выраженный иммунный ответ на однократное введение вакцины Менактра. Значения СГТ СБА на 28-й день после вакцинации оказались значительно выше исходных. Кроме того, у 98-100 подростков, у которых первоначально титр антител не определялся «1:8), к 28-му дню наблюдалось 4-х кратное (или более) увеличение титра СБА ко всем серогруппам вакцины. Полученные результаты свидетельствуют о высокой иммуногенности вакцины у подростков. При анализе по серо группам выявлено, что у 9З-100 взрослых участников клинических исследований с исходно неопределяемыми титрами антител «1:8), к 28 дню наблюдалось 4-кратное (или более) увеличение титра СБА ко всем серо группам возбудителя, входящим в вакцину. В каждом из З исследований иммунологический ответ, индуцированный введением вакцины Менактра, оказался сходным при оценке групп по полу, возрасту и расовой принадлежности.
Кинетика иммунного ответа:
отсутствуют данные о кинетике первоначального ответа на введение вакцины Менактра, однако, как и в случае других полисахаридных и конъюгированных вакцин, иммунная защита может наблюдаться через 7-10 дней после вакцинации.
Продолжительность защиты
Способность вакцины Менактра индуцировать формирование иммунной памяти после первичной вакцинации была доказана в ходе клинических исследований. В одном из исследований было продемонстрировано, что персистенция бактерицидных антител в крови через З года после однократного введения вакцины Менактра было выше по сравнению с группой привитых , получивших однократную иммунизацию 4-валентной полисахаридной менингококковой вакциной против серогрупп А, С, Y и W-1З5. В группе привитых вакциной Менактра наблюдались более высокая концентрация сывороточных бактерицидных антител, а также более высокая доля лиц, имевших специфические высокоавидные антитела, что говорит о формировании иммунной памяти.
Как протекает послеоперационный период?
Возможно, что после операции Вам будет установлена система непрерывного орошения мочевого пузыря (специальным раствором или фурациллином), когда промывная жидкость поступает по одному из внутренних каналов катетера в мочевой пузырь и выделяется по другому каналу наружу в мочеприёмник вместе с мелкими сгустками крови. Длительность функционирования такой системы определяется врачом и может составлять от нескольких часов до 2-3 дней.
Через 1,5-2 часа после операции при отсутствии тошноты и рвоты Вам можно пить (небольшими порциями; до вечера разрешается выпить примерно 1500 мл негазированной воды). Возобновить приём пищи можно, как правило, на следующее утро (иногда — вечером в день операции). В течение 7-10 дней после операции избегайте употребления солёных, жареных, копчёных продуктов, старайтесь пить не менее 2000-3000 мл жидкости в сутки (вода, чай, морс, сок и т.п.). В любом случае режим питания и приёма жидкости лучше уточнить у Вашего лечащего врача: возможно, что в связи с какими-либо имеющимися у Вас сопутствующими заболеваниями или особенностями операции врач даст рекомендации, отличные от вышеприведённых.
Антибактериальная терапия продолжается обычно 5 — 15 дней.
Удаление уретрального катетера проводится через 1 — 5 дней (в среднем — 2 суток). После удаления катетера моча может быть как светлая, так и с примесью крови. Вы можете мочиться часто, небольшими порциями, ощущать жжение и резь в уретре и промежности при мочеиспускании, сильные позывы к мочеиспусканию. Указанные явления обусловлены перенесённой операцией и обычно проходят в течение 7 — 14 дней.
Эпизоды появления примеси крови в моче могут сохраняться до 3-х недель, когда пациент, как правило, уже находится дома. В такой ситуации Вам следует увеличить объём употребляемой жидкости и избегать тяжёлой физической нагрузки, а если Вам кажется, что кровотечение носит угрожающий характер, немедленно связаться с лечащим врачом по телефону или (в ночные часы) обратиться в ближайший урологический стационар.
Заключение от врача-морфолога о результатах биопсии опухоли мочевого пузыря можно ожидать через 2-7 дней (в зависимости от того, где выполняется гистологическое исследование). Узнать результат биопсии и окончательный диагноз Вы сможете у Вашего лечащего врача.
В случае, если опухоль мочевого пузыря оказывается злокачественной, часто требуется проведение дополнительного лечения — инстилляций (вливаний) различных лекарственных препаратов в мочевой пузырь (т.н. «внутрипузырная терапия»), о чём Вы будете информированы дополнительно. В некоторых случаях врач может посоветовать ввести какое-либо лекарство в мочевой пузырь прямо на операционном столе, не дожидаясь морфологического ответа.
Лечение рака мочевого пузыря (стадии Т2, ТЗ, Т4)
Лечение рака мочевого пузыря (стадии Т2, ТЗ, Т4) — системная химиотерапия рака мочевого пузыря.
Примерно у 15% больных при выявлении рака мочевого пузыря также диагностируют региональные либо отдалённые метастазы, и почти у половины больных метастазирование происходит после радикальной цистэктомии или лучевой терапии. Без дополнительного лечения выживаемость таких больных незначительная.
Основной химиопрепарат при системной химиотерапии цисплатин, однако в виде монотерапии результаты лечения значительно уступают таковым по сравнению с комбинированным применением этого препарата с метотрексатом, виноластином и доксорубицином (MVAC). Однако лечение рака мочевого пузыря MVAC сопровождается выраженной токсичностью (смертность на фоне лечения составляет 3-4%).
В последние годы предложили использовать новый химиопрепарат гемцитабин в сочетании с цисплатином, что позволило достичь аналогичных MVAC результатов при существенно меньшей токсичности.
Комбинированная химиотерапия у 40-70% больных частично или полностью эффективна, что и послужило основанием для её применения в сочетании с иистэктомией или лучевой терапией в режиме неоадъювантной или адъювантной терапии.
Неоадъювантиая комбинированная химиотерапия Показана больным со стадией Т2-Т4а до радикальной цистэктомии или лучевого лечения и направлена на лечение рака мочевого пузыря возможных микрометастазов, снижение вероятности реиидивирования. а у части больных на сохранение мочевого пузыря. Больные переносят её легче до основного лечения (цистэктомия или облучение), однако рандомизированные исследования выявили её незначительную эффективность либо отсутствие таковой. У некоторых больных (опухоль малых размеров. отсутствие гидронефроза, папиллярное строение опухоли, возможность полного визуального удаления опухоли путём ТУР) в 40% случаев адъювантная химиотерапия в сочетании с облучением позволила избежать цистэктомии, однако для подобной рекомендации необходимы рандомизированные исследования.
Адъювантная системная химиотерапия
Различные её схемы (стандартный режим MVAC, те же препараты в высоких дозах, гемцитабин в сочетании с цисплатином) находятся на стадии изучения в рандомизированном исследовании Европейской организации по исследованию и лечению рака мочевого пузыря, что пока не позволяет рекомендовать один из её вариантов.
Схема MVAC при метастатическом поражении была эффективна лишь > 15-20% больных (продление жизни только на 13 мес). При этом результаты были лучше у больных с метастазированием в региональные лимфатические узлы по сравнению с метастазированием в отдалённые органы. При неэффективности сочетания MVAC была выявлена высокая эффективность замены режима на гемцитабин и паклитаксел. В качестве первичной терапии хорошие результаты были получены при сочетании цисплатина гемцитабина и паклитаксела.
В заключении следует отметить, что системная химиотерапия не показана пои инвазивном раке мочевого пузыря без наличия метастазов. Оптимальные показания к её применению можно будет определить только после завершения рандомизированных исследований.
[], [], [], [], [], [], [], [], [], [], [], []
Противотуберкулезная химиотерапия
Детям с осложнениями БЦЖ назначаются три препарата:
- стрептомицин 20 мг/кг (вводится в виде одной инъекции),
- изониазид 15-20 мг/кг (в 2-3 приема внутрь до еды, через 30 минут вводят витамин В6 в возрастной дозе),
- пиразинамид 25 мг/кг — один прием внутрь через 30 минут после еды. (Эта рекомендация не бесспорна, так как есть данные о резистентности БЦЖ к пиразинамиду).
Необходимость специфического лечения генерализованных осложнений БЦЖ несомненна, однако, контролируемыми испытаниями показано отсутствие влияния специфической терапии (в том числе макролидами) на течение БЦЖ-лимфаденита и частоту его нагноения. Смущает и рекомендация по применению пиразинамида, поскольку штамм М. bovis БЦЖ, также как и М. bovis к нему устойчив.
ОПВ — прививка от полиомиелита
ОПВ – вакцина полиомиелитная пероральная, двувалентная, живая аттенуированная 1, 3 типов. В настоящее время – это «Бивак полио».
ОПВ используется для профилактики полиомиелита в качестве третьей вакцинации (после проведения двукратной вакцинации инактивированными вакцинами — ИПВ) в регламентированные Национальным календарем прививок сроки.
В дальнейшем ОПВ используется при последующих ревакцинациях. Однако если ребенок находится в закрытых детских дошкольных учреждениях по показаниям все три раза применяется ИПВ.
Детям из групп риска ревакцинация от полиомиелита проводится инактивированными вакцинами. В семьях, где есть несколько детей, не показано применение данной вакцины, если другие дети не получили двукратную вакцинацию ИПВ.
При использовании комплексных (многокомпонентных) вакцин и невозможности использовать живую вакцину для ревакцинации в 18 месяцев вопросы ревакцинации против полиомиелита требуют консультации врача.
Вакцинация против полиомиелита по эпидемическим показаниям проводится вакциной ОПВ и ИПВ.
Последствия и осложнения БЦЖ
Последствия рассматриваемой вакцины принято делить на следующие группы:
- Лёгкие осложнения. Подобные последствия чаще всего не представляют серьезной опасности для здоровья, они возникают из-за неправильного введения препарата или использования вакцины плохого качества. В таких случаях пациенты нередко жалуются на то, что после прививки БЦЖ уплотнение и покраснение — это то, что тревожит их. Но он не стоит пренебрежительно относиться к легким осложнениям, так как инфильтрат может стремительно распространяется по всему организму. Вызвав инфицирование многих внутренних органов и тканей, а проблема уже будет представлять серьезную опасность;
- Тяжёлые осложнения. Тяжёлые осложнения после БЦЖ у новорожденных наблюдается тогда, когда было явное пренебрежение противопоказаниями, то есть проводилась вакцинация вопреки запрету врача. Нередко последствия подобной проблемы оканчиваются поражением генерализованного характера, что затрагивает массу внутренних органов и тканей. Без качественной медицинской помощи можно погибнуть, особенно если речь идет про ребенка.
Лимфаденит
Лимфаденит, то есть значительное увеличение лимфоузлов, расположенных в подмышечной впадине — это одно из наиболее частотных осложнений рассматриваемой вакцины. Отметим, что эти лимфоузлы расположены вблизи возможных мест инъекции. Лимфаденит возникает в тех случаях, когда в организм было введено крайне высокое число патогенных микроорганизмов. Причём от этого также зависит и степень увеличения лимфатических узлов, ведь они могут быть размером как с небольшую фасолину, так и с крупный грецкий орех.
Консистенция лимфоузлов сначала практически всегда является мягкой, она сливается с кожей и долго развивается без проявлений. После для неё становится характерной плотная структура, тогда пациент и замечает это.
Важно. Несмотря на то, что данное осложнение носит легкий характер, при его появлении обращение к врачу также является обязательным
Проконсультируйтесь с педиатром по поводу необходимых действий и возможных рисков лимфаденита. Если речь идёт про ребёнка, так как для него даже подобные нарушения могут представлять серьезную опасность.
Абсцесс
Побочные эффекты могут быть как воспаления, например абсцессов гнойного характера, что нередко бывает вызвано нарушением в процессе введения вакцины, то есть ошибок, связанных с техникой. Чаще всего такую проблему допускают неопытные врачи, которые не соблюдают правильного угла наклона иглы в процессе введения.
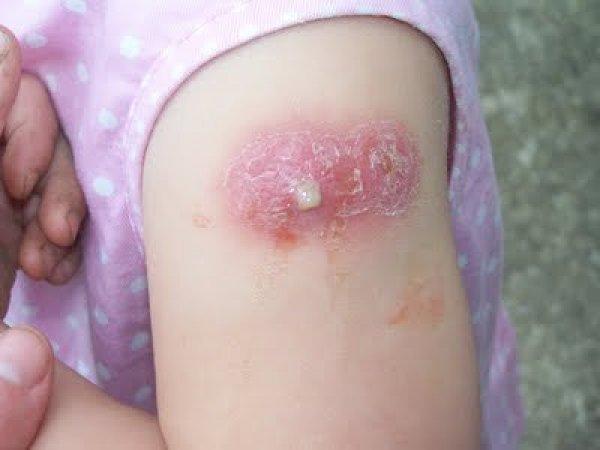 Сам абсцесс не представляет особой опасности, но на его месте может развиться гнойный свищ, да и всё это будет сопровождаться повышением температуры тела. В редких случаях нужно хирургическое вмешательство для избавления от абсцесса, что производится путем вскрытия, необходимого для очищения раны посредством специальных растворов.
Сам абсцесс не представляет особой опасности, но на его месте может развиться гнойный свищ, да и всё это будет сопровождаться повышением температуры тела. В редких случаях нужно хирургическое вмешательство для избавления от абсцесса, что производится путем вскрытия, необходимого для очищения раны посредством специальных растворов.
Келоидные рубцы
Рубцы коллоидного характера могут сформироваться через год после введения вакцины, но и такое запоздалое осложнение может быть опасно. Патология способна разрастаться в различных направлениях, а также иметь разнообразные формы, причём сопровождаться навсегда будет сильным зудом и дискомфортом, преследующим вас повсюду.
В этом случае хирургическое вмешательство не требуется, да и оно не способно дать должного эффекта. Проблема решается путем посещения физиопроцедур и использования некоторых других вариантов терапии.
Остеомиелит
Побочные эффекты этого рода считают одними из самых опасных и тяжело протекающих. Такие проявления могут возникнуть даже через несколько лет, связаны они бывают практически со всеми костями организма, а особо опасно это для детей.
Болевые ощущения при развитии остеомиелита практически никогда не выражены ярко. Первыми проявлениями можно считать появления припухлостей на коже, причём температура тела, скорее всего, подниматься не будет. Вы можете определить остеомиелит по значительному возрастанию количества лимфоцитов в крови, но такое проявление свойственно многим опасным болезням человека. Особенностью же болезни является деструкция костей.
БЦЖ — да, туберкулез — нет
Нужно разделять действие вакцины БЦЖ и латентной формы туберкулеза на организм, говорят опрошенные «Известиями» российские эксперты.
— Показано, что БЦЖ-вакцинация связана с более высоким уровнем защиты с точки зрения иммунитета слизистых, или мукозального иммунитета, — пояснил профессор-исследователь Балтийского федерального университета им. И. Канта (вуз — участник программы повышения конкурентоспособности образования «5-100») Андрей Продеус.
По мнению эксперта, существует прямая зависимость между процентом населения, привитым БЦЖ, и тяжестью течения коронавирусной инфекции.
— Если человек вакцинирован БЦЖ, то его шансы заболеть более тяжелой формой коронавируса меньше, чем у непривитого человека, — говорит Андрей Продеус. — Однако утверждение, что наличие палочки Коха «подтренировывает» иммунитет, чтобы защищаться от всего остального, — спекуляция.
Состояние эффекта
 Фото: ИЗВЕСТИЯ/Сергей Коньков
Фото: ИЗВЕСТИЯ/Сергей Коньков
Той же точки зрения придерживаются и специалисты-иммунологи.
— Люди, которые получили вакцинацию БЦЖ еще в роддоме, менее подвержены заболеваемости COVID-19, так как эта прививка повышает неспецифическую резистентность (способность организма сопротивляться патогену. — «Известия»). Она будет действовать и на тех, кто прививался недавно, — говорит профессор кафедры микробиологии и вирусологии МИ РУДН Оксана Гизингер.
В оценке воздействия туберкулезной палочки на иммунную систему она менее категорична.
— Утверждение, что люди с латентным туберкулезом реже заражаются коронавирусом, остается умозрительным, потому что больших серьезных исследований на эту тему проведено не было. Возможно, такая связь действительно существует и туберкулезная палочка влияет на клеточный адаптивный иммунитет, формирует направление иммунологических реакций в отношении других внутриклеточных патогенов. Но всё это остается на уровне домыслов, — считает Оксана Гизингер.
Риск развития осложнений после вакцинацией и риск после соответствующих инфекций
| Вакцина | Поствакцинальные осложнениячисло случаев/число вакцинированных | Вероятность осложнений в случае заболевания непривитых |
| Корь-паротит-краснуха | Тромбоцитопения 1/40000 | до 1/300 |
| Асептический (паротитный) менингит (штамм Jeryl Lynn)меньше 1/100000 | до 1/300 | |
| Корь | Тромбоцитопения 1/40000 | до 1/300 |
| Энцефалопатия 1/100000 | до 1/300 | |
| смертельный исход до 1/500 | ||
| Коклюш-дифтерия-столбняк | Энцефалопатия до 1/300000 | до 1/1200 |
| Коклюш смертельный исход 1/800 | ||
| Дифтерия смертельный исход 1/20 | ||
| Столбняк смертельный исход 1/5 | ||
| Вирус папилломы | Тяжёлая аллергическая реакция 1/500000 | Рак шейки матки до 1/4000 |
| Гепатит В | Тяжёлая аллергическая реакция1/600000 | Риск заражения до 1/700 |
| Туберкулёз | Диссеминированная БЦЖ-инфекция до 1/300000 | Риск заболеть до 1/500 |
| БЦЖ-остеит до 1/100 000 | ||
| Полиомиелит | Вакциноассоциированный вялый паралич до 1/160000 | Паралич до 1/100 |
Чем мы можем Вам помочь? Обследование перед прививками и лечение поствакцинальных осложнений
-
Перед прививкой мы рекомендуем Вам:
Сделать анализ крови – прогноз индивидуальной реакции на прививку. Этот анализ с высокой точностью позволяет определить аллергию на компоненты вакцины. - В случае ослабленного иммунитета, при частых обострениях инфекций или наличии временных противопоказаний к вакцинации, мы рекомендуем провести обследование иммунитета – иммунограмму. Она покажет нарушения в работе иммунной системы.
- Пройти обследование у врача невролога-иммунолога с результатами анализов. При наличии нарушений со стороны центральной нервной системы, аллергии, других хронических заболеваний или дисбалансе иммунной системы, врач рекомендует лечение и проведет подготовку к вакцинации. Подберет подходящие именно Вам вакцины, риск осложнений будет сведен к минимуму.
Основные статьи затрат при подготовке к вакцинации – анализ крови на переносимость вакцин (зависит от количества вакцин) и иммунограмма. У нас действует одно из самых выгодных предложений по иммунограмме, ознакомиться с ним можно здесь. Стоимость консультации невролога-иммунолога можно узнать в прайс-листе.
Риск осложнений после вакцинации можно свести к минимуму, если заранее пройти обследование у врача невролога-иммунолога.