Почему у ребенка трясется нижняя губа
Содержание:
- Симптомы и признаки
- Как лечить невроз лица
- Информация о лечении
- Осложненные формы
- Профилактика от сыпи на половых губах
- Сыпь на половых губах у беременных
- Лечение сыпи на половых губах
- Мази от сыпи на половых губах
- Как определить, что у ребенка неправильный прикус?
- Нижняя макрогнатия
- Причины появления, кто в группе риска
- Развитие прикуса у новорожденных
- Причины, которые вызывают состояние тремора у новорожденных
- Как понять, опасен ли данный симптом?
- Сложности диагностики: чем акроцианоз отличается от синдрома Рейно и цианоза
- Что делать при бруксизме у ребенка
- Когда необходимо бить тревогу
- Верхняя макрогнатия
Симптомы и признаки
Острая невралгия тройничного нерва вызывает внезапную и очень сильную боль по ходу нервного волокна. Она проявляется приступами, носит простреливающий и жгучий характер. В среднем длительность приступа составляет до 3 минут, примерно у 7% пациентов она длится до 3 дней. За сутки их число может достигать 200.
Боль при невралгии тройничного нерва может наблюдаться в разных частях лица. Все зависит от того, какая ветвь нерва была поражена:
- если верхнечелюстная – в области лицевых мышц, верхней челюсти и носа.
- нижнечелюстная – боль будет напоминать зубную.
- глазная – в области висков, лба и над бровями.
На фоне боли у пациента развивается повышенная тревожность и даже фобии. Человек стремится избегать тех поз и движений, которые провоцируют у него неприятные ощущения. Другие характерные симптомы воспаления тройничного нерва:
- спазмы лицевых мышц;
- усиленное слюнотечение;
- повышенная или сниженная чувствительность кожи лица;
- умеренное повышение температуры;
- слабость и боль в мышцах.
У вас появились симптомы невралгии тройничного нерва?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Как лечить невроз лица
Лечение неврологических симптомов лица начинается с устранения их причины.
Если провоцирующим фактором является заболевание внутренних органов, то проводится его терапия.
При возникновении лицевого невроза на нервной почве или в результате психического расстройства лечебные мероприятия направлены на восстановление нормального психологического фона, устранение стрессообразующих факторов.
При психических расстройствах легкой степени достаточно будет пересмотреть режим дня:
- Выделять в течение дня время для отдыха, чтобы снять нервное и физическое напряжение. Обеспечить полноценный и достаточный сон.
- Заняться спортом. Избегать слишком тяжелых нагрузок.
- Закаливание отлично позволяет избавиться от последствий воздействия стресса. Главное, заниматься им грамотно.
- Пересмотреть свое питание. В вашем рационе должны быть только полезные продукты и блюда. Ешьте больше овощей и фруктов.
- Отменить алкоголь и табакокурение.
При неэффективности подобных методов применяется медикаментозная терапия. Она включает в себя следующие препараты:
- седативные – успокаивающе действуют на нервную систему. Валериана, пустырник, Персен.
- транквилизаторы – более сильные средства, которые справляются с чувством страха и тревоги Афобазол, Грандаксин. Диазепам;
- антидепрессанты – повышают психоэмоциональный фон. Прозак, Амитриптилин;
- нейролептики, ноотропы;
- снотворные.
Кожные элементы в виде сыпи, расчесов и других проявлений обрабатывают дерматологическими средствами: кремами, мазями, настойками.
Для купирования болевого синдрома назначают анальгетики, для снижения интенсивности зуда – десенсибилизирующую терапию.
Чтобы снять напряжение и спазм с мышц лица применяют спазмолитики.
Можно воспользоваться и физическими способами. Хорошо снимает мышечное напряжение легкий разминающий массаж проблемной зоны, а также акупунктурный массажный сеанс вокруг глаз. Поможет и умывание теплой водой.
Нормализовать состояние нервной системы помогут народные средства.
- Смешать в равных количествах: корень валерианы + соцветия ромашки + мята + семя фенхеля + тмин. 1 ст. ложку смеси залить 1 стаканом кипятка. Настоять полчаса. Принимать по половине стакана 2 раза в день.
- В равных пропорциях смешать душицу, календулу, пижму. 3 ст. ложки полученной массы залить 0.5л кипятка. Настоять и принимать по полстакана 3 раза за сутки.
Невроз лица – это проявление нескольких групп заболеваний с разной этиологией возникновения. Его симптомы достаточно разнообразны. Они приносят немало страданий и дискомфорта своему носителю. Посему требуют своевременного лечения, чтобы не допустить усугубления психического дисбаланса человека.
Информация о лечении
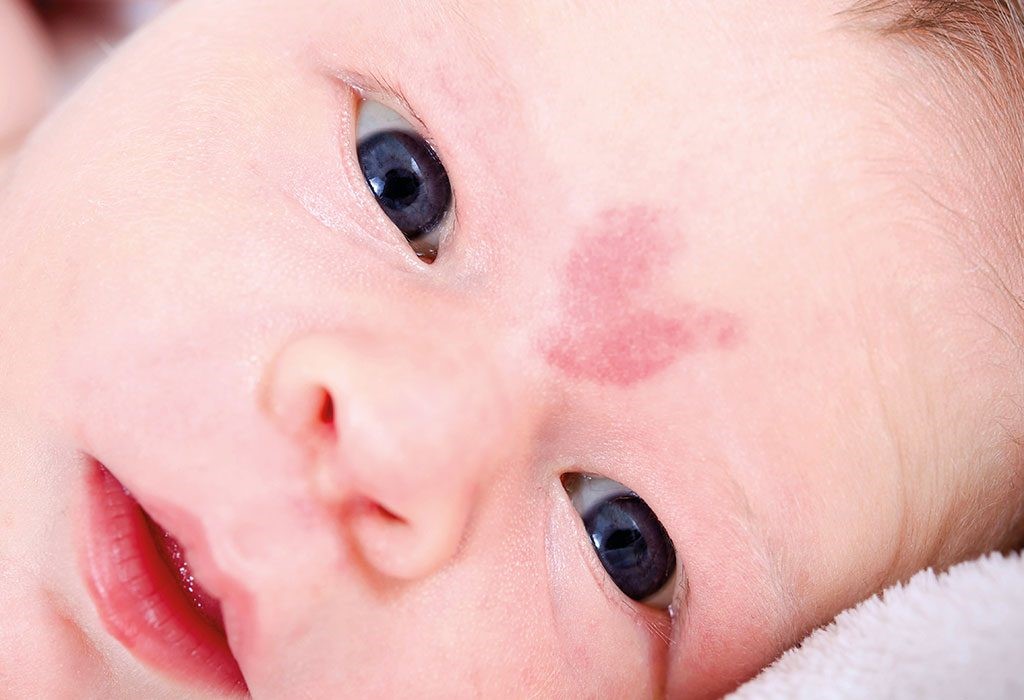
Раньше при обнаружении гемангиомы в детском возрасте принималась выжидательная тактика, медики рассчитывали на то, что опухоль рассосется самостоятельно до достижения пубертатного периода. Со временем данное утверждение стало неактуальным из-за невысокой частоты обратного развития. Всего в 5% случаев гемангиома у детей сходит с кожи без последствий, в 2% случаев это происходит до 5-летнего возраста.
Сегодня лечение гемангиомы проводят следующими методами:
- физическое удаление;
- хирургическая резекция;
- медикаментозная терапия.
К перечню популярных методов физического удаления относят криодеструкцию, лазерное облучение, склеротерапию и электрокоагуляцию. Описанные способы позволяют безболезненно убрать опухоль мягких тканей. Полное исчезновение занимает от нескольких месяцев до нескольких лет. На коже могут оставаться рубцы.
Хирургический метод редко применяют в современной практике. Его используют при небольших гемангиомах у взрослых пациентов. Чаще всего иссекают опухоли, расположенные на невидимых участках тела. Косметический эффект – сомнительный, на поверхности кожного покрова остаются шрамы.
Медикаментозная терапия основывается на использовании гормональных и противоопухолевых препаратов. Часто применяется на подготовительном этапе с целью уменьшить область гемангиомы. Полное рассасывание вследствие медикаментозной терапии происходит редко, не более чем в 2% случаев.
Подобрать эффективный метод воздействия и избавиться от гемангиомы на коже помогут специалисты нашей клиники. Врачи проведут обследование и определят максимально эффективную схему воздействия, установят прогноз возможности самостоятельного устранения. Обследование на новом оборудовании – залог успешной терапии. Опыт врачей позволит выбрать лучшую схему устранения гемангиомы, позволяющую не опасаться возможных последствий.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Профилактика от сыпи на половых губах
Для того чтобы предотвратить появление высыпаний в области интимной зоны необходимо:
регулярно мыть половые органы;
тщательно выбирать средства для интимной гигиены, без красителей и отдушек;
исключить беспорядочные половые связи;
при интимной близости использовать презервативы;
следить за своим гормональным фоном;
периодически посещать гинеколога;
с аккуратностью посещать места большого скопления людей: бассейны, сауны, бани, общественные душевые;
с особой осторожностью выбирать мастера по эпиляции;
не переохлаждаться и не перегреваться.
Также важно правильно выбирать нижнее белье, если есть склонность к раздражениям лучше остановиться на натуральных материалах и классическом покрое. Не рекомендуется приобретать некачественные прокладки с ароматизаторами, злоупотреблять спринцеванием.
| Прием дерматолога в клинике. Вызов дерматолога на дом. | Прием ведется строго по записи, запись на прием по тел.:+7 (495) 256-49-52 | Цены на услуги | Отзывы о клинике |
Сыпь на половых губах у беременных
Высыпания в области половых органов у беременной могут появляться по той же причине, что и у небеременных, только в этом случае проблема может нанести большой урон не только пациентке, но и плоду. Сложность ситуации заключается в том, что при вынашивании ребенка достаточно сложно подобрать безопасную терапию, которая бы не отразилась на здоровье эмбриона.
Любые ЗППП стараются выявлять на стадии планирования беременности и только после лечения, через полгода инициировать зачатие. Если инфекция была обнаружена в период беременности, есть большой процент, что заболевание передастся малышу или негативно скажется на его развитии. Поэтому нередко при таких диагнозах назначается кесарево сечение.
Инфекция, которая стала причиной появления сыпи на половых губах, может привести к таким последствиям:
- замирание беременности;
- остановка в развитии плода;
- развитие пороков и отклонений;
- задержки в психическом, физическом развитии ребенка после рождения.
При обнаружении ЗППП врач подбирает специальную терапию и более тщательно следит за поведением и состоянием плода. Если сыпь вызвана внешними раздражителями, их необходимо выявить и исключить.
Лечение сыпи на половых губах
Высыпание – это симптом, поэтому основная терапия назначается с учетом причины, которая привела к появлению сыпи в области интимной зоны. При аллергии выписываются антигистаминные средства, при заражении грибком – противогрибковые препараты, гормональные нарушения устраняются гормонотерапией, генитальный герпес лечится Ацикловиром. Если была обнаружена стрептококковая инфекция назначается стрептоцид, при наличии воспалительного процесса пациентке рекомендуется пройти курс в стационаре.
Терапевтическая схема подбирается с учетом результатов анализов, течения и сложности болезни. Дополнительно желательно принимать витаминно-минеральный комплекс, иммуномодуляторы, седативные средства растительного происхождения. В некоторых случаях необходима санация.
Мази от сыпи на половых губах
Средства местного применения помогают не только бороться с самой проблемой, но и устранять неприятные симптомы такие, как боль, жжение, зуд, дискомфорт. По мнению специалистов, такой способ лечения намного эффективнее так, как действует на клеточном уровне и быстрее достигает патологического очага.
При генитальном герпесе рекомендуется применять:
- Ацикловир;
- Панавир;
- Зовиракс.
- При воспалениях, сифилисе выписывают:
- Терациклиновую мазь;
- Эритромициновую мазь.
- При поражении грибком:
- Микозорал;
- Клотримазол;
- Нистатин.
Также можно использовать мазь Пимафукорт, которая помогает заживлять ранки и трещинки, Тержинан, способствующий уменьшению зуда и жжению. Все препараты дожжен назначать только врач
Перед применением важно тщательно ознакомиться с инструкцией и выполнять все рекомендации специалиста
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Как определить, что у ребенка неправильный прикус?
Неправильный прикус у детей – настолько частая проблема, что молодым родителям стоматологи даже выдают памятки, как выявить начальную стадию. Симптомов много, то первые признаки следующие:
- частая боль в горле и непроизвольная заложенность носа;
- нарушение осанки;
- храп и неровное дыхание во сне
- сдвиг верхней или нижней челюсти вперед и назад;
- большие промежутки между зубами;
- неровный зубной ряд;
- появление скрученных вокруг своей оси клыков и резцов;
- задержка, или наоборот – слишком раннее выпадение молочного зуба.
Любой из перечисленных симптомов у ребенка от двух лет и старше должен стать поводом для консультативного приема в поликлинике. Возможно, потребуется рентген, томография и сдача анализов на генетические заболевания.
Нижняя макрогнатия
Макрогнатия нижняя характерна аномально большим размером нижней челюсти. Это наиболее тяжелая патология челюстей относительно клинической и морфологической картины и трудно поддается лечению. Внешние признаки аномалии видны в нарушении пропорций антропологических размеров лицевого скелета. Осмотр лица в профиль выявляет ярко выраженное выступание нижней губы и подбородка вперед, увеличение нижней трети лица, западание среднего сектора лица с верхней губой. В общем и целом нарушена эстетика лица, обусловливающая некоторые психические расстройства.
Макрогнатия
Состояние зубов при нижней макрогнатии четко обозначает данную патологию. Нижняя челюсть резко выдвинута вперед, относительно верхней. Между клыками, резцами и малыми коренными зубами есть щели, зубная дуга нижней челюсти шире и преобладает над верхней зубной дугой и в поперечном и в продольном отношении, что и обусловливает тип смыкания передних и боковых зубов.
Слабая функциональность наблюдается, в первую очередь в жевательных мышцах, что параллельно сказывается на изменении работы височно-нижнечелюстного сустава. Все эти нарушения отражаются на артикулярных дефектах речевой деятельности.
Нижнюю макрогнатию диагностируют на основании генетического анамнеза, визуального осмотра лица, исследования окклюзии в полости рта и рентгеновских снимков.
Причины появления, кто в группе риска
Основной причиной появления образований на губах специалисты считают неправильное (аномальное) расположение сальных желез.
Точных сведений о механике их появления нет, но врачи выделяют дополнительные причины и факторы, которые могут повлиять на развитие негативного процесса:
- определенные виды гормонального нарушения – от временного дисбаланса (на фоне приема лекарств), до серьезных заболеваний или осложнений;
- метаболические изменения в системе или в организме как целостной структуре;
- подростковый период (время полового созревания, начало менструации у девочек);
- гиперлипидемия – проблема представляет собой липидное расстройство, которое напрямую связанное с повышенным содержанием жира в организме;
- проявившиеся сбои в процессе циркуляции крови – в результате происходит накопление и расширение сальных желез на поверхности кожи;
- генетическая предрасположенность – от родителей к ребенку проблема переходит в 90% случаев;
- кожные поры слишком большие и забитые. Жир из сальных желез может образовывать пробки и закупорки. Подобные условия являются идеальными для образования гранул Фордайса;
- естественный процесс старения организма – после 45-50 лет начинается постепенное снижение метаболических процессов даже без нарушений со стороны организма. В этих условиях подкожный жир может накапливаться и откладываться быстрее в 2-3 раза;
- процесс заражения сальных желез – если в них проникла бактериальная или грибковая инфекция, то появление пятен белого или желтого цвета прослеживается в 90% случаев. Связано это с реакцией желез на патогенные условия и микроорганизмы;
- гормональный дисбаланс, расстройство на фоне имеющегося заболевания. В 90% случаев проблема является симптомом такой проблемы, как нарушение деятельности или заболевания, напрямую связанные с работой щитовидной железы;
- менопауза (повышается вероятность высыпаний у женщин после 55 лет);
- нарушения функций желез;
- травма области губ;
- последствия (осложнения) процесса увеличения с использованием гиалурона;
- беременность – проявления могут возникнуть на любой недели, так как у каждой женщины организм работает индивидуально;
- нарушение работы коры надпочечников;
- заболевания яичников (патологической природы или последствия возрастных изменений);
- нарушения со стороны гипоталамо-гипофизарной системы;
- наличие привычек, которые в 90% случаев причиняют организму вред (курение в 90% случаев);
- последствия хирургического вмешательства на железы внутренней секреции;
- стеноз протоков сальных желез.
Такие проблемы, как наличие лишнего веса или несоблюдение правил личной гигиены не приводят к образованию гранул на губах. Отмечено в ходе исследований, что снижение объемов тела (похудение) приводит к исчезновению новообразований или делает их менее заметными на коже.
Почему появляются гранулы Фордайса, где они могут быть и как от них избавляются:
Развитие прикуса у новорожденных
О формировании так называемого первичного прикуса у младенцев стоматологи говорят в период с 6 месяцев до 1 года. Именно в этом возрасте начинает определяться положение челюстей, мышечный тонус и скорость прорезывания молочных зубов. Мамам советуют внимательно наблюдать за поведением ребенка и отмечать такие симптомы, как:
- излишне активная работа мимических мышц в момент кормления грудью;
- неестественное положение головы во время сна;
- непроизвольно открывающийся рот;
- появление вредных привычек – долгое сосание пальца, «жевание» губ и щек;
- дыхание через рот при отсутствии симптомов ОРЗ.
Часто врачи фиксируют смещение нижней челюсти уже в шестимесячном возрасте. Это станет серьезным симптомом неправильного прикуса, и чтобы избежать дальнейшего развития патологии, рекомендуют соблюдать следующие правила:
- не оставлять ребенку пустышку дольше, чем на 15 минут;
- соска у бутылочки должна быть до 3.5 мм в диаметре;
- кормление смесью не сможет стать полной заменой материнского молока;
- нужно следить за гигиеной – не давать малышу тянуть руки в рот или жевать посторонние предметы.
Интересный факт Злоупотребление молочными смесями и пустышками приводит не только к развитию искривленного прикуса, но и младенческого ожирения из-за нарушенного обмена веществ.
Причины, которые вызывают состояние тремора у новорожденных
Нельзя однозначно сказать при каких обстоятельствах у того или иного малыша обнаруживается дрожание губы, конечностей или подбородка. Но проведенные исследования показывают, что есть ряд факторов, при наличии которых, скорее всего, ваш малыш будет подвергнут этому недугу c первых месяцев жизни:
- гипоксия плода, которая может проявляться во время беременности или же уже в родах (слабая родовая деятельность, затяжные роды, инфекции, угрозы выкидыша и т.д.);
- рождение ребенка недоношенным. Нервная система такого крохи совершенно еще не готова к тому, что будет функционировать вне организма матери;
- гипертонус мышечной ткани;
- депрессии и стрессовые ситуации, которые беременная женщина переживала, пока вынашивала своего ребенка. Это в первую очередь оказывает влияние на формирование мозга, а он как раз и отвечает за движения человека.
Как понять, опасен ли данный симптом?
У недоношенных детей подрагивания подбородка и нижней губы могут продолжаться дольше, чем у доношенных младенцев. Однако за такими детьми обычно пристально следят педиатры.
Они смогут дать оценку состоянию ребенка. Если данный симптом у малыша старше 3–х месяцев объясняется несовершенством эндокринной системы из-за раннего рождения, опасности он не представляет.
Чтобы убедиться, что тремор не является признаком нарушений нервной системы, необходимо:
- Проследить, когда ребенок непроизвольно вздрагивает. Если трясется нижняя губа у новорожденного после кормления, подбородок дрожит при резком пробуждении, под воздействием холодного воздуха или других раздражающих факторов, то это является физиологической реакцией организма.
- Понаблюдать, сколько продолжаются вздрагивания. Тремор, вызванный стрессом, физическим напряжением или выбросом адреналина, непродолжителен.
Как правило, у грудных детей на 3 месяце жизни проявления тремора исчезают. К этому времени окончательно формируются внутренние системы малыша, и ребенок полностью адаптируется к новой среде.
Если трясется подбородок или другие части тела у младенца на протяжении первых трех месяцев после рождения, причины для переживаний отсутствуют. По мере взросления крохи подобные симптомы пройдут самостоятельно, в коррекции они не нуждаются. Даже если родители обращаются к детскому невропатологу в такой период, они получают советы по наблюдению за малышом.
Не нужно паниковать, если:
- отмечается трясущийся подбородок или нижняя часть рта, при этом дрожь мелкая и ритмичная;
- трясутся различные части тела, когда кроха испытывает дискомфорт (голод, холод или боль, при кормлении);
- продолжается недлительный промежуток времени – от нескольких секунд до полуминуты;
- сохраняется до трехмесячного возраста.
Сложности диагностики: чем акроцианоз отличается от синдрома Рейно и цианоза
Если симптомы сопровождаются выраженной болью, пароксизмальной бледностью кожи, то необходимо различать акроцианоз и так называемый Феномен Рейно, при котором чрезмерное сокращение мелких сосудов происходит под влиянием низкой температуры или эмоционального стресса, вызванного местным расстройством, называемым «игрой сосудов».
Акроцианоз у женщины
Этот симптом бывает:
- Первичным, если он возникает как изолированное расстройство;
- Вторичным, когда он связан с системным заболеванием соединительной ткани, таким как системная глютеновая волчанка или системный склероз.
Очень важно проводить различие между этими двумя заболеваниями, потому что акроцианоз – это легкое заболевание, а феномен Рейно – симптом тяжелых хронических заболеваний, требующих интенсивного лечения.
Акроцианоз также следует отличать от цианоза при сердечно-сосудистых и респираторных заболеваниях, когда кожа синеет выраженно из-за спазмов крупных сосудов.
Что делать при бруксизме у ребенка
Если вы обнаружили у ребенка бруксизм, его нужно первым делом отвести к стоматологу-ортодонту. Он проверит прикус ребенка, осмотрит челюсть и зубы, при необходимости сделает рентген. После этого, если врач обнаружит аномалии прикуса, он пропишет ортодонтическое лечение — назначит ношение специальных съемных аппаратов или брекетов.
Если проблема будет не в прикусе, стоматолог посоветует направить ребенка к психологу. Он оценит зрелость нервной системы и проверит психоэмоциональное состояние ребенка. Дети тоже могут страдать от стрессов, и психолог поможет ребенку и вам с этим справиться. Возможно, психолог пропишет детские снотворные или витамины группы В.
Бороться с детским бруксизмом помогут также следующие меры:
- Создание «переходного часа» в режиме дня — времени спокойных игр и чтения перед сном, чтобы ребенок мог успокоиться.
- Обучение ребенка самоконтролю, чтобы он перестал постоянно смыкать зубы.
- Увеличение дневной активности — с ребенком нужно больше гулять, возможно его стоит записать на секции, чтобы он выплескивал лишнюю энергию и снимал стресс.
- Налаживание режима дня — укладывание ребенка спать чуть пораньше в одно и то же время может серьезно помочь.
- Нагружать челюсти ребенка — предлагать больше грызть морковь или яблоки, особенно перед сном.
- Делать ребенку теплые компрессы для расслабления и снятия напряжения.
Когда необходимо бить тревогу
Родителям необходимо насторожиться, если тряслась не только губа или подбородок либо конечности, но и голова. Также если такое состояние появляется не только, когда он плакал, но и без существенных причин. Переживать нужно, если дрожь очень интенсивная, малыша колотит, а также если приступы тремора длятся с каждым разом все дольше. Если такое состояние не исчезает к полугодовалому возрасту крохи.
При наличии перечисленных ситуаций очень важно, как можно быстрее посетить врача-невролога. Только специалист может определить характер и тяжесть патологии, а также при необходимости назначить грамотное лечение
Верхняя макрогнатия
Верхняя макрогнатия характеризуется выпуклостью средней части лица и зиянием ротовой щели из-за попадания нижней губы под верхнюю. Верхние резцы обнажены частично или полностью, а нижняя губа заходит под передний верхний ряд зубов. Высота нижнего сектора лица увеличена, мягкие ткани в области ротовой щели наряжены, подбородочные складки сглажены. В профиль ряды передних верхних зубов обнаруживают отвесное положение, смещение, оральный наклон и увеличение глубины резцового перекрытия и скученности зубов нижней челюсти.
Нарушение функциональности выражено в затрудненном дыхании, дефектах речевого процесса, трудностях жевательной и глотательной деятельности.