О чем говорит повышенный холестерин?
Содержание:
- Отек
- Лечение холестеринемии
- Скрининг гиперхолестеринемии
- Что делать дальше?
- Питание. Режим и комплексный подход
- Осложнения гиперхолестеринемии
- Ортостатическая гипотензия
- Способы снижения уровня холестерина
- Анализ крови на кальций – какой лучше сдавать?
- Список литературы
- Когда стоит начинать следить за холестерином
- 1.Анализ на билирубин, виды билирубина
- Патогенез гиперхолестеринемии
- Откуда берется холестерин, и когда диета не помогает?
- Что такое холестерин, и что он делает у нас в крови
Отек
Лечение холестеринемии
Лечение повышенного количества ХС может быть консервативным и немедикаментозным.
Без применения лекарственных препаратов могут быть использованы следующие методы лечения:
- приведение веса в норму;
- дозированные физические нагрузки по индивидуально составленной программе;
- пересмотр рациона питания, исключение жирных и жареных блюд, уменьшение суточной калорийности, назначение диеты с повышенным потреблением фруктов и овощей;
- исключение приема алкоголя в любом виде;
- ограничение курения.
Консервативное лечение предусматривает назначение следующих препаратов:
- Статины – лекарственные средства, блокирующие синтез ферментов, поддерживающих продукцию холестерина организмом. Статины понижают уровень липидов (в том числе и при наследственной холестеринемии), уменьшают опасность развития ишемии и стенокардии. Наиболее известные препараты-статины: Розувастатин, Ловастатин, Аторвастатин, Флувастатин, Симвастатин.
- Гиполипидемические препараты: Эзетимиб и средства на его основе, тормозят всасывание ХС в полости кишечника, блокируя его попадание в кровь с пищей.
- Секвестранты желчных кислот – Колестирамин и Колестипол – связывают липиды в кишечнике, тормозя его усвоение и ускоряя его выведение с фекалиями.
- Фибраты – препараты на основе фиброевой кислоты, способны понижать продукцию холестерина в печени. К таким медпрепаратам относят Тайколор, Липантил, Экслип.
- Омега-3-полиненасыщенные жирные кислоты – альфа-линоленовая кислота, докозагексаеновая и эйкозапентаеновая кислоты, влияют на уровень триглицеридов в кровотоке.
- Биологически-активные добавки – Омега Форте, Доппельгерц Омега-3, Тыквеол, Липоевая кислота, Ситопрен, способствуют поддержанию нормального уровня липидов.
Скрининг гиперхолестеринемии
Возраст начала скрининга на повышенный уровень холестерина (гиперхолестеринемию) до сих пор вызывает споры. Наиболее распространенная рекомендация — начинать скрининг в возрасте 25-30 лет для мужчин
Во внимание принимаются следующие сопутствующие факторы риска:
- гипертония
- сахарный диабет
- курение
- ожирение
- малоподвижный образ жизни
- семейный анамнез преждевременной ишемической болезни сердца (ИБС; родственник мужского пола с ИБС до 55 лет; родственник женского пола с ИБС до 65 лет)
Чем больше факторов риска, тем раньше начинаем скрининг. Для женщин возраст начала скрининга повышенного уровня холестерина — 30 — 45 лет.
Что делать дальше?
Повышенный уровень холестерина в крови — еще не повод для паники. Длительные клинические исследования, проводимые в разных странах мира, убедительно доказывают, что уровень «плохого» холестерина можно снизить за счет доступных и несложных мер. В первую очередь они касаются изменения образа жизни.
Для предотвращения и профилактики образования в сосудах атеросклеротических бляшек, развития сердечно-сосудистых заболеваний нужно поставить перед собой несколько целей :
- полностью отказаться от курения и исключить или снизить до минимума потребление алкоголя;
- ограничить жиры в рационе до 30%, насыщенные жиры до 10% от общей суточной калорийности, а содержание овощей и фруктов, необработанных злаков, содержащих большое количество растительной клетчатки — увеличить;
- поддерживать умеренную физическую активность около 2,5–5 часов в неделю или 30–60 минут в день;
- поддерживать индекс массы тела на уровне 18–25 кг/м2, при этом окружность талии должна составлять не более 94 см для мужчин и не более 80 см для женщин;
- контролировать артериальное давление, в норме оно должно составлять не выше 140/90 мм рт. ст.
Питание. Режим и комплексный подход
Ни для кого не секрет, значение фразы: «Мы – то, что мы едим» (Гиппократ). Быстрый темп жизни, урбанизация и, зачастую, отсутствие натуральных продуктов не лучшим образом сказываются на качестве питания и его режиме.
Мы часто пропускаем завтраки, обедаем на бегу, а на ужин едим полуфабрикаты. Это удобно, быстро и практично, но, к сожалению, неполезно. Режим питания очень важен – организм не должен находится в дефиците, потому что это приводит к стрессу – страдают все внутренние органы и иммунитет в том числе. Поэтому не пропускайте завтраки, обязательно обедайте и ужинайте. Делите еду на небольшие порции и принимайте ее 5-6 раз в день – с небольшими перекусами.
Второй важный аспект питания – сбалансированный рацион, в котором должны быть жиры, белки и углеводы. Не забывайте об овощах, фруктах, зелени.
Делая краткий вывод из этой подтемы, становится очевидно, что неправильное питание, фаст-фуд, питание на бегу и питание, не обогащенное дополнительными источниками витаминов и минералов, может служить факторами риска повышенного холестерина, а значит и сердечно сосудистых заболеваний.
Для контроля уровня холестерина можно также использовать качественные биологические добавки к пище
Обратите внимание на итальянский продукт Lactoflorene Холестерол, который появился в России не так давно, а между тем в Италии это бестселлер с 30-летней историей. Lactoflorene Холестерол помогает улучшить липидный профиль – снизить уровень плохого холестерина, что в свою очередь снижает риск возникновения сердечно-сосудистых заболеваний
У Lactoflorene Холестерол очень хороший состав, сразу 4 активных компонента:
- экстракт красного ферментированного риса, стандартизированного по монаколину К, помогает снизить выработку и усилить распад «плохого» холестерина
- витамин PP (витамин B3) обеспечивает энергетический обмен
- коэнзим Q10, о пользе которого уже много было сказано выше
- бифидобактерии в составе продукта не только способствуют восстановлению нормального функционирования микрофлоры кишечника, но и также ограничивают всасывание производных холестерина, которые вырабатываются через желчь.
- Lactoflorene Холестерол удобно принимать – всего лишь 1 раз в день. Рекомендованный курс — 6-8 недель. Lactoflorene Холестерол способствует поддержанию нормального уровня холестерина. Холестерин под контролем.

БАД. НЕ ЯВЛЯЕТСЯ ЛЕКАРСТВЕННЫМ СРЕДСТВОМ
Осложнения гиперхолестеринемии
Если повышение уровня холестерина в крови сохраняется в течение долгого времени (речь идёт о таких масштабах времени, как годы), в особенности если параллельно действуют другие неблагоприятные факторы, такие как повышенное артериальное давление, курение, сахарный диабет, то в таком случае могут появляться атеросклеротические бляшки в сосудах, которые суживают их просвет, а иногда даже полностью закупоривают сосуды.
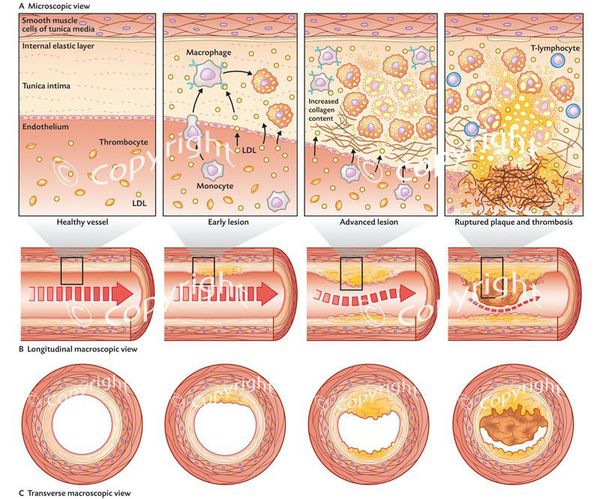
Бляшка может быть и небольшой, но если её целостность нарушается, то контакт внутреннего содержимого бляшки с кровью приводит к очень быстрому образованию в этом месте тромба, и просвет сосуда может в считанные минуты оказаться полностью перекрытым. В этом случае дело может закончиться инфарктом миокарда (если перекрывается один из сосудов, кровоснабжающих сердце) или инсультом (если поражается какой-либо из сосудов, кровоснабжающих мозг).
Обычно верна такая закономерность: чем выше уровень холестерина в крови (особенно если повышена именно фракция холестерина липопротеинов низкой плотности), тем тяжелее поражается атеросклеротическими бляшками внутренняя поверхность сосудов, тем выше риск инфаркта миокарда и инсульта, а также увеличен риск развития заболеваний, связанных с ограничением кровотока в том или ином органе, например:
- стенокардия напряжения — проявляется болью/дискомфортом в груди при физических нагрузках (ходьба или бег);
- облитерирующий атеросклероз артерий нижних конечностей — проявляется болью/жжением или быстрой утомляемостью мышц ног при ходьбе.
Ортостатическая гипотензия
Способы снижения уровня холестерина
Существует достаточно большое количество различных методов снижения повышенного уровня холестерина. Рассмотрим наиболее актуальные.
Питание
Несмотря на то что с продуктами питания в организм попадает не более 20% от всего используемого в организме холестерина, алиментарный (пищевой) фактор имеет огромное значение в развитии гиперхолестеринемии. Не вдаваясь в изучение биохимических реакций (что, как и почему превращается в холестерин или его транспортные формы), достаточно запомнить несколько простых истин:
- Исключите сочетание в меню быстрых углеводов и насыщенных жиров. Быстрые углеводы — те, которые не требуют больших затрат на переваривание, легко всасываются и выполняют энергетическую функцию вместо жиров. Насыщенные жиры — в основном животные жиры, пальмовое и кокосовое масло, широко используемые в кулинарии благодаря своей низкой стоимости.
- Снизьте количество отдельно употребляемых быстрых углеводов и насыщенных жиров.
- Ограничьте в рационе питания продукты с высоким содержанием холестерина (яйца, жирные молочные продукты, жирное мясо и сало, жареные жирные продукты).
- Включите в меню жирную морскую рыбу. Чем севернее ее происхождение — тем лучше: такая рыба содержит большое количество полезных полиненасыщенных жирных кислот.
- Увеличьте в рационе объем овощей, фруктов, ягод и других продуктов, богатых клетчаткой (но с небольшим содержанием сахара).
- Употребляйте орехи, растительное масло, особенно оливковое, льняное, кукурузное (не забудьте ограничить пальмовое и кокосовое).
Правильно сформированная гипохолестериновая диета позволяет достичь целевых значений холестерина без применения лекарственных средств уже на втором месяце лечения.
Физические нагрузки
Малоподвижный образ жизни (гиподинамия) — одна из актуальных проблем современного человека. Доказано многочисленными исследованиями, что гиподинамия увеличивает риск возникновения сердечной патологии. Это связано не только с малой тренированностью сердечной мышцы и низкой эластичностью сосудистой стенки, но и с более быстрым развитием атеросклероза.
При низкой физической активности не все поступающие с продуктами питания углеводы и жиры расходуются для образования энергии на нужды организма. Оставшаяся часть уходит на отложение жировых запасов, которые имеют непосредственное отношение к развитию атеросклероза.
Что касается конкретного вида физических нагрузок, то здесь сложно привести универсальные рекомендации: одним людям показаны подвижные и активные упражнения, другим — статические. Все зависит от исходных данных (тренированность сердечной мышцы, состояние дыхательной системы, массы тела и т.д.).
Коррекция массы тела
Коррекция массы тела может быть рассмотрена исключительно в контексте предыдущих рекомендаций. Все эти методы неразрывно связаны между собой и преследуют собой цель снижения уровня холестерина в крови.
Прибегать к экстремальным способам снижения массы тела категорически запрещено, так как это может только ухудшить ситуацию и навредить здоровью.
Отказ от курения, ограничение употребления алкоголя и другие факторы
Тема курения настолько избита, что порой вызывает негодование, мол, опять, как по шаблону, во всем виновато курение. Нет, не во всем, но виновато. Для этого есть как минимум две основные причины:
- во-первых, в дыме сигарет содержатся тяжелые металлы, которые снижают активность ЛПВП («хорошего» холестерина);
- во-вторых, ядовитые вещества дыма способствуют возникновению на внутренней стенке сосудов микроповреждений, в области которых существенно чаще формируются атеросклеротические бляшки по сравнению со здоровыми сосудами.
Тема алкоголя несколько спорна по отношению к уровню холестерина и отложению его на сосудистой стенке. Ученые утверждают, что небольшие дозы, наоборот, оказывают благоприятное воздействие. Но тут совершенно справедливо возникает вопрос «небольших доз». Очевидно лишь одно: ни сосуды, ни сердце не отблагодарят за частое и чрезмерное употребление спиртных напитков. И даже не за сами спиртные напитки, а больше за то, что им сопутствует (совсем не гипокалорийная закуска).
Здесь же следует упомянуть и стрессы. Нет, не потому, что их упоминают везде.
Стрессы, подобно курению, негативно отражаются на эластичности и целостности внутренней стенки кровеносных сосудов.
Также во время стрессовой ситуации происходит активный выброс жирных кислот в кровь с целью компенсации возросших энергетических затрат, что приводит к нарушению баланса ЛПНП/ЛПВП в сторону увеличения первых и уменьшения вторых.
Анализ крови на кальций – какой лучше сдавать?
Существует два основных вида анализов на кальций – анализ крови на ионизированный кальций и анализ крови на общий кальций. Общий кальций включает в себя «свободный», не связанный с белками ионизированный кальций + кальций, связанный с белками крови (прежде всего, с альбумином). Концентрация общего кальция крови может изменяться в том числе и из-за изменения содержания белка в крови. Вместе с тем, биологическое действие оказывает не общий кальций, а только та его часть, которая с белками не связана – эту часть называют ионизированным кальцием. Анализ крови на ионизированный кальций является более точным, чем анализ на общий кальций, но одновременно и более сложным
– не все лаборатории способны выполнить этот анализ, а если они его выполняют – не все делают это точно. Существует почти анекдотическая ситуация, когда одна из крупнейших лабораторных сетей Санкт-Петербурга «хронически», годами, выявляет пониженный ионизированный кальций крови почти у всех пациентов – и эту явную лабораторную ошибку годами в лаборатории исправлять не хотят. А ведь следствием подобной ошибки являются десятки тысяч ненужных дополнительных исследований, проводимых тем пациентам, кому «повезло» получить такой неверный анализ.
Существуют ситуации, когда кальций ионизированный повышен, а общий кальций находится в норме
– в этом случае больше «доверять» следует именно анализу на ионизированный кальций. Вместе с тем, в большинстве случаев повышенный кальций крови проявляется сразу в обоих анализах – повышен ионизированный кальций и одновременно повышен общий кальций.
Учитывая важность обеспечения максимальной точности анализа крови на кальций и высокой «цены» его неправильного определения, Северо-Западный центр эндокринологии проводит анализ крови на кальций с использованием оборудования российского представительства немецкой лабораторной сети LADR. Для проведения анализа на кальций используется автоматический биохимический анализатор Olympus AU-680 (Япония), обеспечивающий максимальную точность исследования и способный выполнять до 680 тестов в час
Ежедневные проверки анализатора, стабильно высокое качество его работы и соблюдение всеми сотрудниками центра стандартов взятия крови на кальций позволяют врачам Северо-Западного центра эндокринологии быть уверенными в качестве анализа крови на кальций, выполняемого лабораторией центра. Именно если в анализе крови, выполненном нашим центром, кальций высокий – значит, кальций действительно повышен.
|
Автоматический биохимический |
Анализатор Olympus AU-680 — |
Список литературы
-
Кольман Я. Наглядная биохимия. — М.: Бином, 2011. — 469 с.
-
Практическая липидология с методами медицинской генетики: руководство / В.А. Кошечкин, П.П. Малышев, Т.А. Рожкова. — М.: ГЭОТАР-Медиа, 2015. — 112 с.
-
Титов В.Н. Атеросклероз — проблема общей биологии : нарушение биологических функций питания и эндоэкологии // Успехи современной биологии. — 2009. — Т. 129. — № 2. — С. 124-143.
-
Джанашия П.Х., Шевченко Н.М., Олишевко С.В. Неотложная кардиология // Бином. — 2017. — 288 с.
-
Липопротеины низкой и очень низкой плотности: патогенетическое и клиническое значение / В.Н. Титов, И.А. Востров, С.И. Каба и др. // Клиническая медицина. — 2013. — №1. — С. 20-27.
-
Rader D.J., Cohen J., Hobbs H.H. Monogenic hypercholesterolemia: new insights in pathogenesis and treatment // J. Clin. Invest. — 2003. — Vol. 111. — P. 1795-1803.
-
Piepoli M.F., et al. European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice // European Journal of Preventive Cardiology. — 2016; 23: 1-96.
-
Бубнова М.Г., Кухарчук В.В. Рекомендации Европейского общества кардиологов и Европейского общества атеросклероза по диагностике и лечению дислипидемий: основные положения // Кардиология. — 2017. — № 3. — С. 85-59.
-
Смирнова М.Д., Агеев Ф.Т. Статины — старые мифы и новые факты // РМЖ. — 2017. — № 20. — С. 1421-1428.
-
Кухарчук В.В., Бажан С.С. Пропротеин конвертаза субтилизин/кексин типа 9 (PCSK9) — регулятор экспрессии рецепторов липопротеинов низкой плотности // Атеросклероз и дислипидемии. — 2013. — № 2. — С. 19-26.
Когда стоит начинать следить за холестерином
Нет точных данных о том, как часто встречается приобретенный переизбыток холестерина среди россиян. Однако сердечно-сосудистые заболевания, которые чаще всего развиваются на фоне повышенного холестерина, считают первой по распространенности причиной смерти в западных странах и России. По данным Минздрава, в 2020 году доля болезней сердечно-сосудистой системы в структуре общей смертности россиян 46%.

Существует популярный миф, согласно которому высокий холестерин — проблема пожилых, и о нем не стоит думать как минимум до 50 лет. Это не так: повышенный холестерин могут диагностировать и у молодых людей, и даже у детей.
Американская кардиологическая ассоциация рекомендует проверять уровень холестерина каждые 4–6 лет начиная с 20 лет . Американский центр профилактики заболеваний советует сдавать тест на холестерин каждые пять лет с детства . Минздрав России предписывает людям с предрасположенностью к высокому холестерину отвести ребенка к врачу и сделать тест до того, как ему исполнится восемь лет.
1.Анализ на билирубин, виды билирубина
Анализ на билирубин делается для того, чтобы измерить уровень билирубина в крови. Вообще билирубин – это коричневато-желтое вещество, содержащееся в желчи. Билирубин вырабатывается, когда печень разрушает старые эритроциты. Затем билирубин выводится из организма через стул, придавая ему коричневый цвет.
Билирубин циркулирует в крови в двух формах:
- Косвенный, или неконъюнгированный, билирубин. Эта форма билирубина не растворяется в воде. Непрямой билирубин попадет через кровь в печень, где он превращается в растворимую форму (прямой билирубин).
- Прямой билирубин, который еще называют конъюгированнм билирубином, растворяется в воде и вырабатывается печенью из непрямого билирубина.
Общий билирубин и прямой билирубин можно измерить непосредственно при анализе крови, в то время как количество косвенного билирубина рассчитывается исходя из полученных результатов анализа.
Когда билирубин повышен, кожа и белки глаз могут приобрести желтоватый оттенок. Желтуха может быть результатом заболеваний печени (гепатит), заболеваний крови (гемолитическая анемия) или перекрытия желчных протоков, через которые желчь попадает из печени в тонкую кишку.
Повышенный билирубин в крови у новорожденных может вызвать повреждения мозга, потерю слуха, проблемы с мышцами глаз, физические отклонения и даже смерть. Для снижения уровня билирубина у новорожденных врачи используют процедуру фототерапии или переливание крови. В любом случае, не стоит паниковать – физиологическая желтуха у новорожденных встречается не так редко, и в подавляющем большинстве случаев она не причиняет никакого вреда.
Патогенез гиперхолестеринемии
За процессы, связанные с всасыванием, перемещением, химическими превращениями и выведением холестерина, ответственно большое количество разных генов. В случае «поломки» (мутации) того или иного гена происходит нарушение в соответствующем звене этого «химического конвейера».
Например, липопротеины низкой плотности переносят по крови холестерин и его соединения (эфиры) с полиненасыщенными жирными кислотами (в том числе широко известными «омега-3») к тем клеткам, которые нуждаются в этих веществах. Чтобы поглотить из крови липопротеины низкой плотности вместе с содержащимися там веществами, клетки выставляют на своей поверхности своеобразные «ловушки» — рецепторы. Если рецептор связывается с определённым участком на поверхности липопротеиновой частицы по принципу «ключ − замок», то эта частица захватывается клеткой и поступает внутрь неё, а содержащиеся в липопротеиновой частице липиды используются клеткой для собственных нужд.
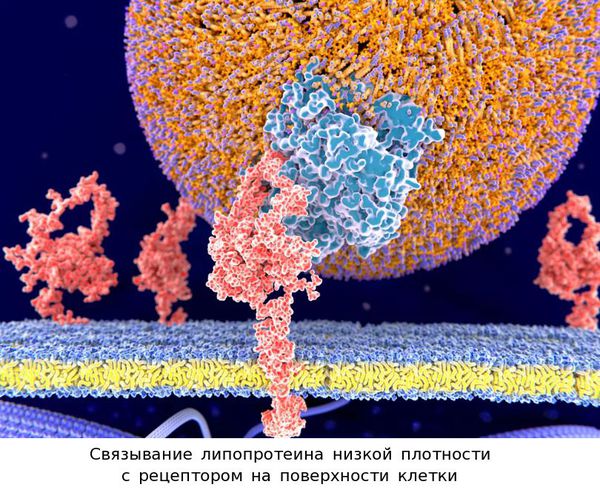
В случае же когда такое взаимодействие по аналогии «ключ − замок» нарушается, скорость и эффективность поглощения липопротеиновых частиц снижаются, а содержание в крови холестерина соответственно возрастает. Такое нарушение взаимодействия может происходить, например, при структурном дефекте рецептора к липопротеинам низкой плотности. Этот дефект возникает при наличии мутантного гена, который, в свою очередь, сам несёт дефект.
Патологический ген может передаваться от родителей детям в течение многих поколений. Поэтому такое заболевание называют семейной гиперхолестеринемией. При этом большое количество липопротеиновых частиц, содержащих холестерин, циркулирует в крови, и с течением времени они накапливаются в сосудистой стенке артерий, вызывая развитие атеросклеротических бляшек.
Семейная гиперхолестеринемия — не единственный и далеко не самый частый вариант нарушения холестеринового обмена. Гораздо чаще нарушения обмена холестерина возникают вследствие воздействия факторов образа жизни: неправильного питания, курения, малоподвижности. Например, избыточное потребление пищевых продуктов, содержащих так называемые насыщенные жирные кислоты и транс-жиры (находятся в жирном мясе, молочных продуктах, маргарине, пальмовом масле и других продуктах), приводит к формированию таких липопротеиновых частиц, которые организму сложно «утилизировать» в процессе биохимических преобразований. В результате этого они долго циркулируют в крови и в конце концов оказываются в сосудистой стенке, давая начало развитию атеросклеротических бляшек (это упрощенное изложение процесса).
Курение, высокое содержание глюкозы в крови, хронические воспалительные заболевания — всё это вызывает химические изменения липопротеиновых частиц, в результате которых они уже не столь успешно поглощаются нуждающимися в них клетками и могут восприниматься организмом как чужеродный материал.
Откуда берется холестерин, и когда диета не помогает?
По данным фундаментальной науки, большую часть холестерина — 70-90% — ежедневно синтезирует печень, и только малую часть — 10-30% — человек добирает из продуктов питания. Отсюда появился миф, что даже если совсем ничего не есть, сильно холестерин не снизишь.
На самом деле, процентное соотношение внутреннего холестерина к «пищевому» рассчитано учеными исходя из биологической потребности организма, а не из того, что мы реально кушаем. Количество холестерина в обычном меню превышает потребность, поэтому пропорция нарушается. Чем больше холестерина вы съели, тем больше его всосется в кровь.
Организм пытается удержать свою норму, снижая активность биосинтеза в печени. Однако механизм этот значительно слабее, чем природная тяга человека к жирному и вкусному. Со временем неправильное питание приводит к накоплению лишнего холестерина. В этом случае диета — разумный и эффективный способ улучшить показатели крови.
Однако у некоторых — причина высокого холестерина не питание, а нарушенный обмен веществ либо генетически предопределенные особенности работы печени, которая вырабатывает холестерина больше, чем положено.
Что такое холестерин, и что он делает у нас в крови
Холестерин — органическое соединение, представляет собой жироподобное вещество, а точнее – природный полициклический липофильный спирт, который невозможно растворить в воде, но легко растворить в жирах, которые его транспортируют по организму.
Холестерин находится в клеточных мембранах и придает им упругость и прочность. Когда уровень холестерина в крови нормальный, нарушений со стороны работы внутренних органов нет. Но как только референтные значения отклоняются от нормы, отмечаются различные патологические состояния, которые приводят к тяжелым болезням сердца и сердечно-сосудистой системы.
Как холестерин попадает организм и как происходит метаболизм липидов
Откуда может браться холестерин в человеческом организме:
- 60% вырабатывается печенью;
- 20% синтезируется кожей и другими органами;
- 20% поступает с пищей.
Холестерин проходит долгий путь в организме. Синтез вещества происходит в печени, далее разносится по крови и всасывается в кишечнике. Кроме внутреннего синтеза, холестерин попадает в организм с полноценными продуктами питания. К тканям вещество транспортируется в виде особых комплексов – липидопротеидов.
Составляющими компонентами липидопротеидов являются:
- апопротеины;
- холестерин;
- триглицериды.