Лапароцентез
Содержание:
- Категории
- Симптомы приближающихся родов
- Большое раскрытие
- Перегородки из гипсокартона – интересные решения
- Возможные осложнения
- Показания
- Маловодие
- Противопоказания
- Преимущества и недостатки амнитомии
- Преимущества
- Рассмотрим два вида пессариев dr Arabin:
- Как прокалывают околоплодный пузырь для родовозбуждения?
- Амниотомия при родах: что это за процедура?
- Миф второй: за здорового ребенка надо платить
- Возможные осложнения после операции
- Показания к миомэктомии – удалению миомы матки
- Что видит врач при лапароскопии
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Симптомы приближающихся родов
Когда предполагаемая дата родов близка, молодые матери с нетерпением ждут симптомов приближающихся родов – они же предвестники. Чтобы понимать, когда беспокоиться рано, а когда уже пора ехать в больницу, надо знать о следующих признаках.
- Опустился живот. Когда беременность вступает в последнюю, предродовую фазу, матка расслабляется в верхней части, чтобы ребенок продвинулся в сторону родовых путей.Часто за счет опустившегося живота женщине становится легче дышать, так как матка меньше давит на легкие. Зато усиливается давление на мочевой пузырь, поэтому перед родами чаще хочется в туалет. Сдерживаться не надо: во-первых, это вредно, во-вторых, так из организма выводится лишняя жидкость и уменьшаются отеки. У первородящих живот опускается примерно за две недели до родов, при повторных родах этот срок меньше, примерно два-три дня.Опустившийся живот не признак начала родовой деятельности, ехать в роддом только по этому признаку преждевременно.
- Тянущие боли внизу живота или спины. Так начинаются схватки. Это необязательно говорит о начале процесса родов. Схватки могут быть и подготовительными, тренировочными. Надо следить за их частотой, силой и сопутствующими предвестниками. Подробнее о том, как понять, что сватки начались, читайте чуть ниже.
- Вышла пробка. Пробкой называют комок слизи, прозрачный или кровянистый, который закрывает вход в родовые пути. Обычно роженица обнаруживает его на нижнем белье, так как выход пробки происходит безболезненно. Это происходит незадолго до родов, но сам процесс начинается чуть позже, от пары часов до пары дней. Скудные кровянистые и слизистые выделения могут начаться и без отхода пробки, это связано с отслоением части плаценты. Иногда пробка отходит уже на родовом столе. Этот предвестник родов довольно важен, но ключевым не является.
- Отошли воды. Выход околоплодных вод легко спутать с непроизвольным мочеиспусканием – с той разницей, что женщина не чувствует облегчения. Из половых органов вытекает теплая жидкость. Объем живота может несколько уменьшиться. Отход вод на любом сроке беременности – сигнал завершения беременности: без вод плод внутри материнского организма погибает в течение нескольких суток. Хотя воды могут отойти не полностью, а частично, если это произошло – езжайте в клинику.
Большое раскрытие
Если шейка матки раскрылась до 8 см и более, то рекомендуется делать амниотомию. Для чего? Когда ребенок находится внутриутробно, он полностью погружен в околоплодные воды. И вода попадает к нему в нос, рот и уши. Верхние дыхательные пути у любого ребенка заполнены водой, и это абсолютно нормально.
Когда ребенок начинает опускаться во влагалище, его головка максимально сдавлена со всех сторон. Это необходимо, чтобы ребенок смог пройти через родовые пути, не повредив себя и мать. Логично, если ребенок начинает опускаться во влагалище прямо в амниотическом мешке, то внутри него амниотическое давление резко возрастает. И околоплодные воды сильно давят на ребенка. В результате вода затекает ему в нос и рот под высоким давлением. Легкие ребенка заполняются водой. Это приводит к тому, что при рождении ребенок не может сделать вдох.
В некоторых случаях все проходит удачно, именно тогда про детей говорят, что они «родились в рубашке», то есть везунчики.
— Раньше большинство детей, которые рождались в пузыре, так называемой «рубашке», не выживали. Если ребенок справился с такой нагрузкой, значит, он действительно появился на свет под какой-то счастливой звездой.
В сети иногда можно увидеть видео, как ребенка во время кесарева достают прямо в пузыре. По словам эксперта, так нужно делать только в случае недоношенных детей, чтобы ребенок испытал как можно меньшее давление во время рождения, не было резкого перепада температур, воздействия света и других факторов.
Перегородки из гипсокартона – интересные решения
Возможные осложнения
Холецистэктомия, как и любое хирургическое вмешательство, сопровождается риском некоторых осложнений:
- Желчеистечение — состояние, когда из дренажной трубки выделяется желчь. Зачастую оно не опасно и прекращается самостоятельно, как только происходит заживление тканей в области ложа желчного пузыря. При этом несколько увеличивается срок госпитализации. Но иногда желчеистечение свидетельствует о серьезном осложнении — повреждении желчных протоков. При этом требуется повторное хирургическое вмешательство.
- Кровотечение.
- Инфекционные осложнения.
- Повреждение печени, кишки.
- Тромбоэмболия — состояние, при котором в венах, обычно нижних конечностей, образуется тромб, от которого затем может оторваться фрагмент. Он способен мигрировать с током крови в другие сосуды и вызывать их закупорку. Например, так развивается опасное для жизни осложнение — тромбоэмболия легочной артерии.
- Реакции на препараты для наркоза.
- Пневмония — воспаление легких. Это осложнение может быть вызвано общей анестезией, попаданием содержимого желудка в дыхательные пути.
- Обострение язвенной болезни желудка и двенадцатиперстной кишки.
В большинстве случаев после удаления желчного пузыря в долгосрочной перспективе не развивается проблем с пищеварением. Этот орган не играет критической роли. У некоторых пациентов стул становится жидким, со временем он нормализуется.
В 5–40% случаев развивается так называемый постхолецистэктомический синдром. Природа этого состояния до конца не ясна. Есть предположения, что оно является продолжением заболевания, из-за которого пришлось удалить желчные пути. Не исключено также, что это последствие самой операции. Постхолецистэктомический синдром проявляется в виде периодических ноющих болей в правом подреберье, тошноты, отрыжек, вздутия живота, жидкого стула, снижения аппетита. Лечение этого состояния медикаментозное: обезболивающие препараты, ферменты, препараты, подавляющие секрецию в желудке.
В большинстве случаев для хирурга, имеющего соответствующий опыт, холецистэктомия не представляет особой сложности. В клинике Медицина 24/7 работают ведущие врачи, они проводят вмешательства в операционной, оснащенной новейшим лапароскопическим оборудованием. Это позволяет добиваться отличного эффекта хирургического лечения, минимизировать риски для пациента и сократить восстановительный период.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Показания
Амниотомия рекомендуется женщинам, которым нужно скорее вызвать роды. Так, при гестозе, переношенной беременности (после 41-42 недели), если самостоятельные роды не начинаются, прокол пузыря позволит стимулировать их. При слабой подготовке к родам, когда прелиминарный период аномальный и затягивается, после прокола пузыря схватки в большинстве случаев начинаются через 2-6 часов. Роды ускоряются, и уже через 12-14 часов можно рассчитывать на появление малыша на свет.

В родах, которые уже начались, показания могут быть следующими:
- раскрытие шейки матки составляет 7-8 сантиметров, а плодный пузырь цел, сохранять его считается нецелесообразным;
- слабость родовых сил (схватки внезапно ослабли или прекратились);
- многоводие;
- плоский пузырь перед родами (маловодие);
- многоплодная беременность (при этом, в случае если женщина вынашивает двойняшек, плодный пузырь второго ребенка вскроют после рождения первого через 10-20 минут).
Маловодие
Еще одна ситуация, когда нужно прокалывать пузырь, это маловодие. Как известно, раскрытие шейки матки происходит за счет схваток и давления плодного пузыря или головки малыша, если воды уже излились. Если у женщины маловодие, то околоплодных вод настолько мало, что полноценный плодный пузырь не образуется. Не создается давления на шейку матки и не стимулируется процесс родов. Это приводит к слабой родовой деятельности.
Ребенок, находясь в амниотическом пузыре, во время каждой схватки просто скользит внутри «мешка» и не создает нужного упора. Амниотомия помогает убрать этот фактор скольжения. И тогда уже ребенок напрямую своей головкой упирается в шейку матки. За счет этого происходит дальнейшее раскрытие шейки матки, и роды протекают нормально.
Противопоказания
Диагностическая лапароскопия не проводится при:
- наличии спаек в брюшной полости,
- обширной кровопотере и геморрагическом шоке,
- печеночной или почечной недостаточности,
- декомпенсированных состояниях при сердечно-сосудистых заболеваниях,
- острой дыхательной недостаточности,
- кишечной колике,
- вздутии живота,
- разлитом перитоните,
- миоме больших размеров,
- острых инфекционных заболеваниях,
- ожирении 4 степени,
- а также в 2 — 3 триместрах беременности (при сроках больше 16 недель).
Материал подготовлен врачом-онкологом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Преимущества и недостатки амнитомии
В этом вопросе важно ориентироваться на мнение и опыт акушеров. Мамочки на форумах часто делятся воспоминаниями о прошедших родах и ощущениях от прокола плодного пузыря
Интересно, что их слова имеют негативный окрас при полном отсутствии познаний в медицине.
Мне амнитомию делали дважды. Операция проводилась при раскрытии в 6 пальцев, хотя особых показаний, как мне казалось, к этому не было. В обоих случаях на свет появились здоровые мальчуганы, а роды прошли без осложнений. Поэтому ничего плохого про эту процедуру я не скажу. А вот врачи весьма сдержанно описывают её плюсы и минусы.
Таблица: преимущества и недостатки прокола пузыря
| Вид оценки | Название процедуры | |||
| Амниотомия | ||||
| Очевидные плюсы | Быстрое раскрытие матки | Сокращение длительности родов | Естественные роды при ряде патологий | Минимальный риск травм |
| Возможные минусы | Болезненные схватки | Ограничение родового процесса 10 часами | Высокий риск инфицирования ребёнка | Царапины от амниотома на головке малыша |
Преимущества
Диагностическая лапароскопия активно применяется в клинике «Медицина 24/7» благодаря своим преимуществам:
Максимальная информативность
Во время лапароскопии врач может не только детально рассмотреть внутренние органы, но также сделать забор образца ткани из подозрительного участка, новообразования.
Процедура забора образца ткани называется биопсией, а сам образец ткани — биоптатом. После получения биоптата он направляется на гистологическое исследование. В лаборатории клиники «Медицина 24/7» врач под микроскопом изучает клеточное строение ткани.
Это позволяет сделать однозначный вывод о доброкачественном или злокачественном характере новообразования.
Во втором случае гистологическое исследование показывает степень злокачественности опухоли (дифференцировку раковых клеток), ее тип. Это имеет неоценимое значение для выбора тактики лечения онкологического заболевания.
Во время гистологического исследования биоптата, полученного при лапароскопии малого таза, врач исследует чувствительность опухоли к гормонам (эстрогенам, прогестерону), а также наличие рецепторов белка HER2. Исследуется чувствительность к различным химиопрепаратам. От этого зависит тактика химиотерапии, иммунотерапии, таргетной терапии, решение об использовании тех или иных препаратов.
От степени злокачественности опухоли (дифференцировки опухолевых клеток) зависит риск рецидивов после удаления новообразования, а значит, объем хирургического вмешательства.
Таким образом, диагностическая лапароскопия — это не только визуальный осмотр внутренних органов брюшной полости и малого таза, но и способ забора образцов тканей (биопсии), их исследования и получения информации, которую невозможно получить никакими другими способами.
Минимальная инвазивность
Лапароскоп и инструменты для проведения биопсии вводятся в брюшную полость или область малого таза через небольшие проколы. Процедура не требует разрезов как при открытых хирургических вмешательствах. После нее не остается рубцов, шрамов, нет необходимости наложения швов.
Травмирующее воздействие на мягкие ткани при диагностической лапароскопии минимально. Поэтому она не дает побочных эффектов, осложнений и отличается высокой безопасностью.
Быстрая реабилитация
После лапароскопии не требуется длительного реабилитационного периода, что также выгодно отличает ее от открытых хирургических вмешательств.
В целом лапароскопия помогает врачу получить максимум диагностической информации при минимальном хирургическом вмешательстве. Это определяет ее широкое применение в диагностике онкологических и иных заболеваний.
Рассмотрим два вида пессариев dr Arabin:
- Акушерские-для профилактики преждевременных родов
- Урогинекологические-применяемые для устранения симптомов недержания мочи и выпадения органов малого таза
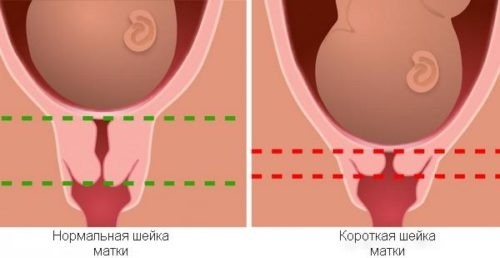
Акушерские пессарии — это устройства, применяемые у беременных женщин с истмико-цервикальной недостаточностью (ИНЦ) при диагностике угрозы преждевременных родов (укорочение шейки матки до 25 мм и менее) от 16 до 34 недель беременности, а также при наличии преждевременных родов или ИЦН в анамнезе
Акушерского пессарий имеет форму глубокой чаши, большое центральное отверстие для фиксации на шейке матки и маленькие функциональные отверстия для оттока влагалищного секрета. Изготавливается из медицинского мягкого эластичного силикона, который не вступает в химические реакции с биологическими средами человеческого организма. Подобно всем силиконовым пессариям он является упругим, его можно согнуть и таким образом вставить совершенно без боли. Перед установкой необходимо провести микроскопическое исследование содержимого влагалища (мазок на флору).
В терапевтических целях используется при укорочении шейки матки и /или расширении внутреннего зева или цервикального канала в период между 15 и 20 неделями. В профилактических целях акушерский пессарий может быть установлен у женщин группы риска по невынашиванию беременности (преждевременные роды в анамнезе, многоплодная беременность) в сроках 13–16 недель.
Когда устанавливают и снимают акушерский пессарий при беременности?
Оптимальным сроком введения акушерского пессария считается второй и третий триместр с 16 по 34 недели беременности. Решение об установке принимает лечащий врач, после осмотра шейки матки.
Извлекают пессарий в плановом порядке перед родами на сроке 37–38 недель беременности.
Методика установки пессария при беременности довольна проста и не требует анастезии.
Введение пессария осуществляется врачом в гинекологическом кресле при опорожненном кишечнике и мочевом пузыре. Сама процедура занимает несколько минут. Правильно подобранный и установленный пессарий не вызывает выраженного дискомфорта.
Во время использования пессария необходимо посещать акушера-гинеколога. При необходимости делается УЗИ шейки матки и оценка ее состояния. Кратность посещений устанавливается индивидуально.
Урогинекологические пессарии-предназначены для решения проблем у женщин, связанных с проявлениями дисфункции мышц тазового дна: опущение органов малого таза, недержание мочи.
У таких пессариев очень много форм: кольцевые, грибовидные, кубические, чашечные и т. д. Это необходимо для того, чтобы врач подобрал оптимальный вариант для Вас, в зависимости от возраста, степени пролапса и выраженности симптомов недержания мочи, а также в зависимости от того, с чем связано нарушение в расположении органов малого таза — травмы, операции, врожденные дефекты и т. д.
Установка и уход за урогинекологическим пессарием.
- Размер пессария подбирается с помощью адаптационных колец
- После введения приблизительного размера адаптационного кольца, врач попросит Вас встать и походить 10–15 минут, а также потужиться и покашлять, если кольцо сместилось или причиняет дискомфорт, тогда изделие извлекается и вводится размер больше/меньше, в зависимости от описанных ощущений.
- Если при движении, натуживании и кашле не ощущается никаких неудобств, размер подобран правильно. Кольцо извлекается и устанавливается необходимый пессарий. Находясь во влагалище, пессарий удерживает органы в правильном положении и оказывает дополнительное давление на уретру, что предотвращает подтекание мочи.
- Во время установки пессария лечащий врач обучит Вас самостоятельному введению и извлечению изделия в домашних условиях, т. к. есть модели, которые используют во время бодрствования, а на ночь извлекаются.
Противопоказания:
- Выраженные повреждения тазового дна.
- Рак матки или предраковое состояние, рак шейки матки.
- Маточные кровотечения неуточненной причины.
- Инфекция половых органов.
- Острые воспалительные процессы.
Используя пессарий, Вы перестанете ощущать боли внизу живота и в области поясницы, у Вас перестанет подтекать моча и больше не понадобятся прокладки.
Качество жизни значительно улучшится!
Как прокалывают околоплодный пузырь для родовозбуждения?
В схватках матка начинает сжимать околоплодный пузырь, в результате жидкость движется вниз. Там часть остается и при сокращении мышц давит на шейку матки. Это способствует дальнейшему раскрытию. Пузырь проникает все глубже и под усиливающимся давлением рвется. Тогда амниотическая жидкость выливается наружу. В таком случае говорят, что отошли воды. Подобное течение событий считается нормой.
Зачем специально прокалывают?
Зачем прокалывают пузырь перед родами, определяется в каждом отдельном случае. Это может как планироваться до начала схваток, так совершаться экстренно в ходе родовой деятельности.
 Чтобы не мучиться вопросом, зачем прокалывают пузырь перед родами специально, лучше изучить заранее данную тему. Бывают моменты, когда нужно осуществить прокол пузыря перед родами. Проводится по показаниям врача. К ним относятся:
Чтобы не мучиться вопросом, зачем прокалывают пузырь перед родами специально, лучше изучить заранее данную тему. Бывают моменты, когда нужно осуществить прокол пузыря перед родами. Проводится по показаниям врача. К ним относятся:
- Слабая родовая деятельность.
- Гестоз беременных в острой форме. Поздний токсикоз, сопровождающийся отеками ног, высоким давлением, ухудшением показателей мочи.
- Угроза жизни для матери или ребенка.
- Гипоксия плода, подозрение на нее.
- Отслоение плаценты.
- Многоводие.
- Маловодие.
- Пузырь имеет неправильную форму, плоский. Оболочка располагается на голове плода и не дает ему продвигаться по шейке матки.
- Плотные оболочки плодного пузыря. Открытие максимальное, а пузырь целый.
- Беременность более чем одним плодом. После рождения первого, пузырь второго и последующих прокалывают.
При гестозе, преждевременной отслойке плаценты, перенашивании беременности проводят прокол пузыря перед родами без схваток. Остальные показания появляются после начала родовой деятельности.
Когда специально прокалывают пузырь при родах, об этом заранее обязаны предупредить. Часто у роженицы требуют письменное согласие на операцию. Сколько длятся роды после прокола пузыря, зависит от дальнейшей активности.
Больно ли это?
Один из волнующих вопросов: больно ли прокалывать пузырь перед родами. Многие роженицы утверждают, что испытывали очень неприятные ощущения. В спокойной же обстановке можно не почувствовать, как лопается пузырь перед родами. Понимание происходит после излития вод. Похожие ощущения можно получить, если вылить на ноги стакан теплой воды. Именно в таком объеме изначально выходит амниотическая жидкость.
Прокол пузыря не причиняет боли, оболочка не имеет нервных окончаний. Когда начинаются схватки после процедуры, отмечают, что они болезненные, беспокоят больше, чем до прокола. Значит все идет по плану, стимуляция родовой деятельности прошла успешно. Основная задача прокола выполнена.
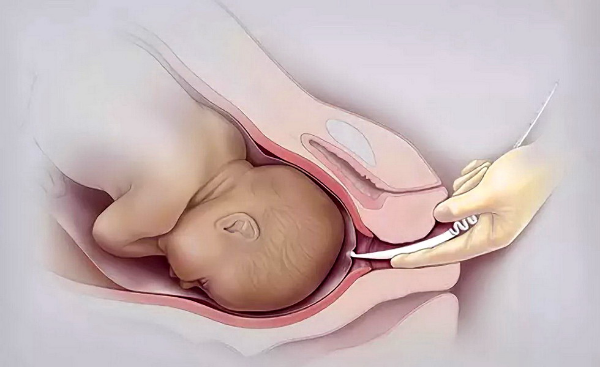 Прокол пузыря
Прокол пузыря
Чем прокалывают?
Многих интересует, чем прокалывают пузырь при родах и существует ли опасность для плода. При амниотомии существует риск поранить голову малыша. Операция проводится инструментом, похожим на крючок для вязания. Условия для прокола пузыря:
- инструмент стерильный;
- половые органы снаружи обработаны антисептиком.
Этим крючком можно задеть голову младенца. Опасности раны не несут. В родильном помещении поддерживается санитарно-гигиенический режим, царапины будут обрабатывать и быстро заживут.
 Специальный крючок
Специальный крючок
Как делают прокол?
Вопрос о том, как прокалывают пузырь перед родами, волнует многих будущих мам. Страх перед процедурой возникает из-за незнания тонкостей процесса.
Крючок вводится во влагалище пальцами. В момент схватки, когда пузырь находится в самом напряженном состоянии, инструментом цепляется оболочка.
Далее происходит следующее:
- Через появившееся отверстие разводятся оболочки пузыря.
- Крючок убирается.
- Околоплодные воды изливаются.
Их цвет важен, чтобы оценить состояние малыша. Воды зеленого цвета являются поводом для беспокойства. Такое состояние требует особого внимания и контроля.
Без окружающей жидкости плод может находиться в пузыре не более 10-12 часов. Иначе возможны негативные последствия для здоровья и развития малыша. Необходимость проведения прокола пузыря для родовозбуждения определяет врач. Если процедура выполнена своевременно и верно, нежелательных последствий у младенца наблюдаться не будет.
Через сколько начнутся схватки, если прокололи пузырь, заранее узнать невозможно. Есть вероятность, что потребуется дополнительная стимуляция.
Амниотомия при родах: что это за процедура?

При такой манипуляции врач выполняет разрыв плодных оболочек, которые окружают ребенка в материнской утробе и удерживают околоплодные воды, предупреждая их излитие наружу. Данная процедура является совершенно безболезненной для роженицы, так как оболочки пузыря не имеют болевых рецепторов.
На сегодняшний день амниотомию выполняют достаточно часто. При наличии соответствующих показаний и правильном проведении она является простой и безопасной для женщины и малыша. Тем не менее, стоит учитывать, что такая манипуляция все-таки представляет собой вмешательство в естественное рождение ребенка. Именно поэтому ее выполняют только в том случае, если она помогает избежать каких-то нарушений в течении родов или устраняет их.
Миф второй: за здорового ребенка надо платить

Появился этот миф из-за наших психологических установок.
- Во-первых, если мы получаем негативный опыт (даже на кассе в магазине), мы в 10 раз чаще об этом сообщаем, чем о приятном опыте. А родов по ОМС намного больше, чем платных. Вот и выходит, что отрицательных отзывов о «бесплатных родах» тоже больше. Это результат статистики и психологии человека.
- Во-вторых, платные роды «бьют по карману». Стоимость их может доходить до полумиллиона рублей в негосударственных клиниках. И, конечно, хочется поделиться впечатлениями, которые будут позитивными – чтобы доказать в первую очередь себе, что было, за что платить (и не только за интерьер и улыбки).
Ни один медицинский специалист не может гарантировать на 100% благоприятный исход и точно сказать, как пройдут роды. Такие гарантии – признак низкого профессионализма и отсутствия врачебной этики. Можно подстраховаться и выбрать специалиста или роддом, специализирующийся на какой-либо патологии, которые наиболее вероятны в конкретном случае. Однако точно также будущих мам из групп риска – например, с сердечными, почечными проблемами – направляют в специализированные роддома по ОМС.
Возможные осложнения после операции
Врачи не скрывают, что амниотомия может вызвать осложнения у роженицы. Процент таких случаев невелик, но они возможны. Акушеры связывают неприятные последствия искусственного разрыва плодных оболочек с нарушением целостности кровеносных сосудов. Нужно учитывать, что и для малыша, резко оказавшегося в другой среде, этот переход причиняет ощутимый дискомфорт.
В список возможных осложнений включены:
- кровотечение (амнитом может задеть крупный сосуд на оболочке пузыря);
- выпадение ручек и ножек малыша, что усложняет родовой процесс;
- ухудшение общего состояния ребёночка;
- ослабление родовой деятельности;
- резкое усиление родовой деятельности;
- проникновение инфекции.
Женщинам не нужно пугаться перечисленных осложнений. В практике родовспоможения они встречаются редко. А в ряде случаев именно прокол плодного пузыря является единственной возможностью предотвратить развитие подобных осложнений.
Врачи внимательно следят за длительностью родов после амниотомии
Показания к миомэктомии – удалению миомы матки
Миому матки нужно лечить не всегда. У многих женщин можно ограничиться наблюдением в динамике: им нужно лишь периодически проходить осмотры у гинеколога и ультразвуковые исследования. В настоящее время показания к лечению четко определены:
- Если миома матки вызывает симптомы, которые снижают качество жизни женщины. Это могут быть: боли и чрезмерно обильные месячные, анемия, нарушение функции прямой кишки и мочевого пузыря в результате сдавления их узлами.
- Желание женщины забеременеть, при этом миоматозные узлы будут мешать наступлению и вынашиванию беременности.
- Если миомы растут по результатам двух–трех ультразвуковых исследований, проведенных в динамике.
А вот возраст является относительным противопоказанием к операции. Обычно после менопаузы узлы перестают расти и чаще всего уменьшаются в размерах.
Методы лечения миомы матки бывают разными. И гистерэктомия – удаление матки – стоит в этом списке на последнем месте. В настоящее время к ней прибегают как к крайней мере, когда другие методы лечения неэффективны. Многим женщинам показана эмболизация маточных артерий – процедура, во время которой не нужны разрезы и общий наркоз. Врач делает прокол в верхней части бедра, заводит через бедренную артерию в сосуды, питающие миому, катетер и вводит через него эмболизирующий препарат. Последний состоит из микроскопических частичек, которые перекрывают просвет сосудов. Миома перестает получать кислород и необходимые вещества, погибает и замещается соединительной тканью.
Третий вид лечения – миомэктомия, хирургическое удаление миоматозных узлов с сохранением матки. Операции и эмболизация маточных артерий – не конкурирующие методики. Каждая из них применяется в определенных случаях, когда это позволяет наиболее эффективно и с минимальными рисками решить проблему миомы матки.
В Европейской клинике работают врачи, которые имеют большой опыт в проведении как эмболизации маточных артерий (ЭМА), так и операций миомэктомии, в том числе малоинвазивным, лапароскопическим путем. Проконсультируйтесь с нашим доктором: он правильно оценит вашу ситуацию и порекомендует методы лечения, оптимальные в вашем случае.
Что видит врач при лапароскопии
С помощью визуального осмотра видеокамерой врач может:
- обнаружить наличие жидкости в брюшной полости и выяснить причину ее скопления,
- исследовать дефекты стенок полых органов,
- обнаружить опухоли даже самых малых размеров на начальной стадии формирования,
- выяснить причину непроходимости маточных труб, бесплодия,
- обнаружить разрыв, перекручивание кисты яичника и другие острые состояния, требующие экстренного вмешательства,
- исследовать воспалительные процессы в области малого таза, брюшной полости, дифференцировать их от опухолевых заболеваний.
Возможности визуального исследования в ряде случаев существенно превосходят возможности УЗИ и других аппаратных методов диагностики (КТ, МРТ).