Все о детском пупочке
Содержание:
- Метод завязывания пуповины
- Лечение
- Симптомы мокнущего пупка у новорожденных детей
- Возможные патологии
- Симптомы выделений из пупка
- Как это устроено?
- Что может пойти не так
- Почему выпирает пупок у новорожденного?
- ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ В ПЕРИОД ЗАЖИВЛЕНИЯ ПУПОЧНОЙ РАНКИ
- Когда отпадает пуповина?
- Особенности обработки пупка
- Нехирургическое лечение пупочной грыжи
- Как не ошибиться, что у ребёнка пупочная грыжа
- Почему у детей возникает дефект пупочного кольца
- Горох
Метод завязывания пуповины
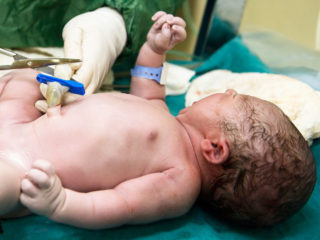 Обрезание пуповины ножницами происходит после фиксации нитями или прищепкой
Обрезание пуповины ножницами происходит после фиксации нитями или прищепкой
На фоне применения прищепки для формирования пупка метод перевязывания также выглядит устаревшим, так как требует определенной сноровки. В целом, эти способы похожи, но при перевязывании врач осуществляет больше действий:
Перевязывание проводят, когда пуповина перестает пульсировать. Ее обматывают двумя нитями: первую перевязывают на 2 см выше кожи живота, а вторую – на 15 см от первой
Очень важно при обрезании обработать ножницы, чтобы не занести инфекцию. Сразу же после использования антисептических растворов разрезают пуповину между нитками ближе к той, что находится над животом
После этого пуповину оставляют в покое, при правильном уходе через некоторое время она отваливается.
При использовании прищепки пупок не перевязывают в двух местах, область просто фиксирует зажимом. Но у этого способа есть один минус – ухаживать за ранкой становится несколько сложнее. Родители должны понимать этот момент и уделять больше внимания необработанной области.
Лечение
Лечение простого О. проводят амбулаторно: пупочную ранку прижигают нитратом серебра, 10% спиртовым р-ром йода, 5% р-ром перманганата калия. При фунгусе показана перевязка его у основания и отсечение. Лечение новорожденных с флегмонозным и некротическим О. осуществляют в детском хирургическом отделении. При начальной стадии воспалительного процесса применяют обкалывание воспалительного очага р-ром новокаина с антибиотиками, к к-рым чувствительна данная микрофлора. При образовании абсцесса или флегмоны показаны ранние разрезы с наложением влажных отсасывающих повязок (с гипертоническими р-рами, протеолитическими ферментами). Применяют также физиотерапевтические методы (УФО, УВЧ). Помимо местного лечения, назначают антибиотики, стимулирующие препараты, а при наличии показаний — средства дезинтоксикации и коррекции нарушения гомеостаза (см. Новорождённый).
Профилактика: применение наиболее целесообразного способа перевязки пуповины, правильный последующий уход за пупочной раной (см. Пуповина).
Библиография:
Долецкий С. Я. и Ленюшкин А. И. Гнойно-воспалительные заболевания новорожденных, с. 105, М., 1965.
Симптомы мокнущего пупка у новорожденных детей

После появления ребенка на свет пуповину пережимают и пересекают. Иногда перед пересечением ждут окончания пульсации, но чаще всего перерезание пуповины происходит сразу после рождения малыша, чтобы избежать возможного конфликта по группе крови и других осложнений.
Вне зависимости от наполненности пересеченной пуповины, ее остаток отпадает на 2-4 день или же его отсекают, оставляя пупочную ранку. На поверхности ранки быстро образуется корочка, и заживление пупка в норме происходит в течение следующих двух-трех недель.
Раньше, в отсутствие качественных и не раздражающих кожу малыша антисептических средств, не рекомендовалось купать детей до полного заживления ранки
Сейчас врачи рекомендуют обращать внимание на состояние пупка, однако купание младенцев считается нормой практически сразу после возвращения из родильного дома, на 7-10 день, после формирования корочки на пупке.. Однако из общего правила есть исключения
Нормальный процесс заживления ранки может сопровождаться незначительными выделениями, желтоватыми корочками. Но если пупочная ранка постоянно влажная, нарастание кожи затягивается и есть признаки воспалительного процесса, говорят о мокнущем пупке, или катаральном омфалите, заболевании детей периода новорожденности.
Однако из общего правила есть исключения. Нормальный процесс заживления ранки может сопровождаться незначительными выделениями, желтоватыми корочками. Но если пупочная ранка постоянно влажная, нарастание кожи затягивается и есть признаки воспалительного процесса, говорят о мокнущем пупке, или катаральном омфалите, заболевании детей периода новорожденности.
Пупочная ранка требует ежедневного ухода, обработки антисептическими средствами. Иногда омфалит развивается вследствие проникновения болезнетворных микроорганизмов в раневую поверхность через пуповинный остаток. Но чаще инфицирование стафилококками, стрептококками или кишечной палочкой происходит уже в домашних условиях, после отсечения пуповины.
Выделяют следующие симптомы мокнущего пупка:
- покраснение, отечность кожаного кольца вокруг пупка;
- частое или постоянное выделение серозной жидкости (иногда с кровянистыми включениями) из пупочной ранки;
- после отпадения корочки, покрывающей ранку, не происходит заживления. Поверхность ранки эрозивная, вновь покрывается корочкой, не происходит нарастания эпителия.
Дети не реагируют на подобное заболевание, не выказывают признаков дискомфорта. Катаральный омфалит считается легкой формой среди вариаций омфалита и имеет благоприятные прогнозы на лечение.
В отличие от катаральной формы, гнойный, флегмозный и особенно некротический омфалит являются тяжелыми и, в некоторых случаях, даже угрожающими жизни диагнозами. Дети с гнойными формами омфалита чаще плачут, теряют аппетит, ослабевают. Отмечается повышение температуры тела, общая вялость ребенка.
Основным симптомом гнойных форм омфалита является отделение гнойного содержимого из пупочной раны. Если в воспалительный процесс вовлекается кожа и ткани вокруг пупка, говорят о флегмозной форме. Если инфекция проникает вглубь тканей — о некротической. Как правило, подобные виды заболевания поражают новорожденного в случае, когда малыш рождается ослабленным или уход за пупочной ранкой не осуществляется и ребенок живет в антисанитарных условиях.
Возможные патологии
О том, что что-то не так, свидетельствует несколько признаков. Они могут означать проникновение в рану инфекции или повреждение сосудов:
- сильное или продолжительное кровотечение;
- гнойные выделения из пупка;
- неприятный запах, исходящий от раны;
- припухлость и покраснение области вокруг пупка;
- выпячивание припухлости, когда ребенок плачет;
- медленное, дольше месяца, заживление;
- кровотечения, повторяющиеся несколько раз без видимых причин;
- повышение температуры;
- мокрые выделения из раны после 2–3 недель.
В каждом из таких случаев нужно незамедлительно обратиться к врачу. Он осмотрит ребенка, вынесет диагноз и назначит соответствующее лечение.
Не занимайтесь самолечением. Выполняйте рекомендации, которые вам дали в роддоме, заботьтесь о ребенке и старайтесь ухаживать за его пупком так, чтобы он зажил без лишнего дискомфорта для малыша. Пусть ваш новорожденный будет здоровым и счастливым.

Министерство здравоохранения Калининградской области. Рекомендации по уходу за новорожденным ребенком
В.В. Юрьева «Уход за здоровым и больным ребенком»
Валерия Фадеева «Главная российская книга мамы»
(
оценок; рейтинг статьи )
Симптомы выделений из пупка
Симптомы выделений из пупка зависят от причины патологии. Характерные признаки при простом омфалите (который еще называют мокнущим пупком) – серозные выделения и запах из пупка, а также гиперемия и отечность окружающих пупок кожных покровов. Для флегмонозного омфалита свойственны не только гнойные выделения из пупка, но и повышение температуры – локально и всего тела. При этом над очагом воспаления образуется струп, под которым скапливается гной, а при пальпации прилегающей к воспалению области пациенты жалуются на боль.
Некротическая форма данного заболевания, по словам хирургов, явление редкое, но чрезвычайно опасное. При некротическом омфалите кожа около пупка становится багровой или синюшной, могут появиться открытые изъязвления. Температура тела поднимается до +39,5°С. Воспалительный процесс уходит вглубь, то есть захватывает брюшину и может вызвать острое гнойное воспаление брюшной стенки (флегмону). А может добраться и до внутренних органов, что чревато заражением крови (сепсисом).
При воспалении пупочной ранки у новорожденных возможны серозно-гнойные или гнойные выделения, на брюшной стенке видны расширенные сосуды. В случае общей интоксикации малыш может проявлять беспокойство или стать вялым, плохо сосать грудь и часто срыгивать.
При тромбофлебите пупочной вены у новорожденных кожа около пупка краснеет, над пупком появляется волокнистый тяж, брюшная стенка постоянно напряжена, а при поглаживании живота появляются кровянистые выделения из пупка.
Сначала прозрачные, а потом и белые выделения из пупка отмечаются при свище. Кожа возле пупка тоже может воспаляться, а в выделениях появляться примесь крови. Передняя брюшная стенка напряжена и болезненна.
При эндометриозе пупка у женщин кровянистые выделения из пупка и тянущие боли появляются перед, во время или сразу же после завершения менструации.
Если выделения из пупка вызваны воспалением кисты урахуса, то сопровождающими симптомами являются боли различной интенсивности в области живота (при пальпации — острая), нарушения работы кишечника и проблемы с мочеиспусканием
Как это устроено?
Переднебоковая брюшная стенка человека шестислойная: кожа, поверхностная фасция живота, жир, абдоминальные мышцы, поперечная фасция и пристеночная брюшина (рис. 1).
Мышечный слой состоит из четырех парных мышц. Это ориентированные вертикально прямые мышцы живота, внешние и внутренние косые мышцы и горизонтально ориентированные поперечные мышцы, расположенные кнутри от внутренних косых (рис. 2). Апоневрозы косых и поперечных мышц образуют сухожильный футляр прямой мышцы живота — ее влагалище (рис. 1). Прямая мышца, широкая и тонкая в верхней части, в нижней становится толстой и узкой. В нескольких местах она прикрепляется к передней части мышечного влагалища, и эти поперечные сшивки делят прямую мышцу на сегменты. А в середине живота апоневрозы сходятся, образуя белую линию (рис. 2).
Белая линия тянется от мечевидного отростка до лонного сочленения. Она представляет собой трехмерную сеть коллагеновых волокон, ориентированных так же, как мышечные волокна поперечной и косой мышц: поперек и наискосок. Во внутренней зоне белой линии коллагеновые волокна расположены нерегулярно (рис. 3).
Белая линия вместе с влагалищем прямой мышцы обеспечивает механическую стабильность передней брюшной стенки. Однако она все-таки растягивается, причем, из-за ориентации коллагеновых волокон, растягивается преимущественно вширь. И когда она становится слишком широкой, развивается диастаз передних мышц живота (ДПМ).
Вопрос в том, что считать нормой. Раньше полагали, что расстояние между передними мышцами в положении лежа с согнутыми ногами не должно превышать ширину двух пальцев. Затем появились более точные данные, и сейчас исследователи чаще всего пользуются одним из двух критериев нормы.
Определение
ученых основано на ультразвуковых измерениях ширины белой линии у 150 нерожавших женщин.
Нормальная ширина белой линии, максимальное значение Швейцарский вариант
| Уровень | Ширина, мм |
| Мечевидный отросток | 15 |
| 3 см выше пупка | 22 |
| 2 см выше пупка | 16 |
специалисты проводили измерения у покойников, при этом они обнаружили, что ширина белой линии увеличивается с возрастом.
Нормальная ширина белой линии, максимальное значение (мм) Французский вариант
| Уровень | Моложе 45 лет | Старше 45 лет |
| Выше пупка, середина расстояния между пупком и мечевидным отростком | 10 | 15 |
| На уровне пупочного кольца | 27 | 27 |
| Выше пупка, середина расстояния между пупком и лонным сочленением | 9 | 14 |
У беременных женщин белая линия растягивается и может достигать 79 мм ниже пупка и 86 мм на 2 см выше пупка. В их положении такие величины нормальны.
Самый распространенный метод диагностики ДПМ — пальпация. Пациент ложится на кушетку, согнув ноги в коленях, и напрягает брюшной пресс, а врач измеряет расстояние между выступающими валиками брюшных мышц (рис. 4). Но этот метод не очень точен, особенно при избыточной массе тела. В последнее время медики предпочитают ультразвуковую диагностику. Эта процедура безопасна даже для беременных и значительно дешевле магниторезонансной и компьютерной томографии.
Есть разные классификации ДПМ. Самая подробная выделяет
расширение только над пупком (на этот вариант приходится более половины случаев); только под пупком; расширение на уровне пупка; по всей ширине белой линии, но шире над пупком (почти треть случаев); по всей ширине белой линии, но шире под пупком (рис. 5). Таким образом, чаще всего белая линия расширена преимущественно над пупком. Возможно, дело в том, что ниже пупка в составе белой линии больше поперечных волокон, она плотнее и хуже растягивается.
Что может пойти не так
Даже если мама знает, как нужно обрабатывать пупок новорожденного, и правильно выполняет процедуру, могут возникнуть проблемы. Здесь главное – не растеряться и предпринять необходимые меры.
Если у новорожденного кровит пупок
Когда ранка долго не заживает, и из нее сочится кровь, нужно искать причину. Возможно, пупок был травмирован во время обработки либо, когда кроху купали, обтирали, пеленали. Причиной кровящего пупка может быть образовавшийся фунгус (из-за широкого кольца).
В этой ситуации рекомендуются такие действия:
- выделенную из травмированной ранки кровь промакивают ватным диском;
- раздвинув немного руками пупочное кольцо, капают несколько капель перекиси водорода;
- оставляют младенца полежать немного голеньким, чтобы пупок «подышал».
При развитии в ранке грануляционных тканей обработку рекомендуется проводить раствором нитрата серебра 5% или Мирамистином (по назначению педиатра).
Если ранка сочится и мокнет
У некоторых деток после отпадения отростка наблюдается синдром «мокнущего пупка». Обычно это связано с медленным заживлением. Причины могут быть в широком пупочном кольце либо более толстой коже.
Если ранка будет мокнуть, ее продолжают обрабатывать теми же антисептическими растворами, что указаны выше. Во избежание развития инфекции можно для профилактики применить дезинфицирующий антибиотик Банеоцин.
В данном случае хороший эффект заживления обеспечит купание малыша в отваре череды или ромашки. После водной процедуры ранку следует тщательно (но аккуратно) промакивать, чтобы в ней не скапливалась вода.
Опасные симптомы
Мокнущий пупок может стать началом более серьезного заболевания – омфалита, при котором развивается гнойное воспаление. Неприятное на вид содержимое, сочащееся из ранки, – это следствие инфицирования незажившего пупка. Об опасности свидетельствует кожа вокруг него – она краснеет и отекает. Ребенок становится беспокойным, обильно срыгивает после кормления, начинает терять в весе. Симптоматику дополняет высокая температура.
Важно! При наличии указанных признаков нельзя заниматься самолечением – малыша следует сразу же показать врачу. Как правило, если младенец себя чувствует удовлетворительно, педиатр назначит местное лечение в виде мазей, содержащих полимиксин и бацитрацин, а также более частую обработку пупка антисептическими растворами
Рекомендовано также ультрафиолетовое облучение животика. При тяжелом течении заболевания понадобятся антибиотики широкого спектра. Стимулирующая терапия включает гамма-глобулин и витаминные препараты.
Тяжелые последствия заражения пупка
Если гнойное воспаление затягивается, кожа вокруг пупка приобретает буроватый оттенок, из ранки сочится зеленый гной, источающий неприятный запах. Процесс быстро захватывает ткани брюшины, переходит на кишечник. В результате у крохи развивается перитонит.
В данном случае без хирургического вмешательства уже не обойтись. Воспаление брюшины не только отодвинет процесс заживления пупка на далекий срок, но и может дополниться заражением крови, что способно привести к смерти карапуза.
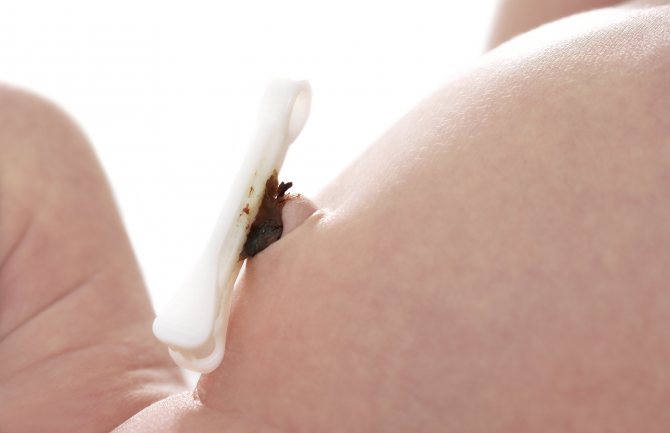
Пупок воспалился
Почему выпирает пупок у новорожденного?
Форма пупка, его внешний вид не связан со способом его перерезания или перевязывания. Впавший пупок, по форме цветка, встречается у людей, у которых нет проблем с мочевым пузырем, желудочно-кишечным трактом. Сразу после отсечения, вены в животе ребенка превращаются в связки или тяжи. Некоторые из них продолжают функционирование, являясь составной частью кровеносной системы ребенка. Доказано, что часть вен и сосудов может питать мочевой пузырь, или семенники у мужчин. Также эти кровеносные сосуды могут обогащать кровью органы малого таза.
Почему выпирает пупок у новорожденного:
- Выпуклый пупок, который напоминает бусинку или горошину, связывают с патологиями брюшной полости. Чаще всего это младенческая грыжа, которая проходит до трех лет. Некоторые дети рождаются с неврологическими недугами, или страдают повышенным беспокойством. В результате постоянного крика и напряжения мышц живота, может возникать пупочная грыжа, которая проявляется как выпуклый пупок. При обнаружении такого пупка лучше всего обратиться за консультацией к доктору. Он сделает УЗИ органов брюшной полости, сможет обнаружить патологии на раннем этапе развития.
- Родители обвиняют в неправильной форме пупка непутевого акушерку, которая плохо справилась с перевязыванием или креплением прищепки. Выпуклый пупок не имеет никакого отношения к медперсоналу. Пупочная грыжа наблюдается у каждого пятого новорожденного, если он рожден в срок, и у каждого третьего недоношенного ребенка. Этому способствует наследственность или врожденные нарушения в работе внутренних органов ребенка. Чаще всего это связано с неполным закрытием пупочного кольца.
- Может наблюдаться в связи с патологиями брюшной полости. В данном случае пупочное кольцо закрывается не сразу, вены, а также артерии не сразу превращаются в связки. Ткани рубцуются крайне медленно, поэтому часть кишечника может выпирать через пупок. Именно это и провоцирует выпуклости в зоне пупка. При правильном поведении родителей, укреплении мышц пресса, патология проходит до одного года. Иногда нарушения могут наблюдаться до 5 лет. Если несмотря на все усилия медиков, с использованием консервативного лечения и массажа, грыжа остается после 5 лет, ее оперируют.
- Некоторые родители, чтобы пупок не выпячивался, везут ребенка к бабке. При помощи несложных манипуляций можно исправить эту выпуклость, но процедуру должен проводить опытный хирург. Сильное надавливание может привести к защемлению внутренних органов, даже некрозу тканей. Чтобы пупок занял правильное положение, на область грыжи слегка надавливают. После этого в зоне пупка формируют две складки, соединяя левую и правую часть брюшной полости между собой. На эту складку накладывают лейкопластырь, чтобы соединить части. Повязку оставляют на несколько дней, она препятствует повторному выпячиванию внутренних органов через пупочное кольцо. Достаточно трех наложений лейкопластыря, чтобы грыжа пропала и больше не выпячивалась.

Роды в воде
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ В ПЕРИОД ЗАЖИВЛЕНИЯ ПУПОЧНОЙ РАНКИ
Приблизительно, время заживления пупочной ранки составляет двадцать дней со дня рождения малыша. То есть, к этому сроку ранка затягивается. На протяжении процесса заживления из нее возможны незначительные выделения. Они могут быть кровянистыми или светлыми.
Тревожными симптомами являются:
- Цвет выделений с зеленым или желтым оттенками.
- Неприятный запах выделяемой из пупочной ранки жидкости.
- Воспаление и отечность кожного покрова пупочной области.
Перечисленные симптомы, это возможное инфицирование. При их возникновении требуется срочно обратиться к врачу-педиатру, так как воспаление пупка у новорожденных — это серьезное заболевание, которое может потребовать прием антибиотиков перорально или местно в мазях.
Когда отпадает пуповина?
Как только малыш появляется на свет, врач накладывает на пуповину зажим и отсекает ее. Кровь перестает циркулировать по сосудам, и ребенок начинает дышать и есть самостоятельно.
Есть два способа удаления пуповины:
- На пуповине закрепляют зажим или прищепку. Через 4−5 суток остаток усыхает и отсоединяется от пупка. Остается только небольшая ранка, которую нужно содержать в чистоте до полного заживления.
- Пуповину удаляют на вторые сутки после рождения и накладывают специальную повязку. Через некоторое время давление повязки ослабляют, а через 24 ч снимают. На месте ранки остается корочка, которая отпадает через 6−7 суток.
После выписки из роддома мама должна сама правильно ухаживать за ранкой.
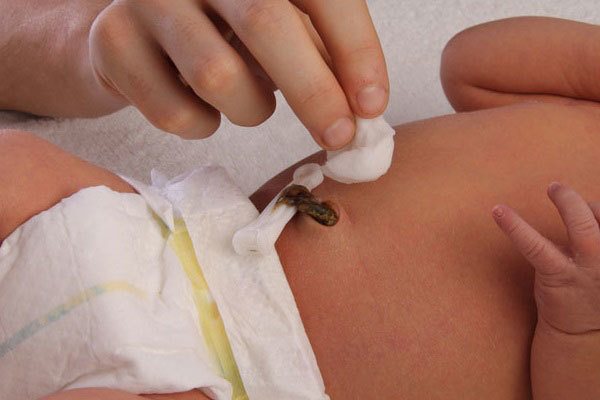
Особенности обработки пупка
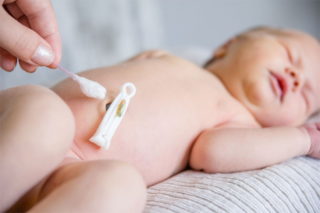 Дезинфекция пупка ватной палочкой, после обработки перекисью водорода
Дезинфекция пупка ватной палочкой, после обработки перекисью водорода
Чтобы пупок был красивым и не потерял свою форму, за ним важно правильно ухаживать. Это предотвратит развитие инфекции и серьезных патологий внутренних органов
Первые действия по профилактике нагноения и ухудшения состояния пупочной зоны персонал проводит еще в роддоме. Затем уход переходит к родителям, когда мать с ребенком выписывают. Для ухода используют разные антисептические средства. Общая процедура обработки пупка выглядит так:
- Для дезинфекции используют йод и зеленку в первые дни. Их наносят во время пребывания малыша в родильном доме. Когда мать возвращается домой, можно применять дополнительные медикаменты и средства.
- Перед нанесением лекарства ребенка купают, но в первое время эта процедура не должна отнимать слишком много времени – длительный контакт с водой нежелателен. Улучшить обеззараживание помогут ванны со слабым раствором марганцовки.
- Сразу же после купания, обсушив тело малыша, в ранку закапывают перекись водорода. Затем прочищают пупок ватной палочкой.
- Для предотвращения воспалительного процесса вновь наносят зеленку. Для ускорения заживления после этого можно наносить хлорофиллипт или полностью заменять им зеленку. Это вещество обладает мощным антибактериальным действием.
Существуют и другие медикаменты, с помощью которых можно ускорить заживление раны. Также родители должны помнить, что переворачивать ребенка на живот не рекомендуется до полного заживления пупка.
Иногда патологии с ранкой случаются, так как избежать всех проблем невозможно. Но знание о них поможет предотвратить большую часть трудностей. Нагноение ранки происходит чаще всего:
- из-за недостаточного доступа кислорода к коже;
- из-за плохой гигиены;
- из-за инфицирования;
- из-за большого размера пупка.
Если постоянно обрабатывать пуп неправильно, это чревато образованием воспалительного процесса. Распознать его достаточно просто: появляется гной, отечность, покраснение. Малыш постоянно нервничает и плачет.
Нехирургическое лечение пупочной грыжи

Пупочная грыжа практически никогда не ущемляется, что бывает, например, при паховых грыжах. Поэтому непосредственной угрозы жизни они не несут. Однако лечение грыжи необходимо начинать как можно раньше, чтобы был значимый эффект.
У грудничков самым эффективным способом избавления от пупочной грыжи является пластырное заклеивание. Разработаны специальные пупочные пластыри для этих целей. Однако они дорогие, не везде продаются. Поэтому можно использовать обычный медицинский пластырь. Но лучше выбрать тот, который имеет поры («дышит»), является гипоаллергенным.
Как фиксируется пластырь? Отрезается полоска длиной от одного бока ребенка до другого и шириной примерно 2-2,5 см. Для фиксации пластыря нужно два человека. Один вправляет грыжу и формируется продольную кожную складку над пупком, а второй фиксирует эту складку пластырем. Не стоит делать первый раз это самостоятельно: правильнее обратиться к педиатру и хирургу.
Этот пластырь ребенок носит 10 дней, потом он снимается. Малыша можно купать с пластырем и даже делать ему массаж живота. Через 10 дней пластырь снимается. Если на коже осталось раздражение, его нужно подлечить специальными мазями, обладающими заживляющим эффектом. Потом пластырь фиксируется вновь.
Как работает пластырь? При вправлении грыжи и формировании кожной складки происходит сближение краев грыжевого отверстия. Его края трутся друг о друга и формируется очаг асептического воспаления (то есть воспаления, не связанного с инфекцией). При разрешении воспаления формируется рубец, который не дает снова разойтись краям пупочного отверстия. Иногда достаточно десятидневного курса лечения, но некоторым детям требуется неоднократное использование пластыря.
Когда его можно использовать? Надо, чтобы зажила полностью пупочная ранка. Поэтому начало лечения обычно бывает не раньше 4-6 недель после рождения. Как раз примерно в это время все малыши проходят плановый осмотр у хирурга, а их родителям сообщается данный диагноз. Эффективность лечения высока до возраста 4 месяцев. Далее шансы того, что пластырь поможет закрыться пупочной грыже, очень малы.
Помимо фиксации грыжи пластырем стоит делать ребенку массаж живота, которому может научить и педиатр, и хирург, и даже участковая медсестра. Можно обратиться за курсом массажа к специалистам
Важно при массаже живота обходить область печени.
Также очень полезно выкладывать кроху на животик, стимулировать его ползание. Это способствует нормальной работе мышц брюшного пресса и укреплению передней брюшной стенки.
Иногда детям назначают носить специально разработанный бандаж для избавления от пупочной грыжи. Метод очень спорный. Многие хирурги говорят, что он не просто не помогает, а, напротив, не способствует излечению. Дело в том, что у бандажа есть выпячивание, которое помогает «утопить» содержимое грыжи в брюшной полости и препятствует его выходу обратно, что хорошо. Но в то же время это выпячивание не дает соприкасаться вместе краешкам пупочного кольца, чтобы оно срослось. Потому-то и эффективность его крайне низка.
Как не ошибиться, что у ребёнка пупочная грыжа
Следующих признаков достаточно, чтобы с необходимой достоверностью определить заболевание:
- выпячивание в области пупка, которое уменьшается в размерах или исчезает в лежачем положении.
- боль в животе, возникающая при физической нагрузке и кашле.
- расширение пупочного кольца
Методы диагностики
Методы диагностики у детей не многочисленны и ограничены следующим перечнем:
- осмотр у детского хирурга;
- грыжевого выпячивания;
Заболевания с похожими симптомами
Заболеваний с похожими симптомами не много, их перечень можно ограничить следующими:
- Грыжа белой линии живота;
- Эндометриоз пупка;
- Онкологические заболевания и метастазы опухолей желудка и двенадцатиперстной кишки (преимущественно у взрослых);
Почему у детей возникает дефект пупочного кольца
Медицинская систематизация по типу происхождения пупочные грыжи определяются, как врожденные или приобретенные.
- Врожденная грыжа у ребенка зрительно идентифицируется врачом сразу после рождения — в области пупка наблюдается шаровидное (или конусовидное) выпячивание с широким основанием, переходящее в пупочный канатик.
- Приобретенная грыжа может возникнуть вплоть до трёхлетнего возраста. Её визуальная идентификация аналогична врождённой грыже.
В чём причина врожденной пупочной грыжи
Через несколько суток после рождения ребенка отпадает пуповина. Пупочное кольцо состоит из двух частей. Нижняя часть, где проходят пупочные артерии и мочевой проток, хорошо сокращаются и образуют плотную рубцовую ткань. В верхней части проходит пупочная вена. Ее стенки тонкие, не имеют мышечной оболочки, и в дальнейшем плохо сокращаются, что при слабой брюшинной фасции и не заращённой пупочной вене способствует образованию пупочной грыжи.
Содержимым пупочной грыжи обычно являются кишечные петли. Грыжевое выпячивание при легком надавливании свободно убирается вовнутрь. При очень широком пупочном кольце и большой грыже внешне иногда бывает видна перистальтика кишечника, то есть сокращение мышц кишечника и продвижение пищи по нему, что очень пугает многих родителей, однако малышу это не доставляет неудобства.
Важной причиной, способствующей возникновению этой патологии, является частое повышение внутрибрюшного давления. Оно может быть вызвано, например, частым плачем ребенка, газами, запорами
Отверстие в верхней части пупочного кольца может быть широким, и не причинять беспокойство ребенку. Но в случае небольшого дефекта с твердыми краями беспокойство ребенка возможно. При крике, плаче младенца появляется грыжевое выпячивание, что обычно настораживает родителей.
Часто родители связывают повышенное беспокойство ребенка с ущемлением пупочной грыжи, однако подобное развитие патологий пупочной грыжи у младенцев крайне редки (в этих случаях грыжевое содержимое фиксируется спайками к внутренней стенки кожи передней брюшной стенки). Как правило, пупочная грыжа у детей всегда вправимая. Ущемленную пупочную грыжу чаще можно встретить во взрослой практике.
Основная причина возникновения пупочных грыж — наследственная предрасположенность слабости мышц передней брюшной стенки вследствие дисплазии соединительной ткани. Это значит, что если отец или мать ребенка сами в детстве имели данную патологию, то вероятность того, что их ребенок будет иметь грыжу, составляет около 70%.
Заблуждение о пупочной грыже у новорожденных
Известно устойчивое заблуждение родителей, что пупочная грыжа у ребёнка часто возникает из-за ошибки врача акушера, который неправильно отрезал пуповину. Сегодня это суеверие не имеет объективных условий потому, что в акушерской практике применяется методика наложения пупочной скобки, что не оставляет шансов на ошибку даже молодому врачу акушеру.
Прямая причина возникновения пупочной грыжи у новорождённых — это анатомическая особенность, определяемая физиологической слабостью соединительной ткани в области пупка.
Как «заработать» приобретенную пупочнау грыжу
Предварительный диагноз «пупочная грыжа» может при осмотре предположить врач-педиатр, наблюдающий ребенка. В дальнейшем доктор должен направить малыша на консультацию к хирургу для получения дополнительных рекомендаций по наблюдению и лечению данного состояния.
Основные причины приобретенной грыжи у ребёнка:
- Вследствие частого и длительного плача ребенка, когда станки брюшной полости постоянно напряжены, внутренние органы находятся под давлением.
- Запоры и метеоризм провоцируют периодическое кратковременное, но интенсивное повышение внутрибрюшного давления и как следствие пупочное кольцо сокращается не так эффективно, как должно, а, следовательно, петли кишечника или сальник могут пролабировать за пределы брюшной стенки, образуя грыжу.
- Ранее начало хождения также может стать причиной развития грыжи. В этот период мышцы живота получают новую непривычную нагрузку и могут оказаться недостаточно сильными.
Горох
Это род однолетних травянистых растений семейства бобовые. Родиной большинства его видов считают европейское и африканское Средиземноморье, а также территории Средней Азии. Археологи утверждают, что семена гороха использовались человеком ещё со времён каменного века. Среди прочих овощей, эта бобовая культура выделяется тем, что в ней содержится большое количество белка и клетчатки, поэтому она благотворно влияет на процессы пищеварения и может стать хорошим протеиновым источником для вегетарианцев и спортсменов.