Синдром заходящего солнца: причины, симптомы, методы лечения
Содержание:
- Симптомы и лечение болезни Шегрена
- Причины возникновения заболевания
- «Заходящее солнце» новорождённых
- Психологические проблемы
- Болезни суставов
- Болезни позвоночника
- Поражения костей
- Ежедневная чрезмерная нагрузка
- Интоксикации
- Профилактика и прогноз
- Виды
- Лечение синдрома Гольденхара
- Определение болезни. Причины заболевания
- Лечение болезни Шёгрена
- Синдромы ППНС
- Симптомы синдрома заходящего солнца
- Перечень симптомов
- Основные и редко встречающиеся виды заболевания
- Патогенез
- Диагностика
- Возможные осложнения
- Причины
- Инфекция мочевыводящих путей (ИМВП) – что это такое?
Симптомы и лечение болезни Шегрена
При подозрении на болезнь Шегрена обращают внимание на следующие проявления:
- Ощущение сухости, инородного тела в глазах. Отмечается зуд век. В уголках глаз накапливается секрет густой консистенции. У многих ухудшается зрение.
- Сухой кератоконъюнктивит – непременный признак болезни Шегрена.
- Увеличенные слюнные железы, постоянная или периодическая сухость во рту.
Видео: Синдром сухого глаза
Основные задачи коррекции заболевания таковы:
- Достижение стойкой клинико-лабораторной ремиссии.
- Улучшение общего состояния, повышение качества жизни.
- Предупреждение осложнений, которые при отсутствии адекватного лечения могут привести к смерти. Сюда можно отнести тяжелые поражения ЦНС, тяжелые системные васкулиты и другие осложнения.
От самого пациента также требуются определенные усилия. Какие могут быть рекомендации?
В ходе лечения следует учитывать приведенные ниже принципы, которые можно считать компонентом комплексной терапии:
Дабы не способствовать еще большему иссушению слизистых, рекомендуется не пребывать в помещениях с кондиционирующими приборами. Также необходимо избегать сигаретного дыма
Не менее важно давать глазам отдых: тяжелые зрительные нагрузки, например, у монитора ни к чему. Также следует избегать сильного ветра.
Врач обязательно спросит, какие препараты уже принимаются. На время лечения ограничиваются некоторые лекарства, а именно: антигистаминные, бета-адреноблокаторы, мочегонные, некоторые антидепрессанты
Также следует отказаться от сигарет, спиртного и кофеина.
Жидкости нужно пить часто, но очень небольшими порциями. Желательно, чтобы в них не было сладкого. Стимулирование слюнотечения можно достичь при помощи жвачки или карамелек без сахара.
Максимально качественные гигиенические процедуры полости рта. Помимо чистки зубов зубной постой дважды в день необходимо использовать фторированные ополаскивающие растворы, а также регулярно посещать стоматолога, особенно если в полости рта установлены ортодонтические конструкции.
Для защиты эпителия роговицы можно использовать специально разработанные контактные линзы, но тут имеются свои особенности и ограничения.
Окклюзия носослезного канала осуществляется при помощи пробок либо посредством коагуляции или оперативного вмешательства.
На время лечения ограничиваются некоторые лекарства, а именно: антигистаминные, бета-адреноблокаторы, мочегонные, некоторые антидепрессанты. Также следует отказаться от сигарет, спиртного и кофеина.
Жидкости нужно пить часто, но очень небольшими порциями. Желательно, чтобы в них не было сладкого. Стимулирование слюнотечения можно достичь при помощи жвачки или карамелек без сахара.
Максимально качественные гигиенические процедуры полости рта. Помимо чистки зубов зубной постой дважды в день необходимо использовать фторированные ополаскивающие растворы, а также регулярно посещать стоматолога, особенно если в полости рта установлены ортодонтические конструкции.
Для защиты эпителия роговицы можно использовать специально разработанные контактные линзы, но тут имеются свои особенности и ограничения.
Окклюзия носослезного канала осуществляется при помощи пробок либо посредством коагуляции или оперативного вмешательства.
В качестве симптоматического лечения – искусственная слеза, использование антисептических средств. Для улучшения слюноотделения выполняются новокаиновые блокады. Воспаление околоушных желез лечат антибиотиками.
Причины возникновения заболевания
Существует две разновидности синдрома Грефе:
- симптомы проявляются во время изменения положения тела ребенка;
- симптомы проявляются систематически, независимо от движения и расположения ребенка.
В первом случае болезнь в течение двух-трех месяцев должна пройти самостоятельно. Ее возникновение связано с неполноценным развитием нервной системы.
Во втором случае необходимо срочно обращаться к специалисту для проведения нескольких анализов, исследований и дальнейшего назначения лечения.
Полезно знать: развитие синдрома вызвано сложным течением родов, в которых малыш пострадал. Его проявление может указывать на наличие внутричерепной родовой травмы, отека головного мозга, внутричерепной гипертензии и внутричерепных кровоизлияний.

Также причинами развития болезни могут быть:
- несвоевременные роды;
- инфекционные и хронические заболевания мамы во время беременности;
- наследственная предрасположенность.
«Заходящее солнце» новорождённых
Являясь пугающим явлением для родительниц, симптом Грефе (второе название симптома заходящего солнца, не путать с синдромом Грефе), появившись в первые месяцы у новорожденных, может пройти совершенно без последствий, когда нервная система ребёнка достигнет должного уровня зрелости.
Симптом «удивлённо-закаченных» глаз может быть не только следствием задержки внутриутробного развития либо недоношенности, но и особенностью конституции ребёнка, а потому сохраниться и во взрослом возрасте.
Необходимость особенно тщательного наблюдения и при необходимости – лечения возникает при диагностически подтверждённом гипертензионно-гидроцефальном синдроме, хотя случаи его диагностики в детской врачебной практике нередки.
Помочь в затруднительном случае способны современные методы постановки диагноза в виде:
- нейросонографии;
- МРТ головного мозга.
Психологические проблемы
Эмоции оказывают влияние на нашу жизнь гораздо сильнее, чем мы представляем. Дело в том, что реакции тела регулируются вегетативной нервной системой, другое название которой – автономная. Эта система действует по своим законам, независимо от нашей воли и желаний. Поэтому реакции тела – сердцебиение, дыхание, кровообращение, пищеварение, спазмы – практически нельзя регулировать силой воли. Каждое наше ежедневное переживание, а уж тем более психическая болезнь отражаются на работе всех органов и систем.
Слабость в ногах бывает при таких расстройствах:
- панической атаке;
- истерии;
- длительном стрессе;
- тревожном расстройстве;
- депрессии;
- шизофрении;
- нервном истощении или неврастении;
- хронической психотравме;
- нейроциркуляторной дистонии.
Болезни суставов
Это многочисленная группа воспалительных и дегенеративных (разрушающих структуру) болезней, которыми поражаются суставы ног – тазобедренный, коленный, голеностопный и мелкие суставы стопы и пальцев. Все они вызывают боль, отек и ограничение движений. Это подагра, различные артриты, бурсит или воспаление суставной сумки.
Болезни позвоночника
Позвоночный столб состоит из множества структур, и все они могут повреждаться. Так как периферические нервы начинаются в спинном мозге, то все болезни позвоночника, особенного пояснично-крестцового отдела, отражаются на нижних конечностях. Это спондилез, спондилит, межпозвоночные грыжи, спондилолистез или смещение тел позвонков относительно друг друга. Нередки травмы и опухоли позвоночника, вызывающие слабость в нижних конечностях.
Поражения костей
Слабость и снижение мышечной силы в ногах может быть первым проявлением остеопороза или снижения минеральной плотности кости. Сухожилия мышц теряют опору.
Нередко люди, постоянно нагружающие конечности, страдают от «усталостного перелома» стопы. Это бывает, когда накапливается критическая масса микротравм от однотипных нагрузок – от бега, ходьбы, прыжков, рывков. Такие повреждения бывают не только у спортсменов, но и у людей, постоянно занятых монотонной физической работой.
Некоторые опухоли костей развиваются исподволь и незаметно, так что на первых порах ничего, кроме слабости, человека не беспокоит.
Ежедневная чрезмерная нагрузка
Нагрузка, которая превышает физиологическую в течение длительного времени, неизбежно приводит к слабости в ногах. Это прежде всего лишний вес, когда на суставы и мышцы нижних конечностей приходится избыточная нагрузка в течение ряда лет. Ожирение разрушает кости, мышцы и связки очень медленно, и это как бы незаметно. Но если сравнить физические возможности людей с нормальным весом и ожирением, сравнение будет не в пользу последних.
Третий триместр беременности – испытание для опорно-двигательного аппарата женщины, когда она вынуждена приспосабливаться к растущему весу тела.
Лимофостаз или слоновость – еще одна причина увеличенной нагрузки на ноги.
Интоксикации
Любое отравление или инфекция вызывает общее отравление организма и сбои во многих системах. Даже обычное ОРВИ, не говоря уже о бактериальной инфекции, сопровождается общей слабостью. Солнечный удар, вредные условия труда, несвежая пища – все может приводить к слабости, и с каждой причиной нужно разбираться. Во многих случаях разрушительной для нервов и мышц оказывается длительная алкоголизация.
- Нарушение памяти
- Синдром хронической усталости? – Лучшая диагностика и лечение
Профилактика и прогноз
Больным с синдромом Грефе специалисты рекомендуют соблюдать следующие правила, предотвращающие ухудшение общего состояния:
- Выполнять посильные физические упражнения — посещать бассейн, заниматься фитнесом, йогой, велоспортом,
- Гулять на свежем воздухе
- Соблюдать режим дня — чередовать полноценный сон и разные виды нагрузок,
- Избегать перегревов, повышающих артериальное давление,
- Спать на высокой подушке,
- Посещать массажный кабинет,
- Питаться сбалансировано и рационально,
- Соблюдать питьевой режим,
- Не употреблять алкоголь,
- Укреплять иммунитет.
Своевременная и всесторонняя диагностика, адекватное и курсовое лечение делают прогноз патологии благоприятным. В противном случае развиваются тяжелые осложнения, которые ухудшают качество жизни больных, приводят к инвалидизации и смертельному исходу.
sindrom.info
Виды
Различают 2 основных типа заболевания:
- Временное (транзитарное), при котором симптомы проявляются при изменении положения тела грудничка;
- систематическое, когда симптомы проявляются периодично вне зависимости от положения тела или перемещения малыша.
В первом случае заболевание чаще всего связано с недоразвитием нервной системы в организме новорожденного. В течении 2-3 месяцев при правильном уходе и выполнении рекомендаций врача заболевание проходит самостоятельно без дополнительного лечения.
Во 2 случае заболевание может быть вызвано причинами, требующими срочного лечения, поэтому при появлении симптомов заболевание необходимо немедленно обратиться к педиатру для дополнительного обследования и консультации.
Лечение синдрома Гольденхара
Для лечения пациентов с синдромом Гольденхара применяются многоэтапные хирургические вмешательства, которые проводятся в разные периоды роста и развития черепно-лицевых структур. Лечение длительное, зависит от локализации и выраженности патологии. Оно направлено на восстановление формы и размеров челюстей, ушной раковины и других структур, а также на восстановление функций слуха, жевания и улучшение эстетических параметров лица .
Лечение проявлений синдрома Гольденхара следует начинать как можно раньше. Своевременная коррекция челюстных нарушений у ортодонта способствует успешному хирургическому лечению в последующем и сохраняет баланс лицевого скелета.
Для устранения выраженных дефектов нижней челюсти применяют индивидуально-смоделированные эндопротезы либо костно-хрящевые аутотрансплантаты из рёбер, обладающие тенденцией к росту. Для устранения дефектов ушной раковины также используются силиконовые эндопротезы либо аутотрансплантаты.
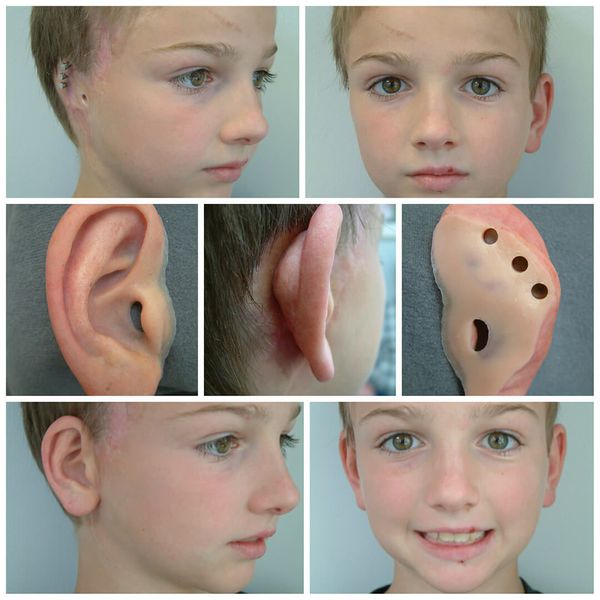
При выявлении нарушений слуха проводится слухопротезирование с помощью слуховых аппаратов либо альтернативными методами. Также необходимы регулярные занятия с сурдопедагогом и логопедом. Всё это позволяет предотвратить отставание ребёнка в речевом и общем развитии.
Решение проблем с кормлением заключается в применении специальных бутылочек и назогастрального зонда — трубки, которую вводят в желудок через нос.
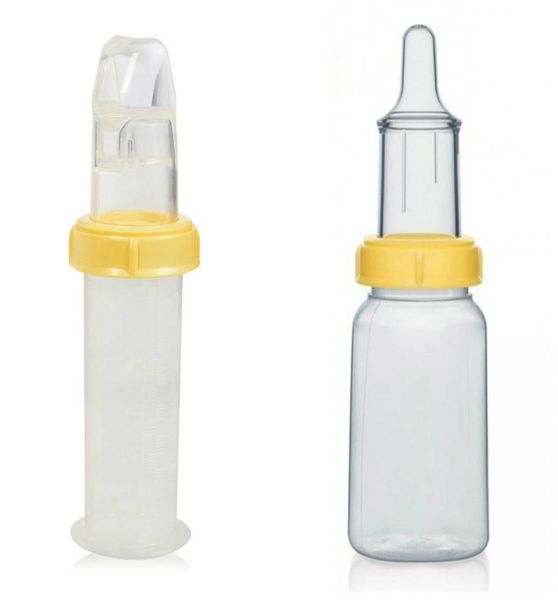
Новообразования, локализующиеся на поверхности глазных яблок, могут быть удалены в случае нарушения зрения или при крупных размерах опухоли. У детей до 7 лет операция по удалению кисты проводится под наркозом. Врождённые пороки сердца, проблемы с почками и/или аномалии позвоночника также корректируются хирургическими методами .
Определение болезни. Причины заболевания
Синдром Гольденхара — это редкая врождённая аномалия, при которой изменяются размеры и форма лицевых структур. Обычно изменения локализуются на одной стороне лица, вызывая его асимметрию, но иногда встречается двустороннее поражение.

Данный синдром относится к спектру врождённых аномалий черепа и лицевых структур, имеющих общий термин «краниофациальная микросомия». Под ним понимается уменьшение какой-либо структуры тела в пределах черепно-лицевой области.
Синонимы синдрома: окулоаурикулярная дисплазия, фацио-аурикуло-вертебральная ассоциация, синдром 1-й и 2-й жаберных дуг, отомандибулярный дизостоз, гемифациальная микросомия и др.
Приблизительная частота встречаемости синдрома Гольденхара — 1 случай на 3500-25000 новорождённых . У мальчиков он встречается в 2 раза чаще, чем у девочек.
Точные причины заболевания на сегодняшний день до конца не известны . Большинство случаев возникают случайно в семьях без отягощённой истории болезни. Однако у 1-2 % пациентов с синдромом Гольденхара есть близкие родственники с подобным нарушением. Это свидетельствует о роли генетических факторов в возникновении данной патологии . В частности предполагается участие гена MYT1, расположенного в локусе q13.33 хромосомы 20.
Другим возможным фактором развития синдрома Гольденхара являются хромосомные аномалии — потеря или удвоение участка хромосомы. Как правило, у людей с этими нарушениями могут наблюдаются такие сочетанные пороки развития, как аномалии сердца, лёгких, почек, конечностей и центральной нервной системы .
Некоторые исследователи полагают, что формированию синдрома способствует нарушение кровотока или внешние повреждающие факторы:
- приём некоторых лекарственных препаратов, противопоказанных при беременности;
- вредные привычки;
- химические и физические агенты, воздействующие на плод на 3-8 неделе внутриутробного развития .
Также нельзя исключить роль таких акушерско-гинекологических факторов, как предшествующие аборты, сахарный диабет и ожирение .
Первые описания врождённых аномалий лицевых структур обнаружены в древних письменах, датированных 2000 лет до н. э. В Колумбии и Мексике были найдены древние керамические изделия с изображениями различных вариантов гемифациальной микросомии, в том числе наследственной: на одном из изделий был изображён родитель с ребёнком на руках, которые имели схожие аномалии лица .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Лечение болезни Шёгрена
Основной специалист, проводящий диагностику и лечение болезни Шёгрена — это ревматолог. Однако в процессе лечения нередко требуется помощь других узких специалистов, таких как стоматолог, офтальмолог, гинеколог, нефролог, пульмонолог и др.
В лечении болезни Шёгрена основное место занимает терапия гормональными и цитостатическими препаратами иммуносупрессивного действия.
При язвенно-некротическом васкулите, гломерулонефрите, полиневрите и других системных поражениях при лечении болезни Шёгрена эффективен плазмаферез.
Рекомендуется проводить профилактику вторичных инфекций. Для устранения сухости глаз применяются искусственная слеза, промывание глаз растворами с антисептиками.
Также назначаются местные лекарственные аппликации для снятия воспаления околоушных желез и др.
Для уменьшения сухости рта можно применять искусственную слюну. Также хорошо помогают аппликации с облепиховым и шиповниковым маслами, которые способствуют регенерации слизистых полости рта. Для профилактики кариеса нужно наблюдение у стоматолога.
Также пациентам с болезнью Шёгрена может потребоваться консультация врача-гастроэнтеролога. Пациентам с секреторной недостаточностью желудка назначают длительную заместительную терапию соляной кислотой, натуральным желудочным соком, пациентам с недостаточностью поджелудочной железы показана ферментная терапия.
При отсутствии лечения Болезнь Шёгрена существенно снижает качество жизни. Оставленные без внимания патологические процессы могут вызвать осложнения, которые нередко приводят к инвалидности.
Синдромы ППНС
К основным синдромам ППНС острого периода относятся:
- Синдром церебральной возбудимости: повышенная спонтанная двигательная активность, тремор подбородка, языка, конечностей; повышение безусловных рефлексов и спонтанные физиологические рефлексы; срыгивания; длительные периоды бодрствования.
- Синдром церебральной депрессии: снижение двигательной активности; диффузная мышечная гипотония; угнетение безусловных рефлексов; очень кратковременные периоды бодрствования.
- Синдром вегето-висцеральных расстройств: преходящий цианоз, кожные вегетативные реакции, дискинезия ЖКТ (повышение перистальтики, срыгивания и др.), лабильность деятельности сердечно-сосудистой (учащение или урежение ЧСС, аритмии) и респираторной (брадипноэ, апноэ) систем.
- Синдром ликворо-сосудистой дистензии (внутричерепная гипертензия): непропорционально быстрый прирост окружности головы, напряжение и усиление пульсации черепных родничков; усиление венозного рисунка и полнокровие подкожных вен головы; увеличение и динамическое нарастание размеров ликворосодержащих пространств (по данным НСГ); возможны симптом Грефе, нистагм; повышенное возбуждение, беспокойный сон; появление или усиление срыгиваний.
- Судорожный синдром характеризуется выраженным полиморфизмом. В большинстве случаев регистрируются тонические, клонические или миоклонические проявления.
- Врожденный гипертонус и врожденный гипотонус проявляются соответственно повышением и снижением мышечного тонуса ребенка.
- Другие нарушения мышечного тонуса. При данном синдроме отмечаются различные начальные изменения силы и тонуса мышц (по типу моноплегии/монопареза, диплегии, гемисиндрома, параплегии/парапареза либо тетраплегии/тетрапареза).
В восстановительном периоде ППНС выделяют:
- Синдром повышенной нервно-рефлекторной возбудимости
- Синдром двигательных нарушений: мышечная дистония, центральные и периферические парезы, эктрапирамидные и мозжечковые расстройства.
- Гидроцефальный синдром
- Судорожный синдром
- Синдром вегетативной дисфункции: ведущими клиническими проявлениями этого синдрома являются нарушения со стороны кожных покровов, желудочно-кишечного тракта и нарушения терморегуляции.
- Задержка психомоторного и доречевого развития: объективное несоответствие важнейших навыков моторного развития и уровня психопредречевого развития – относительно фактического возраста ребенка.
Симптомы синдрома заходящего солнца
Главным и в некоторых случаях единственным признаком заболевания является особенность взгляда, при котором верхнее веко как бы отстает от зрачка. Как уже говорилось, при этом наблюдается появление белой полоски, когда кроха смотрит вниз.
Вместе с тем гипертензионно-гидроцефальный синдром иногда характеризуется и другими симптомами, в частности:
- заметное косоглазие;
- частые и обильные срыгивания;
- возникновение судорог, ребенок вздрагивает всем телом, приступы случаются даже во сне;
- врожденные рефлексы не выражены или выражены слишком слабо;
- у крохи наблюдается сниженный тонус мышц, большую часть времени его ручки и ножки безвольно свисают по сторонам туловища.
При появлении одного или нескольких подобных симптомов у вашего новорожденного сына или дочери необходимо как можно быстрее обратить на это внимание врача-педиатра. Доктор направит ребенка на проведение детального обследования, в результате которого можно будет диагностировать или исключить гипертензионно-гидроцефальный синдром
Доктор направит ребенка на проведение детального обследования, в результате которого можно будет диагностировать или исключить гипертензионно-гидроцефальный синдром.
В случае отсутствия своевременной диагностики и необходимого лечения это заболевание может привести к очень тяжелым последствиям, таким как недержание кала и мочи, развитие слепоты и глухоты, физической и психической отсталости, эпилепсии, детскому церебральному параличу и даже коме.
Перечень симптомов
Заподозрить развитие опасного заболевания можно по следующим признакам:
- появление у грудничка над радужной оболочкой глаза полосы белого цвета;
- напряжение, набухание, пульсация родничка;
- расхождение швов черепа;
- увеличенная окружность головы;
- непроизвольные движения глазных яблок;
- судороги;
- учащенное сердцебиение и дыхание;
- ярко выраженное косоглазие;
- частые, обильные срыгивания;
- мышечный гипотонус;
- синюшный окрас кожных покровов;
- снижение врожденных рефлексов сосания, глотания, хватания.
У младенцев заболевание вызывает сильный дискомфорт, они часто плачут, отказываются от еды, плохо спят.
Основные и редко встречающиеся виды заболевания
Повышенный билирубин у младенцев считается нормой, но только в первые несколько суток. Постепенно показатели снижаются. Если этого не происходит, речь идет о развитии патологического процесса.
Виды желтухи у новорожденных (зависит от причин ее появления и тяжести протекания):
- физиологическая;
- гемолитическая;
- конъюгационная;
- неонатальная;
- ядерная;
- паренхиматозная;
- обтурационная;
- патологическая4
- механическая.
Классификация желтух новорожденных позволяет точно поставить диагноз и определить направление лечения. В неосложненных случаях самочувствие хорошее. В 60-70% у младенцев возникает физиологическая желтуха. Еще ее называют временной конъюгационной. Проявляется на 3-4 день (у недоношенных на 5-6 день) после рождения без признаков анемии и гемолиза. Проходит в течение 7-14 дней.
Конъюгационная желтуха развивается из-за незрелости какого-либо компонента системы метаболизма билирубина. Возникает со 2 по 10 сутки после рождения. Длится заболевание от 14 до 30 дней. Дифференциальная диагностика сложная, признаки могут быть схожими с другими видами желтухи. Рекомендуется стационарное наблюдение молодой мамы и младенца.
Гемолитическая желтуха у новорожденных возникает из-за наличия других заболеваний в анамнезе. Это могут быть: инфаркт легкого, поражения печени, септический эндокардит, опухоли злокачественного характера, малярия. Токсическое воздействие на организм также может стать причиной развития этой формы болезни. Диагностика показывает повышенный уровень стеркобилина в составе кала и наличие гипербилирубинемии.
Неонатальная желтуха новорожденных провоцируется незрелостью клеток печени, повышенной выработкой билирубина и низкой способностью сыворотки крови к его связыванию. Если тенденция убывания показателей не наблюдается, необходимо проведение диагностики для определения причин. Неонатальная желтуха характеризуется недостаточным количеством ферментов, которые нужны для нейтрализации избыточного билирубина в крови.
Тяжелой формой заболевания считается ядерная желтуха, поражающая головной мозг, несвязанный билирубином. Симптомы развиваются стремительно в течение первых двух суток после рождения. У младенца наблюдается маскообразное выражение лица, судороги, напряжение мышц шеи и головы, при прослушивании дыхание с хрипами. Такого типа желтуха у новорожденных имеет тяжелые последствия для здоровья.
Паренхиматозный тип – тяжелая форма болезни, требующая немедленной медицинской помощи. Имеет гепатитную природу происхождения. Механическая желтуха является патологическим синдромом, причиной которого могут быть нарушения метаболизма металлов, белков, анатомические дефекты и нарушения проходимости желчных путей. Проявляется с первых дней жизни. Выздоровление возможно ко второму полугодию при условии неосложненной формы заболевания.
Обтурационная (подпеченочная) форма заболевания развивается на фоне непроходимости желчных путей. Возможны опухоли брюшной полости в анамнезе. У младенцев цвет кожи имеет зеленовато-жетый оттенок, каловые массы – белесые, моча – темная. Патологическая желтуха в неонатальном периоде развивается стремительно – в первые сутки после рождения. Диагностируется увеличение селезенки и печени, возникновение самопроизвольных синяков по телу. Может наблюдаться усиленный гемолиз, если в анамнезе зафиксирована несовместимость по резус-фактору между матерью и младенцем.
Патогенез
Патогенез развития эндокринной офтальмопатии остается неясным по настоящее время. Большинство исследователей сходится во мнении, что в основе механизма развития лежит общность антигена тканей орбиты и щитовидной железы. Активация иммунокомпетентных клеток, в том числе Т-зависимых лимфоцитов, ведет к раздражению рецепторов к ТТГ, в последующем к активации фибробластов ретробульбарной клетчатки, в результате которой повышается синтез гидрофильных гликозамингликанов (ГАГ) и стимулируется адипогенез. Увеличенное количество ГАГ привлекает в ретробульбарную клетчатку большое количество жидкости, а в результате стимуляции адипогенеза увеличивается количество жира. Все это ведет к возрастанию объема ретробульбарной клетчатки. Таким образом, объем ретробульбарной клетчатки возрастает за счет отека и клеточной инфильтрации самой клетчатки и ретробульбарных мышц, а также за счет увеличения количества орбитального жира.
Факторами риска для возникновения офтальмопатии считается курение, солнечная инсоляция, генетическая предрасположенность и некоторые другие.
Диагностика
Диагностические мероприятия начинаются с визуального осмотра. Ввиду наличия у патологии ряда отличительных особенностей опытный врач сможет безошибочно выявить ее, направив пациента на прохождение аппаратной и лабораторной диагностики. Основными методиками в данном случае являются:
- Анализы крови и мочи.
- Консультация офтальмолога, позволяющая определить остроту зрения и исследовать глазное дно.
- Осмотр невропатолога.
- Люмбальная пункция с последующим изучением состава ликвора.
При определении данного заболевания используются следующие методики инструментальной диагностики:
- УЗИ. Позволяет исследовать мозг без облучения. Выполняется новорожденным с целью исследования мозговых структур и анатомических образований. Данная методика является безопасной, не вызывает боли, а потому ее нередко выполняют несколько раз подряд.
- Рентгенография черепа. Необходима для оценки состояния черепных костей. Это не самая информативная процедура, но рентген может оказаться незаменимым в ряде случаев. Он помогает выбрать тактику лечения и контролировать эффективность проводимой терапии.
- Допплерография. Это высокоинформативный метод, позволяющий исследовать мозговые сосуды и оценить скорость кровотока. Допплерография абсолютно безопасна для здоровья пациента.
- МРТ и КТ. Посредством этих неинвазивных методик специалистам удается выявить различные патологии ЦНС. КТ позволяет определить дефекты, переломы и новообразования, локализованные в костной ткани. При этом методика не предназначена для выявления сосудистых заболеваний. Также она бесполезна для исследования мозговых тканей. Для этого применяется МРТ.
- Реоэнцефалография. Процедура для исследования состояния сосудов мозга. Ввиду переполнения сосудов кровью происходит снижение электрического сопротивления тканей, что и способен зарегистрировать реограф.
- Электроэнцефалография. Данная методика позволяет выявить наличие опухолей, эпилепсий, постинсультных состояний и энцефалопатий. Используя электроды, электроэнцефалография позволяет получать данные об электрической активности мозга.
Принимая во внимание результаты комплексного исследования, специалист разрабатывает индивидуальный курс терапии. Ее длительность и интенсивность зависит от степени запущенности заболевания и характера осложнений
Возможные осложнения
Синдром Грефе является тяжелым заболеванием и требует немедленного лечения под контролем специалиста, а в тяжелых случаях в стационарных условиях.
При отсутствии своевременной медицинской помощи у новорожденного могут наступить следующие последствия:
- у грудного ребенка быстро снижается острота и поражается зрение. В постоянно открытые глаза могут попадать бактерии и вызывать язвенные поражения роговицы;
- заболевание часто сопровождается кариесом. У детей с синдромом Грефе в течении дня постоянно открыт рот, в который проникают бактерии. Повышенная сухость и бактерии разрушают тонкую детскую эмаль и провоцируют кариес;
- из-за судорог у ребенка могут поражаться и страдать суставы;
- поверхностное дыхание проявляется в недоразвитии и появлении хронических заболеваний легких;
- слабость и частое срыгивание пищи после кормления может привести к обезвоживанию и снижению массы тела ребенка. При неоказании квалифицированной помощи новорожденный может потерять сознание и впасть в кому.
Синдром Грефе является сложным и редким видом заболевания, которое хорошо лечиться при комплексном воздействии у грудничков.
Помимо медикаментозного назначения ребенок обязательно должен получать физиопроцедуры, а также повышенный уход с соблюдением режима дня. При четком выполнении всех рекомендация здоровье малыша в течении 2-3 месяцев приходит в норму и восстанавливается на долгое время.
Причины
Синдром Гефре развивается под воздействием врожденных или приобретенных этиопатогенетических факторов, влияющих на неокрепшую нервную систему ребенка. По мере роста и развития детского организма происходит адаптация ЦНС к изменяющимся экзогенным и эндогенным условиям, и недуг исчезает.

Этиологические факторы синдрома Грефе:
- Ранние и поздние токсикозы беременности.
- Тяжелое течение родов.
- Ранние роды — до 36 недели.
- Поздние роды — после 42 недели.
- Инфекционные и соматические заболевания будущей матери.
- Генетическая отягощенность.
- Гипоксия плода.
- Родовые травмы.
- Новообразования в головном мозге.
- Гипертензия невыясненной этиологии.
- Метаболические расстройства и эндокринные заболевания.
- ЧМТ и травматическое повреждение спинного мозга.
- Нейроинфекции – менингит, энцефалит, арахноидит.
Синдром развивается под воздействием этиологического фактора у лиц с неполноценно развитой и слабо функционирующей нервной системой. Это главное условие формирования патологического процесса в организме.
Патогенетические звенья недуга:
- Дисбаланс между давлением внутри черепа и артериальным давлением приводит к гиперпродукции ликвора сосудисто-эпителиальными образованиями желудочков мозга,
- Разница между давлением внутри черепа и венозным давлением приводит к нарушению всасывания ликворной жидкости,
- Неустойчивость ликвородинамики,
- Нарушение ликворооттока,
- Скопление цереброспинальной жидкости в подпаутинном пространстве и желудочках мозга.
Инфекция мочевыводящих путей (ИМВП) – что это такое?
ИМВП – это группа заболеваний, при которой установлен рост бактерий в мочевом тракте. Наиболее частой причиной инфекции мочевыводящей системы является кишечная палочка. При аномалиях или дисфункциях мочевых путей инфекция может быть вызвана и другими, менее вирулентными микробами (энтерококками, синегнойной палочкой, золотистым стрептококком группы Б, палочкой инфлюэнцы). Бактерии, которые явились возбудителями заболеваний мочевой системы, чаще попадают из кишечника пациента. У мальчиков резервуаром бактерий может быть препуциальный мешок. В мочевые пути инфекция попадает обычно восходящим путем.