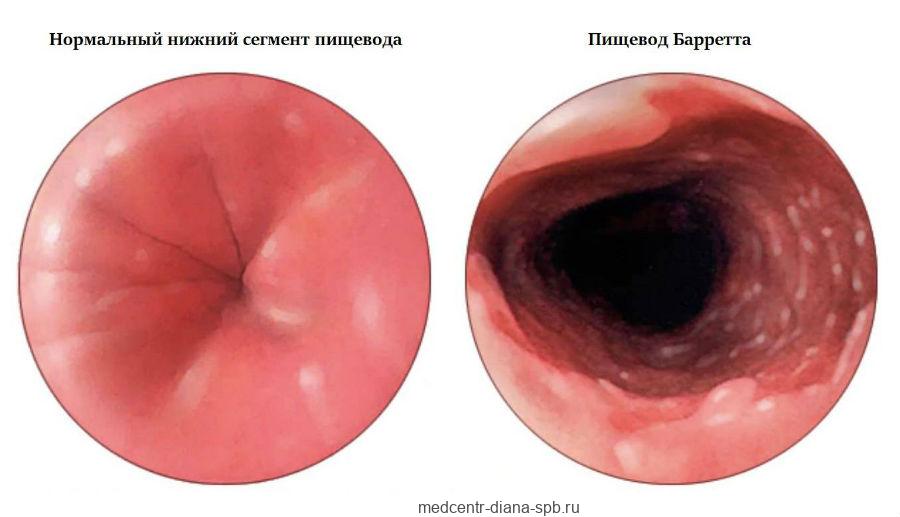
Проверка на рак. какие заболевания обнаруживает скрининг
Содержание:
- Что такое скрининг рака шейки матки?
- 1.Общие сведения
- Расшифровка результатов исследования
- Перспективы пренатальной диагностики
- Нужен ли скрининг, если нет симптомов
- Спорный скрининг
- Как скрининги помогают снизить риск смерти из-за рака молочной железы?
- Принципы эпидемиологических исследований
- Виды скрининга
- Как сдавать кровь на гормоны. Расшифровка результатов анализа.
- Пренатальный скрининг 1 триместра
- Пренатальная диагностика
- Симптомы почечной патологии
- Что может повлиять на результаты скрининга
- Типы скрининговых тестов
- Скрининговая маммография
- В чем заключается смысл исследования?
Что такое скрининг рака шейки матки?
Основная цель проведения этого исследования – раннее выявление предраковых состояний шейки. Эти процессы предшествуют онкологии и успешно поддаются лечению. Кроме того, скрининг определяет рак на любой стадии.
Комплексное исследование включает такие методы:
- Цитология шейки матки. Это основа скринингового теста. Исследуя мазок из цервикального канала, определяют наличие в нем атипичных клеток. Тип аномалии клеточных структур и их количество говорит о стадии предракового или онкологического процесса.
- Определение ВПЧ. В 95% случаев рак шейки матки развивается при заражении женщины вирусом папилломы человека. Именно поэтому выявление ВПЧ – важная часть диагностики онкологии.
- Расширенная кольпоскопия. Иногда скрининг шейки матки включает проведение кольпоскопии. Это метод визуального осмотра стенок цервикального канала при помощи эндоскопа.
1.Общие сведения
В современной неврологии одной из острых и актуальных проблем, для которой существуют пока лишь паллиативные решения, остается группа спинальных мышечных атрофий (СМА, SMA). Речь идет о наследственных заболеваниях, при которых из-за дефекта одного из генов изначально нарушен механизм питания т.н. моторных нейронов спинного мозга – нервных клеток, отвечающих за сократительную активность мускульных структур организма, – что приводит к постепенному их отмиранию.
К счастью, такая патология достаточно редка, однако среди наследственных заболеваний она является одной из наиболее часто встречаемых. Статистические данные по спинальной мышечной атрофии в различных источниках варьируют (примерно один случай на 6-8 тыс). Достоверно известно, что вероятность рождения больного ребенка при носительстве сбойного гена обоими родителями составляет 1/4 (25%); установлено также, что в случае «запуска» атрофического процесса с самого рождения шансы дожить до двухлетнего возраста не превышают 50%. Однако СМА может начаться в любом возрасте, обычно в интервале 20-50 лет.
Выделяют четыре типа спинальной мышечной атрофии. Синдром Кеннеди (спинобульбарная мышечная атрофия, СБМА) представляет собой взрослую смешанную форму, имеющую ряд отличительных особенностей. В частности, СБМА чаще встречается и протекает тяжелее у мужчин, чем у женщин; это связано с тем, что дефектный ген находится в Х-хромосоме.
Расшифровка результатов исследования
Интерпретировать итоги первого УЗИ может только акушер-гинеколог. Лечащий врач может выполнять обе функции сразу. В большинстве профильных клиник гинекологи проводят ультразвуковое исследование беременности самостоятельно. Это очень удобно для пациенток: они получают от своего врача подробные комментарии сразу после скрининга. Не стоит требовать подробной детализации обследования от специалиста по ультразвуку. На любые отклонения от нормы врач укажет непосредственно в процессе УЗИ. Все остальные вопросы можно задать на приеме у гинеколога.
ТВП или толщина воротникового пространства
ТВП является одним из параметров, на который ориентируется акушер-гинеколог при оценке риска хромосомной аномалии у плода. Под этим названием скрывается пространство, расположенное между внутренней поверхностью кожи и мягкими тканями, покрывающими шейный отдел позвоночника. Наряду с другими показателями, это важнейший маркер риска хромосомных аномалий у будущего ребенка. Данные ТВП целесообразно измерять на УЗИ только в первом триместре, до 13 недель. Далее после 14 недели беременности жидкость в шейной складке рассасывается.
Врач по специальной таблице нормативных значений ТВП определит норму или отклонение данного показателя.
КТР или копчико-теменной размер
Измерение КТР позволяет врачу определить срок беременности в 1 триместре, с точностью до +\-4-5 дней. Как и ТВП измеряется только до 14 недели 1 триместра и оценивается по специальным нормативным таблицам. После этого срока датчик УЗИ уже не может охватить длину плода. На следующих сканированиях врач оценивает рост ребенка по длине частей тела.
БПР или бипариетальный размер
Бипариетальный размер фиксируется специалистом на каждом из плановых УЗИ обследований беременности. Существует таблица, по которой врач сверяет показатели БПР на скринингах. При измерениях всех показателей роста плода рассчитывается предполагаемая масса плода, и эти показатели определяют выбор метода родоразрешения (через естественные родовые пути или оперативное родоразрешение).
ЧСС или частота сердечных сокращений
Перспективы пренатальной диагностики
Преимплантационная диагностика
На ранней стадии развития эмбриона, когда большинство клеток применяются для развития трофобласта, возможно взятие 1 клетки для исследования на 8-клеточной стадии развития или взятия клеток на стадии бластоцисты, не сопровождается значительным риском для плода (преимплантационная диагностика). Эти клетки подлежат ДНК-анализа методом полимеразной цепной реакции или РИ8Н-анализа по выявлению анеуплоидии. Преимплантационная диагностика является составной частью современных программ экстракорпорального оплодотворения и сегодня применяется лишь для выявления генетических заболеваний в популяции высокого риска.
Исследование клеток плода в материнской крови
Возможности исследования ДНК плода при применении неинвазивных методов интенсивно изучаются в последние годы. Наиболее сложной проблемой является выделение нескольких плодовых клеток среди значительного количества материнских клеток. После идентификации плодовые клетки подлежат ПЦР или РИ8Н-анализа.
Нужен ли скрининг, если нет симптомов
Рак молочной железы коварен тем, что на ранних стадиях он никак не проявляет себя. Определенные симптомы могут возникать лишь на второй стадии, а на третьей стадии они становятся выраженными. Если начать лечить рак на первой стадии, то показатель пятилетней выживаемости составит до 97%, на второй стадии он снижается до 75%, на третьей – до 50% и на четвертой – до 10%. То есть, чем раньше выявлена болезнь, тем более благоприятным будет прогноз.
Согласно исследованиям, показатель смертности от рака молочной железы ниже на 30-50% в тех группах, где женщины регулярно проходят скрининг и владеют техникой самообследования молочных желез. Этот факт еще раз подтверждает пользу скрининга рака молочной железы.
Объем обследования зависит не от симптомов, а от возраста женщины. До 40 лет достаточно проводить самообследование молочных желез раз в месяц. В возрасте от 40 до 50 лет кроме самообследования необходимо раз в год консультироваться с врачом, а после 50-летнего возраста 1-2 раза в год проходить скрининговую маммографию.
Спорный скрининг
Сегодня нередко мужчинам приписывают необходимость проходить скрининг на рак простаты — его пытаются определить сдачей анализа на ПСА. При этом исследования по данному вопросу показывают, что эффективность данного метода на самом деле небольшая и к снижению смертности от этого рака не приводит. Гипердиагностика по данному вопросу не всегда на пользу. Потому что выявление тех опухолей, которые, весьма вероятно, не стали бы проявляться клинически, не стоит потенциального риска напрасной биопсии (когда обследуют доброкачественное образование) и последующего сложного лечения — операций, лучевой терапии и т.д.
Поэтому большинство специалистов сегодня рекомендует обсудить с мужчинами в возрасте от 50 до 70 лет возможность скрининга, учитывая все индивидуальные риски. Если о рисках вам не было рассказано и решение о такой диагностике было принято не вами, то назвать это скринингом на рак не совсем правильно.
Как скрининги помогают снизить риск смерти из-за рака молочной железы?
На этот вопрос ответили ученые из Лондонского университета королевы Марии и Центральной больницы г. Фалун (Швеция). Они проанализировали данные более 52000 женщин в возрасте 40-69 лет, которые регулярно обследовались в период с 1977 по 2015 гг. (до постановки диагноза РМЖ).
Исследователи обнаружили, что у женщин, которые проходили скрининги, следуя действующим рекомендациям, риск смерти в течение 10 лет после выявления заболевания был ниже на 60%, а через 20 лет — на 47% (относительный риск — 0,40 и 0,53 соответственно). Все участницы получали своевременное лечение в соответствии с утвержденными на тот момент гайдлайнами.
Принципы эпидемиологических исследований
Классические «парные» принципы эпидемиологии заключаются в сравнении пар «случай / контроль» и «пораженные / непораженные». В скрининговых тестах пары пораженные / непораженные определяют как скрининг-положительные / скрининг-отрицательные.
Чувствительность теста — это соотношение между пораженными и скрининг-положительными.
Специфичность теста — это соотношение между непораженными и скрининг-отрицательными.
Для большей точности исследований используют также такие показатели, как положительное прогностическое значение — это процент пораженных среди скрининг-положительных; отрицательное прогностическое значение — это процент скрининг-отрицательных по отношению к действительно непораженным.
Положительное вероятное соотношение показывает, как надо увеличить предыдущую частоту, чтобы получить следующую частоту. Так, например, если любое состояние встречается с частотой 1: 100 и имеет положительное вероятное соотношение, равен 5, то частота встречаемости этого состояния при положительном результате будет 5: 100. Аналогично, отрицательное вероятное соотношение показывает вероятность отрицательного результата.
Виды скрининга
- Массовый скрининг (Mass S.) просто означает скрининг всего населения.
- Сложный или многомерный скрининг (Multiple or multiphasic S.) подразумевает использование различных скрининговых тестов одномоментно.
- Профилактический скрининг (Prescriptive S.) нацелен на раннее выявление у видимо здоровых людей болезней, контроль над которыми может быть более успешным в случае их выявления на ранней стадии. Пример: маммография для выявления рака молочной железы. Характеристики скринингового теста включают в себя правильность, предполагаемое число выявленных случаев, точность, воспроизводимость, чувствительность, специфичность и достоверность. (См. также: выявляемый доклинический период, измерения.)
- Избирательный скрининг — проводится в отсутствие симптомов, но при наличии одного или более факторов риска развития искомого заболевания, например указаний на заболевания ближайших родственников, особенностей образа жизни или принадлежности обследуемого к популяции с высокой распространенностью соответствующего заболевания
- Генетический скрининг (GENETIC SCREENING) — использование методов молекулярной биологии для выявления мутаций, которые присутствуют у человека и повышают риск развития заболевания, например, генов BRCA1 и BRCA2, значительно повышающих риск развития рака молочной железы и яичников у женщин. При генетическом скрининге могут возникнуть этические проблемы, например, при извещении людей о наличии у них повышенного риска болезни, эффективного лечения которой не существует. Также могут возникнуть проблемы, если результат диагностики способен привести к проблемам с трудоустройством и страхованием.
- Систематический (безвыборочный) скрининг – проводится всем лицам в определенной популяции, например, ультразвуковой скрининг хромосомной патологии, который проводится в первом триместре беременности. Популяцией для данного скрининга являются все без исключения беременные женщины.
- Выборочный скрининг – проводится среди лиц подвергающихся воздействию определенных факторов риска, способных вызвать то или иное заболевание. Примером такого скрининга является исследование медицинских работников на заболеваемость гепатитами В и С, ВИЧ, сифилис, т.к. представители данных профессий контактируют с биологическими жидкостями потенциально больных людей и, соответственно, имеют повышенный риск заражения данными инфекционными болезнями.
Как сдавать кровь на гормоны. Расшифровка результатов анализа.
Для анализа на гормоны используется кровь из вены.
В зависимости от клинических признаков, указывающих на определённую патологию, обычно назначается анализ с тестами на конкретные гормоны.
Наиболее полную картину состояния здоровья можно получить, сдав анализ на следующие гормоны.
Гормоны щитовидной железы:
- Т3 (трийодтиронин) свободный – стимулирует кислородный обмен в тканях. Нормальные значения: 2,6 — 5,7 пмоль/л.
- Т4 (тироксин) свободный – стимулирует синтез белков. Нормальные значения: 0,7-1,48 нг/дл.
- Антитела к тиреоглобулину (АТ-ТГ) – важный параметр для выявления ряда аутоиммунных заболеваний. Нормальные значения: 0-4,11 Ед/мл.
- Некоторые другие.
Гормоны гипофиза:
- ТТГ (тиреотропный гормон) – стимулирует выработку гормонов щитовидной железы (Т3 и Т4). Нормальные значения: 0,4-4,0 мЕд/л. Повышенное значение ТТГ, как правило, свидетельствует о пониженной функции щитовидной железы.
- ФСГ (фолликулостимулирующий гормон). Нормальные значения: у женщин – зависит от фазы менструального цикла. I фаза – 3,35-21,63 мЕд/мл; II фаза – 1,11-13,99 мЕд/мл; постменопауза – 2,58-150,53 мЕд/мл; девочки до 9 лет 0,2-4,2 мЕд/мл. У мужчин – 1,37-13,58 мЕд/мл.
- ЛГ (лютеинизирующий гормон). Нормальные значения: у женщин – зависит от фазы менструального цикла. I фаза – 2,57-26,53 мЕд/мл; II фаза – 0,67-23,57 мЕд/мл; постменопауза – 11,3-40 мЕд/мл; девочки до 9 лет — 0,03-3,9 мЕд/мл. У мужчин – 1,26-10,05 мЕд/мл.
- Пролактин. Основная функция – стимулирование развитие молочных желез и лактации. Нормальные значения: у женщин (от первой менструации до менопаузы) – 1,2-29,93 нг/мл; у мужчин – 2,58-18,12 нг/мл. Повышенная концентрация пролактина называется гиперпролактинемией. Различают физиологическую и патологическую гиперпролактинемию. Физиологическая гиепрпролактинемия может быть вызвана кормлением грудью, беременностью, сильными физическими нагрузками, стрессом. Повышенная концентрация пролактина у женщин приводит к нарушению менструального цикла, может быть причиной бесплодия. У мужчин гиперпролактинемия ведет к снижению полового влечения и импотенции.
- АКТГ (адренокортикотропный гормон) – стимулирует синтез и секрецию гормонов коры надпочечников. Нормальные значения: 9-52 пг/мл.
- Некоторые другие.
Половые гормоны:
- Тестостерон (мужской половой гормон) – вырабатывается надпочечниками и в половых железах (у мужчин – в яичках, у женщин – в яичниках). Воздействует на развитие половых органов, формирование вторичных половых признаков, рост костей и мышц. Нормальные значения: у мужчин — 4,94-32,01 нмоль/л, у женщин – 0,38-1,97 нмоль/л.
- Эстрогены (женские половые гормоны). Основные эстрогены – прогестерон и эстрадиол – вырабатываются надпочечниками и яичниками. Нормальные значения прогестерона у женщин зависят от фазы менструального цикла: I фаза – 1,0-2,2 нМ/л; II фаза — 23,0-30,0 нМ/л; для постменопаузы – 1,0-1,8 нМ/л. Аналогично для эстрадиола: I фаза — 198-284 пМ/л: II фаза — 439-570 пМ/л; для постменопаузы – 51-133 пМ/л. Повышенные значения эстрогенов могут указывать на опухоли яичников и коры надпочечников, а также цирроз печени. Пониженные – на недостаточное развитие и склероз яичников.
Гормоны надпочечников:
- ДЭА-с (дегидроэпиандростерона сульфат) – необходим для синтеза тестостерона и эстрогенов. Диапазон нормальных значений для концентрации данного гормона: 3591-11907 нмоль/л; у женщин – 810-8991 нмоль/л. Однако это общая картина, при обработке данных анализа надо также учитывать возраст пациента.
- Кортизол – участвует во многих обменных процессах, активно вырабатывается в результате реакции организма на голод или стресс. Нормальные значения: для детей до 16 лет – 3-21 мкг/дл, у взрослого человека — 3,7-19,4 мкг/дл.
- Альдостерон – отвечает за регулирование водно-солевого баланса в организме. Нормальные значения: 35 — 350 пг/мл.
Пренатальный скрининг 1 триместра
По правилам пренатальный скрининг 1 триместра делается на сроке 10-13 недель. К 10-й неделе эмбрион становится плодом, вокруг которого образуется плацента. У малыша уже заложены все внутренние органы, и можно услышать биение его сердечка. Пренатальный скрининг 1 триместра заключается в 2 процедурах: изучение показателей крови и УЗИ плода.
Пренатальный биохимический скрининг: анализ крови
Это важнейшая и очень информативная процедура, пройти которую нужно каждой беременной женщине.
- Биохимический анализ венозной крови.Генетические исследования проводятся по маркёрам, последовательности ДНК-цепочки. Скрининг трисомий 13, 18 и 21 выявляет неправильное сочетание генов, полученное в момент деления половой клетки и превращения оплодотворённой яйцеклетки в эмбрион. Больной ребёнок наследует не две хромосомы, а три, что мешает его физическому и умственному развитию в дальнейшем. При лишней 13-й хромосоме развивается синдром Патау, при 18-й и 21-й хромосомах — синдромы Эдвардса и Дауна. Если скрининг трисомий подтверждает наличие аномалий, женщине проводят биопсию хориона — исследование ворсинок, покрывающих оболочку плода. Это исследование дает точный ответ на вопрос, есть ли у ребенка генетическая патология.
- Определение уровня гормонов беременности.Когда плод имплантируется в матку, резко возрастает уровень гормона хронического гидротропина человека. Если у мамы не выявлен сахарный диабет или многоплодная беременность, значительное повышение ХГЧ свидетельствует о наличие патологий у плода.
- Определение уровня плацентарного лактогена.Это гормон, вырабатываемый плацентой, защищает плод: понижает уровень глюкозы, продуцирует аминокислоты, а также подавляет иммунитет, если организм матери не воспринимает будущего малыша как «родного» — т.е. организм женщины отторгает плод. Понижение и повышение уровня плацентарного лактогена свидетельствует об аномалии развития беременности.
- Определение уровня свободного эстриола.Его концентрация — точный маркер наличия патологий у малыша, например, если родители являются близкими родственниками. Понижение эстриола указывает на гидроцефалию, анэнцефалию (отсутствие головного мозга) у ребёнка, синдромы Дауна, Патау и Эдвардса, другие нарушения
- Определение уровня белка РАРР-А.Этот плазменный белок вырабатывается в большом количестве только во время беременности. По уровню белка РАРР-А судят о возможном самопроизвольном прерывании беременности, хромосомных нарушениях у плода и пр.
- Уровень ингибина А.Показатель повышается в 2 раза при наличии синдрома Дауна у малыша. Это тоже плацентарный гормон (гидропротеин), по которому судят о развитии беременности.
Все анализы проводятся натощак. Перед процедурой женщине нужно выспаться, избегать стрессов и настроиться на позитив.
УЗИ-диагностика плода при пренатальном скрининге в 1 триместре
УЗИ на ранних сроках проводят методом двухмерной илитрехмерной эхографии. Несмотря на то, что размеры плода составляют ещё всего несколько сантиметров, УЗ — диагностика очень информативна
Например, только в этот период можно выполнить важное исследование — УЗИ воротниковой зоны плода. Избыток лимфатической жидкости в воротниковой зоне указывает на возможное развитие аномалий — это сигнал, что маму необходимо обследовать более тщательно
После 13-й недели беременности лимфатическая система полностью формируется, и лимфа поступает в кровь, растекаясь по всему организму.
УЗИ показывает количество эмбрионов, точный срок беременности, размеры плода, его размещение в матке, приблизительное очертание скелета, выявляет правильное положение органов, симметричность развития головного мозга, пропорциональность развития костей. Также доктор изучает строение носовой кости — признак, исключающий синдром Дауна.
Пренатальная диагностика
Пациентки, которые являются носителями генетических заболеваний или имеют высокий риск анеуплоидии в связи с возрастом, или при наличии положительных скрининговых тестов подлежат осуществлению пренатальной диагностики как следующего шага обследования. Пренатальная диагностика состоит в получении клеток плода для определения его кариотипа и ДНК-тестов. Сегодня существует несколько методов пренатальной диагностики:
- амниоцентез;
- биопсия ворсин хориона;
- транскутанного кордоцентез;
- биопсия тканей плода под ультразвуковым контролем.
Амниоцентез
Амниоцентез выполняется после 15 нед гестации (оптимально в 16-18 нед), когда происходит слияние амниона и хориона, с целью исследования кариотипа плода, в том числе, когда возраст матери более 35 лет. Методика амниоцентеза заключается в трансабдоминальном введении иглы через матку в амниотическую полость (под ультразвуковым контролем) и взятии некоторого количества амниотической жидкости. Амниотическая жидкость содержит клетки плода, которые культивируют с целью определения кариотипа плода, проведение ДНК-тестов, исследования уровня АФП для скрининга пороков нервной трубки.
Культивация клеток длится 5-7 дней, тогда как новый метод молекулярной диагностики — РИ8Н-анализ — может выявить анеуплоидию в течение 24-48 час. Риск осложнений, связанных с амниоцентезом, составляет 1: 200-1: 300 и включает риск преждевременного разрыва плодных оболочек, преждевременных родов и, редко, травмы плода. Риск, связанный с амниоцентезом, оправдано не только тогда, когда риск заболевания плода превышает 1 200 (например, в случае синдрома Дауна, когда возраст матери составляет более 35 лет), но и в связи с разницей в последствиях (выкидыш или рождение ребенка с синдромом Дауна и т.д.).
Биопсия ворсин хориона
Биопсия ворсин хориона используется для определения кариотипа плода в более ранние сроки, чем амниоцентез (в промежутке между 10 и 12-й неделями беременности). Методика биопсии ворсин хориона заключается в трансабдоминальном или трансвагинальном введении катетера в полость матки и аспирации небольшого количества ворсин хориона из плаценты.
Риск осложнений биопсии хориона может быть больше, чем при амниоцентезе (1: 100). В связи с возможностью получения большего количества клеток, чем при амниоцентезе, диагноз можно получить быстрее. Недостатком этой методики является то, что исследуются клетки плаценты, а не плода, поэтому в редких случаях мозаицизма плаценты возможен ошибочный диагноз. Осложнения биопсии ворсин хориона включают преждевременные роды, преждевременный разрыв плодных оболочек, рождение нежизнеспособного плода, травмы плода.
При выполнении биопсии ворсин хориона в сроке менее 9-10 нед риск аномалий конечностей плода (вторично — вследствие прекращения кровоснабжения, вазоконстрикции, травмы сосудов). Недостатком также является невозможность определения АФП в амниотической жидкости.
Транскутанный кордоцентез
Методика транскутанного кордоцентеза заключается в трансабдоминальном введении иглы в матку через пупочный канатик во внутрипеченочную вену плода под ультразвуковым контролем. Перед процедурой выполняют медикаментозную иммобилизацию плода, определяют его гематокрит (особенно в случае резус-иммунизации, других возможных причин анемии или водянки плода). Транскутанный кордоцентез используется для быстрого анализа кариотипа плода (через 48 ч), так как количество полученных клеток является значительным, следовательно, они не нуждаются в культивации перед исследованием. Кроме того, можно провести анализ по внутриутробным инфекциям, гематологическим заболеваниям, иммунному статусу и кислотно-щелочному состоянию. Путем кордоцентеза можно проводить гемотрансфузии плода (в случае гемолитической болезни и анемии плода), выполнять лечение аритмии плода.
Недостатком транскутанного кордоцентеза опасность травмы, кровотечения и гибели плода (3-5 / 100 случаев).
Симптомы почечной патологии
В острой стадии заболевания почек проявляются рядом характерных симптомов, поэтому затруднений с диагностикой обычно не возникает.
Заболевание же в хронической форме со слабо выраженными признаками требует специальных лабораторных и инструментальных исследований.
- высокая температура;
- тошнота, рвота;
- ноющие боли в спине, пояснице;
- острая боль в пояснице;
- отечность;
- учащенное/ затрудненное мочеиспускание;
- задержки мочеиспускания, его отсутствие;
- болезненное мочеиспускание;
- увеличение или сокращение объема выделяемой мочи;
- появление непривычного запаха мочи;
- кровь, слизь в моче, помутнение мочи, песок, камни и др.
Частое повышение артериального давления — также весомый повод заглянуть к специалисту: гипертония нередко ходит «рука об руку» с поражением почек.
К другим распространенным видам почечной патологии относятся:
- Пиелоцистит;
- Пиелонефрит;
- Уролитиаз;
- Гломерулонефрит;
- Гидронефроз;
- Почечная недостаточность;
- Нефроз;
- Нефропатия беременных;
- Поликистоз;
- Новообразования в почках;
- Нефросклероз;
- Мочекаменная болезнь.
Что может повлиять на результаты скрининга
Что, по сути, представляет собой УЗИ скрининг?
Это исследование беременности, основанное на отражении ультразвуковых волн от тканей человеческого организма. Датчик передает сигнал, который в свою очередь отражается от органов плода и будущей матери. Специалист расшифровывает изображение, отмечая по ходу диагностики все необходимые данные.
Несмотря на высокую информативность сканирования беременности, на его результаты могут оказать влияние некоторые факторы. Первым фактором является количество околоплодных (или амниотических) вод. При маловодии, объем жидкости может ограничить возможности исследования. Это весьма ограничивает возможности врача. Второй причиной может стать положение плода на момент скрининга. В некоторых случаях с первого раза не удается определить не только параметры, но и пол ребенка. Поскольку это безопасная процедура, ограничений для повторного сканирования беременности нет. Поэтому, при таком развитии событий врач может назначить дополнительное исследование.
Типы скрининговых тестов
Для обнаружения полипов или рака толстой и прямой кишки применяется ряд различных скрининговых исследований. Каждый из них может использоваться по отдельности, но в некоторых случаях тесты лучше комбинировать. Рабочая группа по профилактическим мероприятиям США (USPSTF) рекомендует мужчинам и женщинам в возрасте 50–75 лет проходить скрининговые тесты на рак толстой и прямой кишки с помощью высокочувствительного анализа кала на скрытую кровь (FOBT), ректороманоскопии или колоноскопии.
Решение о скрининговых исследованиях у пациентов в возрасте старше 75 лет принимается на индивидуальной основе. Если вы старше 75 лет, спросите своего врача, следует ли вам их проходить.
Высокочувствительный FOBT (анализ кала). Существует два типа FOBT — в одном применяется химическая гваяковая проба, а в другом (иммунохимический анализ на скрытую кровь в кале, FIT) для поиска крови в кале используются антитела. Вы получаете набор для анализа у своего врача или медсестры. Дома с помощью палочки или кисточки вы берете небольшое количество кала, затем вы возвращаете анализ врачу или в лабораторию, где образцы кала проверяются на наличие крови.
В аптеке вы можете также приобрести экспресс-тест для домашнего использования на комплекс гемоглобин-гаптоглобин. Тест служит для быстрого обнаружения крови в пробах кала. Время тестирования составит всего 5 минут.
Гибкая ректороманоскопия (Flex Sig). Во время процедуры врач помещает в вашу прямую кишку короткую тонкую гибкую осветительную трубку и осматривает поверхность слизистой с целью обнаружения полипов или рака в прямой кишке и нижней трети толстой кишки. Этот тест может использоваться вместе с FOBT.
Колоноскопия. Этот тест похож на ректороманоскопию, за исключением того, что для проверки на наличие полипов или рака используется длинная толстая гибкая осветительная трубка. В ходе исследования врач может не только обнаруживать, но и удалять большую часть полипов и некоторые раковые опухоли.
Колоноскопия нередко используется в качестве диагностического исследования при обнаружении подозрительных симптомов в ходе проведения предыдущих тестов.
Если вам 50 лет или больше, проконсультируйтесь с врачом об анализе
Скрининговая маммография
Маммография является одним из самых эффективных методов выявления рака молочной железы. Этот метод диагностики позволяет обнаружить опухоль минимальных размеров, которую невозможно прощупать руками. Исследование проводится без боли и требует минимальных временных затрат.
Маммография относится к рентгенологическим методам диагностики. Проводится обследование на специальном аппарате – маммографе. Наиболее распространены рентгеновские маммографы. Они отличаются хорошим качеством изображения, низкой стоимостью исследования и высокой информативностью. В качестве альтернативы может быть предложена МРТ-маммография, оптическая маммография, ультразвуковая маммография. Периодичность прохождения скрининга рака молочной железы – один или два раза в год.
Процедуру необходимо планировать на такой срок менструального цикла, когда грудь наименее болезненна. Это связано с особенностями проведения исследования. Маммограф имеет две горизонтальные платформы, на которые помещается грудь и слегка сдавливается. Это необходимо делать для того, чтобы снизить толщину тканей и уменьшить мощность рентгеновского излучения. Давление, которое оказывается на грудь, не очень большое и продолжается всего несколько секунд, но в некоторых случаях женщины могут испытывать дискомфорт и даже умеренную боль.
Маммография считается абсолютно безопасным методом диагностики и позволяет выявить рак на начальных стадиях. Примерно в 10% случаев опухоль не удается обнаружить, что связано с особенностями ее локализации и строением. Тем не менее, метод активно применяется при скрининге.
В чем заключается смысл исследования?
Любая патология в тканях и органах дыхательной системы приводит к нарушению дыхания. Изменение функционального состояния бронхов и легких отражается на спирограмме. Болезнь может затронуть грудную клетку, которая работает как своеобразный насос, легочную ткань, которая отвечает за газообмен и насыщение крови кислородом, или дыхательные пути, по которым должен свободно проходить воздух.
При патологии спирометрия покажет не только сам факт нарушения дыхательной функции, но и поможет врачу понять, какой отдел легких пострадал, как быстро болезнь прогрессирует, и какие лечебные мероприятия помогут лучше всего.
В процессе обследования замеряют сразу несколько показателей. Каждый из них зависит от пола, возраста, роста, массы тела, наследственности, наличия физических нагрузок и хронических заболеваний. Поэтому интерпретация результатов должна производиться врачом, знакомым с историей болезни пациента. Обычно на это исследование пациента направляет врач-пульмонолог, или терапевт.