Ведение многоплодной беременности
Содержание:
Что такое синдром потери плода?
Под этим термином в современной медицине понимается смерть плода в период внутриутробного развития (самопроизвольный выкидыш), в момент родов (мертворождение) и в течение 28 дней после рождения. Основные причины потери беременности включают:
- Генетические аномалии. Примерно половина случаев невынашивания на ранних этапах беременности обусловлена нарушениями хромосомного аппарата плода. Они мешают нормальному делению и дифференциации клеток эмбриона, в результате чего он не получает нормального развития. Также генетические аномалии приводят к рассинхронизации развития плаценты и зародыша, из-за чего последний не получает должного количества питания и кислорода, что приводит к его гипоксии и смерти.
- Эндокринные нарушения. Аномалии работы яичников матери — один из основных факторов смерти плода, составляющий от 30 до 78% ее этиологии. Главным образом это связано с недостаточной функцией желтого тела, которая провоцируется ожирением или недостаточным весом тела, гипотиреозом, пороками развития половой системы и другими причинами. Эндокринные нарушения приводят к недостаточному для закрепления эмбриона развитию эндометрия, незрелости плаценты и другим патологиям, не позволяющим нормально развиваться плоду.
- Инфекции. К числу ведущих факторов, провоцирующих невынашивание беременности, приводит заражение организмов матери и плода инфекционными возбудителями. Их воздействие может быть прямым или опосредованным. В первом случае микроорганизмы (вирусы, бактерии, грибки) непосредственно влияют на эмбрион, приводя к появлению аномалий его развития и нежизнеспособности. Опосредованное воздействие проявляется в нарушении ими структуры эндометрия, из-за чего плод не может нормально закрепиться и развиваться.
- Иммунологические аномалии. Среди них различаются нарушения ауто- и аллоиммунной природы. Первые (красная волчанка, антифософолипидный синдром и т. д.) характеризуются тем, что иммунная система матери атакует ее собственный организм, “попутно” нанося ущерб ребенку. Аллоиммуные факторы заключаются в недостаточной защите самого плода от иммунитета женщины, который воспринимает эмбрион как чужеродный элемент. Дополнительным фактором является провоцирование инфекционными возбудителями иммунного ответа организма матери. У здоровой женщины в период беременности появляется локальная иммунносупрессия, предотвращающая отторжение эмбриона. Однако при наличии инфекции защитная система атакует не только ее саму, но и плод, который наполовину (из-за генетического материала отца) является чужеродным.
- Тромбофилии. Этот фактор напрямую связан с двумя предыдущими. Некоторые аутоиммунные заболевания и инфекции способствуют появлению тромбов в кровеносном русле женщины, в том числе в маточно-плацентарной ее части. Закупорка сосудов приводит либо к гипоплазии (недостаточному развитию) плаценты, либо к нарушению питания эмбриона.
Этиология синдрома потери беременности также включает другие факторы, в том числе травматические поражения, отравления, нарушения пищевого поведения, экологические факторы (например, радиоактивное облучение), чрезмерная физическая нагрузка и т. д. Для повышения шансов на успешное рождение здорового малыша организм матери, входящих в одну и более групп риска, должен регулярно подвергаться квалифицированной диагностике.
СПЕЦИФИЧЕСКИЕ ОСЛОЖНЕНИЯ МНОГОПЛОДНОЙ БЕРЕМЕННОСТИ. ТАКТИКА ВЕДЕНИЯ
При
многоплодной беременности возможно развитие специфических осложнений:
синдрома фето-фетальной гемотрансфузии (СФФГ), обратной артериальной
перфузии, внутриутробной гибели одного из плодов, врожденных аномалий
развития одного из плодов, сросшихся близнецов, хромосомной патологии
одного из плодов.
Синдром фето-фетальной гемотрансфузии,
впервые описанный Schatz в 1982 г., осложняет 5-25% многоплодных
однояйцевых беременностей. Перинатальная смертность при СФФГ достигает
60-100%.
СФФГ, морфологическим субстратом которого являются анастомозирующие сосуды между двумя фетальными системами кровообращения, —
специфическое
осложнение при однояйцевой двойне с монохориальным типом плацентации,
который наблюдается в 63-74% однояйцевой многоплодной беременности.
Вероятность возникновения анастомозов при однояйцевой двойне с
бихориальным типом плацентации не больше, чем при двуяйцевых двойнях.
При
СФФГ артериовенозные анастомозы располагаются не на поверхности, а в
толще плаценты и практически всегда проходят через капиллярное ложе
котиледона. Выраженность СФФГ (легкая, средняя, тяжелая) зависит от
перераспределения крови через эти анастомозы, которые варьируют в
размерах, числе и направлении.
Обратная артериальная перфузия
Обратная артериальная перфузия у двоен — патология, присущая только монохориальной беременности и считающаяся наиболее выраженным проявлением СФФГ. В основе этой патологии лежит нарушение сосудистой перфузии, в результате чего один плод (реципиент) развивается за счет плода-донора вследствие наличия пупочных артерио-артериальных анастомозов. При этом у плода-донора («насоса»), как правило, не бывает структурных аномалий, но обнаруживаются признаки водянки. Плод-реципиент («паразитирующий») — всегда со множественными аномалиями, несовместимыми с жизнью: могут отсутствовать голова и сердце или выявляются значительные дефекты этих органов (рудиментарное сердце). Прогноз для плода-донора также неблагоприятен: при отсутствии внутриутробной коррекции смертность достигает 50%. Единственная возможность сохранить жизнь плоду-донору — фетоцид плода-реципиента (лигирование пуповины).
Частота встречаемости
Разнояйцевая многоплодная беременность — нечастое явление у человека, в отличие от животных. Ее вероятность зависит от некоторых естественных факторов: возраста матери (возрастает с увеличением возраста), расы (наиболее часто у африканских народов, наименее часто — у азиатских) и наличия такой многоплодной беременности у родственников. До начала эры репродуктивных технологий разнояйцевая двойня встречалась примерно в одном случае на 80 родов, разнояйцевые тройня, четверня и т. д. встречались с убывающей в геометрической прогрессии частотой — примерно в 1 случае на 80², 80³ и т. д. родов соответственно. С внедрением репродуктивных технологий частота разнояйцевой многоплодной беременности значительно возросла.
Частота однояйцевой многоплодной беременности остается постоянной и составляет 4 на 1000 родов.
Особенности ведения
Ведение многоплодной беременности осуществляется с особым вниманием. Особенности наблюдения при вынашивании двоих и более малышей заключаются в следующем:
сравнительно более частые визиты к акушеру-гинекологу: 1 раз в 14 дней до 30 недель и каждую неделю до родов;
назначение повышенных доз витаминов, минералов;
более строгая оценка динамики набора веса: нормальной считается прибавка не более, чем 25 кг;
составление особого плана физической активности, ее существенное снижение с 20-25 недель;
более частое проведение УЗИ, что связано с необходимостью оценивать динамику развития плодов и принять меры при задержке, а также предупредить угрозу преждевременных родов
Важно оценивать состояние плаценты, чтобы своевременно определять соответствие ее изменений сроку беременности;
назначение лекарственных средств, предупреждающих распространенные осложнения (фетоплацентарную недостаточность, анемию, гестоз и пр.).
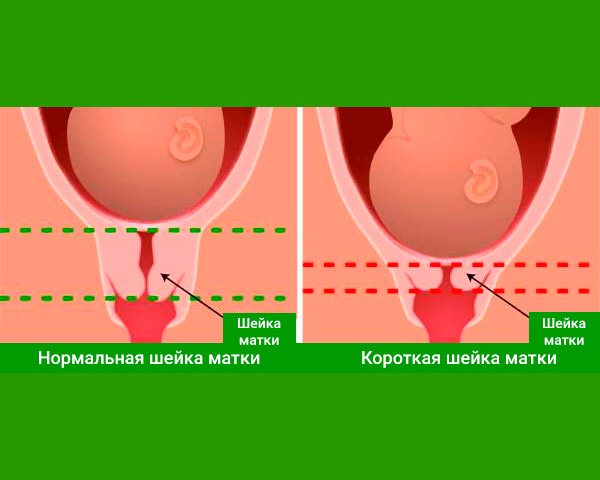
Симптомы воспаления шейки матки
Цервицит имеет несколько форм, различающихся своей симптоматикой, поэтому рассмотрим подробнее каждую из них:
- Острая. Провоцируется стрепто- и гонококками, хламидиями, поражающими верхние слои матки. Характеризуется выраженным воспалением, покраснением и эрозией эпителия, болезненными ощущениями, влагалищными выделениями. В некоторых случаях инфекция распространяется в более глубокие слои, поражая соседние с маткой ткани и органы.
- Хроническая. Отсутствие или недостаточно эффективное лечение предыдущей формы превращает цервицит в “скрытую” болезнь. Возбудители проникают в более глубокие слои матки, выраженная симптоматика пропадает, заболевшая хроническим воспалением шейки матки женщина даже может чувствовать себя полностью здоровой. Однако при обследовании эпителия цервикального канала заметны его эрозия и отечность.
- Атрофическая. Имея инфекционную природу, эта патология провоцируется истончением (атрофией) эпителия шейки матки и влагалища из-за механических повреждений, гормональных сбоев (в том числе возрастных). В результате через ослабленный защитный слой проникают патогенные микроорганизмы, которые и вызывают само воспаление, которое может быть острым или хроническим.
- Эндоцервицит. Форма заболевания, поражающая не только наружную часть, но и весь цервикальный канал. Особенностью эндоцервицита является быстрое превращение в хронический, а также сложность лечения из-за распространения в труднодоступную область.
Цервицит также классифицируется по конкретному виду микроорганизмов, который его вызвал — например, гонорейный, кандидозный (грибковый), хламидийный и т. д. Для всех них характерны следующие симптомы:
Синдром исчезающего плода
Гинекологи утверждают, что около 70% всех беременностей — многоплодные, но к 3-й неделе один из эмбрионов погибает незаметно для матери.
На ранних сроках гибель второго плода при дихорионической беременности (когда каждый плод имеет свою оболочку) не дает симптомов, поэтому женщина даже не знает, что у нее был второй эмбрион. Он рассасывается в утробе и не визуализируется ни на УЗИ, ни в ходе родов. Врачи могут только предположить наличие двойни по косвенным признакам, но точного подтверждения, если эмбрион погиб на сроке до 6 недель, у них не будет.
Это так называемый феномен исчезающего плода, при котором плод практически бессимптомно самоустраняется. Косвенно можно увидеть изменения по снижению концентрации гормона ХГЧ, ведь при многоплодной беременности его уровень выше, чем при ожидании одного малыша.
Второе название феномена — резорбция — самоустранение замершего в развитии эмбриона. Это состояние не опасно, а вот замирание плода на более поздних сроках несет определенные риски.
Проблемы многоплодной беременности после родов
Женщина также может столкнуться с некоторыми проблемами после родов:
- Неполная отслойка плаценты и послеродовое кровотечение. Это связано со слабой сократительной способностью матки. Кровопотеря составляет в среднем 1 литр и более, поэтому пациентке приходится долго восстанавливаться после родов.
- Замедленная инволюция (сократимость) матки после родов. Если после рождения одного ребёнка матка приходит к прежним размерам через 2 месяца, у родивших двойню процесс иногда потребует хирургического вмешательства.
- 55% малышей рождается с весом ниже нормы (2500 грамм). Это следствие внутриутробной задержки роста плодов (наблюдается в 70% беременностей против 10% при одноплодии).
Подготовительные мероприятия перед УЗИ почек и мочевого пузыря
Главное правило перед посещением кабинета специалиста, специализирующегося на проведении ультразвукового исследования заключается в придерживание пациентом определенного режима питания. Медик проводит консультационную беседу с больным, во время которой рассказывает о тонкостях и нюансах диеты, какие именно продукты способны оказать неблагоприятное влияние и усилить газообразование. Подготовка начинается приблизительно за 6-8 часов до назначенной даты сеанса. За день после ужина потребуется выпить фармакологический препарат, направленный на устранение газов, под название — активированный уголь.
Подобный прием в качестве подготовки, позволяет усилить детализацию клинического прибора, вследствие чего результаты получатся максимально точными и качественными. Лекарство применяется в соотношении: 1 таблетка на 10 кг массы тела больного. Не обязательно использовать именно представленное средство, его можно заменить любым приемлемым аналогом. Также, за 60 минут до начала ультразвукового исследования пациенту необходимо выпить 500 мл очищенной питьевой воды без газов или чайного напитка без добавления подсластителей. На диагностику нужно приходить с заполненным МП.
Опорожнение кишечника перед сеансом УЗИ почек и мочевого пузыря
Одним из важных факторов подготовки к описываемому методу исследования является полноценное и качественное очищение зоны кишечника. Врачи советуют использовать для этих целей клизму, чтобы получить максимальный эффект. Помимо такого инструмента допускается применение медицинских свечей глицериновой природы, а также специальных слабительных веществ.
За несколько дней до проведения УЗИ подготовка включает в себя употребление препаратов, обладающих сорбентирующим воздействием на организм. Пить их нужно между приемами пищи. В случае, когда человек пренебрёг рекомендациями по подготовительным мерам, потребуется выпить несколько таблеток ветрогонного плана, например «Эспумизан» и прочие разновидности.
Диетический рацион для проведения УЗИ почек и мочевого пузыря
Подготовка к сеансу УЗИ первым делом должна начинаться с правильно составленного диетического питания. Общее время придерживания подобного рациона составляет трое суток. В этот период эксперт разрешает употребление продуктов, которые никак не влияют на повышения степени формирования газов. Поэтому многие пациенты задаются соответствующим вопросом: Что можно кушать перед исследованием?
Лечащий врач составляет определенное меню и позволяет есть такие блюда:
- Приготовленные на простой воде крупы (например, можно использовать гречневые ядра, овсяные хлопья и прочее).
- Куриное отварное мясо (разрешается телятина).
- Полуфабрикаты домашнего производства, которые поддались тепловой обработке паром (можно использовать только нежирную категорию фарша).
- Вареная рыба и яйца.
- Твердый сыр низкой калорийности и солености.
- Подсушенные хлебные изделия.
Специалист позволяет придерживаться подобного графика в течение трех дней тем, у кого нет серьезных проблем с пищеварением. Пациент, испытывающий конкретные жалобы на работу ЖКТ обязан соблюдать диету за неделю до начала диагностики.
Какие продукты нельзя употреблять перед УЗИ почек?
Исходя из принятых нормативных правил, диетологи советую на короткое время отказаться от:
- Молочных изделий.
- Бобовых продуктов.
- Всех овощей в сыром виде.
- Ржаной выпечки.
- Фруктов.
- Сладостей.
- Спиртных напитков.
- Газировки.
- Жирных сортов мяса и рыбы.
- Жареной пищи.
- Насыщенных мясных бульонов.
- Копченых полуфабрикатов.
Важность употребления воды перед УЗИ почек и мочевого пузыря
Для проведения качественной и информативной диагностики пациент обязан заранее выпить большое количество жидкости. Это связано с тем, что при слабо заполненном МП эксперт не может подробно изучить вероятные отклонения. При несоблюдении данного правила существует большой шанс того, что исследование подобным методом будет совершенно неэффективным и покажет множество ошибок. В некоторых ситуациях можно увидеть опухолевидное формирование, которого вообще не существует в организме. Искажение происходит из-за того, что при недостаточно наполнении поверхность МП разглаживается не до конца и благодаря такому явлению, врач отмечает ложное новообразование.
Подготовка детей к УЗИ почек
Суть таких мероприятий абсолютно идентична со сборами для взрослых лиц. Грудничков не стоит кормить за несколько часов (3 часа) до начала метода проверки, подобные указание стоит соблюдать и при более взрослом возрасте ребенка.
Ощущения при вынашивании близнецов

Легкие спазмы внизу живота являются ранним признаком вынашивания близнецов, поскольку матка увеличивается больше, чем обычно. Если нет кровотечений на фоне спазмов при многоплодной беременности, не нужно беспокоиться, так как это является признаком постепенно растяжения маточных стенок
Но важно знать, что регулярные сокращения матки в конце срока могут быть признаком преждевременных родов, которые распространены, если на свет должны появиться близнецы. Начало родовой деятельности требует немедленной медицинской помощи.
Частые боли в спине являются результатом активного увеличения веса, роста матки и более высокой гормональной активности. Стоя прямо, высоко поднимая грудь, мать может расслабиться, облегчив нагрузку на позвоночник. Обязательно нужно носить бандаж и обувь на невысоком каблуке, тапочки, нужно избегать скрещивания ног сидя и лежания на спине.
Таблица ЧСС эмбриона по неделям
Сердцебиение плода при беременности проверяют каждой женщине, стоящей на учете. Этот показатель позволяет:
- подтвердить сам факт беременности. После первой задержки женщина отправляется на диагностику. По УЗИ уже с 3-й недели можно услышать стук сердца. Если сердечная деятельность плода не наблюдается, через некоторое время снова делают УЗИ. Отсутствие сердцебиения говорит о замершей беременности;
- оценить состояние плода. Сердечко ребенка чутко реагирует на изменения. Стресс, заболевание матери, количество кислорода в окружающем пространстве, фазы сна и отдыха сразу отражаются на ЧСС. Если сердечко бьется слишком часто долгое время, нарушено кровоснабжение плода. Если замедлено, это говорит об ухудшении состояния малыша. Методы правки во многом зависят от того, на каком сроке сердцебиение стало патологическим;
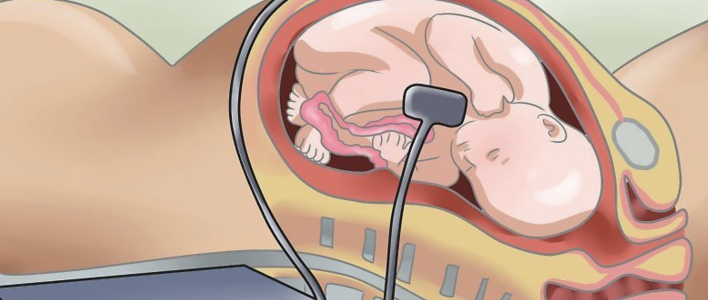
- контроль состояния плода в родах. В процессе родов ребенок испытывает сильную нагрузку и нехватку кислорода. Контроль ЧСС позволяет определить такие трудности, как пережатие пуповиной, отслойку плаценты, и предпринять экстренные шаги для устранения последствий. В родах ЧСС ребенка проверяют после каждой схватки.
Есть поверье, что по ЧСС плода можно определить пол ребенка. Якобы у девочек сердцебиение 150-170 ударов в минуту, а у мальчиков – 130-150. Поэтому многие думают, что если по УЗИ сердце плода 146 ударов в минуту, или, например, 137, 143, значит, родится мальчик. А кто будет при 167 ударах, или 158, 172 – мальчик.
Эта гипотеза никак не подтверждается научно. Пол по ЧСС узнать может быть определен только с достоверностью 50%. ЧСС у мальчиков и девочек отражает способность сражаться с нехваткой кислорода. А половая принадлежность не имеет никакого влияния на эту способность.
Если хочется узнать пол будущего ребенка, обратитесь к специалисту УЗИ. Определить половую принадлежность можно с 15-16 недели.
Частота сокращений сердца меняется не только по фазам активности малыша, но и в зависимости от сроков беременности.
- на 7 неделе норма составляет 115 сокращений;
- на 8-й биение сердца может подскакивать до 170 ударов в минуту;
- на сроке 11 недель ЧСС обычно держится на 150 ударах. Допустимы незначительные отклонения в большую или меньшую сторону.
Начиная с тринадцатой недели врачи постоянно и ЧСС по УЗИ, проверяют характер и ритм, расположение сердца.
Со второго триместра частота сокращений стабилизируется и составляет 140-160 ударов. Если пульс быстрый, например, 170-180, это свидетельствует о кислородном голодании. Если низкий, менее 120 – о гипоксии плода.
Наблюдение у врача
Норма пульса малыша:
| Недели беременности | Количество сокращений в минуту |
| 4-6 | 80-85 |
| 6 | 100-135 |
| 7 | 115-130 |
| 8 | ЧСС 150 ударов в минуту. Показатели до 170 – в пределах нормы. |
| 9-10 | 170-190 |
| 11-40 | 140-160 |
Таким образом, количество 125 ударов является нормой для начальных сроков беременности. На поздних он считается слабым и требует дополнительного обследования.
А пульс 153, 162, 166 ударов в минуту естественный для сроков 11-40 недель, для 4-7-й он патологический.
Можно узнать пол плода
При определении ЧСС врач оценивает не только сердцебиение плода, но учитывает дополнительные факторы: наличие заболевания у матери, время прослушивания, спит малыш или находится в активном состоянии.
Когда будущая мама захочет послушать, как бьется сердце ребенка, необязательно посещать поликлинику. Звук эмбрионального развития можно услышать следующими способами:
стетоскоп. Обычная акушерская трубочка стоит недорого и позволяет прослушать сердечко малыша. Потребуется терпеливый помощник
Важно научиться отличать сердце от звуков движений ребенка, пульса, перистальтики матери. Эффективен с 18-25 недели;
фетальный допплер
Подойдет тем, у кого нет времени на освоение стетоскопа. Портативный ультразвуковой детектор работает по принципу КТГ, только не дает графическое изображение. В комплекте обычно есть наушники. Этот прибор действует с 8-12 недели, а пользоваться им можно вплоть до 38-39-й;
приложив ухо к животу. Метод подходит для поздних сроков, в 3-м триместре. Место прикладывания зависит от расположения плода. Если малыш лежит головой вниз, приложите ухо в месте ниже пупка. При тазовом предлежании – выше. Обычно этим методом пользуются мужчины, чтобы услышать зарождающуюся в утробе жизнь.
Косвенные признаки многоплодной беременности
Помимо выявления уровня ХГЧ и УЗИ исследования, определить многоплодие можно по косвенным признакам. К ним относятся:
- Выраженная угревая сыпь на лице. Это особенно заметно, если до этого у женщины была чистая гладкая кожа. Сыпь вызвана резкими и масштабными гормональными изменениями. При одноплодной беременности они проявляются не так интенсивно.
- Повышение артериального давления (наблюдается в 25% случаев против 6% при одноплодной беременности). Оно повышается даже у женщин, которые до беременности жаловались на гипотонию. Это связано с необходимостью перекачивать большее количество крови.
- Преэклампсия (повреждение внутренних стенок сосудов). Сосуд сужается, нарушая кровообращение и питание органов. Также его стенки становятся более проницаемыми, вызывая отёки и сбои в работе внутренних органов. Преэклампсия случается у 21% беременных двойней, и ведёт к артериальной гипертензии и образованию тромбов. В тяжёлой форме женщине грозит инсульт.
Последствия замирания второго эмбриона после 3 недель
Замирание одного из плодов на сроке от 3 недель — не такое редкое явление. Оно встречается в 2 – 7% случаев многоплодных беременностей. В основном это монохориальное многоплодие, когда два или несколько эмбрионов объединены общей оболочкой.
Естественно, что женщину, узнавшую о гибели одного из плодов одолевают страхи: выживет ли второй ребенок в таких условиях? Каковы риски? На эти вопросы ответить однозначно сложно, так как последствия замирания одного из плодов для жизнедеятельности второго зависят от срока, на котором произошёл сбой.
Гинекологи выделяют три периода:
До 10 недель беременности. Гибель одного из эмбрионов в 1 триместре никак не сказывается на самочувствии матери и развитии беременности в целом. Возможно, женщина заметит у себя кровянистые выделения, однако угрозы выкидыша не будет.
Существует миф, будет умерший эмбрион отравляет второй плод, особенно в случае общей оболочки, но научного подтверждения этому нет. Другое дело, если эмбрион погиб в результате генетического отклонения или врождённого заболевания, которому может быть подвергнут второй ребёнок. В этом случае беременность развивается нормально, но рождённый малыш будет иметь проблемы со здоровьем. Однако они будут обусловлены внутриутробной патологией, а не гибелью во время беременности второго плода.
10-13 недель. На этом сроке формируется плацента, богатая кровеносными сосудами. У однояйцевых близнецов, имеющих одну плаценту на двоих, присутствует анастомоз — соединение сосудов в единое русло. При гибели одного плода второй часто испытывает проблемы с кровоснабжением.
Проверить насколько это опасно можно обследуясь с помощью допплеровского УЗИ, четко показывающего кровоток. При отсутствии отклонений в циркуляции крови выживший плод развивается нормально. В остальных случаях (примерно 25%) развивается поражение головного мозга, и малыш может родиться с ДЦП или другой патологией. Риск гибели второго плода увеличивается в 2 раза.
Свыше 13 недель. Поздний срок беременности — самый опасный, причём не только для жизни будущего ребёнка, но и для матери. У неё высок риск развития синдрома диссеминированной внутрисосудистой коагуляции — нарушения свёртываемости крови, в результате чего у беременной увеличивается кровоточивость, выступает сыпь в виде кровянистых пятен, понижается давление и нарушается работа некоторых внутренних органов.
В этом случае женщина ложится в стационар до самых родов и постоянно принимает специальные препараты, влияющие на состав и свойства крови — антикоагулянты, антиагреганты, ангиопротекторы и пр.
Оставшийся в живых плод также страдает. Из-за нарушения кровотока, тело умершего малыша становится своеобразным резервуаром, куда собирается кровь, и живой плод будет обескровлен. Этого можно избежать, если вовремя предпринять соответствующие меры.
На фоне ДВК-синдрома у матери малыш испытывает сильное кислородное голодание, что увеличивает риск поражения головного мозга и рождения ребёнка с ДЦП. По этой причине в случае гибели одного из плодов на позднем сроке женщине в срочном порядке делают кесарево сечение.
Внутриутробная гибель одного из плодов
Внутриутробная гибель одного из плодов при многоплодной беременности может происходить при любом сроке гестации, результатом могут быть «отмирание» одного плодного яйца в I триместре (20% наблюдений) и развитие так называемого «бумажного плода» во II триместре беременности. Средняя частота гибели одного или обоих плодов в ранние сроки гестации составляет 5% (2% — при одноплодной). Частота поздней (во II и III триместрах беременности) внутриутробной гибели одного из плодов составляет 0,5–6,8% при двойне и 11–17% при тройне. К основным причинам поздней внутриутробной гибели относятся при монохориальной плацентации СФФГ, а при бихориальной — задержка роста плода/плодов и оболочечное прикрепление пуповины. Частота внутриутробной гибели плода при монохориальной двойне в 2 раза превышает таковую при бихориальной многоплодной беременности.
При гибели одного из плодов в I триместре беременности в 24% наблюдений может погибнуть и второй плод или происходит выкидыш. Однако в большинстве наблюдений возможно отсутствие каких-либо неблагоприятных последствий для развития второго плода.
При гибели одного из плодов во II–III триместрах беременности возможно преждевременное прерывание беременности вследствие выделения «мертвой» плацентой цитокинов и простагландинов. Большой риск для оставшегося в живых плода представляют и повреждения головного мозга, что обусловлено выраженной гипотензией вследствие перераспределения крови («кровотечения») от живого плода в фетоплацентарный комплекс погибшего.
При внутриутробной гибели одного из плодов при бихориальной двойне оптимальной тактикой считают пролонгирование беременности. При монохориальном типе плацентации единственный выход для спасения жизнеспособного плода — кесарево сечение, произведенное как можно быстрее после гибели одного из плодов, когда еще не произошло повреждения головного мозга оставшегося в живых плода. При внутриутробной гибели одного из плодов из монохориальной двойни в более ранние сроки (до достижения жизнеспособности) методом выбора считают немедленную окклюзию пуповины мертвого плода.
Многоплодная беременность
Не вредя своему здоровью и жизни будущих деток, женщина может выносить максимум 6 детей одновременно. В Африке встречается очень много беременностей сразу несколькими плодами. И очень редкие случаи многоплодной беременности в восточных странах — Японии и Китае.
Многоплодная беременность — та, при которой в плодовместилище женщины происходит одновременное развитие двух и больше плодов. Существуют различные классификации такой гестации. По количеству плодов многоплодная беременность (МБ) бываеет:
- двойней
- тройней
- четверней и т. д.
По числу оплодотворенных сперматозоидами клеток МБ бывает:
- однойцевой
- двуяйцевой
Двойня может быть разнояйцевой, причем это большинство случаев, примерно 70 из 100, согласно статистике. Как образуется гестация такого типа? В яичнике одновременно происходит созревание двух яйцеклеток. Они встречаются со сперматозоидами либо за один подовой акт, либо за два. Но срок между этими актами зачатия должен быть не более одной недели. В таких случаях можно зачать разнояйцевых близнецов от двух партнеров. Пример можно найти в кинофильме под названием «Кукушка».
В чем же еще разница между однояйцевыми и двухяйцевыми близнецами? У первых гены одинаковы, потому внешность их очень и очень похожа. Разнояйцевые детки могут быть лишь слегка похожи (родство видно, но нет полного сходства). Близнецы, которые появились из одного яйца, всегда имеют один пол (либо оба мальчики, либо две девочки). Близнецы из двух яиц могут быть разных полов.
Разнояйцевая МБ характеризуетя также отдельной плацентой и оболочками для каждого из плодов. Второе название такой гестации — бихориальная биамниотическая. Если беременность однояйцевая, то деление происходит после процесса оплодотворения ее сперматозоидом. Близнецы сростаются, если деление оплодотворенной яйцеклетки случается после 12 дней. Возможно такое сращение:
- черепные кости
- грудные клетки
- поясницы
- копчики
Как должна питаться мама будущих близнецов
Будущей маме двойни нужно увеличить количество килокалорий в рационе всего на 500 в день. В чем они могут содержаться? Например, в одном бутерброде с сыром и двух стаканах нежирного молока или в большом апельсине и горсти орехов. Самое время познакомиться с таблицей калорийности продуктов, которую можно найти в интернете.Если до беременности ваше питание было не самым здоровым — не переживайте, зато сейчас вы будете питаться правильно.
- Главное — разнообразие. Разные продукты — это разные витамины и минералы.
- Ешьте сложные углеводы: овощи, фрукты, цельнозерновые (пасту, бурый рис, цельнозерновой хлеб, овсянку и другие продукты).
- Не забудьте о белке и железе. Лучше по возможности выбирать еду, из которой эти элементы легко усваиваются: диетическое мясо, курица, тофу и другие продукты из сои, бобовые, орехи, белок яйца. Если вы не едите мяса, проконсультируйтесь с врачом по поводу диеты.
- Позаботьтесь о достаточном количестве кальция в рационе. Помните, что для его усвоения организму нужен витамин К2, который есть в творожках «Агуша», и витамин D. Молоко, сыр и йогурт — лучшие источники кальция.
- Не забудьте про полезные жиры — растительное, особенно оливковое, масло. Также много жира в орехах.
Обучение пациенток
Каждая пациентка с многоплодной беременностью должна быть осведомлена о важности полноценного рационального питания (3500 ккал в сутки), при этом должно быть обращено особое внимание на необходимость профилактического применения препаратов железа. Пациентки с многоплодием должны знать, что общая прибавка массы тела за беременность должна составлять не менее 18–20 кг, при этом важное значение имеет прибавка массы тела в первой половине беременности (не менее 10 кг) для обеспечения физиологического роста плодов
Пациентки с многоплодием должны знать, что общая прибавка массы тела за беременность должна составлять не менее 18–20 кг, при этом важное значение имеет прибавка массы тела в первой половине беременности (не менее 10 кг) для обеспечения физиологического роста плодов. Все пациентки с многоплодной беременностью должны быть проинформированы об основных возможных осложнениях, в первую очередь о невынашивании
Необходимо разъяснить женщине необходимость соблюдения охранительного режима, включающего снижение физической активности, обязательный дневной отдых (трижды по 1–2 ч)
Все пациентки с многоплодной беременностью должны быть проинформированы об основных возможных осложнениях, в первую очередь о невынашивании. Необходимо разъяснить женщине необходимость соблюдения охранительного режима, включающего снижение физической активности, обязательный дневной отдых (трижды по 1–2 ч).
Беременные с монохориальной двойней должны проходить систематическое обследование, включая УЗИ, чаще, чем при бихориальной, для выявления ранних признаков синдрома фето-фетальной гемотрансфузии. Эти пациентки должны быть информированы о возможности хирургической коррекции данного осложнения.