Физиологические изменения в организме женщины при беременности
Содержание:
- Можно ли заниматься сексом?
- Факторы, приводящие к осложнениям беременности
- Гигиена беременных
- «Диспорт» – уколы против морщин
- Чувствует ли плод вкус, запахи и боль
- Изменения в организме и волосах при лактации
- Изменения в организме женщины в период беременности
- Плод во втором триместре беременности
- Маникюр и педикюр
- Холестаз и зуд кожи во время беременности
- Осложнения во время беременности
- Медицинские способы
Можно ли заниматься сексом?
Секс на 21 неделе беременности и вообще на любом сроке не противопоказан, если ваша беременность протекает нормально. Мало того, во втором триместре интимная близость приносит женщине особое удовольствие. Многие будущие мамы переживают время, когда у них сильно повышено сексуальное влечение. Повышается чувствительность половых органов за счет увеличенного притока крови. Увеличивается количество вагинальной смазки.
Но вполне нормально и обратное явление. Некоторые будущие мамы даже во время второго триместра – «медового месяца беременности» – не испытывают особого желания интимной близости, потому что постоянно чувствуют себя уставшими, испытывают головные боли, головокружения, частые боли круглой связки матки.
Интимная близость провоцирует схватки Брэкстона-Хикса – в этом нет ничего страшного. Это не повышает риск преждевременных родов.
В каких позициях удобно заниматься сексом на 21 неделе беременности?
По данным опросов в Европе, более 75% пар во время беременности пробовали практиковать разные позиции во время секса. Во втором триместре уже сильно увеличивается матка, она может сдавливать сосуды, это приводит к головокружениям и обморокам. Поэтому противопоказана миссионерская поза, во время которой женщина лежит на спине. Многие будущие мамы отмечают, что им удобнее всего лежать на боку, когда партнер находится сзади. Удобна также «поза наездницы», положение, когда женщина стоит на четвереньках.
Вы можете экспериментировать с разными позициями. «Эксперименты» стоит прекратить примерно за месяц до предполагаемого срока родов – в это время секс может провоцировать родовую деятельность. Также нужно помнить о том, что при некоторых патологиях беременности половые контакты противопоказаны.
В каких случаях заниматься сексом нельзя?
Основные противопоказания:
· Предлежание плаценты.
· Вагинальные кровотечения, обильные выделения из влагалища, которые имеют необычный цвет, неприятный запах.
· Угроза преждевременных родов.
· Истмико-цервикальная недостаточность – состояние, при котором матка не в состоянии адекватно удерживать плод.
· Повреждение плодного пузыря и отошедшие околоплодные воды.
Врач может порекомендовать воздержание от половых контактов и в других случаях, например, если ваша предыдущая беременность закончилась преждевременными родами. Вообще, в любых сомнительных случаях, если вы испытываете симптомы, которые вызывают у вас беспокойство, лучше проконсультироваться с акушером-гинекологом.
Если у вас или у вашего партнера есть признаки мочеполовой инфекции
Если у мужчины диагностирован генитальный герпес, даже если при этом он не испытывает никаких симптомов, половые контакты противопоказаны.
При любых признаках мочеполовой инфекции у вашего партнера с интимной близостью придется повременить, по крайней мере, до тех пор, пока не будут получены результаты анализов. Если диагноз подтвердился – секс будет под запретом. А если симптомы мочеполовой инфекции появились у женщины – нужно немедленно посетить врача и обследоваться. Заболевание может быть опасно для вашего будущего ребенка.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Гигиена беременных
При неосложненной беременности принятия ванны беременной не возбраняется. Только на последнем месяце беременности рекомендуется душ. Одежда для беременной должен быть комфортным. Следует избегать вещей, которые сжимают тело, и тесной обуви.
Половые отношения при неосложненной беременности запрещаются, если в анамнезе не было самопроизвольных выкидышей или преждевременных родов.
Желудочно-пищеводный рефлюкс. Расслабление пищеводного сфинктера под действием прогестерона и увеличение времени высвобождения желудка может приводить к тошноте и развитию рефлюкса. Пациенткам рекомендуют употреблять антациды, часто принимать пищу маленькими порциями, избегать положения лежа в течение 1 ч после приема пищи.
Извращение аппетита (пика, риса) — желание беременной есть необычные вещества — землю, глину, лед, мел и т.п. Может встречаться в семейном анамнезе. Беременной следует рекомендовать прекращение употребления этих веществ и нормализацию пищевого рациона (достаточное употребление железа, цинка и других макро- и микроэлементов).
Запоры во время беременности более часты и связаны с замедлением времени опорожнения кишечника в связи с давлением матки. Беременной следует регулировать диету для поддержания нормальной функции кишечника (пищевые волокна, клетчатка). Не возбраняется прием мягких слабительных средств.
Геморрой у беременных является довольно частой проблемой, что связано с венозным стазом и компрессией нижней полой вены. Пациенткам рекомендуют симптоматическое лечение с помощью местных анестетиков и кортикостероидов, увеличение употребления жидкости и пищевых волокон для предупреждения запоров.
Боль внизу живота в конце второго — начале третьего триместра при отсутствии других причин (угроза выкидыша, преждевременных родов) может быть связан с растяжением круглых связок матки в этот период. Рекомендуется легкий массаж и обезболивающие препараты.
Боль внизу спины обычно появляется в третьем триместре в связи с изменением центра тяжести тела. Легкие физические упражнения, растяжение мышц, могут способствовать выделению эндорфинов и уменьшению боли. Можно применять легкий массаж, теплые компрессы и анальгетики.
Отеки нижних конечностей, особенно вечером, могут быть следствием сдавления нижней полой вены. Рекомендуется отдых с поднятыми нижними конечностями (выше уровня сердца), положение на боку во время сна. Отеки лица или рук, генерализованные отеки требуют немедленного обследования для исключения возможности преэклампсии.
Варикозное расширение вен нижних конечностей и вульвы может быть следствием расслабления гладкомышечных венозных стенок и возрастания внутрисосудистого давления. Рекомендуют приподнятое положение нижних конечностей и применения сжимающих эластичных чулок или бинтов.
Курение при беременности сопровождается повышением риска неблагоприятного исхода для плода, преждевременных родов и низкой массы тела ребенка при рождении. Алкоголь является потенциальным тератогеном, поэтому лучшим решением будет отказ от его применения. Употребление наркотических веществ приводит к гипоксии, низкой массе тела при рождении, развитию абстинентного синдрома у новорожденного. Кофеин не имеет тератогенных свойств, поэтому умеренное употребление кофе не возбраняется во время беременности.
Медикаменты. Любые медикаменты, в том числе растительного происхождения, могут иметь системный эффект и неблагоприятно влиять на плод, поэтому во время беременности их желательно избегать, если нет специальных медицинских показаний для их применения.
Рекомендации по увеличению массы тела при одноплодной беременности в зависимости от индекса массы тела
|
Масса тела до беременности, кг |
Индекс массы тела, кг/м2 |
Рекомендуемое увеличение массы тела, кг |
|
Низкая |
< 19,8 |
12,5-18,0 |
|
Нормальная |
19,8-26,0 |
11,5-16,0 |
|
Высокая |
26,0-29,0 |
7,0-11,5 |
|
Ожирение |
> 29,0 |
<7,0 |
Необходимая энергия, белки, витамины и микроэлементы для небеременных, беременных и кормящих грудью
«Диспорт» – уколы против морщин
Если вы хотите гладкую кожу без возрастных или мимических морщин надолго, косметолог может посоветовать вам выбрать «Диспорт». Действие состава, в отличие от уколов «Ботокса», характеризует большая площадь. Это значит, что один укол продемонстрирует результат не только в морщинку, куда была сделана инъекция, но и на окружающую её область. Про «Ботокс» говорят, что ему свойственно точечное воздействие, это не является ни плюсом, ни минусом, просто всё решается индивидуально и по желанию. Кроме того, квалифицированный специалист определит, сколько уколов «Диспорта» или «Ботокса» вам потребуется, и рассчитает дозировку так, чтобы добиться максимально нужного именно вам результата.
Коррекции «Диспортом» используют для воздействия на разных участках лица и тела. Наиболее часто серии уколов с ботулотоксином применяют для следующих зон:
- в верхнюю часть лица (уколы в лоб от морщин с диспортом прекрасно «разглаживают» горизонтальные морщины);
- в зону межбровного пространства (выравниваются и исчезают вертикальные складки, которые часто образуются, когда мы хмуримся);
- в районе уголков глаз (где появляются «позитивные» морщинки от улыбок и хорошего настроения);
- для изменения наклона уголков губ (с помощью действия токсина получается приподнять их выше, поскольку состав фиксирует мышцы и держит их в тонусе; считается, что после уколов с диспортом создаётся позитивное выражение лица, ибо при расслабленном состоянии уголки губ «грустно» опущены);
- для подтяжки шеи и подмышечных впадин (в этих местах возрастные изменения редко можно убрать профилактическими методами, зато диспорт отлично справляется);
- вокруг носа – скорректировать диагональные морщины, носогубки и выраженные складки на переносице;
- в зоне щек можно подтянуть скулы.
Наверняка, у вас ещё остались вопросы об особенностях препарата. Будьте уверены, что «Диспорт» – это продукт естественного животного происхождения. Для уколов используют очень слабую концентрацию, безопасность которой подтвердили во многих странах.
Эффект после «Диспорта» отличается хорошей устойчивостью. Это выгодно отличает его, например, от разглаживающих сывороток и простых подтягивающих масок, которые, в большинстве случаев действуют всего несколько часов. Препарат легко удаляет так называемые «гусиные лапки», так как по своему характеру это неглубокие морщинки, продуктивно воздействует на горизонтальные и вертикальные складочки на коже
Важно помнить, что токсин ослаблен и очищен, так он становится лекарственным препаратом. При этом во всём мире уколы с ботоксом, в том числе с диспортом, называют не просто животворящими инъекциями, но и «уколами молодости»
Именно такое сравнение вы услышите о диспорте, о том, через какое время виден эффект, в отзывах. Быстро и продуктивно!
Итак, главный вопрос: эффект от диспорта на какой день появляется и сколько сохраняется
Удивительный омолаживающий результат, к которому мы так стремимся, проявляется уже через несколько дней. Эффектные изменения могут сохраняться до 5-7 месяцев. Потом серию манипуляций можно повторить. Диспорт не провоцирует привыкания или атрофии мышц. Мышечные рефлексы, активность мышцы, если не делать уколы препарата снова, со временем восстанавливаются. При этом кожные покровы успевают обновиться, морщин становится меньше, весь овал лица подтягивается. Это связано с тем, что пока действует токсин под вашей кожей, вы приобретаете привычку не морщиться и не хмуриться. И это самый важный эффект после диспорта. А это значит, что в ближайшее время вы будете избавлены от появления новых морщин. Кстати, на будущее имейте в виду, что чрезмерная лицевая эмоциональность и мимика могут быть причиной головной боли и мигреней. Так что расслабление мышц – шанс избавиться от этих неприятных недугов.
На повторной встрече косметолог проверит, как «работает» в вашем случае «Диспорт». Когда наступает эффект, вы уже будете задумываться об очередном преображении. Для первого курса рекомендуют всего 2-3 сеанса процедур, инъекции при этом делаются в разные зоны, определенные на консультации
Важно, чтобы препарат, который вам порекомендовали в клинике, был сертифицирован, имел индивидуальный серийный номер и действующий срок годности
Чувствует ли плод вкус, запахи и боль
Осязание у плода начинает развиваться с 8-й недели, и к 17 неделям он уже ощущает прикосновения. Когда женщина прикасается к животу, он начинает активнее двигать головой и ртом, ручками и ножками. Существуют исследования, прослеживающие связь между частыми нежными прикосновениями к животу и более спокойным темпераментом младенца в будущем.
К 17-й неделе у плода развивается способность чувствовать вкус, а к 24-й неделе — обоняние. С 24-25-й недели плод начинает распознавать вкус амниотической жидкости и реагировать на него изменениями мимики и поведения. Этот вкус частично зависит от рациона женщины — и на сладковатые околоплодные воды плод реагирует позитивно, высовывая язык и чмокая губами. Исследования показали, что есть связь между питанием во время беременности и будущими вкусовыми предпочтениями ребёнка. Чем разнообразнее рацион женщины, тем шире будут гастрономические пристрастия ребёнка, а сбалансированная диета, близкая к средиземноморской и с умеренным содержанием сахара, снизит вероятность возникновения у ребёнка аллергии в будущем.
Изменения в организме и волосах при лактации
Острая проблема с внешностью у мамы после родов — сильное выпадение волос и их плохое состояние. Кто-то связывает это с кормлением и нехваткой витаминов, но на практике сложности испытывают и женщины, чьи малыши находятся на искусственном кормлении. Именно поэтому мамы все чаще обращаются к врачам в попытках выяснить причину и начать действовать. Выясняется, что после родовой деятельности женский организм претерпевает значительные гормональные изменения. Известный гормон эстроген вырабатывается при беременности в большом количестве, он замедляет развитие волос, как положительное (рост), так и отрицательное (выпадение). Соответственно, когда после рождения малыша уровень гормона постепенно приходит в норму, волосы с заметной скоростью начинают выпадать, также входя в свой обычный ритм. Примерно за первые 6 месяцев волосяные луковицы обновляются, организм приходит в себя, прекращается выпадение и продолжается активный рост красивых локонов. В обычном состоянии нормой для женской шевелюры считают выпадение 70 волосков в сутки, после родов эта цифра может доходить до 300 штук.
Списывать проблемы выпадения волос только на послеродовое восстановление тоже будет неправильным, поскольку при грудном вскармливании нагрузка на организм женщины не уменьшается. Тем более стоит искать другие причины, если по прошествии нескольких месяцев ситуация не улучшается. При гв состояние волос может ухудшиться из-за:
- нехватки полезных микроэлементов, в основном это железо и витамин D, что часто возникает у вегетарианок и у кормящих мам, придерживающихся подобного типа питания;
- неполадок эндокринной системы и связанных с этим заболеваний (диабет, болезнь щитовидной железы);
- приема медикаментов (в особенности антибиотиков или анестезии в родах);
- общего недомогания на фоне постоянного стресса, недостатка здорового сна и усталости;
- недостаточного ухода за кожей головы, порой мама просто не находит для себя свободного времени и должным образом не ухаживает за волосами.
В любом случае изменения в организме женщины и в ее волосах взаимосвязаны, а правильно выявленная причина плохого состояния волос поможет быстрее привести их в норму.
Изменения в организме женщины в период беременности
Сердечно-сосудистая система во время беременности работает более напряженно, так как в организме появляется дополнительный круг кровообращения — плацентарный. Довольно быстро сердце приспосабливается к новым нагрузкам, увеличивается масса сердечной мышцы и сердечный выброс крови. Благодаря этому объем крови в организме женщины увеличивается, достигая максимума к седьмому месяцу беременности.
Деятельность легких беременной женщины также увеличивается вместе с их емкостью, что происходит за счет расширения грудной клетки и бронхов.
Артериальное давление при нормально протекающей беременности практически не меняется, однако может повышаться в последнем триместре. Высокое артериальное давление — один из признаков позднего токсикоза.
В яичниках с началом беременности прекращаются овуляция и циклические процессы. При этом в одном из яичников функционирует желтое тело — особый эндокринный орган, который подготавливает внутреннюю слизистую оболочку матки к приему эмбриона и обеспечивает развитие беременности в первые 10–12 недель. Затем постепенно оно регрессирует, и его функции переходят к фетоплацентарному комплексу.

Почки во время беременности работают с очень большим напряжением, поскольку должны выводить из организма продукты обмена и самой беременной, и ее растущего плода. При этом под влиянием прогестерона тонус мочевого пузыря снижается, что может привести к образованию застоя мочи, а это, в свою очередь, — способствовать заносу инфекции в мочевые пути. Кроме того, беременная матка, увеличивающаяся в размерах, может вызвать затруднение оттока мочи из правой почки.
У многих женщин в первый триместр беременности наблюдаются изменения в органах пищеварения: тошнота и нередко рвота по утрам, меняются вкусовые ощущения, в результате чего беременные женщины могут с удовольствием употреблять странные сочетания продуктов, может даже появиться тяга к необычным веществам (мел, глина). Как правило, эти явления проходят во втором триместре. Кишечник и желудок отодвигаются беременной маткой вверх, что может вызывать изжогу, бороться с которой можно при помощи антацидных препаратов после консультации с врачом.
Во время беременности у многих женщин появляется так называемая утиная походка, что связано с размягчением тазовых сочленений и небольшим расхождением лонных костей.
Молочные железы во время беременности готовятся к предстоящему кормлению: в них увеличивается жировая ткань, число долек, улучшается кровоснабжение. Сами железы увеличиваются в размерах.
Наибольшие изменения в организме женщины во время беременности происходят в половых органах: матка увеличивается в размерах, достигая к концу беременности 35 см вместо 3–8 см, ее масса возрастает с 50–100 г до 1000–1200 г (без веса плода); кровеносные сосуды расширяются и «опутывают» матку; с изменением размера матки меняется и ее положение, и к концу первого триместра она выходит за пределы таза, а к родам достигает подреберья.
Рост плода и происходящие физиологические изменения в организме беременной женщины влияют, естественно, и на массу ее тела, которая увеличивается от 8 до 18 кг. Еженедельную прибавку в весе всегда отслеживает лечащий гинеколог.
Разумеется, что у беременной кроме физиологических изменений происходят и психологические
В первых двух триместрах женщины обеспокоены в основном собственным состоянием, когда же плод начинает шевелиться, внимание женщины обращается и на него. Она может разговаривать с будущим ребенком, давать ему ласковые прозвища и наделять его индивидуальными особенностями
Кроме того, у беременных могут возникать различные опасения и страхи, связанные с изменениями во внешности, кажущейся потерей привлекательности и взаимоотношениями с близкими. При повышенной тревожности или склонности к депрессивному состоянию женщине рекомендуется обратиться к специалисту.
Плод во втором триместре беременности
Второй триместр начинается с 14-й недели беременности и длится по 28-ю неделю. В это время заканчивается формирование внутренних органов ребенка. У малыша уже есть все органы и системы, как у взрослого человека: головной мозг, позвоночник, конечности, подкожная жировая ткань и даже папиллярный узор на кончиках пальцев — будущие отпечатки. Ребенок растет и развивается ежедневно, а вместе с ним развиваются его внутренние органы.
На 14-й неделе печень впервые вырабатывает желчь, а поджелудочная железа начинает продуцировать гормон инсулин. Активность желез внутренней секреции возрастает. Если до этого времени в организме женщины присутствовали только ее гормоны, то во втором триместре они «дополняются» гормонами ребенка. Их вырабатывают созревающая щитовидная железа малыша, поджелудочная железа, кора надпочечников. По этой причине врачи внимательно следят за гормональным фоном будущей мамы.
pixabay.com  / 
Маникюр и педикюр
Можно! Можно делать маникюр, можно делать педикюр, можно красить ногти и удалять лак – всё это никак не отразится на здоровье вашего малыша. Единственное – вдвойне внимательно отнеситесь к стерильности инструментов, которые использует мастер – ведь сейчас вы несете ответственность не только за себя, но и за здоровье будущего ребенка. Хотя, честно говоря, вряд ли вы и не будучи беременной были бы согласны подхватить какую-либо неприятную инфекцию из-за нестерильных инструментов.
Кстати имейте ввиду, что практически все роддома требуют, чтобы у роженицы не было лака на ногтях. Это зачастую удивляет женщин, но на самом деле такое пожелание имеет смысл. Во время родов возможны разнообразные непредвиденные ситуации, и один из симптомов, сигнализирующих о проблеме — состояние ногтей. Если ногти начинают синеть, это сигнализирует о возникших проблемах с сердечно-сосудистой и дыхательной системами. Пожалуй, не стоит рисковать своим здоровьем ради ярких ноготков в такой ситуации.
Холестаз и зуд кожи во время беременности
Холестаз при беременности – это осложнение, которое может возникнуть из-за повышенной чувствительности печени к высоким уровням гормонов – эстрогенов и прогестерона, которая появляется при нормальной физиологической беременности.
Холестаз обычно появляется на 30 неделе беременности из-за пиковых уровней гормонов в этот период. Основой заболевания является застой желчи в желчных протоках, что проявляется в лабораторных результатах в виде увеличения концентраций ферментов печени.
При появлении холестаза делается целый ряд анализов, в которых определяется:
- аланинаминотрансфераза (ALT);
- аспарагиновая аминотрансфераза (АСТ);
- щелочная фосфатаза (ALP);
- билирубин;
- желчные кислоты.
Это желчные кислоты типичны для холестаза и вызывают ряд симптомов:
- зуд кожи, особенно рук и ног, усиливающийся ночью;
- желтуха после исчезновения зуда;
- увеличение печени (гепатомегалия).
Зуд кожи во время беременности вызывает сильный дискомфорт. Определить состояние просто по характерному признаку – пациентка часто нервно потирает или чешет кожу, что проявляется в виде красных полос – ссадин.
Зуд кожи во время беременности
В случае холестаза беременности уровень желчных кислот следует измерять регулярно. Хорошо контролируемый холестаз в настоящее время не приводит к повышенному риску внутриутробных смертей, но существует повышенный уровень преждевременных родов.
Патология лечится препаратами, снижающими уровень желчной кислоты – урсодиолхолевой кислотой или холестирамином. При отсутствии факторов риска для жизни плода (при КТГ может появиться брадикардия – частота сердечных сокращений плода), холестаз во время беременности не является показанием к кесареву сечению.
Симптомы холестаза обычно исчезают через 2-3 недели после родов. Холестаз в анамнезе является противопоказанием к гормональной контрацепции.
Осложнения во время беременности
Осложнения беременности могут возникать при аномалиях развития и патологических состояниях половой системы, при экстра генитальных заболеваниях, нарушениях со стороны плода, плаценты, плодных оболочек и взаимосвязи организма матери и плода.
Инфекционные болезни у беременных могут протекать более тяжело. Следствием инфицирования плодного яйца или плода могут быть гибель плодного яйца, аборт, преждевременные роды, мертворождение, заболевание новорожденного.
Заболевание гриппом опасно и для беременной, и для плода. При этом значительно повышается угроза самопроизвольного выкидыша и преждевременных родов, мертворождения. Профилактика гриппа во время беременности является важнейшей задачей врача любой специальности.
Среди заболеваний сердечно-сосудистой системы наибольшее значение при беременности имеют пороки сердца, которые занимают первое место среди причин материнской смертности от экстрагенитальных заболеваний. При обследовании беременной, страдающей пороком сердца, необходимо установить форму порока, состояние миокарда, степень недостаточности кровообращения. Беременные с выявленными пороками сердца должны находиться под диспансерным наблюдением терапевта и акушера, обязательна консультация ревматолога. Беременную с подозрением на порок сердца необходимо обследовать в специализированном стационаре. Только после всестороннего обследования допустимо решать вопрос о возможности донашивания беременности. Своевременное выявление порока сердца у беременной, тщательное лечение с повторной госпитализацией во время беременности, правильное ведение родов и послеродового периода позволяют резко снизить летальность беременных с пороками сердца.
Анемия у беременных наблюдается весьма часто (до 30%). В 70—95% случаев — это гипохромная железодефицитная анемия, значительно реже встречаются другие формы.
Цистит во время беременности наблюдается довольно часто. Предрасполагающим фактором является давление на мочевой пузырь предлежащей части плода и др. Возбудителями болезни в большинстве случаев являются кишечная палочка, стафилококк и другие микробы. Попадают они в мочевой пузырь чаще из уретры: кроме того, инфекция может быть занесена в мочевой пузырь гематогенным и лимфогенным путем.
Нефрит и пиелонефрит может возникнуть во время беременности в связи с различными инфекционными болезнями и отравлениями. Острый нефрит часто ведет к самопроизвольному прерыванию беременности.
Токсикозы беременных (гестозы) — патологические состояния, которые возникают в связи с беременностью и после ее завершения постепенно полностью ликвидируются. Токсикоз может возникать как в ранние, так и в поздние сроки беременности. К наиболее частым формам раннего токсикоза беременных относятся: рвота, слюнотечение, дерматозы, к поздним—водянка беременных, нефропатия беременных, преэклампсия и эклампсия.
Тяжелые гестозы осложняют течение беременности и угрожают здоровью матери и ребенка. Профилактика гестоза включает наблюдение и обследование женщины в женской консультации, начиная с ранних сроков беременности. После тяжёлого позднего гестоза наступление следующей беременности нежелательно в течение двух лет.

Медицинские способы
Каждый организм и каждая беременность сугубо индивидуальны, и часто протекают по-разному, вне зависимости от того, кого именно ждёт женщина. И всё-таки можно хотя бы ради интереса предположить, каким будет пол ребёнка, такими способами.
Ультразвуковое исследование
Самый известный и самый распространенный на сегодняшний день метод определения пола ребенка – это ультразвуковое исследование.
Благодаря ультразвуку врач и будущая мама могут следить за тем, насколько правильно протекает беременность, убедиться в том, что у плода отсутствуют аномалии развития, а заодно узнать пол ребенка. Во многих российских центрах ультразвуковой диагностики эта услуга оплачивается дополнительно, поскольку на первое место все-таки выдвигается состояние плода, а не его пол.
Узнать на УЗИ, кто будет — мальчик или девочка, можно в 15-16 недель беременности. Однако на этом сроке часто случаются ошибки. Более точный результат дает УЗИ, сделанное на сроке 18-25 недель, но назвать его 100% верным нельзя.
Анализ ДНК
Начиная с 5 недели беременности можно узнать пол ребенка по ДНК плода, обнаруженном в крови матери. Этот анализ во многом даже предпочтительнее, чем ультразвуковое исследование, поскольку уже на сроке 8 недель его результативность составляет 99,9%.
Для выполнения анализа в специальной лаборатории производится забор крови у матери. Сам анализ основан на том, что если в результате исследования крови в ней будет обнаружена Y-хромосома, это значит, что женщина вынашивает мальчика. Если же при проведении анализа эта хромосома обнаружена не будет, значит, стоит готовиться к появлению на свет девочки.
Методика является очень эффективной в определении того, кто родится у матери — девочка или мальчик. Кто будет это, становится понятным уже на первом месяце беременности. В это время в крови матери появляются клетки ребенка. Если женщина вынашивает мальчика, то в ее крови возникают Y-хромосомы, выявить которые можно только высокочувствительным методом в лаборатории.
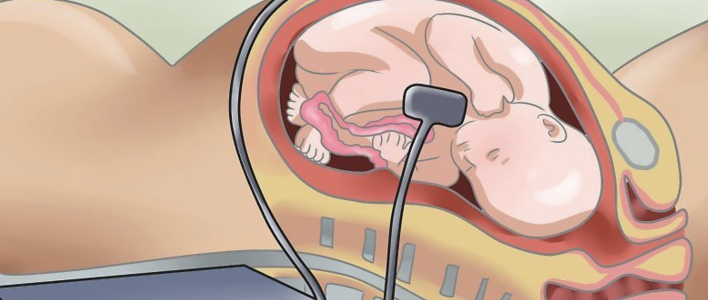
Сердцебиение плода
Эта теория основана на том, что мальчики и девочки имеют в утробе матери разную частоту сердечных сокращений. Согласно этой методике, если у ребенка сердце бьется с частотой менее 140 ударов в минуту, то вероятнее всего родится мальчик.
У девочек частота сердечных сокращений всегда равна или выше этого значения. Этот способ является достаточно эффективным в предположении того, кто родится у женщины — девочка или мальчик. Кто будет это на самом деле, можно узнать только в роддоме.
Подсчитать точное количество ударов сердца в минуту в домашних условиях не представляется возможным. Но в народе уже появилась примета, связанная с сердцебиением ребенка. Основана она на том, что если сердце малыша бьется быстрее, то стоит ожидать появления на свет девочки, а если медленнее, то родится мальчик.