Кровоизлияние в желудочки головного мозга
Содержание:
- Эффективность DRIFT
- Симптоматика
- Методы исследования
- Условия диагностики
- Лечение и профилактические меры
- Патогенез (что происходит?) во время Кровоизлияния в мозг при родовой травме:
- Причины внутрижелудочковых кровоизлияний у новорожденных
- Как подтвердить диагноз?
- Об оказаниимедицинской помощи членами ЕАЭС и членам их семей
- Диагностические методики
- Симптомы внутримозгового кровоизлияния
- Лечение внутримозгового кровоизлияния
- Наблюдение и лечение детей с ВЖК
- Описание патологии
Эффективность DRIFT
При оценке результатов сразу после окончания исследования не было выявлено значимой разницы — смертность и частота установки вентрикулоперитонеального шунта в связи с нарастающей постгеморрагической гипертензией и расширением желудочков мозга в группах была одинаковой.
После длительного наблюдения за детьми в течение 10 лет оказалось, что новый метод (DRIFT) имеет преимущества в долгосрочной перспективе — улучшает выживаемость и снижает частоту когнитивной инвалидности.
Данные исследования спустя 10 лет наблюдения за участниками:
| DRIFT | Стандартное лечение | |
| Смерть | 5 из 39 | 7 из 38 |
| Смерть и когнитивная инвалидность | 18 из 39 | 27* из 38 |
| Наблюдение спустя 10 лет | Обследованы 28 детей из 39 | Обследованы 24 ребёнка из 38 |
*По наблюдениям известно, что при стандартном лечении в возрасте 18—22 месяцев (скорректированный возраст) 68% детей с перенесённым массивным ВЖК и расширением желудочков мозга имеют умеренную когнитивную инвалидность, 41% — серьёзную когнитивную инвалидность.
Смерть или тяжёлая когнитивная инвалидность встречается в 1.5 раза меньше в группе, получивших новое лечение — DRIFT, OR=1.54 (95% CI 1.04—2.29).
В целом избежит смерти или тяжёлой когнитивной инвалидности дополнительно каждый 4-й ребёнок, получивших новое лечение (NNT=4, 95% CI —∞ to 63, 2 to ∞). Однако для убедительного вывода данных недостаточно, что обуславливает необходимость дальнейшего изучения.
Частота сенсорно-моторной инвалидности (включая наличие церебрального паралича), нарушений зрения, отклонений поведения в двух группах испытуемых не различалась.
Симптоматика
У заболевания отмечается ряд специфических и неспецифических признаков, к которым относятся следующие состояния:
- резкое или постепенно прогрессирующее угнетение сознания вплоть до комы;
- рвота;
- потливость, озноб;
- бледность кожи, сменяется покраснением;
- первоначальный упадок температуры тела с быстрым набором до 41-42 градусов;
- расстройство мышечного тонуса;
- парез спастического вида, когда больной выгнут с запрокинутой головой, руки и ноги вытянуты, кисти и пальцы сильно согнуты, предплечья направлены к телу.
При постепенном поражение двигательных и рефлекторных центров проявляются автоматические движения, пропадают рефлексы в области брюшины, проявляется дисфункция органов малого таза (недержание мочи и кала), дыхательные проблемы стартуют при поражении глубинных зон мозга, далее присоединяются затруднения с глотанием, спонтанные движения прекращаются.
Если на данном этапе не оказывается медицинская помощь, кровоизлияние продолжается, что ведет к сильному отеку внутренних структур головы, усиливается жизнеугрожающее состояние, повышается давление, падение частоты сердечных сокращений сменяется чрезвычайной тахикардией, появляется аритмия. Пациент впадает в глубокую кому с полным отсутствием рефлексов.
Методы исследования
При первых признаках ВЖК требуется срочная госпитализация больного, при этом реанимационные манипуляции возможны уже по пути в лечебное заведение
Важно обеспечить лечащему врачу доступ к истории болезни пострадавшего, так как косвенно подтвердить первоначальный диагноз поможет информация об имеющихся заболевания крови, перенесенных инсультах, данных о принимаемых лекарственных средствах
Быстрое развитие симптоматики и утяжеление клинической картины в первые часы развития патологии требует комплексной, но максимально быстрой диагностики, которая включает следующие лабораторные и аппаратные исследования:
- МРТ головного мозга.
- Эхо-энцефалография.
- Люмбальная пункция.
- КТ головного мозга.
- Мониторинг ЭКГ и АД.
- Диагностическая пункция желудочка.
Наибольшую информативность способны дать только томографические способы сканирования. При нормализации состояния пациента рекомендуется магнитно-резонансное сканирование, так как дает полное представление о состоянии тканей головного мозга, о тяжести предполагаемых последствий и способах восстановления. При коматозно-рефлекторной активности больного больше подходит КТ, так как не настолько чувствительно к смещениям и движениям, как магнитная томография
Проводится она в 2 раза быстрее, что также важно на начальной стадии заболевания
Условия диагностики
По возможности пациента необходимо доставить в клинику, в которой имеются все условия для полноценного обследования и реанимационных действий. Не все государственные клиники обладают необходимым оснащением для томографии, но найти ближайшие госпитали с качественным оборудованием можно на нашем сервисе. Выберите услугу, сравните варианты на одной странице, задайте свои критерии поиска при помощи фильтров, позвоните операторам и бесплатно проконсультируйтесь, узнайте о ближайших центрах. Сотрудники направят Вас по нужному адресу, запишут на экстренное исследование.
Лечение и профилактические меры
Срочная терапия направлена на нормализацию сердечно-сосудистой, дыхательной функции, артериального давления. Применяются реанимационные меры, вводятся противосудорожные, противоотечные, противорвотные препараты. Стандартной технологии крово-остановки внутри черепной коробки пока нет, она разрабатывается. Основными методами нормализации состояния служат:
- хирургическая эвакуация скопившейся в мозге крови в первые 6-12 часов;
- поддержание нормального давления;
- применение медикаментозной поддержки в форме нейротрофинов, блокаторов кальциевых каналов, метаболитов.
В последующем необходимо предупредить образование пролежней, респираторных проблем, пневмонии, язвенных поражений кожи и урологических заболеваний. Прогнозы при ВЖК всегда серьезные. Тяжесть течения и риск летального исхода зависит от объемов кровоизлияния, глубины проникновения субстанции, масштабов отечности, сопутствующих болезней, скорости и корректности оказанной медицинской помощи.
Патогенез (что происходит?) во время Кровоизлияния в мозг при родовой травме:
Родовая травма головного мозга и гипоксия патогенетически связаны друг с другом и, как правило, сочетаются, причем в одних случаях повреждение тканей головного мозга и ЗЧК является следстзием тяжелой гипоксии, в других — ее причиной. Соотношение травматических и нетразмагических кровоизлияний в мозг и его мягкие оболочки сосгавляет 1:10.
Субдуральные, эпидуральные и кровоизлияния в мозжечок являются следствием травматического повреждения в родах (возникает чрезмерное сдавление черепа в вертикальной и лобно-затылочной плоскостям с разрывом поверхностных вен больших полушарий или венозных синусов задней черепной ямки); внутрижелудочковые (субарахноидальные и пери- интравентрикулкрные кровоизлияния чаще возникают у недоношенные детей и обусловлены преимущественно гипоксически-ишемическим повреждением эндотелия капилляров и венул с развитием венозного застоя и последующим появлением мелкоточечных кровоизлияний в вещество мозга.
К основным причинным факторам нарушенного гемостаза у всех детей с ВЧК можно 01 нести также дефицит прокоагулянтов и широкого спектра, других факторов свертывающей, антисвертывающей и фибринолитической систем, предрасполагающих к ишемически-тромботическим поражениям мозга.
Причины внутрижелудочковых кровоизлияний у новорожденных
Причины развития ВЖК у маленьких детей кардинально отличаются от тех, которые вызывают кровоизлияния у взрослых лиц. Если у последних на первый план выходят сосудистые факторы – гипертензия, атеросклероз, лежащие в основе инсультов, а само проникновение крови в желудочки вторично по отношению к внутримозговой гематоме, то у новорожденных малышей дело обстоит несколько иначе: кровоизлияние сразу происходит внутрь желудочков либо под их выстилку, а причины так или иначе связаны с беременностью и родами:
- Состояние недоношенности;
- Длительный безводный период;
- Тяжелая гипоксия в родах;
- Травмы при акушерских пособиях (редко);
- Вес при рождении менее 1000 г;
- Врожденные нарушения свертывания крови и строения сосудов.
Герминальный матрикс представляет собой участки нервной ткани вокруг боковых желудочков, содержащие незрелые клетки, которые перемещаются в головной мозг и при созревании становятся нейронами или клетками нейроглии. Помимо клеток, этот матрикс несет в себе не созревшие сосуды капиллярного типа, стенки которых однослойные, поэтому очень хрупки и могут разорваться.
Кровоизлияние в герминальный матрикс — это еще не ВЖК, но оно наиболее часто приводит к проникновению крови в желудочки мозга. Гематома в нервной ткани, примыкающей к стенке желудочка, прорывается через его выстилку, и кровь устремляется в просвет. С момента появления даже минимального объема крови в желудочке мозга можно говорить о начале самостоятельной болезни — внутрижелудочкового кровоизлияния.
Определение стадий ВЖК необходимо для оценки степени тяжести заболевания у конкретного пациента, а также определения прогноза в будущем, которые зависят от количества крови, попавшей в желудочки, и направления ее распространения в сторону нервной ткани.
Врачи-рентгенологи основывают определение стадии ВЖК на результатах компьютерной томографии. Они выделяют:
- ВЖК 1 степени — субэпендимальное — кровь накапливается под выстилкой желудочков мозга, не разрушая ее и не попадая в желудочек. По сути, это явление нельзя считать типичным ВЖК, но в любой момент может произойти прорыв крови в желудочки.
- ВЖК 2 степени — типичное внутрижелудочковое кровоизлияние без расширения его полости, когда происходит выход крови из субэпендимального пространства. На УЗИ эта стадия характеризуется как ВЖК с заполнением менее половины объема желудочка кровью.
- ВЖК 3 степени — кровь продолжает прибывать в желудочек, заполняя более половины его объема и расширяя просвет, что можно проследить на КТ и при ультразвуковом исследовании.
- ВЖК 4 степени — самое тяжелое, сопровождается не только заполнением кровью желудочков мозга, но и распространением ее дальше, в нервную ткань. На КТ обнаруживаются признаки ВЖК одной из трех первых степеней наряду с формированием очагов паренхиматозного внутримозгового кровоизлияния.
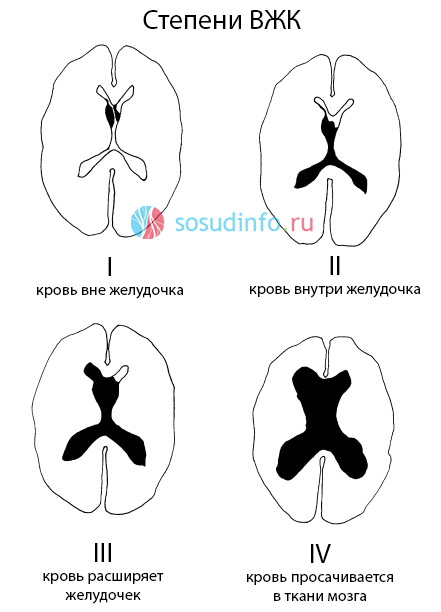
На основе структурных изменений в мозге и его полостях выделяют три стадии ВЖК:
- На первой стадии желудочки заполнены кровяным содержимым не полностью, не расширены, возможно самопроизвольное прекращение кровотечения и сохранение нормальной ликвородинамики.
- Продолжение наполнения боковых желудочков с возможным их расширением, когда по меньше мере один из желудочков заполнен кровью больше, чем на 50%, а кровь распространяется в 3-й и 4-й желудочки мозга происходит на второй стадии.
- Третья стадия сопровождается прогрессированием заболевания, попаданием крови под сосудистую оболочку мозжечка, продолговатого и спинного мозга. Высока вероятность фатальных осложнений.
Степень тяжести ВЖК и его проявления будут зависеть от того, как быстро проникла кровь в ткань мозга и его полости, а также от ее объема. Кровоизлияние всегда распространяется по ходу тока спинномозговой жидкости. У сильно недоношенных малышей, а также перенесших глубокую гипоксию, происходят нарушения свертывающей системы крови, поэтому сгустки в полостях мозга долго не появляются, а жидкая кровь беспрепятственно “растекается” по отделам мозга.
В основе расстройства циркуляции ликвора и нарастания в дальнейшем гидроцефалии лежит проникновение крови в желудочек, где она смешивается со спинномозговой жидкостью, но не сворачивается сразу. Часть жидкой крови проникает в другие полости мозга, но по мере свертывания ее сгустки начинают перекрывать узкие зоны, по которым циркулирует ликвор. Перекрытие какого-либо из отверстий мозга влечет за собой блокаду ликворного пути, расширение желудочков и гидроцефалию с характерной симптоматикой.
Как подтвердить диагноз?

Самым доступным и очень эффективным методом выявления внутрижелудочковых кровоизлияний является нейросонография (НСГ). По-другому НСГ — это ультразвуковое исследование головного мозга. Она позволяет получить результат быстро, можно прямо у кувеза ребенка. Часто в отделениях, где выхаживаются недоношенные дети, имеются небольшие транспортные аппараты УЗИ. Во время осмотра врач отмечает в проекции желудочков мозга участки повышенной эхогенности, которые могут быть с одной или двух сторон, быть разных размеров
При проведении НСГ можно установить степень кровоизлияния, оценить размеры желудочков, смещение структур головного мозга относительно центральной линии.
Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) применимы для диагностики ВЖК, но у этих методов нет преимуществ перед НСГ, поэтому применение их лишь для первичной диагностики ВЖК не целесообразно.
Доплерографическое исследование сосудов головного мозга — имеет вспомогательное значение в диагностике ВЖК, позволяет оценить изменения кровотока в главных мозговых артериях до и после случившегося кровоизлияния.
Очень важно постоянно измерять артериальное давление у тяжелых недоношенных детей и оценивать сердечный ритм. Резкое падение артериального давления без видимой на то причины может указывать на случившееся ВЖК.
Необходимо контролировать показатели красной крови (падение уровня гемоглобина и гематокрита), следить за электролитными нарушениями, за показателями газов крови.
Спинномозговая пункция — повышенное давление при вытекании ликвора в совокупности с изменением других его параметров: примесь крови в ликворе, повышение уровня белка, снижение уровня сахара, плеоцитоз (повышение числа клеток в ликворе) и др.
Все вышеперечисленные методы обследования больного ребенка с ВЖК проводятся неоднократно. Это необходимо для оценки динамики процесса, для выявления осложнений кровоизлияний.
Об оказаниимедицинской помощи членами ЕАЭС и членам их семей
1. Настоящий Протокол разработан в соответствии с разделом XXVI Договора о Евразийском экономическом союзе и регулирует вопросы оказания медицинской помощи трудящимся государств-членов и членам семей Республики Беларусь, Республики Казахстан и Республики Армения, данные государства являются членами Союза и Сторонами, Договора ЕАЭС (далее — члены ЕАЭС)
2. Понятия, используемые в настоящем разделе, означают следующее:
«государство постоянного проживания» — государство, гражданином которого является пациент;
«пациент» — трудящийся государства-члена или член семьи, которым оказывается медицинская помощь или которые обратились за оказанием медицинской помощи независимо от наличия у них заболеваний и от их состояния;
«Медицинская помощь (в неотложной форме)» — комплекс медицинских услуг, оказываемых при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний без явных признаков угрозы жизни пациента;
«Медицинская помощь (в экстренной форме)» — комплекс медицинских услуг, оказываемых при острых заболеваниях, несчастных случаях, травмах, отравлениях и других состояниях, представляющих угрозу жизни пациента.
3. РФ обеспечивает оказание медицинской помощи членам ЕАЭС в порядке и на условиях, которые определены законодательством РФ и международными договорами.
4. РФ на своей территории предоставляют членам ЕАЭС права на получение бесплатной скорой медицинской помощи (в экстренной и неотложной формах) в том же порядке и на тех же условиях, что и гражданам РФ.
Медицинская помощь (в экстренной и неотложной формах) оказывается членам ЕАЭС в ГБУЗ «ВОКПЦ №1», г.Волжский бесплатно, независимо от наличия медицинского страхового полиса.
Возмещение затрат ГБУЗ «ВОКПЦ №1», г.Волжский на оказание медицинской помощи (в экстренной и неотложной формах) членам ЕАЭС осуществляется за счет соответствующих бюджетов бюджетной системы РФ в соответствии с действующей системой финансирования здравоохранения.
5. В случае продолжения лечения пациента в ГБУЗ «ВОКПЦ №1», г.Волжский после устранения непосредственной угрозы его жизни или здоровью окружающих оплата фактической стоимости оказанных услуг осуществляется непосредственно пациентом или из иных источников, не запрещенных законодательством государства трудоустройства, по тарифам или договорным ценам.
Диагностические методики
Для установления корректного заключения экспертам потребуется провести оценочную проверку анамнеза человека, то есть выяснить присутствие болезней крови, перенесенные прежде инсульты геморрагической природы, какие именно лекарства принимал пациент, которые поспособствовали плохой свертываемости и прочее. Кроме того, доктора проводят стандартный осмотр и предписывают прохождение дополнительных тестирований для создания полноценной картины.
 Нужно понимать, что в случае вероятности развития аномалии, стоит в экстренном порядке направиться в ближайшие медицинский центр для оказания профессиональной клинической помощи. Также, специалисты не исключают того, что больному придется проводить реанимационные мероприятия по пути в лечебное учреждение. В стационарном корпусе врачи выписывают направления на такие процедуры:
Нужно понимать, что в случае вероятности развития аномалии, стоит в экстренном порядке направиться в ближайшие медицинский центр для оказания профессиональной клинической помощи. Также, специалисты не исключают того, что больному придется проводить реанимационные мероприятия по пути в лечебное учреждение. В стационарном корпусе врачи выписывают направления на такие процедуры:
- МР-сканирование или компьютерную томограмму, в зависимости от наличия противопоказаний.
- Сдача кровеносных телец для проведения анализа, во время которого будет отчет о числе тромбоцитов в организме.
- Коагулограмное обследование.
- Электрокардиограмма.
- Проверяют показатели АД.
Если у медиков нет возможности сделать человеку магнитно-резонансную или компьютерную диагностику из-за коматозного состояния, то предписывается проведение Эхо-энцефалографии. В определенных моментах может понадобиться совершение люмбальной пункции в целях отличия геморрагии, провоцирующей попадание жидкости в спинномозговое вещество от инсульта ишемического плана.
Симптомы внутримозгового кровоизлияния
Внутримозговое кровоизлияние обычно начинается остро, с внезапной головной боли, нередко после интенсивной нагрузки. Возможны потеря сознания в течение нескольких минут, тошнота, рвота, делирий, парциальные или генерализованные судороги. Неврологические симптомы появляются внезапно и нарастают. Обширные кровоизлияния в полушариях вызывают гемипарез, а в задней ямке — симптомы поражения мозжечка или ствола (парез взора или офтальмоплегия, стерторозное дыхание, точечные зрачки, кома). Обширные кровоизлияния более чем у половины больных заканчиваются летальным исходом в течение нескольких дней. У выживших сознание возвращается и неврологический дефицит постепенно регрессирует по мере рассасывания излившейся крови.
Менее обширные кровоизлияния могут вызвать очаговую симптоматику без нарушения сознания, с умеренной головной болью и тошнотой или без них. Они протекают как ишемические инсульты, а характер симптомов зависит от локализации очага кровоизлияния.
Диагностика и лечение внутримозгового кровоизлияния
О кровоизлиянии в мозг следует думать при внезапном появлении головной боли, очаговой неврологической симптоматики и нарушения сознания, особенно у больных с факторами риска. Внутримозговое кровоизлияние следует отличать от ишемического инсульта, субарахноидального кровоизлияния и других причин острых неврологических расстройств (судорожный синдром, гипогликемия).
Показаны безотлагательные КТ и определение уровня сывороточной глюкозы у постели больного. При отсутствии КТ-признаков кровоизлияния и наличии клинических данных в пользу субарахноидального кровоизлияния больному выполняется люмбальная пункция.
Лечение внутримозгового кровоизлияния
Лечение включает симптоматическую терапию и контроль общих медицинских факторов риска. Антикоагулянты и антитромбоцитарные препараты противопоказаны, если пациент принимал антикоагулянты ранее, их действие необходимо нейтрализовать введением свежезамороженной плазмы, витамина К или переливанием тромбоцитарной массы при наличии показаний. Артериальную гипертензию следует лечить медикаментозно, только если среднее артериальное давление более 130 мм рт.ст. или систолическое артериальное давление более 185 мм рт.ст. Первоначально внутривенно вводят никардипин в дозе 5 мг/ч; затем дозу увеличивают на 2,5 мг/ч через каждые 5 мин до достижения максимальной дозы 15 мг/ч, с тем, чтобы снизить систолическое АД на 10-15 %. При гематоме полушарий мозжечка диаметром свыше 3 см, вызывающей дислокацию мозга, хирургическое опорожнение является вмешательством по витальным показаниям. Раннее опорожнение больших полушарных гематом также может спасти жизнь больного, но для них характерны частые рецидивы кровотечения, приводящие к нарастанию неврологических нарушений. Показания к раннему опорожнению глубоких гематом весьма редки, поскольку хирургическое лечение сопряжено с высокой летальностью и неврологическими осложнениями. В ряде случаев неврологические нарушения бывают минимальными в силу того, что внутримозговое кровоизлияние оказывает менее деструктивное воздействие на паренхиму мозга, чем инфаркт.
Наблюдение и лечение детей с ВЖК

Учитывая, что внутрижелудочковые кровоизлияния являются уделом, в основном, глубоко недоношенных детей, то наблюдение их осуществляется в отделении реанимации новорожденных и отделении выхаживания детей, родившихся раньше срока. Очень важен лечебно-охранительный режим в отделении. Большинство манипуляций врачи и медицинские сестры стараются приурочить к одному времени, чтобы лишний раз не беспокоить ребенка. Ведь даже взвешивание глубоко недоношенного ребенка вне стен кувеза является для него большим стрессом и может спровоцировать ВЖК. Персонал больницы очень бережно ухаживает за недоношенными малышами.
Необходимо учитывать то, что кроме ВЖК у глубоко недоношенных детей присутствует масса других сопутствующих проблем: незрелость легких и трудности с дыханием, сердечно-сосудистые нарушения, проблемы с усвоением пищи, частое наслоение инфекционного процесса и др. Поэтому и симптомы случившего кровоизлияния «перемешиваются» с признаками сопутствующих проблем. Это требует тщательного наблюдения за недоношенными крохами, взятия большого числа анализов и проведения дополнительных методов исследования.
У недоношенных детей важно следить за окружностью головы. В том случае, если она нарастает более чем 10 мм за 1 неделю, требуется периодически контролировать размеры желудочков методом НСГ.. Что касается именно лечения ВЖК, то оно зависит от степени кровоизлияния и его осложнений.
Что касается именно лечения ВЖК, то оно зависит от степени кровоизлияния и его осложнений.
- Проведение серийных спинномозговых пункций. Некоторые специалисты применяют этот метод лечения при не прекращающейся вентрикуломегалии, чтобы «разгрузить» желудочки. Хотя существуют данные о неэффективности такой терапии.
- Назначение лекарств, снижающих внутричерепное давление, обладающих противоотечным и мочегонным действием. Эти препараты лишь помогают бороться с сопутствующими проблемами при вентрикуломегалии, но «не лечат» ее.
- Наружное дренирование желудочков. В ходе операции ребенку устанавливается шунт (трубочка), соединяющий желудочек и резервуар под ликвор, который имплантируют под кожу. Это позволяет «сбрасывать» избыток ликвора из желудочков. Эта мера лечения временная.
- Установка постоянного шунта. Эту операцию проводят обычно, кода ребенок подрастет и окрепнет. Шунт устанавливается следующим образом: один конец идет в желудочек, другой выводится в брюшную полость ребенка (чаще всего), куда и будет сбрасываться лишний ликвор. Иногда случаются осложнения операции, такие как закупорка шунта или присоединение инфекции.
Описание патологии
Внутрижелудочковое кровоизлияние (ВЖК) считается аномалией геморрагического типа, при котором происходит высвобождение свободной крови из поврежденных сосудов в ткани мозга. Это случается из-за истончения стенок кровеносных каналов, чрезмерного натяжения при росте аневризмы, закупорки сосуда тромбом или эмболом. Данное состояние аналогично обычному геморрагическому инсульту с прорывом жидкости в желудочковые полости. Патология считается крайне опасной, так как фиксирует большой процент смертности. Она занимает первое место по числу летальных исходов во всем мире.
Более чем в половине случаев пациенты не выживают в течение первых 48 часов после геморрагического эпизода. Остальные больные рискуют умереть уже в первый год после стабилизации состояния. В этот период процентное соотношение достигает 90% смертей на 10% выживших. Как правило, в группу риска попадают взрослые люди, старше 50 лет, страдающие от высокого артериального давления, но увеличивается число случаев, когда в эту группу попадают молодые пациенты с другими патологиями, не связанными с артериальной гипертензией.