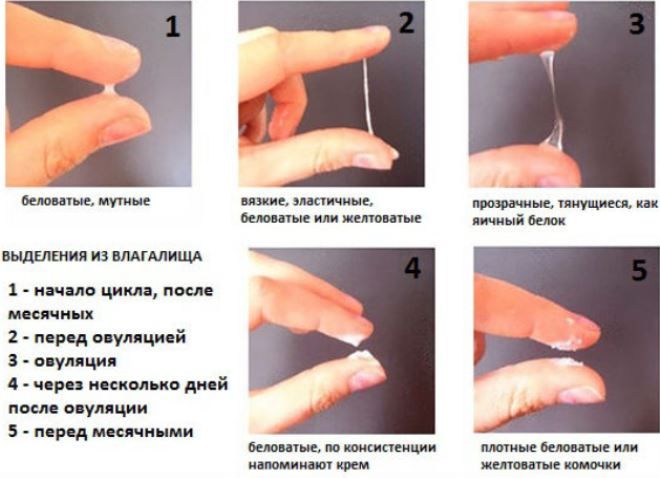
Лечение выделений из заднего прохода
Содержание:
- Симптомы Геморрагического васкулита у детей:
- Аллергический эозинофильный гастроэнтерит
- Симптомы парапроктита
- Причины заболевания
- Симптоматика болей в промежности
- Наши врачи
- Какую диагностику проводят при болях в промежности?
- Как проводят лечение болей в промежности?
- Причины жалоб при воспалении в гинекологии
- Пищевая аллергия желудочно-кишечного тракта зависит от IgE
- Вирусный цирроз печени
- Как выглядит анальная трещина при осмотре проктологом
- Оценка степени тяжести цирроза печени
- Лечение перианального дерматита
Симптомы Геморрагического васкулита у детей:
Выделяют такие основные синдромы геморрагического васкулита у детей:
- суставной
- кожный
- почечный
- абдоминальный
- злокачественный с молниеносным течением
Они могут быть выражены у ребенка в разной степени и в разной комбинации. В процесс при рассматриваемой болезни могут быть «втянуты» сосуды любой области тела, даже мозга и легких. У детей часто проявляется именно кожный синдром. Он проявляется так: на руках, ногах, попе, иногда и на торсе появляется папулезно-геморрагическая сыпь, имеющая иногда уртикарные элементы. Сыпь не симметричная. В тяжелых случаях также у ребенка сыпь сочетается с центральными некрозами, высыпания покрываются корочками. После того, как сыпь проходит, на этих участках тела остается пигментация.
При заболевании геморрагическим васкулитом у ребенка суставной синдром возникает вместе с кожным. Или же сначала появляется кожный, а за ним следует суставной (период задержки – 2-3 часа или 2-3 дня). В крупных суставах появляется более или менее интенсивная боль, которая пропадает через 2-4 дня. При новых высыпаниях суставный синдром появляется снова. Редко он бывает стойким. Чаще артрит при геморрагическом васкулите проходит довольно быстро и не оставляет деформаций.
Абдоминальный синдром также типичен для детей с диагнозом «геморрагический васкулит». Он бывает у 75% детей с этой болезнью. Часто он появляется перед кожным синдромом, из-за чего диагностика усложняется. Основным признаком являются сильные боли в животе, которые имеют схваткообразный или постоянный характер.
Абдоминальный синдром при рассматриваемом диагнозе вызван кровоизлияниями в стенку кишечника, кровоподтеками в субсерозный слой и в брыжейку. Также может быть геморрагическое пропитывание кишечной стенки и слизистой оболочки, кровавая рвота и кровавый кал.
Обильные кровотечения у ребенка могут привести к потере сознания и острой постгеморрагической анемии. У большинства детей абдоминальный синдром длится всего несколько дней. Он симулирует аппендицит, острую кишечную непроходимость, прободение язвы кишечника, перекрут кисты яичника, потому дифференциальная диагностика с этими болезнями крайне важна для эффективного лечения. Геморрагический васкулит может вызвать выше перечисленные болезни органов брюшной полости.
В более редких случаях геморрагический васкулит проявляется сосудистым поражением легких. Есть риск стремительного легочного кровотечения. Васкулит, протекающий в церебральной форме, проявляется менингеальной симптоматикой и головными болями. При различных формах васкулита у детей может появляться кровь в моче.
Аллергический эозинофильный гастроэнтерит
Аллергический эозинофильный гастроэнтерит – редкое заболевание, характеризующееся рвотой, болями в животе, анорексией, ранним чувством сытости. Больной не набирает вес, иногда наблюдается кровотечение из слизистой оболочки желудка. У некоторых детей бывает принудительный стеноз.
Заболевание может возникать у людей любого возраста, чаще у мужчин. Начало заболевания зависит от локализации и степени эозинофильной инфильтрации. В 50–75% случаев эозинофилия выявляется в крови пациента. Повышенное количество общего IgE обнаруживается у небольшого числа пациентов, и обнаруживаются специфические антитела IgE к пищевым аллергенам. Диагноз не всегда ясен сразу, но есть несколько характерных эндоскопических и гистологических признаков.
В большинстве случаев в лечении помогают кортикостероиды. Есть свидетельства того, что улучшения можно достичь только с помощью элиминационной диеты – без использования продуктов.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
- повышение температуры до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
Симптомы хронического парапроктита
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Причины заболевания
Чаще всего заболеванию способствует ряд причин. Среди них самыми распространенными считаются:
- употребление вредной и «быстрой пищи» (соленых, острых блюд, продуктов быстрого приготовления, алкоголя, напитков, содержащих кофеин);
- неправильный режим питания;
- частые запоры;
- болезни половых органов (особенно вульвовагинит у женщин и простатит у мужчин);
- геморрой;
- наличие в организме паразитов различных типов;
- переохлаждение;
- последствия венерических болезней;
- ослабление иммунитета.
Формы проктита
Выделяют острую и хроническую формы проктита. Острая форма развивается быстро. Наблюдается ранимость и поражение поверхности слизистой оболочки прямой кишки в виде отеков и изменений структуры и складчатости.
Хроническая форма проктита бывает трех видов: атрофическая, нормотрофическая и гипертрофическая.
- Для атрофической хронической формы проктита характерны истощение слизистой и сглаженность ее складок.
- При нормотрофической форме складчатость слизистой оболочки не нарушается, имеет обычный вид.
- Гипертрофическая форма характеризуется истончением и рыхлостью складок слизистой прямой кишки.
Хроническая форма протекает на протяжении длительного периода времени и характеризуется глубоким поражением слизистой прямой кишки.
При хронической форме наблюдаются:
- периодические боли ануса или области прямой кишки;
- длительные запоры;
- слизь при дефекации.
Симптомами острой формы проктита чаще всего являются:
- боли в прямой кишке и промежности, особенно в период дефекации;
- ложные позывы стула;
- наличие гнойных кровянистых выделений во время дефекации;
- повышение температуры тела;
- сильное жжение и ощущение тяжести в прямой кишке;
- частые запоры и расстройства желудка;
- чувство усталости и недомогания.
Острый проктит бывает разных видов, каждый из которых имеет характерные симптомы.
- Катарально-геморроидальный проктит сопровождается гиперемией и точечными кровоизлияниями в слизистой оболочке прямой кишки.
- При катарально-гнойном проктите на прямой кишке наблюдаются гнойные выделения, напоминающие налет.
- Полипозный проктит сопровождается тугими болезненными наростами на слизистой оболочке.
- При эрозивной форме проктита на поверхности прямой кишки развиваются язвы и эрозии.
Виды проктита
В зависимости от причины, вызвавшей заболевание, различают следующие виды проктита:
- гонорейный;
- лучевой;
- застойный;
- алиментарный;
- паразитарный.
Гонорейный проктит возникает в результате заражения заднего прохода гнойными выделениями, содержащими гонококки, путем попадания из мочеполовых путей. Поражает нижнюю часть прямой кишки (приблизительно 3-4 см над наружным сфинктером).
Развитие лучевого язвенного проктита происходит не сразу, а через несколько месяцев после проведенной рентгенотерапии при подозрении опухоли женских половых органов. При этой форме проктита характерны: постоянное давление в кишке, ложные позывы дефекации, слизистые кровянистые выделения.
Застойный проктит возникает у лиц, часто страдающих запорами.
Алиментарный проктит характерен для людей, которые неправильно питаются и ведут нездоровый образ жизни.
Паразитарный проктит вызывают трихомонады, балантидии и дизентерийные амебы.
Диагностика проктита
Для диагностирования заболевания необходимо:
- сделать ректоскопию;
- сдать анализ кала;
- провести бактериологическое исследование;
- выполнить биопсию слизистой прямой кишки.
Симптоматика болей в промежности

Клиническая картина, которая дополняет боли в промежности у женщин и мужчин, может быть различной, поскольку зависит от патологии, которая их вызвала. Это значит, что симптоматика бывает разной. Чаще всего встречается следующее:
- или влагалища;
- Иррадиирование болей в таз, поясничную область и низ живота;
- Усиление болей при физических нагрузках;
- Частые позывы к мочеиспусканию;
- Гной и и сперме;
- Усиление болей во время полового акта;
- Ощущения постороннего предмета в прямой кишке;
- Повышенная температура тела.
Клинические проявления, характерные для того или иного заболевания, представлены в нашей таблице ниже:
| Заболевания | Дополнительная симптоматика |
|---|---|
| Простатит |
|
| Травмы промежности |
|
| Новообразования простаты злокачественной природы |
|
| Воспалительные процессы влагалища |
|
Наши врачи

Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием

Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:

- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Как проводят лечение болей в промежности?
Лечение подобной симптоматики в нашей клинике всегда направлено на устранение причины, которая её вызвала. Это значит, что тактику разрабатывает лечащий врач в индивидуальном порядке. Для того, чтобы устранить боли в промежности, используют следующие методы:
- медикаментозные: приём фармакологических препаратов с антибактериальным и противовоспалительным эффектом, а также мазей и ректальных свечей;
- физиотерапевтические: магнитная, сверхчастотная и лазерная терапия.
Их, также, подбирают индивидуально. Исключение составляет лишь лечение народными методами, которое предусматривает приём ванночек с добавлением отваров ромашки и календулы, хмеля и листьев брусники, дубовой коры и тысячелистника. Специалисты ЦЭЛТ прибегают к хирургическому вмешательству лишь в крайних случаях, при наличии следующих показаний:
- новообразования доброкачественной природы;
- новообразования злокачественной природы;
- МЧБ;
- отсутствие желаемых результатов от консервативного лечения.
Беременные женщины, которые страдают от болей в промежности, находятся под тщательным контролем наших акушеров-гинекологов. При необходимости, после родов им может быть проведена операция.
- Постгерпетическая невралгия
- Боли внизу живота
Причины жалоб при воспалении в гинекологии
Мочеполовая система женщины достаточно уязвима. Без соблюдения правил гигиены и без предохранения от различных повреждений и инфекций, эти органы часто страдают от разных заболеваний. Подразделяются такие патологические процессы на такие типы:
Специфические инфекции женских половых органов — чаще всего они возникают из-за поражения возбудителями в результате передачи половым путём. Чаще всего это воспаления, связанные с венерическими болезнями:
- Хламидиоз
- Уреаплазмоз
- Микоплазмоз
- Гарднереллез
- Сифилис
- Гонорея
- Трихомониаз
- Генитальный герпес
- ВПЧ (вирус папилломатомы)
- ВИЧ (возбудитель: вирус иммунодефицита человека)
- Гепатиты (возбудитель: чаще вирус гепатита С)
Читать о заболеваниях, передающихся половым путем (ЗППП)
Пищевая аллергия желудочно-кишечного тракта зависит от IgE
Большая поверхность слизистой оболочки кишечника постоянно подвергается воздействию посторонних веществ – от пищевых белков, естественной микрофлоры до болезнетворных микроорганизмов. Теоретически любой пищевой белок может сенсибилизировать организм и вызывать системные реакции быстрого типа.
Наиболее распространенные аллергены – водорастворимые гликопептиды.
- В 85% случаев ПА у детей вызывает коровье молоко (КМ), яйца, арахис, соевые бобы, орехи, рыба, моллюски и пшеница. Большинство детских аллергий развиваются с годами.
- Наиболее распространенные пищевые аллергены у взрослых – земля, фундук, грецкие орехи, фисташки, кешью, морепродукты.
Пищевая аллергия желудочно-кишечного тракта зависит от IgE
Симптомы ЖКТ обычно развиваются в период от нескольких минут до 2 часов после контакта с пищевым аллергеном. Симптомы ЖТ часто сочетаются с аллергическими симптомами других систем органов – кожи, дыхательных путей. Пациентов беспокоят тошнота, рвота, боли в животе. Брюшные колики обычно возникают через 1-2 часа, диарея – через 2-6 часов.
К врачу обычно больные обращаются по поводу плохого аппетита, плохого набора веса, периодических болей в животе. Часто с положительными кожными прик-тестами (ODM) на пищевые аллергены обнаруживаются в тестах повышенные уровни общего IgE и специфических антител IgE в сыворотке.
IgE-индуцированная локализованная пищевая аллергия называется синдромом оральной аллергии. Это форма контактной аллергии (эквивалент слизистой крапивницы), которая обычно поражает полость рта и горло. Основные аллергены – это фрукты и овощи – дыни, бананы, яблоки, киви, помидоры, лук-порей.
Клинические симптомы появляются очень быстро, часто во время еды, и длятся около 5-30 минут. Зуд губ, языка, неба, глотки, жжение, припухлость, покраснение, иногда зуд в ушах. Синдром оральной аллергии чаще всего встречается у подростков и взрослых с сезонным аллергическим ринитом, аллергией на пыльцу. Симптомы вызваны термостойкими аллергенами свежих фруктов и овощей, которые перекрестно реагируют с аллергенами пыльцы. Например, пациенты с аллергией на пыльцу березы.
Вирусный цирроз печени
Вирусный цирроз печени имеет следующие клинико-лабораторные особенности, которые необходимо учитывать при его диагностике.
- Наиболее часто вирусный цирроз печени наблюдается в молодом и среднем возрасте, причем чаще у мужчин.
- Можно установить четкую связь развития цирроза печени с перенесенным острым вирусным гепатитом. Выделяют два варианта вирусного цирроза печени: ранний, развивающийся в течение первого года после острого гепатита В, и поздний, развивающийся в течение длительного латентного периода. Выраженными цирротическими свойствами обладают вирусы гепатита D и С. Хронические гепатиты, вызванные этими вирусами, часто трансформируются в цирроз печени. Хронический гепатит С может длительно протекать клинически довольно доброкачественно и все же закономерно приводит к развитию цирроза печени.
- Вирусный цирроз печени чаще всего является макронодулярным.
- Симптомы цирроза печени напоминают острую фазу вирусного гепатита и также проявляется выраженными астеновегетативным, диспептическим синдромами, желтухой, лихорадкой.
- Функциональная недостаточность печени при вирусной форме цирроза появляется достаточно рано (обычно в периоды обострения заболевания).
- В стадии сформировавшегося цирроза печени варикозное расширение вен пищевода и желудка, геморрагический синдром при вирусной этиологии цирроза наблюдаются чаще, чем при алкогольном циррозе.
- Асцит при вирусном циррозе печени появляется значительно позже и наблюдается реже, чем при алкогольном.
- Показатели тимоловой пробы при вирусном циррозе достигают наиболее высоких значений по сравнению с алкогольным циррозом печени.
- Для вирусного цирроза печени характерно выявление серологических маркеров вирусной инфекции.
Как выглядит анальная трещина при осмотре проктологом
Этот дефект похож на царапину или удлиненную язвочку, расположенную на слизистой возле анального отверстия. Ее направление может быть любым:
- Передним – в сторону половых органов.
- Задним – по направлению к копчику.
- Средним – влево или вправо
Иногда обнаруживается два дефекта, расходящихся от ануса. Такая патология называется «целующейся». Несмотря на романтичное название, это заболевание доставляет пациентам в два раза больше неудобств, поскольку обе трещинки воспаляются и болят.
Свежие дефекты похожи на щелевидные разрывы с ровными краями. Они ярко-красные и воспалённые. Постепенно их дно и края становятся плотными, а форма – неровной. Около старых очагов формируются «сторожевые бугорки» в виде полипов, которые могут болеть и кровоточить.
Уточнить характер поражения и выявить сопутствующие патологии можно с помощью аноскопии или ректороманоскопии, которые таким больным проводятся с обезболиванием.
Стоимость услуг проктолога в Университетской клинике
| Услуга | Цена, руб. |
| Прием врача онколога, проктолога, первичный | 2000 |
| Прием врача онколога, проктолога, повторный | 1700 |
| Ректальное УЗИ | |
| Диагностическая аноскопия | 1000 |
| Все цены ⇒ |
При постановке диагноза очень важна дифференциальная диагностика. Врач исключает:
- Прямокишечные свищи, при которых около заднего прохода обнаруживается язвочка с углублением – свищевым ходом.
- Злокачественные опухоли, которые могут выглядеть как линейные дефекты или язвы различных размеров.
- Повреждения слизистой, возникшие при молочнице. Кандидоз часто проявляется на перианальных складках. Вокруг заднего прохода обнаруживается белый налет, похожий на свернувшийся творог, при удалении которого видна изъязвленная слизистая.
- Сифилитический очаг, который может иметь различную форму и располагаться возле прямой кишки и внутри нее.
- Генитальный герпес. При этой вирусной инфекции на слизистой возле ануса образуются язвочки и кровоточащие трещинки.
- Грибковую инфекцию – актиномикоз, приводящий к развитию язвенных очагов вокруг заднего прохода.
- Туберкулёзное язвенное поражение, тоже образующееся на слизистой. Это заболевание все чаще встречается у социально-благополучных пациентов.
При подозрении на инфекции проводится ПЦР-диагностика крови и соскоба из анального канала.
Оценка степени тяжести цирроза печени
Клиническая оценка стадии и степени тяжести цирроза печени основана на выраженности портальной гипертензии и печеночно-клеточной недостаточности. Степень тяжести цирроза печени можно оценить также с помощью диагностического комплекса Child-Pugh (Чайлд-Пью), который включает оценку содержания в сыворотке билирубина, альбумина, протромбина, а также выраженности печеночной энцефалопатии и асцита.
Степень тяжести цирроза печени по Child-Pugh высоко коррелирует с показателями выживаемости больных и результатами трасплантации печени, продолжительность жизни больных, относящихся к классу А составляет в среднем 6-7 лет, к классу С — 2 месяца.
Важнейшей задачей клинического и лабораторного обследования больного является своевременное распознавание осложнений цирроза печени.
Наиболее важные осложнения цирроза печени:
- энцефалопатия с развитием печеночной комы;
- профузные кровотечения из варикозно расширенных вен пищевода и желудка;
- кровотечения из варикозно расширенной нижней геморроидальной вены;
- тромбоз воротной вены;
- присоединение вторичной бактериальной инфекции (пневмония, сепсис, перитонит);
- прогрессирующая печеночно-почечная недостаточность);
- трансформация цирроза печени в цирроз-рак.
[], [], [], [], [], [], []
Лечение перианального дерматита
Несмотря на то, что лечение назначается исходя из этиологии болезни, существует ряд принципов, придерживаться которых должен каждый пациент:
- Соблюдение правил личной гигиены. При первых признаках воспаления в области ануса, подмываться необходимо после каждого акта дефекации. Для этих целей необходимо использовать слабый раствор марганцовки или отвары противовоспалительных трав, что не позволит развиться вторичной инфекции;
- При дерматите перианальной области необходимо носить только хлопчатобумажное белье;
- Исключить из питания копченые, перченные и острые блюда. Диетическое питание сделает основное лечение более эффективным.
Медикаментозная терапия перианального дерматита у взрослых предполагает использование мазей и направлена на снятие зуда, жжения и раздражения вокруг анального отверстия. Для местного лечения назначают:
- цинковую мазь;
- антисептические препараты;
- антигистаминные средства;
- декспантенол.
При грибковом поражении прописывают противогрибковые медикаменты:
- Микосептин;
- Тридерм;
- Канастен;
- Кандид и др.
Лечение бактериального дерматита перианальной области предполагает вскрытие гнойных пустул и дальнейшую обработку их зеленкой, синькой, фукарцином и нанесением антибактериальных мазей.
При обнаружении энтеробиоза лечение проводят противоглистными препаратами:
- Пирантелом;
- Вормилом;
- Медамином;
- Пиперазином;
- Вермоксом.
Терапия аллергического перианального дерматита заключается в приеме антигистаминных препаратов:
- Супрастин;
- Диазолин;
- Тавегила;
- Кларитин.
Вышеперечисленные препараты также могут назначаться для устранения болезненного жжения и зуда.
Наличие хронических заболеваний кишечника и дисбактериоз являются показанием для лечения первичного недуга у проктолога или гастроэнтеролога.
Физиотерапевтическое лечение перианального дерматита направлено на снятие воспаления и стабилизацию процесса заживления пораженных участков кожи вокруг ануса. Наиболее эффективны такие процедуры, как ванночки с добавлением лекарственных средств, лечение магнитным полем, лазерная терапия, ультразвук и т. д.