Хроническая дыхательная недостаточность
Содержание:
Возникновение, течение и исход заболевания
Большинство случаев легочной недостаточности развивается по причине нарушения вентиляции в альвеолах.
При всех видах дыхательной недостаточности из-за нехватки кислорода в крови активизируются процессы компенсации в организме. Чаще всего, развиваются повышенное продуцирование эритроцитов, патологически высокое количество гемоглобина и повышение минутного объема кровообращения. На стадии развития патологии данные механизмы компенсируют дыхательную недостаточность. При значительном прогрессировании недостаточности эти процессы уже не могут возместить нехватку кислорода и сами провоцируют развитие другой патологии – легочного сердца.
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность;
- менингит;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
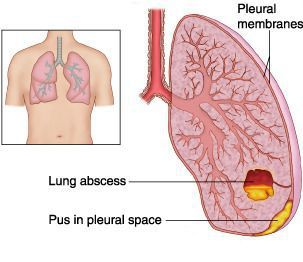
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов.
Причины обструктивного бронхита
Острый обструктивный бронхит вызывают:
- респираторно-синцитиальные вирусы;
- вирус парагриппа третьего типа;
- вирус гриппа;
- риновирус;
- аденовирус;
- вирусно-бактериальная ассоциация.
Также провокаторами острой формы болезни легких могут быть ДНК персистирующие инфекционные возбудители — хламидии, вирус герпеса, микоплазмы.
Наиболее часто диагноз ставится детям с ослабленной иммунной системой, которые часто болеют, а также детям, имеющим наследственную предрасположенность, страдающим от аллергических реакций.
Развитию хронического бронхита способствуют:
- активное/пассивное курение;
- загрязненный воздух (особенно, если в нем содержится двуокись серы);
- неблагоприятные условия труда (работа с кадмием, кремнием).
Лучшие врачи по лечению обструктивного бронхита
9.4
Гастроэнтеролог
Кардиолог
Терапевт
Ревматолог
Врач высшей категории
Славина Ирина Борисовна
Стаж 28
лет
Медцентр ОН КЛИНИК на Парке культуры
г. Москва, Зубовский б-р, д. 35, стр. 1
Парк культуры
580 м
Парк культуры
630 м
Смоленская
1.3 км
8 (499) 519-37-05
9.6
Терапевт
Василенко Людмила Михайловна
Стаж 28
лет
Медцентр ОН КЛИНИК на Цветном бульваре
г. Москва, Цветной б-р, д. 30, корп. 2
Цветной бульвар
390 м
Трубная
540 м
Сухаревская
920 м
8 (499) 519-37-05
9.6
Терапевт
Лебедь Дмитрий Николаевич
Стаж 27
лет
Медицинский центр ОН КЛИНИК на Таганке
г. Москва, ул. Воронцовская, д. 8, стр. 6
Марксистская
300 м
Таганская
490 м
Таганская
540 м
8 (499) 519-37-05
7.8
Гастроэнтеролог
Терапевт
Пульмонолог
Врач высшей категории
Лапинская Людмила Алексеевна
Стаж 41
год
Клиника Здоровья на Третьяковской
г. Москва, Климентовский пер., д. 6
Новокузнецкая
230 м
Третьяковская
290 м
Третьяковская
330 м
8 (499) 116-78-86
10
Аллерголог
Пульмонолог
Врач высшей категории
Панина Ирина Валентиновна
Стаж 22
года
Медицинский центр К-Медицина
г. Москва, Проспект Мира, д. 105, стр. 1
ВДНХ
730 м
Алексеевская
790 м
8 (499) 519-38-31
10
Терапевт
Врач высшей категории
Доцент
Николаева Лариса Ивановна
Стаж 36
лет
Кандидат медицинских наук
Медицинский центр МедикСити на Полтавской
г. Москва, ул. Полтавская, д. 2
Савеловская
1.1 км
8 (499) 519-39-65
8.8
Аллерголог
Пульмонолог
Иммунолог
Врач первой категории
Царевский Кирилл Львович
Стаж 14
лет
Чудо Доктор на Школьной 46
г. Москва, Школьная, д. 46
Площадь Ильича
340 м
Римская
980 м
8 (499) 519-36-12
9.8
Кардиолог
Терапевт
Пульмонолог
Врач высшей категории
Закараева Сацита Гиланиевна
Стаж 29
лет
Кандидат медицинских наук
Клиника Московский доктор
г. Москва, ул. Коктебельская, д. 2, корп. 1
Бульвар Дмитрия Донского
500 м
Улица Старокачаловская
800 м
8 (499) 969-29-32
9.8
Терапевт
Иммунолог
Врач высшей категории
Буцких Юлия Владимировна
Стаж 22
года
Лечебно-диагностический центр Кутузовский
г. Москва, ул. Давыдковская, д. 5
Славянский бульвар
1.1 км
8 (499) 519-36-13
9.6
Гастроэнтеролог
Кардиолог
Терапевт
Врач первой категории
Камбарова Асель Алымовна
Стаж 10
лет
Кандидат медицинских наук
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
8 (499) 969-25-84
Определение болезни. Причины заболевания
Обструктивный бронхит — это воспаление бронхов, которое сопровождается сужением их просвета (обструкцией), бронхоспазмом и нарушением проходимости воздуха. Проявляется одиночным, но достаточно частым кашлем, шумным, затруднённым дыханием и свистящими звуками на выдохе .
С обструктивным бронхитом сталкиваются дети любого возраста. В основном он возникает в период, начиная с 6 месяцев до 5 лет. Ему подвержены дети с ослабленным иммунитетом, аллергией, генетической предрасположенностью, повторными и затяжными ОРВИ .
Число заболеваний, протекающих с синдромом бронхообструкции, неуклонно растёт, хотя причины этого пока неясны. В России заболеваемость обструктивным бронхитом составляет 75-250 случаев на 1000 детей 1-3 лет, что на 2 порядка выше, чем при пневмонии. В амбулаторной практике США распространённость заболевания оценивается в 60-70 случаев на 1000 детей 0-2 лет, однако к 4-м годам и старше этот показатель резко снижается до 35 случаев на 1000 детей .
Чаще всего обструктивный бронхит развивается в ответ на респираторные вирусы, особенно на респираторно-синцитиальный вирус. Он является причиной болезни у 85 % детей до 6 месяцев и 28 % детей постарше . Реже заболевание вызывают другие респираторные инфекции:
- риновирусы — у недоношенных детей (особенно с бронхолёгочной дисплазией и находящихся на искусственном вскармливании) ;
- вирусы парагриппа 3-го типа — у детей 1-3 лет;
- аденовирусы — у детей 4-6 лет;
- вирусы парагриппа;
- энтеровирусы.
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
- Отягощённое течение беременности и родов, недоношенность младенца, внутриутробное инфицирование плода, поражение центральной нервной системы на последних неделях беременности, во время или после родов, раннее искусственное вскармливание, дистрофии.
- Особенности, свойственные детям до 3 лет: незрелость иммунной системы, обильное кровоснабжение лёгочной ткани, повышенная проницаемость сосудов, малый диаметр и рыхлость подслизистого слоя бронхов, повышенная податливость их хрящей, вязкость бронхиального секрета, недоразвитие гладкомышечной и эластической ткани.
- Долгое пребывание малыша в горизонтальном положении, более длительный сон, частый плач.
- Употребление алкоголя, пассивное и активное курение во время беременности или кормления — всё это подавляет иммунитет младенца, тормозит созревание и развитие его центральной нервной системы.
- Неблагоприятные факторы внешней среды: воздействие аммиака, хлора, сернокислого газа, окиси углерода, различных кислот, угольной и цементной пыли.
- Частые переохлаждения из-за чрезмерно низкой температуры воздуха в районах крайнего Севера, повышенная влажность и другие факторы, связанные с климатом и географией.
- Аллергический фактор: повышенная чувствительность к продуктам, домашней пыли и шерсти животных. В таких случаях обструктивному бронхиту может сопутствовать аллергический дерматит, ринит и/или конъюнктивит .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
- возраст малыша до года;
- тяжёлая степень обструкции;
- наличие тяжёлой сопутствующей патологии;
- отягощённый преморбидный фон (рахит, недоношенность, перинатальная энцефалопатия и др.);
- асоциальная семья.
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии
- Этиотропное лечение — направлено на борьбу с причиной развития болезни. Может включать противовирусные и при необходимости иммунотропные препараты. Использовать их в рутинной практике Союз педиатров России не рекомендует, но при наличии признаков гриппа их применение оправдано . Антибактериальные средства могут назначать только при развитии бактериальных осложнений или активации внутренней микрофлоры.
- Патогенетическая терапия — подавляет механизмы, ведущие к обструкции бронхов. Показаны ингаляции с селективными бронхолитиками или ингаляционными глюкокортикостероидами через специальное устройство — компрессорный небулайзер.
- Симптоматическая терапия — приём жаропонижающих препаратов.
- Улучшение дренажной функции бронхов и уменьшение вязкости мокроты. Для разжижения секрета и ускорения его выхода из бронхов показаны муколитики, мукокинетики, употребление достаточного количества жидкости. Отхождению мокроты также способствует перкуссионный массаж грудной клетки, вибромассаж и постуральный дренаж — принятие специального положения, особенно после ингаляции.
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
- индивидуальная непереносимость того или иного препарата;
- побочные действия назначенного средства;
- передозировка препарата при несоблюдении правил его приёма .
Анафилактический шок
Это вазогенный шок, возникающий при действии аллергена на организм потерпевшего и проявляющийся гиперактивным ответом немедленного типа.
Анафилактическую реакцию способны вызвать медицинские препараты:
- сыворотки,
- антибиотики,
- препараты крови,
- местные анестетики (новокаин),
- средники для наркоза (тиопентал натрия, сомбревин, диазепам и др.),
- рентгеноконтрастные вещества,
- другие йодсодержащие соединения.
В быту аллергенами могут быть:
- определенная пища,
- химические вещества (дезинфекционные растворы, косметика, моющие средства),
- яды насекомых,
- шерсть животных и т.п.
Предпосылкой реакции является наличие в крови предварительно сенсибилизированного организма антител к этим веществам. В результате взаимодействия антител с антигенами выделяются биологически активные вещества (гистамин, брадикинин, медленно реагирующая субстанция анафилаксии и др.). Они вызывают резкое расширение артериол и отток крови в систему микроциркуляции, повышают проницаемость сосудистой стенки и способствуют выходу жидкой части крови в паравазальной ткани. Наступает катастрофическое уменьшение притока крови к сердцу и его выброса, падение артериального давления и остановка кровообращения (по типу «неэффективного сердца»).
При поступлении аллергена в организм в зависимости от скорости возникновения реакции различают следующие формы шока:
- молниеносная — шок развивается в течение 10 мин;
- немедленная — дошоковий период длится до 30-40 мин;.
- замедленная — шок проявляется через несколько часов.
Молниеносный шок может возникать без предвестников или с предвестниками. Частыми предвестниками есть ощущение жара, покраснение и зуд кожи, пульсация в голове, страх с дальнейшей потерей сознания. Немедленная и замедленная формы шока протекают всегда с предвестниками и проявляются различными вариантами клинического течения в дошоковом периоде:
• Кожный (зуд кожи, ее покраснение и крапивница).
• Церебральный (нестерпимая головная боль, тошнота, слепота, потеря сознания и судороги).
• Астмоидный (удушье, обусловленное отеком гортани, трахеи и бронхоспазмом).
• Коронарный (загрудинная боль, гипотензия).
• Брюшной (вздутие живота, боль в эпигастрии, тошнота, рвота).
При возникновении шока доминирует клиника падение артериального давления (коллапс), потери сознания и нарушения функции внешнего дыхания.
Для предупреждения заболевания в подавляющем большинстве случаев решающее значение имеет детальный сбор аллергологического анамнеза и соблюдение правил введения лекарств: с предварительным пробами на чувствительность (к антибиотикам, сывороток) и постепенным увеличением концентрации веществ (введение сыворотки по Безредко). В каждом отделении, медицинском учреждении должна быть наготове аптечка для оказания неотложной помощи при анафилактическом шоке.
Укомплектование аптечки:
- Раствор адреналина гидрохлорида 0,1% -1 мл (3 амп.)
- Одноразовая система — 2 шт. и шприцы одноразового использования по 2, 5, 10 мл (2-4 шт.).
- Изотонический раствор натрия хлорида 0,9% —400 мл (2 фл.)
- Полиглюкин 400 мл или стабизол (рефортан) — (1-2 фл.)
- Раствор дофамина 0,5% — 5 мл (4-6 амп.)
- Раствор преднизолона 30 мг (3-5 амп.).
- Раствор хлористого кальция 10% — 10 мл (2 амп.)
- Раствор эуфиллина 2,4% — 10 мл (2 амп.)
- Ручной портативный дыхательный аппарат.
- Венозный жгут.
- Антигистаминные средники р-р димедрола 1% — 1 мл (3-4 амп.), р-р пипольфена 2,5% — 2 мл (2-3 амп.).
4.Лечение
Учитывая многообразие и обилие возможных причин, было бы неправомерным говорить о лечении дыхательной недостаточности: конечно, устранять необходимо причины, а не следствия. Во всех случаях следует в максимально возможной степени восстановить проходимость воздухоносных путей (или убедиться в том, что они проходимы), исследовать функцию газообмена, нормализовать состав крови, обеспечить полноценную гемодинамику. Следует, однако, повторить, что хроническая дыхательная недостаточность далеко не всегда является принципиально обратимой и излечимой: она склонна постепенно, медленно, но неуклонно прогрессировать, вызывая все новые осложнения.
Ключевым прогностическим фактором является своевременность обращения за помощью.
Осложнения искусственной вентиляции легких
Осложнения могут быть связаны с интубацией трахеи или проведением ИВЛ. В первом случае может возникать синусит, вентилятор-ассоциированная пневмония, стеноз трахеи, повреждение голосовых связок, образование трахеально-пищеводных или трахеально-сосудистых фистул. Осложнениями ИВЛ являются пневмоторакс, гипотензия и вентилятор-ассоциированное повреждение легких (ВАПЛ), последние связаны с поражением дыхательных путей или паренхимы легких в результате циклического закрытия и открытия воздушного пространства, избыточного растяжения легких или обеих причин одновременно.
При возникновении острой гипотензии у пациента с ИВЛ в первую очередь необходимо исключить напряженный пневмоторакс. Гипотензия чаще всего является результатом уменьшения венозного возврата при повышенном внутригрудном давлении, когда используется высокое ПДКВ или у больного применяется высокое внутреннее ПДКВ при астме/ХОБЛ; особенно часто это возникает при гиповолемии. Гипотензия также может быть результатом симпатолитического действия седативных препаратов, используемых при интубации и вентиляции. После исключения напряженного пневмоторакса и причин гипотензии, связанных с вентилятором, необходимо отсоединить пациента от аппарата и осуществлять ручную вентиляцию легких мешком по 2-3 вдоха в минуту 100 % кислородом на фоне коррекции гиповолемии (500-1000 мл солевого раствора у взрослых, 20 мл/кг у детей). При быстром улучшении состояния предполагается наличие связи клинической проблемы с ИВЛ и требуется коррекция параметров вентиляции.
Как и у всех пациентов в критическом состоянии, необходимо проводить профилактику тромбоза глубоких вен и желудочно-кишечных кровотечений. В первом случае профилактика проводится гепарином в дозе 5000 единиц подкожно дважды в день или используются компрессионные устройства (бинты, чулки и др.). Для профилактики желудочно-кишечных кровотечений назначают Н2-блокаторы (например, фамотидин 20 мг внутрь или внутривенно 2 раза в день) или сукральфат (1 г внутрь 4 раза вдень). Ингибиторы протонной помпы должны применяться у пациентов с активным кровотечением или в том случае, если ранее они уже были назначены.
Наиболее эффективный способ снижения вероятности осложнений — сокращение продолжительности ИВЛ.
Механизм дыхания
В норме во время вдоха в плевральной полости создается отрицательное давление, градиент давления между атмосферным воздухом и легкими создает поток воздуха. При ИВЛ градиент давления создается аппаратом.
Пиковое давление измеряется при открытии дыхательных путей (РаО2) и создается аппаратом ИВЛ. Оно представляет собой общее давление, необходимое для преодоления сопротивления вдыхаемого потока (давление сопротивления), эластичной тяги легких и грудной клетки (эластичное давление) и давление в альвеолах в начале вдоха (положительное давление в конце выдоха ПДКВ). Таким образом:
Давление сопротивления — это производное сопротивления проводящих путей и воздушного потока
При механической вентиляции воздушный поток должен преодолеть сопротивление дыхательного контура, эндотрахеальной трубки и, самое важное, дыхательных путей пациента. Даже когда эти факторы постоянны, увеличение потока воздуха увеличивает давление сопротивления
Эластичное давление — производное эластичности легочной ткани, стенки грудной клетки и объема инсуфлированного газа. При постоянном объеме эластичное давление увеличивается при снижении растяжимости легких (как при фиброзе) или ограничении экскурсии грудной клетки или диафрагмы (как при напряженном асците).
Давление в конце выдоха в альвеолах в норме равно атмосферному. Однако если воздух полностью не выходит из альвеол при обструкции дыхательных путей, при сопротивлении потоку воздуха или укорочении времени выдоха, давление в конце выдоха будет превышать атмосферное. Такое давление называется внутренним или автоПДКВ, чтобы отличать его от наружного (лечебного) ПДКВ, создаваемого аппаратом ИВЛ.
При любом повышении пикового давления (например, выше 25 см вод. ст.) необходимо оценить относительный вклад давления сопротивления и эластичного давления путем измерения давления плато. Для этого клапан выдоха оставляется закрытым на дополнительные 0,3-0,5 с после вдоха, задерживая выдох. В течение этого периода давление в дыхательных путях снижается, так как поток воздуха прекращается. В результате такого приема давление в конце вдоха представляет собой эластичное давление (предполагая, что пациент не делает попыток самостоятельного вдоха или выдоха). Разница между пиковым и давлением плато есть давление сопротивления.
Повышенное давление сопротивления (например, выше 10 см вод. ст.) свидетельствует о нарушении проходимости эндотрахеальной трубки за счет повышенной секреции, образования сгустков или бронхоспазма. Повышенное эластическое давление (более 10 см вод. ст.) указывает на снижение растяжимости легких из-за отека, фиброза или ателектаза доли легкого; экссудативного плеврита большого объема или фиброторакса, а также на экстрапульмональные причины: опоясывающий ожог или деформацию грудной клетки, асцит, беременность или сильное ожирение.
Внутреннее ПДКВ может быть измерено у пациента без спонтанной вентиляции с задержкой конца выдоха. Сразу же перед вдохом закрывается клапан выдоха на 2 с. Поток уменьшается, исключается давление сопротивления; результирующее давление отражает давление в альвеолах в конце выдоха (внутреннее ПДКВ). Неколичественный метод оценки внутреннего ПДКВ основан на определении следов экспираторного потока. Если экспираторный поток продолжается до начала следующего вдоха или грудная клетка пациента не принимает исходную позицию, то это значит, что есть внутреннее ПДКВ. Последствиями повышенного внутреннего ПДКВ являются увеличение инспираторной работы системы дыхания и уменьшение венозного возврата.
Выявление внутреннего ПДКВ должно подтолкнуть на поиск причины обструкции дыхательных путей, хотя высокая минутная вентиляция (более 20 л/мин) сама по себе может быть причиной появления внутреннего ПДКВ при отсутствии препятствий потоку воздуха. Если причина в ограничении потока, то можно уменьшить время вдоха или частоту дыхания, увеличивая таким образом фракцию выдоха в дыхательном цикле.