Ультразвуковая эхоэнцефалография
Содержание:
- Диагностика
- Как проходит процедура эхоэнцефалографии?
- Симптомы
- Как записаться к неврологу
- Что такое Эхоэнцефалография?
- Техника проведения эхоэнцефалографии
- Расшифровка электроэнцефалограммы
- Показания к проведению эхоэнцефалографии:
- Диагностика
- Часто задаваемые вопросы
- Профилактика тенезмов
- Последние комментарии
- Ответы на самые частые вопросы
- Функциональная диагностика в неврологии
- Очаговая дистрофия миокарда
- Причины возникновения
- Ответы на распространенные вопросы
- Симптоматика
- Ответы на некоторые популярные вопросы
- Лечение мышиной лихорадки
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.
-
Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
-
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
-
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
-
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
-
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
-
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
-
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
-
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
-
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
-
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Внимание!
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…
Как проходит процедура эхоэнцефалографии?
Эхоэнцефалографию обычно выполняют в положении больного лежа, но возможно ее проведение и в положении больного сидя. Ультразвуковой датчик, рабочая поверхность которого смазана (для обеспечения акустического контакта) вазелиновым маслом, последовательно прикладывают к различным участкам головы, также предварительно обработанным вазелиновым маслом. Ультразвуковые сигналы, преобразованные в электрические импульсы, появляются на экране аппарата в виде кривой — ультразвуковой энцефалограммы (эхоэнцефалограммы), которую фотографируют и анализируют. Оптимальные условия для получения эхосигнала создаются при установке датчика на боковой поверхности головы на 4-5 см выше наружного слухового прохода по бинаурикулярной линии, проходящей через теменную область.
Симптомы
На начальных стадиях симптомы псевдомембранозного колита могут быть не слишком разнообразными — обычно это боль в области живота и диарея. По мере развития заболевания количество симптомов увеличивается, поэтому проявляется следующее:
- Регулярная диарея, которая изнуряет пациента, сильно снижает качество его жизни.
- Изменение цвета каловых масс. Они приобретают зеленый оттенок. Также нередко в них наблюдаются примеси слизи и крови.
- Увеличение количества мочи.
- Обезвоживание — на фоне постоянной диареи.
- Повышенная температура тела, судороги.
- Слабость, быстрая утомляемость, головные боли.
- Проблемы с аппетитом — часто больной просто не может есть.
- Вздутие живота, схваткообразные боли — как правило, они локализуются в левой части.
- Учащенный пульс, сниженное давление.
Очевидно, что такие симптомы псевдомембранозного колита не являются специфическими — они могут встречаться и при других заболеваниях ЖКТ, поэтому для точного диагноза потребуется комплексное, очень тщательное обследование.
Как записаться к неврологу
АО «Медицина» (клиника академика Ройтберга) в Москве предлагает услуги европейского уровня по диагностике, лечению и профилактике мигрени. Для получения высококвалифицированной медицинской помощи необходимо записаться к неврологу, который проведет осмотр и комплексное медицинское обследование.
Для записи к специалисту воспользуйтесь одним из следующих способов:
- формой быстрой записи на главной странице сайта клиники;
- по круглосуточному телефону +7 (495) 775-73-60;
- с помощью мобильного приложения.
Расположена клиника в центре Москвы по адресу 2-й Тверской-Ямской пер., 10, в пяти минутах ходьбы от метро «Маяковская».
АО «Медицина» (клиника академика Ройтберга) в Москве также предлагает услуги вызова скорой помощи круглосуточно по телефону +7 (495) 229-00-03.
Что такое Эхоэнцефалография?
Эхоэнцефалография (синонимы: ультразвуковая энцефалография, нейросонография) — метод исследования головного мозга с помощью ультразвука. Мягкие ткани головы, кости черепа, ткань головного мозга имеют различное акустическое сопротивление и в разной степени отражают ультразвук, что и используется в диагностических целях. Эхоэнцефалография позволяет выявлять объемные поражения мозга (опухоли, гематомы, абсцессы, инородные тела и др.), гидроцефалию, внутримозговую гипертензию, отек мозга. Метод не имеет противопоказаний и может быть применен во всех случаях, когда можно обеспечить плотное прилегание ультразвукового датчика (зонда) к коже головы.
Эхоэнцефалографию проводят с помощью ультразвуковых энцефалографов. Различают одномерную и двухмерную (ультразвуковое сканирование) эхоэнцефалографию.
На эхоэнцефалограмме различают начальный комплекс (НК), конечный комплекс (КК), срединное эхо (М) и импульсы от различных несрединных структур мозга (ЭС). Начальный комплекс — участок эхоэнцефалограммы, состоящий из генераторного импульса и эхосигналов от мягких тканей головы, костей черепа и поверхностных структур головного мозга. Конечный комплекс формируется из эхосигналов от внутренней поверхности костей черепа, мягких тканей головы, границ раздела голова — воздух; наиболее постоянным является эхо-сигнал от внутренней поверхности костей черепа. Остальные элементы КК появляются лишь при полном прохождении ультразвука через кости черепа.
Между двумя основными комплексами эхоэнцефалограммы появляется большое число импульсов, обусловленных отражением ультразвука от различных структур головного мозга. Часть импульсов непостоянна, другая — относительно стабильна, а ряд импульсов появляется лишь при наличии патологического процесса в мозге. Наиболее постоянным является эхосигнал от срединных структур мозга (третий желудочек, шишковидное тело, прозрачная перегородка, серп большого мозга и др.).
Принципиальной особенностью двухмерной Э. является постепенное перемещение ультразвукового зонда по поверхности головы. На экране эхоэнцефалографа создается изображение горизонтального среза головы, полученное по линии перемещения ультразвукового зонда, а также изображения патологических образований головного мозга, локализующихся на данном уровне. Однако при прохождении ультразвука в разных участках головы возникают артефакты, затрудняющие диагностику с помощью двухмерной эхоэнцефалографии.
Техника проведения эхоэнцефалографии
Методика ультразвукового обследования тканей и органов головы предельно проста. Оно проводится амбулаторно или в клинике, а по желанию взрослого платежеспособного пациента — даже на дому специалистами частных медицинских центров. При оказании срочной медицинской помощи нейросонографию могут сделать врачи «неотложки» дома или на улице бесплатно, но при условии наличия аппарата и специалиста, способного оценить результат.
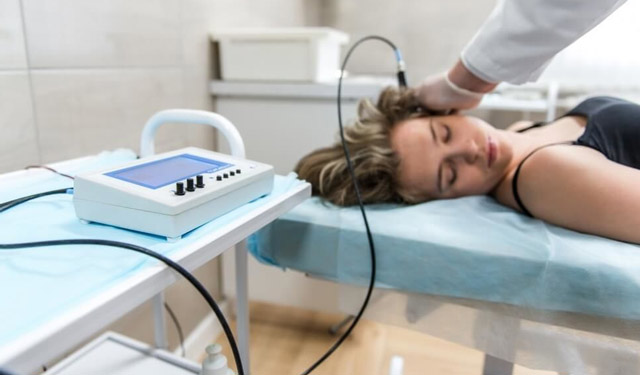
При проведении эхоэнцефалографии обследуемый обычно лежит на спине, а в амбулаторных условиях и при обследовании детей возможно сидячее положение. Обезболивание не требуется. Пациент должен сохранять неподвижность и спокойствие, детей помогают обездвижить родители. Процедура длится около 10-15 минут.
Применяются при этом два режима — трансмиссионный и эмиссионный. В первом случае необходимы два датчика, которые передают сигнал и воспринимают его. Датчики прикладывают на одном уровне в височных областях, на которые нанесен специальный гель, улучшающий проведение сигналов ультразвука.
Эмиссионная методика подразумевает применение единственного датчика, который способен как воспроизводить, так и воспринимать ультразвуковую волну. Врач располагает его в тем местах, где костные структуры черепа в наименьшей степени искажают ультразвук. Изображение получается двухмерным.
Сканирование мозга в эмиссионном режиме (М-режим) проводится путем перемещения датчика по поверхности костей и изменения угла волны. Этот метод дает плоское изображение среза тканей, которое зависит от расположения датчика, и считается недостаточно информативным, поскольку передвигающийся датчик может «обойти» волной патологический очаг, и врач его попросту не заметит.
Тем не менее, эхоэнцефалография в М-режиме широко используется в качестве быстрого и доступного способа диагностики, позволяющего заподозрить опухоли, гидроцефально-гипертензионный синдром, определить асимметрию мозговых структур.
Расшифровка электроэнцефалограммы
При расшифровке показателей ЭЭГ врач учитывает множество факторов: возраст пациента, общее состояние здоровья, возможные показания к проведению исследования, наличие сопутствующих заболеваний.
При расшифровке электроэнцефалографии обращается внимание на показатели альфа-ритма, бета-ритма, дельта и тета-ритмов. Какая норма этих показателей у взрослого человека и какова возможная причина отклонения от нормы на электроэнцефалограмме рассмотрим ниже
Показатель альфа-ритма. Для мозга здорового взрослого человека норма показателя определяется в в диапазоне 8–13 Гц, а амплитуда показателя не должна выходить 100 мкВ. К патологии, определяемой при расшифровке энцефалограммы, относятся:
- амплитуда альфа-ритма менее 25 мкВ и свыше 100 мкв;
- превышение разницы показателей альфа-ритма между полушариями мозга до 35%;
- частотный разброс на энцефалограмме;
- на энцефалограмме фиксируется постоянный альфа-ритм в лобной доле;
- отклонение показателя волновой синусоидальности;
- отсутствие альфа-ритма на электроэнцефалограмме.
Если на энцефалограмме зафиксированы эти патологии, врач может диагностировать возможную асимметрию полушарий головного мозга, которая может развиваться вследствие ОНМК, травмы или развития опухоли. Высокая частота альфа-ритма характерна для черепно-мозговой травмы. Полное отсутствие альфа-ритма – важный диагностический признак слабоумия.
В норме бета-ритм определяется на энцефалограмме с амплитудой 3-5 мкВ в лобных долях обоих полушарий мозга. Амплитуда должна быть симметричной. Высокая амплитуда, зафиксированная на энцефалограмме, характерна для сотрясения мозга. Для энцефалита –воспаления вещества головного мозга- характерно появление коротких веретен на энцефалограмме, причем повышение этих показателей напрямую связано с тяжестью воспалительного процесса.
Если электроэнцефалограмма фиксирует повышение амплитуды на постоянной основе дельта- и тета-ритмов свыше 45 мкВ, врач может диагностировать функциональные расстройства деятельности головного мозга – невроз, неврастению, психоастению. Для тяжелых патологий центральной нервной системы характерно увеличение этих показателей во всех мозговых отделах.
Одним из диагностических признаков развития новообразования в мозге является высокая амплитуда дельта-ритма, а завышенные показатели дельта- и тета-ритмов свидетельствуют о нарушении кровообращения мозга.
В зависимости от того, что показывает электроэнцефалограмма, могут быть назначены дополнительные методы исследования и лечение.
Показания к проведению эхоэнцефалографии:
- жалобы на частые головокружения и периодические головные боли;
- травма головы;
- внутричерепные гематомы и абсцессы;
- опухоль, локальный или диффузный отек мозга;
- внутричерепная гипертензия;
- воспалительные и церебральные заболевания головного мозга;
- гидроцефалия.
Это интересно!
Мигрень у ребенка=»»>
Мигрень входит в двадцатку неврологических заболеваний, которые существенно снижают качество жизни ребенка. Это заболевание распространено очень широко и всегда актуально, поскольку мигренью страдают, в основном, дети и молодые люди. Каковы же причины возникновения заболевания?
Эхоэнцефалография (ЭхоЭГ) детям позволяет оценить все структуры мозга. Преимуществом метода ЭхоЭг является его доступность и безопасность. Обследование можно проводить детям любого возраста. Желательно провести исследование, если есть такая возможность, до полуторагодовалого возраста, пока у ребенка не зарос родничок. Процедура необходима для диагностики следующих заболеваний:
- ишемия мозга;
- сотрясения и ушибы мозговой ткани;
- вегето-сосудистая дистония;
- головная боль, шум в ушах и головокружение;
- внутричерепное давление;
- травмы шеи;
- аденома гипофиза;
- болезнь Паркинсона;
- энцефалопатия;
- вертебробазилярная недостаточность.
В большинстве случаев ЭхоЭГ детям используется для диагностики (оценки состояния головного мозга ребенка при подозрении на внутричерепную гипертензию, объемное образование или гидроцефалию). Новорожденных и детей до 2-х лет обследуют датчиком с частотой 2.64 МГц – их черепная кость свободно пропускает ультразвуковые волны. Дети старшего возраста обследуются датчиками более низких частот.
Ход исследования
Звуковые волны имеют способность проникновения сквозь ткани организма, отражаясь от всех поверхностей, которые находятся на границе различного состава тканей и их плотности. К ним относятся кости и мозговые оболочки черепа, ликвор и кровь, мягкие покровы головы, мозговое вещество. Также отражающими структурами могут стать инородные тела, патологии: очаги размножения инфекций, гематомы, кисты, абсцессы.
Обследование проводится в положении лежа, сначала справа, затем слева боковой поверхности головы ребенка; с лобной до затылочной области черепной коробки.
Постоянным импульсом служит эхо-сигнал (М-эхо), являющийся отражением средних структур головного мозга. Ими могут быть прозрачная перегородка, эпифиз или третий желудочек.
Противопоказаний к проведению процедуры и ограничений по возрасту у ребенка нет. Эхоэнцефалография (ЭхоЭг) ребенку показана в любом возрасте. При помощи этой процедуры проводится профилактики разного рода заболеваний. Это помогает начать своевременное лечение.
Расшифровка результатов
Метод ЭхоЭг основан на регистрации ультразвука, отраженного от границ среды с разным акустическим сопротивлением (об этом уже упоминалось). Аппарат эхоэнцефалограф обеспечивает возможность регистрации, благодаря возбуждающему генераторному импульсу (созданного им) и позволяет вывести отраженный эхосигнал на экран осциллографа. Эхоэнцифалоскопия может быть зафиксирована и в записанном виде. В процессе энцефалографии может использоваться эмиссионный метод, который называется эхолокацией.
В норме структуры ЭхоЭг располагаются в сагиттальной плоскости на одном и том же расстоянии от симметричных точек правого и левого полушария мозга. При отсутствии патологии сигнал равномерно отстоит от начального до конечного комплекса. Отклонение более чем на 2 мм в любую сторону срединного М-эхо уже рассматривается на уровне патологии. Обычно срединный М-эхо при любом нарушении смещается в сторону, противоположную расположению патологического очага.
Большое количество отраженных сигналов во время процедуры ЭхоЭг может стать сигналом опасности вероятного отека головного мозга. Если сигнал имеет широкое основание наряду с зазубренными вершинами или состоит из двух импульсов, это говорит о расширении 3-го желудочка мозга. Разное количество сигналов левого и правого полушарий указывает на ультразвуковую межполушарную асимметрию, причиной которой может быть очаг патологии в полушариях головного мозга. Дополнительные сигналы, поступающие от патологических структур, указывают на наличие тканей разной плотности и требуют дополнительного обследования.
Диагностика
В рамках диагностики проводится разграничение нервного тика и двигательных актов патологического статуса, например, хорея, дистония и другие. При этом дифференциальная диагностика попутно выясняет причину развития тиковых сокращений мышц, что позволяет построить эффективную схему лечения.
Диагностика тиков практически не использует лабораторные исследования, разве что в ряде редких клинических заболеваний наследственного типа. В таком случае может быть проведено КТ и МРТ, ЭЭГ, анализ крови на генетические мутации и уровень гормонов. Анализ мочи и крови может показать интоксикация наркотическими веществами, а также почечную и печеночную недостаточность.
Неврологи для сбора анамнеза проводят тщательный опрос, в процессе которого выявляются:
- время и обстоятельства наступления приступа;
- длительность приступа;
- наличие хронических заболеваний;
- возможность контроля наступившего приступа;
- наличие тиков у прочих членов семьи.
Далее происходит оценка адекватности функционирования двигательной и чувствительной активности, степень тонуса мышц и интенсивность рефлексов.
Инструментальная диагностика может включать ионограмму на электролиты в крови, общий анализ крови для воспаления и инфекции и кала для гельминтов.
Часто задаваемые вопросы
Зачем нужна ЭЭГ?
Процедура построена на образовании эхосигналов, которые формируют на границах черепных костей, твёрдой оболочки мозга, его вещества, спинномозговой жидкости и новообразований. Сигнал, называемый «М-эхо», является центральным; он имеет наибольшую амплитуду и создаётся срединными структурами главного органа ЦНС, находящимися в сагиттальной плоскости.
Для того чтобы выявить смещение срединных структур, врач замеряет расстояние между центральным сигналом и первым, срединным и конечным комплексом, представленным поверхностными структурами.
В норме у взрослых оно составляет от 6,5 см до 8-ми см в зависимости от размера головы. В случае, если в одном из полушарий имеется новообразование, центральный сигнал смещается в другую сторону. Подобное положение дел сигнализирует о дислокации мозга.
Если у пациента имеются крупные объёмные процессы, спровоцировавшие смещение тканей, проявляется асимметричность фиксируемых сигналов, которые фиксирует аппарат. Помимо этого, могут быть зарегистрированы вспомогательные эхокомплексы. Для получения необходимых данных врач устанавливает датчик в каждое из положений с обеих сторон последовательно.
Профилактика тенезмов
Профилактические меры при данной патологии следующие:
- диета с повышенным содержанием клетчатки;
- прием достаточного количества чистой питьевой воды;
- умеренная физическая активность;
- уменьшение стрессовых ситуаций дома, на работе и т.д.
Диета с высоким содержанием клетчатки полезна не всем пациентам. Такая мера профилактики очень эффективна при ложных тенезмах, но противопоказана больным с болезнью Крона и язвенным колитом. Еще нельзя принимать продукты с повышенным содержанием клетчатки в таких случаях:
- период обострения хронического заболевания ЖКТ;
- серьезное сужение просвета кишечника.
Те люди, кому такая диета не запрещается, могут облегчить свое состояние, принимая в пищу:
- бобовые;
- орехи;
- овощи, фрукты;
- чечевицу;
- семена;
- цельные зерна и т.п.
Не менее важным является употребление воды в количестве не менее 2-3 литра в день
Это важно для нормальной и своевременной дефекации. Умеренная физическая нагрузка, занятия спортом помогают наладить пищеварение, восстановить моторную функцию кишечника и устранить ложные позывы к дефекации.
Важно сохранять спокойное состояние духа в любой ситуации, так как кишечник (и желудок) очень чувствительны к стрессу. Для этого применяют методы релаксации, медитацию, йогу, психотерапию и т.д.
Последние комментарии
Ответы на самые частые вопросы
Какие нужно выполнять упражнения при остеоартрозе плечевого сустава?
Выполнять упражнения можно только в период ремиссии воспалительного процесса. Самое простое – круговые движения плечами вперед и назад. Хороший эффект имеет и упражнение на сопротивление. Руки нужно завести за спину снизу и взять здоровой рукой за запястье больной. После этого нужно пытаться забрать руку с артрозом плеча из этого замка, но здоровая должна удерживать захват. В таком напряжении необходимо находиться 5-7 секунд. Упражнения можно повторять до появления легкой боли.
Как лечить остеоартроз плечевого сустава?
К лечению болезни остеоартроз плечевого сустава подход должен быть комплексный. Прием медикаментов для снижения воспаления и боли, физиопроцедуры и ЛФК – основные блоки терапии.
Функциональная диагностика в неврологии

Электроэнцефалография (ЭЭГ)
- Стоимость: 2 800 руб.
- Продолжительность: 10-20 минут
- Госпитализация: Амбулаторно
Подробнее
Электроэнцефалография (ЭЭГ) – основной метод диагностики в . Он состоит в регистрации электрических потенциалов мозга. Для проведения обследования необходимо закрепить на голове электроды. В среднем проведение исследование занимает не более 20 минут. ЭЭГ применяется в диагностике практически всех известных функциональных патологий головного мозга – от опухолей и сосудистых заболеваний до эпилепсии. Применяется метод и у детей – для оценки состояния коры головного мозга. В клинике ЦЭЛТ проводят ЭЭГ как по показаниям, так и в рамках медицинской комиссии для водителей.
Эхоэнцефалограмма (ЭхоЭГ) – еще один метод исследования головного мозга. Отличие в том, что это ультразвуковое обследование. Позволяет обнаружить патологические изменения не только коры или срединных структур, но также и в труднодоступном околокостном пространстве.
В ЦЭЛТ вы можете провести функциональную диагностику
- Электроэнцефалография (ЭЭГ) — 2 800
- Эхоэнцефалография (ЭхоЭГ) — 1 200
Записаться на прием
Электронейромиография (ЭНМГ)
- Стоимость: 8 400 руб.
- Продолжительность: 30-40 минут
- Госпитализация: амбулаторно
Подробнее
Электронейромиография (ЭНМГ) и электромиография (ЭМГ) – метод электрофизиологического исследования, позволяющей оценить полноценность нервно-мышечной передачи, степени электрической возбудимости мышц и функциональное состоянии периферического нерва, то есть определить скорость прохождения нервного импульса, объективно оценивающий функцию периферических нервов и мышц. Метод позволяет установить причину нарушения взаимодействие периферического нерва и скелетной мышцы.
Регистрация акустических стволовых вызванных потенциалов (АСВП)
- Стоимость: 3 000 руб.
- Продолжительность: 30 — 60 минут
- Госпитализация: амбулаторно или до 2-ух часов в стационаре
Подробнее
Регистрация вызванных потенциалов – группа методов фиксации этой самой активности, возникающей в ответ на целенаправленное раздражение каких-либо рецепторов: зрительных (ЗВП), слуховых (или акустических – АСВП), кожных симпатических (КСВП), соматосенсорных (ССВП), когнитивных и других. Помогает оценить функциональное состояние и определенных центров в головном мозге, и состояние проводящих путей.
Очаговая дистрофия миокарда
Одной из форм ишемического поражения сердца является очаговая дистрофия миокарда. Морфологически она представляет собой формирование небольших патологических очагов сердечной мышцы и считается промежуточной формой между стенокардией и инфарктом.
Причиной развития патологических очагов является нарушение кровообращения в артериях, питающих мышцу сердца. Чаще всего от данной патологии страдают люди после 50-ти лет. Болевые ощущения в области сердца вначале возникают при интенсивной физической нагрузке, но по мере прогрессирования – беспокоят и в покое.
Кроме боли человек может испытывать чувство неполноценного вдоха и головокружения. Также грозным состоянием является нарушение ритма и увеличение частоты сокращений сердца более 300 в минуту. Подобные тахикардии могут приводить к летальному исходу.
Существует также бессимптомная очаговая дистрофия миокарда, когда человек не испытывает никаких симптомов патологии. У таких людей даже инфаркт может проходить безболезненно.
Во избежание нарастания симптомов необходимо обратить к врачу и провести инструментальные исследования, например, ЭКГ и УЗИ сердца. Таким образом, можно визуализировать участки поражения мышечного слоя и начать своевременное лечение.
[], [], [], [], [], [], [], []
Причины возникновения
Причины, по которым гемикрания появляется, до сих пор полностью не изучены. В ходе исследований учеными был определен факт передачи предрасположенности к данному заболеванию по наследству. Передают заболевание, а именно особенности нервной системы, женщины, которые страдают от гемикрании значительно чаще мужчин.
Основной причиной появления приступов называют активацию ядра тройничного нерва, приводящую поочередно к спазму и последующему расширению артерий головного мозга. Также определено, что в формировании болей участвует сбой сератонинового обмена в ЦНС.
Проявляется предрасположенность при воздействии триггеров или определенных факторов, которые медики выделили в 4 группы:
- психологические триггеры, включающие стрессы, эмоциональные и умственные нагрузки;
- внешние триггеры, в перечень которых входит перепады атмосферного давления, громкие звуки, яркое освещение, запахи, душная атмосфера и т.д.;
- физиологические триггеры, к которым относятся переутомление, бессонница, гормональные сбои;
- пищевые триггеры. Основными стимуляторами приступов гемикрании врачи называют алкоголь и содержащийся во многих продуктах тирамин (цитрусовые, копчености, какао, сыр, орехи, шоколад и пр.).
Стать причиной приступа могут также недостаточное потребление чистой воды и пищи, диета или отмена кофеина, переезды со сменой часовых поясов, перемена погоды, менструальные циклы у женщин, расслабление после сильного стресса. Возникнуть мигрень у мужчин и у женщин может по причине сбоев гормонального фона из-за внешних факторов, а также по причине длительного воздержания в периоде половой активности.
Ответы на распространенные вопросы
Какая профилактика при гемангиомах?
Так как точная причина появления гемангиомы не определена, грамотной профилактической мерой является проведение один раз в год ультразвуковой диагностики печени. При наличии каких-либо сомнений следует дополнительно сделать КТ или МРТ.
Обязательно ли соблюдать диету при гемангиоме печени?
Правильный подбор питания обязателен в случае, если пациент настроен на положительный результат. Употребление недопустимых в рационе заболевшего продуктов может спровоцировать резкий рост и разрыв гемангиомы.
Чем опасна гемангиома печени?
Ее главная опасность заключается в возможном разрыве тканей и последующим за ним кровотечением. Также существует вероятность, что из-за больших размеров опухоли будут сдавлены соседние органы, в связи с чем будет нарушена их работа.
Как лечить гемангиому печени?
Лечение данного недуга подбирается в зависимости от его размеров и скорости разрастания. Специалист может подобрать гормональную терапию, малоинвазивные методы (например, лучевую терапию), а также хирургическое вмешательство. Для закрепления эффекта от лечения необходимо соблюдать специальную диету.
Симптоматика
К симптомам энцефалита относятся:
- головная боль;
- рвота;
- тошнота;
- ломота и боль в суставах;
- высокая температура тела (выше 38 градусов Цельсия);
- спутанность сознания;
- сонливость;
- дезориентация;
- судороги;
- изменения поведения личности.
Не во всех случаях, но все же могут также отмечаться светобоязнь, потеря зрения, скованность шеи, непроизвольные движения головы, конечностей, тела, осеменение частей тела. Иногда можно наблюдать тревожность, бред, паранойю, галлюцинации.
Изначально больной может показаться просто человеком, который заболел гриппом. Но изменение его психического фона уже свидетельствует о том, что стоит бить тревогу и срочно вызывать скорую помощь.
У вас появились симптомы энцефалита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Ответы на некоторые популярные вопросы
Многих людей интересует вопрос о том, что такое мочевые тенезмы. Тенезмами называют ложные позывы как к дефекации, так и к мочеиспусканию. Поэтому есть кишечные ложные спазмы, а также существуют тенезмы мочевого пузыря. Соответственно, при таких спазмах происходит тоническое сокращение мышц прямой кишки или мочевого пузыря. Может также одновременно происходить спастическое сокращение сфинктеров. В обоих случаях ложные спазмы не дают опорожниться ни кишечнику, ни мочевому пузырю, то есть являются безрезультативными. Такие явления дискомфортные, могут сопровождаться сильными болями.
Другой популярный вопрос пациентов: как избавиться от тенезмов? Успешность лечения зависит от правильной диагностики. От того, насколько быстро и правильно врач определит причину патологии, будет зависеть скорость выздоровления больного. В случаях, когда ложные позывы вызывают опухоли в прямой кишке, воспалительные, инфекционные заболевания в ЖКТ, лечение должно быть начато как можно ранее. Тогда результат терапии будет положительным, а процесс восстановления от болезни займет меньше времени. Поэтому при первых симптомах тенезмов нужно не медлить, а пройти обследование в профессиональной клинике.
Лечение мышиной лихорадки
Проводить лечение мышиной лихорадки необходимо в инфекционном отделении больницы. На сегодня не существует стандартных схем лечения ГЛПС. Практикуют комплексную, симптоматическую терапию, чтобы скорректировать основные синдромы – снять интоксикацию, уменьшить выраженность острой почечной недостаточности, геморрагического синдрома и др. При этом схему медикаментозного лечения подбирают так, чтобы больной не принимал препаратов, усиливающих поражение почек.
Если подозревается мышиная лихорадка у взрослого или ребенка, важно, чтобы пациент был госпитализирован как можно раньше. До конца полиурического периода больной должен придерживаться постельного рецидива, особенно, если течение болезни у него тяжелое, а симптомы – ярко выражены
Пациент должен придерживаться строгой диеты. Мышиная лихорадка у мужчин и женщин проявляется одинаково, соответственно, схема лечения зависит от индивидуальных особенностей протекания болезни.
Доктора
специализация: Инфекционист
Топорнина Людмила Михайловна
7 отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Рибавирин
Рутин
Этамзилат
Фуросемид
Альбумин
Декстроза
Аминофиллин
Натрия Хлорид
Аскорбиновая кислота
- На ранней стадии заболевания больному назначается этиотропная терапия, для чего применяют препарат Рибавирин перорально или внутривенно. Схему приема препарата у взрослого определяет врач в зависимости от тяжести болезни.
- Также проводится патогенетическая терапия с целью снижения выраженности интоксикации и профилактики осложнений. Для дезинтоксикации назначают 10% раствор глюкозы, солевые растворы. Если болезнь протекает тяжело, дополнительно назначают коллоидные растворы. Также больному назначают введение раствора аскорбиновой кислоты, пероральный прием витамина Е.
- С целью профилактики бактериальных осложнений назначают антибактериальные средства.
- Также больному могут быть назначены антикоагулянты (Гепарин), ангиопротекторы (Рутин, Этамзилат, Пармидин).
- Применение мочегонных препаратов целесообразно только после нормализации гемодинамики. Назначают петлевые диуретики (Фуросемид).
- В олигоанурическом периоде проводят дезинтоксикационную терапию. Может назначаться внутривенное введение декстрозы с инсулином, раствора хлорида натрия с аминофиллином. При тяжелых формах болезни вводят 10-20% раствор альбумина человека. В этот период также применяются энтеросорбенты.
- Ацидоз корректируют применением 4% натрия гидрокарбонат.
- Если к процессу присоединяются бактериальные осложнения, пациенту назначают антибактериальную терапию (пенициллины, цефалоспорины).
- В период полиурии и реконвалесценции проводят общеукрепляющее лечение. С этой целью больному назначают витамины, ангиопроекторы, кардиоцитопротекторы, микроциркулянты.
- При тяжелой форме заболевания назначают прием глюкокортикостероидов (Преднизолон).
Процедуры и операции
Если консервативное лечение неэффективно, больному могут назначить экстракорпоральный гемодиализ – его проводят примерно на 8-12 день болезни.
На протяжении лечения врач может рекомендовать прием определенных минеральных вод с целью коррекции состояния.
В период реконвалесценции больной должен избегать физических нагрузок, тряски, переохлаждения, не посещать сауну, придерживаться рекомендованной диеты.











