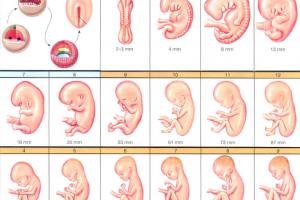
Таблица нормы фетометрии плода по неделям
Содержание:
- Как передаются по наследству генетические заболевания
- Как определяется ЛЗР и какое значение он имеет?
- Гипотрофия
- Динамика развития плода
- Нормы и отклонения
- Понятие бипариетального размера головки и нормы БПР соответственно неделям беременности
- Снятие зуда с помощью спринцевания, видео
- Популярные вопросы
- 2-я фетометрия в 16-20 недель
- Фетометрия в акушерской практике
- Профилактика и лечение брадикардии плода
- Сколько стоит фетометрия
- Кто расшифровывает результаты фетометрии
- Расшифровка фетометрии: усредненные показатели
- Результаты фетометрии – приговор или подсказка к действиям?
- Как проводится
- Что может определит акушер-гинеколог по результатам фетометрии?
- Как проводится фетометрия?
- Почему нужно отслеживать длину бедренной кости плода?
- Какими способами проводится фетометрическое исследование
- III триместр
Как передаются по наследству генетические заболевания
В диаграммах ниже, D или d представляет дефектный ген, а N или n представляет нормальный ген. Мутации не всегда приводят к болезни.
Доминантные заболевания:
Один из родителей имеет один дефектный ген, который доминирует над своей нормальной парой. Так как потомки наследуют половину своего генетического материала от каждого из родителей, есть 50% риск наследования дефектного гена, и, следовательно, заболевания.
Рецессивные заболевания:
Оба родителя являются носителями одного дефектного гена, но при этом имеют нормальную пару гена. Для наследования заболевания необходимы две дефектных копии гена. Каждый потомок имеет 50% шанс быть носителем, и 25% шанс унаследовать заболевание.
X-сцепленные заболевания:
Нормальные женщины имеют XX хромосомы, а нормальные мужчины XY. Женщины, которые имеют нормальный ген на одной из Х-хромосом, защищены от дефектного гена на их другой Х-хромосоме. Однако, у мужчины отсутствует такая защита в связи с наличием только одной Х-хромосомы. Каждый мужской потомок от матери, которая несет в себе дефект, имеет 50% шанс унаследовать дефектный ген и заболевание. Каждый женский потомок имеет 50% шанс быть носителем, как и ее мать. (на рисунке ниже X представляет нормальный ген а X представляет дефектный ген)
Как определяется ЛЗР и какое значение он имеет?
При измерении БПР также определяется лобно-затылочный размер (ЛЗР) плода. Для его вычисления измеряется расстояние от лобной части головы до затылка по внешним или внутренним контурам. ЛЗР – это перпендикулярная линия к БПР. Как и БПР, или ширина головы плода, лобно-затылочный размер увеличивается по мере роста плода, поэтому помогает уточнить срок гестации.
ЛЗР имеет большое значение при определении возможных отклонений развития костных и хрящевых тканей, головного мозга. Данная характеристика наиболее информативна во втором триместре беременности. Измерение лобно-затылочного размера позволяет выявить:
- опухоли в головном мозге;
- недоразвитие мозговых тканей;
- скопление жидкости в желудочках головного мозга;
- задержку внутриутробного развития;
- нарушение образования костных и хрящевых тканей.
Своевременное выявление патологий позволяет определить дальнейшую тактику ведения беременности. При обнаружении заболеваний, несовместимых с жизнью, рекомендуется прерывание беременности. Однако некоторые отклонения поддаются коррекции. В таблице приведены нормы ЛЗР с 16 по 40 недели беременности.
| Неделя беременности | Пределы нормы, мм | Среднее значение, мм |
| 16 | 41–49 | 45 |
| 17 | 46–54 | 50 |
| 18 | 49–59 | 54 |
| 19 | 53–63 | 58 |
| 20 | 56–68 | 62 |
| 21 | 60–72 | 66 |
| 22 | 64–76 | 70 |
| 23 | 67–81 | 74 |
| 24 | 71–85 | 78 |
| 25 | 73–89 | 81 |
| 26 | 77–93 | 85 |
| 27 | 80–96 | 88 |
| 28 | 83–99 | 91 |
| 29 | 86–102 | 94 |
| 30 | 89–105 | 97 |
| 31 | 93–109 | 101 |
| 32 | 95–113 | 104 |
| 33 | 98–116 | 107 |
| 34 | 101–119 | 110 |
| 35 | 103–121 | 112 |
| 36 | 104–124 | 114 |
| 37 | 106–126 | 116 |
| 38 | 108–128 | 118 |
| 39 | 109–129 | 119 |
| 40 | 110–130 | 120 |
Гипотрофия
Новорожденные, которые относятся ко второй и третей категории имеют задержку развития еще внутри утробы матери, ее еще называют гипотрофия. Часто такой диагноз ставиться, если у малыша масса тела на 10% меньше, чем есть норма.
Чтобы диагностировать гипотрофию, существуют специальные показатели по весовым данным и коэффициенту роста. Они обязательно помогут диагностировать задержку развития плода в утробе матери.
Диагностировать гипотрофию можно у новорожденных деток, имеющих малый вес, а иногда и у малышей, вес которых более 2500 грамм. Это означает, что задержка развития малыша в утробе матери происходит в результате отставания от размеров плода и от поставленного срока родов раньше двух недель и более.
- Симметричная форма, когда все имеющиеся органы малыша равномерно уменьшены.
- Ассиметричная форма ставится, когда у малыша уменьшены только лишь внутренние органы.
Основные причины гипотрофии
- Возраст беременной женщины свыше 40 лет.
- Многоплодие.
- Наличие инфекционных заболеваний у беременной (краснуха, сифилис, токсоплазмоз).
- Наследственные факторы.
- Хромосомные аномалии развития у малыша.
- Артериальная гипертензия у матери.
- Преэклампсия.
- Употребление женщиной во время беременности алкоголя и наркотиков.
- Курение.
- Железодефицитная анемия у матери.
- Сахарный диабет.
- Злоупотребление противосудорожными препаратами.
Проявления задержки развития малыша внутри утробы матери зависит от нарушения фазы его развития. Симметричная форма гипотрофии зачастую, возникает при хромосомных аномалиях развития, различных инфекциях, а также на ранних сроках беременности влияние факторов экзогенного характера.
Ассиметричная форма задержка развития плода всегда появляется в самом конце беременности. Основной причиной ассиметричной формы гипотрофии, считается плацентарная недостаточность.
Это может быть, как начало отслойки плаценты, так и плацентарное предлежание плода. Очень часто бывает так, когда причину гипотрофии просто не получается выяснить. Изменения, которые появляются в частях тела малыша, иногда не позволяют определить в точности ее тип. Обычно ставиться диагноз после сравнения всех размеров плода с размерам, имеющими норму.
Также это возможно, только если точно поставлен срок беременности.
Ультразвуковое исследование во время беременности позволяет знать не только вес плода, но и необходимый срок беременности.
Фетометрические показатели с учетом данных анамнеза, даты последней менструации, высоты стояния дна матки и физикальное исследование. Часто применяют для диагностики, нарушения развития плода в нутрии утробы женщины. При помощи ультразвукового исследования оценивается объем околоплодных вод, а также биофизическое состояние плода.
Во время задержки развития плода, которая обусловлена недостаточностью развития плаценты, состояние плода может быть улучшено при помощи ранней диагностики, в результате необходимого лечения, а также во время своевременного рода разрешении.
При гипотрофии неизвестной этиологии, основным способам лечения, является постельный режим беременной. С самого начала госпитализации огромное значение уделяется питанию женщины. Однако по последним исследованиям известно, что плохое питание либо недоедание не может быть причиной заболевания.
Наш медицинская клиника в СВАО Москвы занимается лечением синдрома задержки внутриутробного развития ребенка. Основными особенностями лечения в нашей «Поликлинике Отрадное», является:
- Лечение различных осложнений во время беременности.
- Санация основных очагов инфекций у беременных.
- Коррекция недостаточного развития плаценты.
- Организация правильного режима питания и усовершенствование рациона.
- Организация нужного режима по физическим нагрузкам.
Во время проведения лечения, вам обязательно проведут еще одно ультразвуковое исследование (УЗИ) в Москве. В результате правильного и эффективного лечения, малыш начинает постепенно набирать в весе.
К периоду родов у ребенка появятся необходимые силы, чтобы появиться на свет естественно. Данный диагноз может поставить только врач высшей категории, который обязательно учтет все нужные факторы, а главное особенности здоровья беременной.
Не нужно откладывать не решенные задачи на завтрашний день, нужно все решать сегодня. Ведь это в первую очередь касается здоровья вашего ребенка и вас. Специалисты медицинского центра в Отрадном , используют только современные методы лечения.
Проводят комплексное и тщательное обследование, которое способно выявить все нарушения, и с точностью установить диагноз, чтобы добиться полного выздоровления беременной.
Динамика развития плода
Процедура изучения размеров плода называется фетометрией. Этот метод позволяет судить о развитии плода по соответствию каждому периоду ряда значений. Если все размеры соответствуют стандартам, то вопросов и не возникает — плод развивается правильно.
Однако в случае несоответствия каких-либо размеров это может говорить:
- о неправильном расчёте акушерских/эмбриональных недель;
- о технической ошибке (если УЗИ проведено через брюшную стенку, рекомендуется сделать трансвагинальное исследование);
- о внутриутробной задержке развития плода;
- о тератогенных мутациях;
- о генетических мутациях;
- о неразвивающейся беременности.
Во избежание неправильного и поспешного вывода может быть рекомендовано повторное УЗИ, дополнительный метод диагностики и консилиум специалистов
Даже у нормально протекающей беременности возможно незначительные отклонения в цифровых показателях, потому важно оценивать динамику развития плода и пропорциональное соотношение каждого из показателей размеров
Нормы и отклонения

- При фетометрии плода нормой считаются параметры, которые приведены ниже в таблице. Но иногда результаты фетометрии могут не совпасть с данными в таблице. В этом случае не нужно бить тревогу, ведь эти данные средние, и поэтому относительные. К тому же, нужно учитывать индивидуальное строение каждого человека. Если родители малыша маленького роста, то с высокой долей вероятности плод также будет небольшим. Это относится и к остальным параметрам, таким, как объем груди, живота и размер головы. Также имеет место скачкообразное, то есть неравномерное развитие плода, при котором малыш сначала отстает в развитии, а затем резко достигает всех необходимых показателей.
- К аномалиям относят задержку развития плода (гипотрофию), то есть, когда размер плода не соответствует нормам. Это может диагностировать только врач после тщательного изучения результатов исследования. Он будет учитывать особенности функционирования плаценты, расположение дна матки и состояние здоровья будущей мамочки. О задержке развития можно говорить в том случае, если выявленное отставание превышает 2 недели. В таком случае нужно различать симметричную гипотрофию, когда все органы уменьшены одинаково от асимметричной: костная система и головной мозг развиты одинаково, а некоторые органы или системы органов отстают в развитии.
Понятие бипариетального размера головки и нормы БПР соответственно неделям беременности
Бипариетальный размер (БПР, BPD, БПД) – это расстояние между теменными костями головки плода, или «ширина» черепа. При измерении БПР плода датчик ультразвукового аппарата должен располагаться таким образом, чтобы голова малыша просматривалась сверху. Цели измерения показателя:
- Уточнение срока гестации. Наиболее точно продолжительность гестации по нормам БПР определяется с 13 по 22 недели.
- Отслеживание развития ребенка. Каждому сроку беременности соответствует определенный показатель. При несоответствии более чем на 2 недели подозревают нарушение в развитии, патологию головного мозга, врожденные отклонения.
- Расчет веса ребенка. При определении массы тела также учитываются окружность живота и длина бедренной кости.
- Планирование способа родоразрешения. Если ширина головки малыша намного больше окружности материнских родовых путей, рекомендуется провести кесарево сечение.

Наибольшее внимание уделяют данному индексу с 12 по 28 акушерскую неделю. На более поздних сроках бипариетальный показатель теряет свою информативность, поскольку рост головы замедляется, и на физическом развитии ребенка начинают сказываться наследственные факторы
В таблице представлены нормы БПР плода по неделям.
| Срок, недель | Минимальный показатель, мм | Максимальный показатель, мм | Среднее значение, мм |
| 11 | 13 | 21 | 17 |
| 12 | 18 | 24 | 21 |
| 13 | 20 | 28 | 24 |
| 14 | 23 | 31 | 27 |
| 15 | 27 | 35 | 31 |
| 16 | 31 | 37 | 34 |
| 17 | 34 | 42 | 38 |
| 18 | 37 | 47 | 42 |
| 19 | 40 | 49 | 45 |
| 20 | 44 | 53 | 48 |
| 21 | 47 | 56 | 51 |
| 22 | 49 | 60 | 54 |
| 23 | 53 | 64 | 58 |
| 24 | 56 | 67 | 61 |
| 25 | 59 | 70 | 64 |
| 26 | 62 | 73 | 67 |
| 27 | 65 | 76 | 70 |
| 28 | 68 | 79 | 73 |
| 29 | 71 | 82 | 76 |
| 30 | 72 | 85 | 78 |
| 31 | 74 | 87 | 80 |
| 32 | 76 | 89 | 82 |
| 33 | 78 | 91 | 84 |
| 34 | 80 | 93 | 86 |
| 35 | 82 | 95 | 88 |
| 36 | 84 | 97 | 90 |
| 37 | 86 | 98 | 92 |
| 38 | 87 | 100 | 94 |
| 39 | 89 | 102 | 95 |
| 40 | 90 | 103 | 96 |
При уточнении срока беременности врачи используют более развернутые таблицы БПР, в которых указаны нормы индекса по неделям и дням. Например, БПР головки плода 46 мм соответствует сроку 19 нед. и 1 день в среднем (однако такой показатель допустим и в 22 недели), в 20 нед. и 3 дня бипариетальный размер головы будет составлять 50 мм. Возможные причины несоответствия нормам:
- наследственные особенности;
- внутриутробное заражение инфекцией;
- патологии формирования хрящевой ткани и костей;
- опухоль мозга;
- эндокринное заболевание матери;
- отставание в развитии;
- генетические отклонения;
- отсутствие частей мозга или их неправильное формирование.
При выявлении несоответствия нормативам в первый раз назначаются дополнительные исследования и повторное УЗИ через 1–2 недели. Если такие отклонения подтверждаются, изучается динамика роста плода, история беременности, выявляются возможные наследственные факторы. Окончательный диагноз ставится только после уточнения всех возможных причин.
Снятие зуда с помощью спринцевания, видео
- ФИТОТЕРАПИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ. Ботоева Е.А. // Acta Biomedica Scientifica. – 2011. – №1 (77). – С. 31-34.
- ЛЕКАРСТВЕННЫЕ РАСТЕНИЯ, ПРИМЕНЯЕМЫЕ В ЛЕЧЕНИИ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ. Ботоева Е.А., Убеева И.П., Николаев С.М. // Вестник Бурятского государственного университета. Медицина и фармация. – 2010. – С. 283-287.
- ОБОСНОВАНИЕ ИСПОЛЬЗОВАНИЯ РАСТИТЕЛЬНОЙ КОМПОЗИЦИИ ДЛЯ ЛЕЧЕНИЯ ГИНЕКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ. Корнопольцева Т.В., Асеева Т.А., Ботоева Е.А. // Вестник Бурятского государственного университета. Медицина и фармация. – 2013. – №12. – С. 30-32.
-
Фармакотерапия с основами фитотерапии. Лесиовская Е.Е., Пастушенков Л.В. // Учеб. пособие. – 2-е изд. – М.: ГЭОТАР. МЕД. — 2003. – С. 593.
-
Руководство по фитотерапии. Крылов А., Марченко В. // СПб. — 2000. – С. 462.
-
Лекарственные растения. Носов А.М. // М. — 2003. С. 350.
Популярные вопросы
У моей девушки зуд началось во влагалище и это не и за полового пути, потому что не были, но хотел уточнить и за чего оно может быть? какие симптомы? И чем можно лечить? Есть ли народные средства или же лекарства без приема к гинекологу?
Причиной зуда в половых путях может быть: аллергическая реакция на средства интимной гигиены, воспалительный процесс, дисбактериоз , глистные инвазии и т.д. Для того чтобы провести эффективное лечение важно точно установить причину. Поэтому необходимо обратиться к акушеру-гинекологу на приём и провести обследования
На данном этапе для облегчения самочувствия можно воспользоваться лечебно- профилактическим средством — гелем Гинокомфорт с маслом чайного дерева. В состав входят противовоспалительные и противомикробные компоненты: бисаболол, пантенол, а также лекарственные травы. Гель применяется по 1 дозе 1 раз в день на протяжении 7- 14 дней и может сочетаться в дальнейшем с основной терапией.
Здравствуйте скажите пожалуйста уже 3 день зуд на половых губах и на клиторе какое лекарство поможет?
Порекомендую воспользоваться гелем Гинокомфорт масло примулы вечерней по 1 дозе 1 раз в день с дополнительным нанесением на зудящую зону. В составе средства природные противовоспалительные компоненты, пантенол и бисаболол, что поможет устранить неприятные проявления. Если на протяжении 5 дней Вы не отметите улучшения, то следует обратиться на приём к акушеру-гинекологу.
Добрый день. Мучаюсь уже 4 года с молочницей. Народные методы помогают, но не надолго, стоит мне только понервничать, так весь ужас возвращается. Флюкостат и аналоги уже не помогают. Посоветовали линекс пропить, чтобы ЖКТ восстановить, вроде как, помочь должно. Боюсь, это уже последнее, на что могу рассчитывать, поможет ли?
Здравствуйте! При рецидивирующем течении дрожжевого кольпита проводится комплексное обследование-посев на грибы рода кандида(или неспецифическую микрофлору) с определением чувствительности к антибиотикам. После этого проводится лечение совместно с партнером с учётом результата. Важным этапом является дальнейшее восстановление микрофлоры в половых путях и желудочно-кишечном тракте с использованием комплексных препаратов с молочной кислотой и лактобактериями. К ним можно отнести гель Гинокомфорт с маслом чайного дерева.
После приема антибиотиков появилась молочница, белые выделения в промежностях, можно ли использовать клотримазол крем или раствор, что лучше? Свечи использовать нельзя в моем случае. Спасибо
Здравствуйте! Порекомендую обратиться на приём к акушеру-гинекологу и провести обследование — мазок на флору данных выделений. Это поможет точно выяснить причину. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Это средство окажет противовоспалительное действие, снимет зуд и раздражение. Гель применяется 1 раз в день на протяжении недели.
2-я фетометрия в 16-20 недель
Иногда его назначают и на 21 или 22 неделе беременности. На этом этапе уже можно видеть пол малыша и убедиться, что его развитие идет в соответствии с нормой. Если же первый скрининг выявил дефекты в формировании плода, 2-я фетометрия позволяет уточнить или опровергнуть первоначально поставленный диагноз, назначить дополнительное лечение, а в особо сложных случаях даже поставить вопрос о целесообразности сохранения беременности. Помимо бипариетального размера, к этому времени уже можно произвести замеры окружности головы, живота и грудной клетки, установить сагиттальный и поперечный диаметр живота, длину бедренной, плечевой и других костей, расстояние между крайними точками лба и затылка (ЛЗР).
3 фетометрия — на 32-й неделе
Контрольный осмотр плода на 32-й неделе. К этому моменту малыш уже вполне жизнеспособен и готовится к появлению на свет
Здесь врачу, помимо визуального определения состояния малыша, важно выяснить, не возникнет ли сложностей при родах. Часто женщины, у которых результаты двух первых обследований были хорошими, отказываются от 3-й фетометрии, хотя именно она помогает врачу принять решение, например, о кесаревом сечении, если ребенок оказывается слишком крупным или возникают какие-то непредвиденные обстоятельства, осложняющие его появление на свет естественным способом
Одновременно производятся замеры ОГ, ОЖ, проверяется симметричность развития всех органов и т.п.
Фетометрия в акушерской практике
Ультразвуковое исследование нашло свое применение в акушерстве, поскольку считается безопасным методом и проводится периодически на протяжении всего срока беременности. Кроме того, метод информативен: врач может максимально точно установить срок беременности по УЗИ, оценить соответствие размеров плода настоящему сроку, выявить наличие или отсутствие патологии.
Метод, с помощью которого определяется вес, размер плода или его отдельных частей посредством УЗИ, получил название фетометрии.
Беременная женщина должна понимать, что такое фетометрия, и знать, что это исследование незаменимо в диагностике многих нарушений внутриутробного развития малыша. Оно позволяет рассмотреть особенности развития органов и систем плода, в большинстве случаев установить пол ребенка, максимально точно определить размер головы, диаметр грудной клетки, живота и другие параметры, а также сравнить результаты с показателями нормы.
Полученная посредством УЗ-исследования информация изучается врачом, ведущим беременность. Он вносит показатели фетометрии в таблицу, чтобы составить полную клиническую картину внутриутробного развития ребенка.
Роль диагностического метода в оценке развития малыша
Широкое использование УЗИ позволило значительно улучшить оценку состояния плода, а также оптимизировать акушерскую тактику с целью снижения перинатальной заболеваемости и смертности.
Посредством фетометрии врачу предоставляется возможность определения более точной даты появления ребенка на свет. Насколько точно УЗИ определяет срок беременности? В связи с тем, что в первое время эмбрион формируется быстро, уже с третей недели можно с точностью судить о сроке беременности. До 12 недель беременности все эмбрионы развиваются примерно одинаково, а дальше каждый из них может иметь свои особенности. Поэтому на более поздних сроках вероятность погрешности в определении срока может увеличиваться.
После 11-й недели беременности с помощью полученных в ходе фетометрии данных врач может рассчитать вес плода по УЗИ. Это важная величина, по которой доктор судит о правильном развитии. С помощью этого показателя можно выявить крупноплодную беременность для принятия своевременных мер по успешному родоразрешению.
Еще один значимый показатель, который определяется с помощью фетометрии – зрелость плода – готовность систем и органов малыша к обеспечению внеутробного существования. Если врачу предстоит принятие решения о досрочной стимуляции родов или проведении операции кесарева сечения зрелость плода по УЗИ поможет определить, какую помощь надо будет оказывать ребенку сразу после рождения.
Профилактика и лечение брадикардии плода
К брадикардии склонны женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной, пищеварительной систем, ожирением, психическими расстройствами. Факторами риска также являются:
- Постоянный эмоциональный стресс – например, из-за напряженной работы, нездоровой обстановки в семье (в том числе физического и сексуального насилия);
- Физический дискомфорт – в частности, регулярное поднятие тяжестей, занятия спортом, работа или проживание в высокотоксичной среде, нарушения питания;
Лечение этого заболевания зависит от его интенсивности, риска для здоровья матери и плода, причин появления. Основная цель терапии заключается в устранении провоцирующего фактора, снижении опасности для женщины и будущего ребенка:
- При легкой брадикардии врач назначает профилактические меры – прогулки на свежем воздухе, малоинтенсивные физические упражнения, прием минерально-витаминных комплексов, диетическое питание и т. д. В этом случае будущая мать не остается на лечении в стационаре, лишь проходит регулярные обследования.
- Тяжелая брадикардия может привести к потере беременности, поэтому пациентка помещается на сохранение в больничный стационар. Врач назначает лечение основного заболевания матери, вызывающего патологию, параллельно стимулирует плацентарный кровоток, чтобы уменьшить или исключить гипоксию плода. Однако, даже если эти проблемы решены, женщина остается под наблюдением до конца беременности. Обычно в таких случаях назначается кесарево сечение, так как естественные роды ребенок может просто не пережить.
Выявление брадикардии плода на ранних сроках – залог успешного лечения этого заболевания. Поэтому всем беременным женщинам, даже если они не входят в группу риска и не имеют видимых симптомов патологии, рекомендуется регулярно посещать акушера-гинеколога и проходить медицинские обследования.
Сколько стоит фетометрия
Цена фетометрии зависит от клиники, где проводится обследование, уровня аппарата и сложности диагностики. В нашей клинике фетометрию и другие виды УЗИ для беременных можно сделать по следующим ценам:
| 69 | Ультразвуковое исследование на ранних сроках беременности | 1000 |
| 70 | Исследование плода с 11 нед. по 15 нед. | 2000 |
| 71 | Исследование плода при многоплодной беременностис 11 нед. по 15 нед. | 2900 |
| 72 | Исследование плода 15 нед. по 40 нед. | 3100 |
| 73 | Исследование плода при многоплодной беременностис 15 нед. по 40 нед. | 4000 |
| 74 | Исследование плода с 15 нед. по 40 нед. + доплерометрия | 3600 |
| 75 | Исследование плода при многоплодной беременностис 15 нед. по 40 нед. + доплерометрия | 4600 |
| 76 | Скрининговое ультразвуковое исследование в III триместре при многоплодной беременности (30,0 – 34,0 нед.) | от 4000 |
| 77 | Фетометрия (ультразвуковая динамика роста плода) | 1600 |
| 78 | Фетометрия при многоплодной беременности (ультразвуковая динамика роста плода) ! | 2500 |
| 79 | Допплерометрия при беременности (исследование кровотока в средней мозговой артерии, артериях пуповины плода, маточных артериях) | 1000 |
| 80 | Допплерометрия при многоплодной беременности (исследование кровотока в средней мозговой артерии, артериях пуповины плодов, маточных артериях) | 2000 |
Диагностика проводится на новом современном аппарате. Прочитайте о нем в нашей статье.
Кто расшифровывает результаты фетометрии
Расшифровкой результатов УЗИ беременных занимается гинеколог. Лучше обращаться к специалисту высшей категории, особенно, если фетометрия показала какие-то проблемы.
Расшифровка фетометрии: усредненные показатели
Вот примерные показатели основных параметров фетометрии (все они измеряются в миллиметрах) по триместрам:
|
Триместр |
БПР (бипариетальный размер головки) |
КТР (копчико-теменной размер) |
ДБ (длина бедра) |
ОЖ (окружность живота) |
ОГ (окружность головы) |
|
1 (11-12 нед.) |
21 |
48 |
9 |
49 |
24 |
|
2 (15-16 нед.) |
53 |
69 |
40 |
58 |
53 |
|
3 (32 нед.) |
82 |
98 |
63 |
89 |
83 |
Кроме 3-х обязательных, или рекомендуемых, фетометрий, врач может назначить дополнительное УЗИ, если в состоянии и развитии малыша обнаружатся какие-то пороки. Это даст возможность вовремя принять меры к их устранению или корректировке. Например, зачастую бывает достаточно изменить рацион питания или степень физических нагрузок будущей мамы, скорректировать плацетарную недостаточность, устранить очаг инфекции и т.п., чтобы все пришло в норму.
Результаты фетометрии – приговор или подсказка к действиям?
Нужно отметить, что внутриутробное развитие ребенка отличается индивидуальностью и некоторой волнообразностью. Поэтому достоверную расшифровку результатов УЗИ способен сделать только акушер-гинеколог, ведущий беременность. Конечно, данные, полученные при каждом обследовании, соотносятся с параметрами в приводимой выше таблице. Однако, они не зря называются средними. В развитии малыша большую роль играет и такой фактор, как генетическая предрасположенность.
Например, если родители отличаются небольшим ростом, некоторое несоответствие всех фактических параметров малыша, т.е. их уменьшение, тем, что считаются нормальными, вполне ожидаемо. Но вот если разница окажется лишь в 1-2 параметрах и причем существенная или параметры отличаются от нормы – отстают/опережают – более, чем на 2 недели или на 2 строчки в таблице, это уже станет поводом к выяснению причин подобного явления и назначению дополнительных диагностик.
Именно благодаря фетометрии, гинеколог совместно с генетиком могут еще на ранней стадии развития малыша диагностировать такие серьезные заболевания, как гидроцефалия (нарушение развития головного мозга), гипотрофия (несоответствие массы плода его длине, вызванное дефицитом питания), задержка внутриутробного развития и др.
В подобных случаях разработка индивидуальной программы ведения беременности, обязательно включающей проведение экстренных терапевтических мер и внесение корректив в режим жизни беременной женщины, практически всегда дают положительные результаты, и на свет появляется здоровый малыш.
Так что, фетометрия – это прекрасный способ познакомиться со своим малышом еще до его рождения и убедиться в том, что его развитие, так же, как ход всей беременности, протекает без осложнений.
Как проводится
Фетометрия может проводиться двумя способами:
- трансабдоминально – через переднюю брюшную стенку;
- трансвагинально – путем введения датчика во влагалище.
Порядок проведения процедуры ничем не отличается от стандартного УЗИ.
Трансабдоминальный способ
Женщина ложится на кушетку на спину и оголяет живот. На брюшную полость наносится специальный гель для улучшения скольжения и проходимости УЗ-лучей. В течение 15-30 минут врач проводит сканирование, фиксируя основные фетометрические показатели. После завершения процедуры остатки геля удаляются салфетками или полотенцем (рекомендуется принести их с собой).
Трансвагинальный способ
Женщина ложится на кушетку и сгибает ноги в коленях. Врач надевает презерватив на специальный датчик – трансдьюсер. После он смазывает его лубрикантом для более легкого введения. Датчик вводится во влагалище на глубину около 7 см. Затем выполняется сканирование и исследование необходимых показателей.
Что может определит акушер-гинеколог по результатам фетометрии?
Проводя фетометрию и расшифровывая ее результаты, врач-гинеколог опирается на данные таблицы, в которой приводятся все основные параметры внутриутробного развития ребенка. Вот данные средних показателей роста, веса, бипариетального размера головы (расстояние между теменными косточками), длины бедровой кости, диаметра грудной клетки в развитии плода по неделям.
Помимо параметров, приведенных в таблице, акушер-гинеколог обращает внимание на размеры:
- плодного яйца, в котором развивается ребёнок (краткое обозначение – ПЯ);
- длину от темени до копчика (КТР);
- окружности головы (ОГ) и живота (ОЖ);
- голени (ДГ) и плеча (ДП), а в последнем триместре и носовой кости (ДНК)– измеряется их длина;
- лобно-затылочный (ЛЗР);
- живота – сагиттальный, в передне-заднем направлении, (СДЖ) и поперечный (ПДЖ) диаметр;
- толщину воротникового пространства (ТВП).
Все они являются примерными, а это вполне допускает небольшие расхождения в результатах, но в пределах, как правило, не более 2 недель.
Как проводится фетометрия?
Итак, фетометрия – это детальное обследование состояния мамы и малыша с использованием аппарата УЗИ. Беременным женщинам оно проводится двумя способами:
- трансвагинально – с введением наконечника датчика во влагалище;
- трансабдоминально – содержимое матки рассматривается через внешнюю брюшную стенку.
Трансвагинальное УЗИ рекомендовано женщинам на ранних сроках беременности. Оно позволяет врачу довольно хорошо рассмотреть состояние внутренних органов женщины и формирующегося плода. Особых приготовлений к такому УЗИ не нужно, да и дискомфорта оно не доставляет. А асептический эффект достигается благодаря использованию презерватива, который надевается на датчик.
Трансабдоминальное УЗИ показано на большом сроке беременности. Живот роженицы смазывают специальным гелем, обеспечивающим хороший контакт наконечнику и коже. А околоплодные воды дают возможность в деталях рассмотреть малыша и определить его пол, вес, размер, а в 3-м триместре даже черты лица. Если же по какой-то причине трансабдоминальная диагностика проводится на раннем этапе беременности, женщине нужно будет прийти на нее с наполненным мочевым пузырем – не ходить в туалет в течение 3-4 часов или за полчаса-час до процедуры выпить около литра обычной воды.
Достоинство УЗИ в том, что женщина сама может видеть картинку, появляющуюся на экране, или получить ее в виде снимка. А все опасения по поводу того, что звуковые волны могут нанести вред ребенку, абсолютно беспочвенны. Еще никто не обнаружил от процедуры УЗИ ничего, кроме пользы.
Почему нужно отслеживать длину бедренной кости плода?
Кость бедра – это твердый орган, достигающий наибольших размеров в толщину и длину по сравнению с другими костями. Она отвечает за равновесие тела человека, поэтому самая большая нагрузка приходится именно на нее. Этим объясняется тот факт, что бедренная кость повреждается чаще всего.
При измерении длины бедра плода (далее — ДБ) важно отслеживать динамику ее роста. На основе результатов УЗИ врач-диагност делает заключение о соответствии или несоответствии этого показателя гестационному возрасту ребенка
Эти сведения позволяют своевременно диагностировать отклонения в развитии и предположить вероятность их возникновения. Особенно важно это, когда у одного из будущих родителей малыша имеется аномалия бедренной кости, т. к. данные отклонения могут передаваться по наследству.
ДБ сверяют с таблицей референсных значений. На основе этого показателя в ряде случаев решается вопрос о целесообразности принятия специальных лечебных мер до родоразрешения.
Какими способами проводится фетометрическое исследование
Трансвагинальный датчик для проведения УЗИ
На сегодня в клинической практике имеется два способа проведения фетометрии:
- трансабдоминальный;
- трансвагинальный.
Второй способ, наоборот, проводится только через влагалище женщины.
Оба этих способа не представляют особого вреда как для будущей мамочки, так и для ее малыша, ведь сама ультразвуковая диагностика имеет в своем основании безвредный пьезоэлектрический эффект: волны ультразвука отражаются от разнородных по своему составу структурных компонентов и превращаются в электрические импульсы, которые уже переходят на экран аппарата для визуализации картинки.
При трансвагинальном же исследовании эта мера не требуется.
III триместр
Третья фетометрия может проводиться в любой день III триместра, однако затягивать позже 34 недели обычно не рекомендуется. Оптимальный срок для проведения процедуры – 32-33 недели беременности. В некоторых случаях, когда форма родоразрешения окончательно не определена (естественным путем или с помощью кесарева сечения), фетометрию проводят непосредственно перед родами – на 37-38 неделе.
Приближение родов обуславливает более тщательное исследование. Врач определяет соответствие уровня развития плода гестационному сроку. Также, например, в этот период можно легко диагностировать волчью пасть или заячью губу, поскольку лицо ребенка уже хорошо просматривается.
| Срок беременности, недели | Вес, г | Длина, мм |
| 28 | 1319 | 372 |
| 29 | 1482 | 386 |
| 30 | 1636 | 399 |
| 31 | 1779 | 411 |
| 32 | 1930 | 423 |
| 33 | 2088 | 436 |
| 34 | 2248 | 445 |
| 35 | 2414 | 454 |
| 36 | 2612 | 466 |
| 37 | 2820 | 479 |
| 38 | 2992 | 490 |
| 39 | 3170 | 502 |
| 40 | 3373 | 513 |
| Срок беременности, недели | ОЖ, мм | ОГ, мм | ЛЗР, мм | БПР, мм | ДГ, мм | ДБ, мм |
| 28 | 241±24 | 265±20 | 91±8 | 73±6 | 49±4 | 53±4 |
| 29 | 253±25 | 275±20 | 94±8 | 76±6 | 51±4 | 55±5 |
| 30 | 264±26 | 285±20 | 97±8 | 78±7 | 53±4 | 57±5 |
| 31 | 274±27 | 294±21 | 101±8 | 80±7 | 55±5 | 59±5 |
| 32 | 286±28 | 304±21 | 104±9 | 82±7 | 56±5 | 61±5 |
| 33 | 296±29 | 311±22 | 107±9 | 84±7 | 58±5 | 63±5 |
| 34 | 306±30 | 317±22 | 110±9 | 86±7 | 60±5 | 65±5 |
| 35 | 315±30 | 322±23 | 112±9 | 88±7 | 61±5 | 67±5 |
| 36 | 323±21 | 326±23 | 114±10 | 90±7 | 62±5 | 69±5 |
| 37 | 330±31 | 330±23 | 116±10 | 92±7 | 64±5 | 71±5 |
| 38 | 336±32 | 333±24 | 118±10 | 94±8 | 65±5 | 73±5 |
| 39 | 342±32 | 335±24 | 119±10 | 95±7 | 66±5 | 74±5 |
| 40 | 347±34 | 337±25 | 120±10 | 96±7 | 67±5 | 75±5 |
| Срок беременности, недели | ПДЖ, мм | СЖД, мм | Б.берц. кость, мм | М.берц. кость, мм | Длина плечевой кости, мм | Длина лучевой кости, мм | Длина локтевой кости, мм | Ступня, мм |
| 28 | 73±11 | 72±11 | 47±4 | 45±4 | 49±4 | 40±3 | 45±3 | 54±3 |
| 29 | 76±12 | 75±12 | 49±4 | 47±4 | 51±4 | 42±3 | 47±3 | 56±3 |
| 30 | 79±13 | 78±13 | 51±4 | 49±4 | 53±4 | 43±3 | 49±3 | 59±3 |
| 31 | 82±14 | 81±14 | 52±4 | 51±4 | 55±4 | 44±3 | 50±3 | 61±3 |
| 32 | 85±15 | 84±15 | 54±4 | 52±4 | 56±4 | 46±4 | 52±4 | 64±4 |
| 33 | 88±16 | 87±16 | 56±4 | 54±4 | 58±4 | 47±4 | 53±4 | 66±4 |
| 34 | 91±17 | 90±17 | 57±4 | 56±4 | 59±4 | 48±4 | 55±4 | 69±4 |
| 35 | 94±18 | 93±18 | 59±4 | 57±4 | 61±4 | 49±4 | 56±4 | 71±4 |
| 36 | 97±19 | 96±19 | 60±4 | 58±4 | 62±4 | 50±4 | 57±4 | 73±4 |
| 37 | 100±20 | 99±20 | 62±4 | 60±4 | 63±4 | 51±4 | 58±4 | 76±4 |
| 38 | 102±21 | 101±21 | 63±4 | 61±4 | 64±4 | 52±4 | 59±4 | 78±4 |
| 39 | 105±22 | 104±22 | 64±5 | 62±5 | 65±5 | 53±4 | 60±4 | 81±4 |
| 40 | 107±23 | 106±23 | 65±5 | 63±5 | 66±5 | 53±4 | 61±4 | 83±4 |
При обнаружении отклонений на данном сроке женщине рекомендуется госпитализация и проведение ряда дополнительных исследований. Отрицательная динамика полученных показаний может стать поводом для стимуляции преждевременных родов.