Кишечная непроходимость — симптомы и лечение
Содержание:
- Особенности боли в животе при инвагинации кишечника
- Инвагинация – симптоматическое лечение
- Цены на услуги
- ЭТИОПАТОГЕНЕЗ
- Классификация и стадии развития инвагинации кишечника
- Лечебная тактика
- Классификация
- Нервный стул
- Причины кишечной инвагинации у детей
- Лечение
- Лечение инвагинации кишечника
- Осложнения кишечной непроходимости
- Показания к применению
- Диагностика кишечной непроходимости
- Инвагинация – симптомы у ребенка
- Оперативное лечение спаечной болезни
- ДИАГНОСТИКА
- Виды и симптомы непроходимости кишечника
Особенности боли в животе при инвагинации кишечника

Инвагинация кишечника протекает стадийно. Начальная стадия (формирования инвагината) продолжается примерно 4 — 6 часов. Боли в животе — главный симптом первой стадии болезни. Боли в животе при инвагинации кишечника носят интенсивный схваткообразный характер (как будто «режут ножом»), что соответствует перистальтическим волнам. В промежутках между волнами болей нет, ребенок ведет себя как обычно, и играет. А вот на высоте боли малыш вскрикивает, беспокоится, может даже упасть с высоты от боли, настолько она резкая и неожиданная.
Боли в животе — самый первый симптом, именно на него обращают внимание родители. Однако они не всегда могут понять, почему ребенок так резко начинает кричать и суетиться, а потом успокаивается
Если в момент приступа боли в животе взять ребенка на руки, то он будет извиваться, как бы ползти наверх (симптом обезьянки). Приступы повторяются через каждые 5 — 10 минут, становясь реже с течением времени и менее интенсивнее.
Инвагинация – симптоматическое лечение
Быстрая и правильная диагностика инвагинации может предотвратить необходимость хирургического вмешательства. Если точно известно, что пациент страдает инвагинацией и его состояние не очень серьезное, в первую очередь следует начать симптоматическое лечение. Рвота является показанием к использованию желудочного зонда для аспирации содержимого пищи. Пациенту следует принимать достаточный объем жидкости и давать антибиотики, чтобы предотвратить развитие кишечной инфекции. Лечебная ректальная процедура также является хорошим методом:
- настой контрастного вещества,
- настой 0,9 процента физиологический раствор,
- нагнетание воздуха.
Заполнив ими кишечник, часто можно спонтанно дренировать инвагинацию.
Цены на услуги
Первичный приём гинеколога + УЗИ (оценка жалоб, сбор анамнеза, осмотр на гинекологическом кресле, УЗИ малого таза, консультация)
Первичный прием – обращение к врачу конкретной специальности в первый раз.
1500 ₽
Повторный приём гинеколога
700 ₽
УЗИ малого таза у женщин (полость матки, яичники)
1300 ₽
Для понимания возникновения спаек брюшины необходимо знать строение брюшины: гистологическое строение брюшины довольно сложно, она включает ряд морфологически разных слоев, неоднородного строения. Самым поверхностным слоем является мезотелий — в физиологических условиях происходит непрерывная смена клеток мезотелия. В брюшной полости всегда имеется жидкость, которая выделяется в определенных участках брюшины путем ультрафильтрации из сосудов.
Благодаря движениям диафрагмы и перистальтики жидкость свободно передвигается в брюшной полости и попадает в участки брюшины, где она всасывается. Наличие жидкости в брюшной полости в значительной степени облегчает перистальтические движения кишечника и устраняет трение между серозными оболочками органов брюшной полости.
ЭТИОПАТОГЕНЕЗ
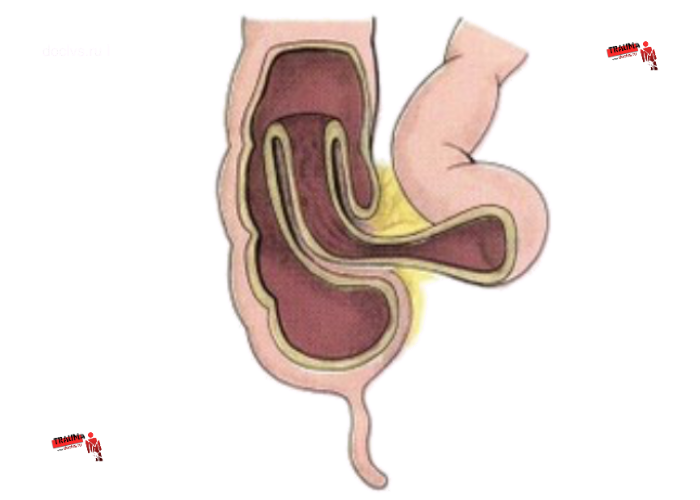
Непосредственной причиной кишечного внедрения у детей грудного возраста считают нарушение перистальтики кишечника с дискоординацией продольной и круговой мускулатуры. Основной провоцирующий фактор — изменение питания (нарушение режима кормлений, введение прикорма, несоблюдение принципа постепенного введения новых продуктов). Кишечные (вирусные и бактериальные) инфекции также могут приводить к развитию инвагинации. Немаловажную роль играет незрелость регуляторных и ферментативных систем ЖКТ. Предрасполагающими условиями для возникновения кишечного внедрения у детей грудного возраста являются анатомические особенности илеоцекального отдела кишечника: подвижная слепая и подвздошная кишка, наличие общей брыжейки, недоразвитие клапанного аппарата баугиниевой заслонки, несоответствие между диаметром подвздошной кишки и ее «ампулой». У детей старше года основная причина ИК — гиперплазия лимфоидной ткани.
Неспецифический мезентериальный лимфаденит вызывает функциональные нарушения ЖКТ, выражающиеся в нарушении координации перистальтики кишечника, что, в свою очередь, приводит к кишечному внедрению. Однако в ряде наших наблюдений увеличенный отечный лимфатический узел в илеоцекальном углу играл роль leader point и являлся причиной рецидива илеоцекальной инвагинации после консервативной дезинвагинации. Накопленный в последние годы в детской хирургии опыт по лечению острой инвагинации кишок у детей старше года показал, что частота истинных анатомических причин (дивертикул Меккеля, опухоли, полипы) в этой возрастной группе не превышает 5%, что сопоставимо с детьми до года. Показатели смертности при ИК в экономически развитых регионах традиционно низкие. Однако летальность напрямую зависит от сроков поступления ребенка в стационар. При поступлении в хирургическое отделение ребенка со сроком заболевания до 24 часов летальность в настоящее время практически сведена к нулю.
| Интересно знать | |||

Классификация и стадии развития инвагинации кишечника
Инвагинация может образоваться на любом отрезке кишечника. По классификации J. Waldschmidt (1990), обычно выделяют три анатомических вида инвагинации кишечника:
- илеоцекальная — внедрение тонкой кишки в ободочную (встречается в 94% случаев);
- тонко-тонкокишечная — внедрение тонкой кишки в тонкую (встречается в 5% случаев);
- толсто-толстокишечная — внедрение толстой кишки в толстую (встречается в 1% случаев).
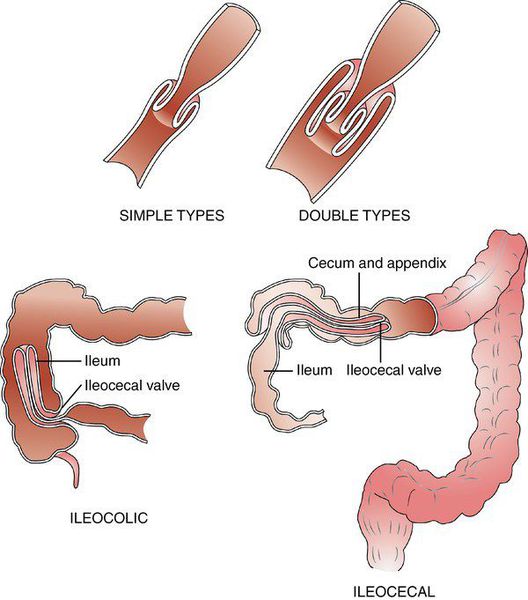
Илеоцекальная инвагинация, в свою очередь, можно разделить на два подвида:
- слепо-ободочная инвагинация — внедрение слепой кишки в восходящую ободочную («головка» инвагината — слепая кишка);
- подвздошно-ободочная инвагинация — внедрение подвздошной кишки в восходящую ободочную через Баугиневу заслонку («головка» инвагината — подвздошная кишка).
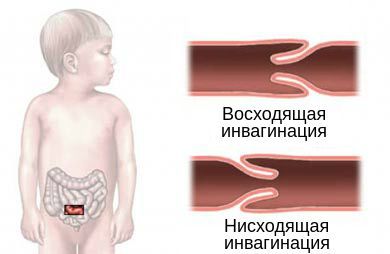
По направлению внедрения инвагината выделяют два типа инвагинации:
- нисходящая инвагинация — вышележащий участок входит в нижележащий (встречается редко);
- восходящая инвагинация — нижележащая часть кишки входит в вышележащую.
Инвагинация может протекать по трём клиническим типам:
- острое течение (в 98,8% случаев) — внедрение кишок, возникающее впервые, с характерным острым началом, сопровождающееся явными проявлениями кишечной непроходимости;
- рецидивирующее течение (в 0,7% случаев) — повторное внедрение кишок с острым началом;
- хроническое течение (в 0,5% случаев) — длительное внедрение кишок, при котором признаки клинической непроходимости выражены слабо.
Лечебная тактика
При первых симптомах заболевания пациента необходимо сразу же госпитализировать в стационар. Перед осмотром врача-хирурга запрещается принимать болеутоляющие и какие-либо другие лекарственные препараты, очищать желудок и кишечник, дабы не смазать клиническую картину и не навредить.
Если кишечная непроходимость диагностирована в начальной его стадии, можно применить консервативные методы лечения:
- Освобождение желудка и кишечника от пищевых и каловых масс с помощью зондирования и сифонной клизмы.
- Прием спазмолитиков при наличии спазмов или стимулирующих перистальтику препаратов при парезе кишечника.
- Внутривенные капельные инфузии солевых растворов для достижения водно-электролитного равновесия.
- Колоноскопия с диагностической и лечебной целью.
Если консервативный подход к лечению не устраняет заболевание, необходимо думать о механической обтурации или развитии осложнений и прибегать к оперативному вмешательству.
Применяют следующие варианты хирургического лечения:
- распутывание петель кишки;
- разрезание спаек;
- грыжепластика при наличии грыжи;
- иссечение некротизированноого участка кишки;
- наложение колостомы для вывода каловых масс наружу (при злокачественных новообразованиях и невозможности наложения анастомоза).
После операции проводится медикаментозная коррекция, которая, как правило, включает в себя антибиотикотерапию, дезинтоксикационные мероприятия, восстановление перистальтики и прочее. Основной задачей лечения является спасение жизни больного и предотвращение возможных осложнений, которые могут развиться при несвоевременной диагностике и лечении заболевания. Наиболее опасными для жизни последствиями считаются болевой шок, сепсис и перитонит.
Классификация
В основу классификации кишечной непроходимости положены различные факторы. Соответственно, выбирается та или иная лечебная тактика.
В зависимости от причины патологического состояния, различают следующие виды заболевания:
Динамическая кишечная непроходимость (вследствие спазма или, наоборот, снижения тонуса кишечной стенки).
Механическая, которая делится на формы:
- странгуляционную;
- обтурационную;
- ишемическую (сосудистую);
- смешанную.
По уровню локализации процесса выделяют следующие варианты непроходимости:
- высокую тонкокишечную;
- низкую тонкокишечную;
- толстокишечную.
По степени выраженности:
- частичная;
- полная.
По клиническим признакам:
- острое;
- подострое;
- хроническое течение.
Стадии кишечной непроходимости:
- Стадия «илеусного крика» не зря носит такое название. Она характеризуется выраженной болью в животе и длится 2-12 часов.
- Интоксикация — период «светлого» промежутка, когда болевой синдром стихает и ослабляется кишечная перистальтика. Ощущение улучшения самочувствия обманчиво. Клиника характеризуется вздутием, асимметрией живота, отсутствием стула и газов.
- Терминальная стадия характеризуется нарушением кровообращения и развитием перитонита (воспаления брюшины). Наступает обычно через 36 часов после начала заболевания.
Нервный стул
Я – не исключение. Сколько ни убеждали меня гастроэнтерологи решиться на колоноскопию, у них ничего не получалось. Проблемы с кишечником начались у меня лет 7 назад. Стоило мне понервничать или нарушить привычный рацион, как у меня случалась «медвежья болезнь». Бывали случаи, когда из-за не вовремя начавшейся диареи я не могла выйти из дома, не приняв препарат закрепляющего действия.
Статья по теме
На разрыв. Почему происходит травма кишечника и что с этим делать?
Врачи лишь разводили руками: подобными симптомами сопровождаются многие заболевания желудочно-кишечного тракта, в том числе и серьезные (неспецифический язвенный колит, болезнь Крона, доброкачественные или злокачественные опухоли). Для того чтобы выяснить истину, мне посоветовали пройти обследования, в числе которых одно из первых мест занимает колоноскопия.
Причины кишечной инвагинации у детей
В литературе описано, что чаще всего заболевают дети в возрасте с трех до девяти месяцев, потому что в это время активно вводятся прикормы. Так как в настоящее время оттянулись сроки введения прикормов, то и пики заболеваемости детей кишечной инвагинацией сдвинулись немного вперед (на пару месяцев).
- Итак, одна из причин кишечной инвагинации — форсирование событий при введении прикормов. Родители дают ребенку объем пищи больше допустимой нормы, быстро расширяют питание, что приводит к усиленной перистальтике петель кишечника и инвагинации. Заболевают, как правило, упитанные и здоровые дети, чаще мальчики.
- Вторая причина инвагинации — механическая. Это основная причина болезни детей в возрасте старше 1 года. Механической закупорке кишки способствуют опухоли и пороки развития пищеварительного тракта.
- Третья (очень редкая) причина инвагинации кишечника — это кишечные инфекции, например, дизентерия.
Лечение
В зависимости от причины инвагинации (которая, как правило, существенно различается для разных возрастных групп) её лечение может быть консервативным или оперативным. У детей грудного возраста инвагинация в большинстве случаев разрешается при помощи консервативных мероприятий.
В данный момент применяется консервативный метод лечения кишечной инвагинации — нагнетание воздуха в толстый кишечник через газоотвод посредством манометрической груши. Данный метод эффективен при тонко-толстокишечных инвагинации на сроках до 18 часов. Тонко-тонкокишечную инвагинацию, как правило, таким способом расправить не удается. Включение лапароскопии в комплекс лечебно-диагностических мероприятий при кишечной инвагинации может существенно повысить процент больных, вылеченных консервативно. Цель лапароскопии — визуальный контроль за расправлением инвагината и оценка жизнедеятельности кишечника. Показаниями к этому методу являются:
- неэффективность консервативного лечения при ранних сроках заболевания
- попытка консервативного расправления инвагината при позднем поступлении (исключая осложненные формы заболевания)
- выяснение причин инвагинации у детей старше 1 года
Оперативное лечение состоит в лапаротомии и ручной дезинвагинации, которую производят не вытягиванием внедрённой кишки, а методом осторожного «выдавливания» инвагината, захваченного всей рукой или двумя пальцами.
Если не удалось осуществить дезинвагинацию или обнаружен некроз участка кишки, производят резекцию в пределах здоровых тканей с наложением анастомоза.
Лечение инвагинации кишечника
Лечение инвагинации кишечника подразумевает дезинвагинацию — высвобождение ущемленной кишки. Согласно Приказу Министерства здравоохранения РФ № 203 «Об утверждении критериев оценки качества медицинской помощи», лечение инвагинации кишечника должно производится не позже, чем через час после установления диагноза. Дело в том, что патологический процесс в стенке ущемлённой кишки очень опасен
Поэтому важно как можно раньше и максимально быстро произвести дезинвагинацию
Выделяют два основных принципа лечения инвагинации: хирургический (оперативный) и консервативный.
В случае тяжёлого общего состояния ребёнка необходимо произвести предоперационную подготовку:
- восстановить водно-электролитный баланс;
- снизить гипертермию;
- улучшить микроциркуляцию;
- как можно раньше ввести антибактериальные препараты.
Консервативная терапия
Лечение инвагинации кишечника длительное время было исключительно хирургическим, так как уровень диагностики был низким. На данный момент при отсутствии убедительных данных за перитонит и некроз ущемлённой кишки проводится консервативное лечение с помощью специальной манипуляции — дезинвагинации воздухом. Эта процедура выполняется под общей анестезией и не причиняет ребёнку боль. Суть её заключается в ведении специальной трубки — ректального зонда с подключенной к нему системой нагнетания воздуха и манометром (ректоскопом с подсоединённым баллоном Ричардсона). Под определённым давлением воздух нагнетается в кишечник, и при помощи давления газа инвариант расправляется.
Данный метод считается золотым стандартом консервативного лечения инвагинации кишечника. Его эффективность подтверждена множеством мультицентровых исследований.
Также существует метод гидродезинвагинации, основанный на воздействии гидростатического давления на инвагинат. Он подразумевает применение клизмы с нагнетанием тёплого физраствора или бариевой взвеси под контролем рентген-установки, которая ведёт непрерывную съёмку.
Стоит отметить, что метод с бариевой взвесью, по мнению авторов, имеет один плюс: барий является достаточно плотным и тяжёлым веществом, что может дать больше шансов для консервативной дезинвагинации. Однако в настоящее время данная взвесь не применяется, так как может привести к грозному осложнению: если во время дезинвагинации произойдет прорыв стенки кишки, то бариевая взвесь попадёт в брюшную полость, откуда удалить её будет крайне сложно, что даст толчок к развитию тяжёлого перитонита.
Сама по себе гидродезинвагинация в Федеральных клинических рекомендациях указана как дополнительный метод лечения, но она менее предпочтительна.
Оперативное лечение
Хирургическое лечение инвагинации кишечника проводится значительно реже. Для его проведения существуют чётко сформулированные показания:
- наличие перитонита и верифицированного диагноза «Инвагинация кишечника»;
- более 24-48 часов с момента начала заболевания;
- отсутствие эффективности от трёх попыток консервативной дезинвагинации (пневмодезинвагинации).
При наличии соответствующего оборудования и достаточной квалификации хирурга инвагинация устраняется через лапароскопический доступ. Если нет возможности произвести лапароскопическую дезинвагинацию, прибегают к открытой методике, которая уступает лишь в части послеоперационной реабилитации.
Сроки реабилитации крайне индивидуальны и зависят от многих факторов. Принято считать, что после лапароскопического высвобождения ущемлённой кишки реабилитация протекает проще и быстрее за счёт уменьшенного болевого синдрома.
Осложнения кишечной непроходимости
Самым жизнеопасным осложнением является некроз с последующей перфорацией кишечной стенки. В свою очередь, это приводит к перитониту — более грозному осложнению, нередко приводящему к летальному исходу.
Большое значение имеет правильное послеоперационное ведение пациента (его нужно «вынянчить»). Это связано с риском несостоятельности кишечного анастомоза (места соединения двух частей кишечника). Как правило несостоятельность кишечного анастомоза чаще бывает в месте первого или последнего стежка. Поэтому необходимо проводить целый комплекс действий для его предотвращения и использовать современный шовный материал (викрил, ПДС и другие). В настоящее время одним из эталонов кишечного шва является однорядный или рецензионный кишечные швы.
Также после больших операций возникает спаечный процесс. Профилактика этого процесса предполагает :
- брюшной диализ;
- интенсивная антибактериальное лечение до и посоле операции;
- стимуляция моторики кишечника (например, с помощью прозерина и «Нейромидина»);
- использование фибринолитических препаратов — фибринолизин, трипсин, химотрипсин, урокиназа и стрептокиназа;
- применение антикоагулянтов — гепарина, «Фраксипарина» и преднизолона с новокаином.
Парез кишечника — одно из сложнейших осложнений в послеоперационном периоде. Он может произойти из-за пересечения нервных сплетений в забрюшинном пространстве. Для того, чтобы избежать его, необходимо как можно меньше наносить повреждений брыжейке кишечника и минимально резецировать её с целью сохранения адекватного кровоснабжения кишечника.
Для предупреждения развития инфекционных осложнений и ускорения процессов регенерации должна проводиться тщательная обработка послеоперационных ран антисептиками.
Показания к применению
Обструкция кишечника возникает в тонкой или толстой кишке, препятствуя прохождению непереваренной пищи и стула. Это может вызвать ряд серьезных осложнений, в том числе непоправимое повреждение кишечника, серьезные нарушения в жидкости и электролитах, а также кровотечение или утечка из кишечника. При отсутствии лечения артериальное давление может снизиться, что приведет к полиорганной недостаточности и смерти.
Обструкция кишечника может возникнуть в результате любого из следующих действий:
- Механическая обструкция, которая представляет собой закупорку внутри просвета (прохода) тонкой или толстой кишки, как правило, из-за рака, воспалительного заболевания кишечника, отека или инфекции
- Сжатие давления снаружи кишечника, как правило, из-за рака или рубцовой ткани (что часто является результатом предыдущих операций на брюшной полости или лучевой терапии)
- Скручивание самой кишки, которое может быть следствием рубцовой ткани, заболеваний мышц или заболеваний нервов
- Миопатия (заболевание мышц) или невропатия, которая может быть врожденной или приобретенной: эти состояния могут помешать правильному движению кишечных мышц, могут привести к коллапсу кишечника, сдавливанию просвета или могут привести к искаженным движениям (приводящим к скручиванию).
- Ишемический колит (потеря притока крови к отделу кишечника), как правило, в результате дефекта свертывания крови
Наиболее распространенные виды рака, ответственные за обструкцию кишечника, включают рак толстой кишки, рак желудка и рак яичников, хотя любой тип метастатического рака может вызвать обструкцию кишечника в тонкой или толстой кишке. Обструкции кишечника от рака толстой кишки, как правило, возникают в толстой кишке (толстой кишке).
Диагностика кишечной непроходимости
Основные диагностические критерии ОКН:
- иногда через брюшную стенку можно видеть глубокую перистальтику приводящей петли кишки, которая вызывает шум плеска (симптом Склярова);
- быстро нарастает обезвоживание организма, заостряются черты лица, западают глазные яблоки, учащается пульс до 120 ударов в минуту;
- перкуссия живота определяет неравномерно распределённый тимпанический звук, который чередуется с участками притупления — тупость в отлогих местах живота (симптом Гангольфа);
- при ректальном исседовании ампула кишки пустая, раздута газом, сфинктер иногда расслаблен (симптом Обуховской больницы);
- перкуторно над раздутой петлёй отмечается высокий тимпанический звук, при более низноком — над соседними участками (симптом Валя).
Огромное знначение имеет пальцевое исследование прямой кишки. Оно производится в положении на боку, в коленно-локтевом положении или на корточках. При ректальном исследовании определяется симптом Обуховской больницы (расширенная ампула прямой кишки) . Также этот метод диагностики позволяет определить каловый завал, инородное тело прямой кишки, опухоли и воспалительные инфильтраты, которые являются причиной непроходимости, а также низко расположенную головку инвагината. При инвагинации и опухолях, распадающихся на вытянутом пальце, часто обнаруживается кровь.
Лабораторные исследования (анализ крови и мочи) в определённой степени свидетельствуют об обезвоживании организма и не являются точным критерием для диагностики непроходимости кишечника.
Лабораторные признаки ОКН:
- кровь в кале;
- выраженный эритроцитоз;
- повышение процентного содержания гемоглобина;
- относительно незначительный лейкоцитоз;
- завышенные показатели гематокрита;
- анемия;
- увеличение СОЭ;
- белок и цилиндры в общем анализе мочи.
Для более точной диагностики необходимо проведение МРТ и рентгенологического исследования с контрастированием (чаще используется барий). Для проведения последнего пациент выпивает контраст с барием, который будет виден при рентгенологическом исследовании во время прохождения по желудочно-кишечному тракту. Его наибольшее скопление будет в месте закупорки кишечника. Данная методика позволяет определить уровень непроходимости кишечника и правильно подобрать тактику оперативного лечения.
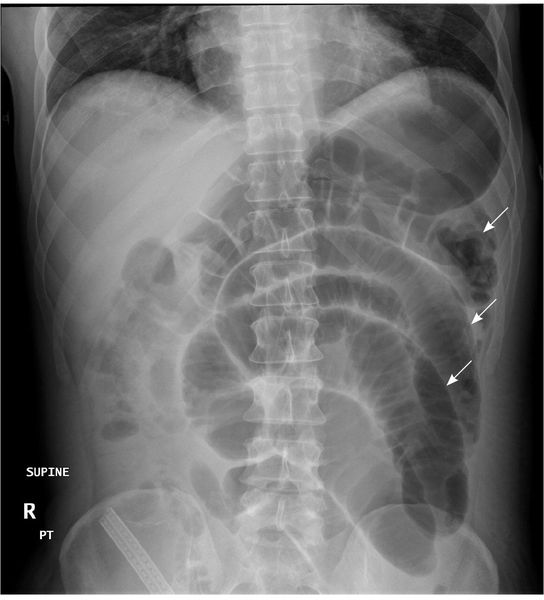
Рентгенологические признаки ОКН:
- чаши Клойбера;
- симптом перистости;
- кишечные аркады.
Новые технические возможности и накопленный опыт позволили широко использовать для диагностики ОКН ультразвуковую аппаратуру. Применение ультразвуковых методов расширяет спектр диагностических возможностей и позволяет поставить правильный диагноз до появления изменений на рентгенограммах.
Сонографические признаки ОКН:
- гиперпневматоз кишечника — на эхограммах газ в кишечнике выглядит как гиперэхогенная полоса с выраженной акустической тенью;
- секвестрация жидкости в просвете кишечника;
- усиление кишечной перистальтики с интенсивным перемешиванием содержимого в просвете кишки по типу броуновского движения или «снежной бури»;
- увеличение высоты крекинговых складок и расстояния между ними — данный симптом обусловлен перерастяжением кишки;
- изменение стенки кишки — сопровождается нарушением лимфо- и гемоциркуляции кишечника с изменением структуры кишки (её утолщение):
○ при утолщении кишки более, чем на 6 мм выраженная неоднородность её структуры и появление ленточных анэхогенных структур свидетельствуют о деструктивных изменениях стенки;
○ утолщение, неоднородность и отсутствие перистальтики свидетельствуют о нарушении гемоциркуляции.
В тех случаях, когда все диагностические возможности, имеющиеся в распоряжении врача, исчерпаны, а диагноз остаётся неясным, не исключается возможность непроходимости кишечника, поэтому оправдана диагностическая лапаротомия. Она тем более обоснована, когда есть очевидная картина острой хирургической патологии, а топическая диагностика (определение локализации) затруднена.
Инвагинация – симптомы у ребенка
Первичные и первые симптомы инвагинации – сильная боль в животе и рвота . Боль внезапная, колического характера и обычно появляется после кормления ребенка. Во время припадка, который обычно длится несколько минут, ребенок скручивает ножки, плачет, часто обильно потеет и проявляет беспокойство. Брюшная стенка у младенцев плотная и трудная для исследования, однако при пальпации иногда можно обнаружить опухоль в брюшной полости. Также могут появиться рвота и тошнота.
Ценной подсказкой для родителей является тот факт, что у них тоже есть стул . В стуле присутствует кровь, что у детей называют симптомом смородинового киселя. Однако это не характерное явление, поскольку оно проявляется поздно, чаще всего после возникновения ишемии кишечника из-за инвагинации. После того, как приступ боли в эпигастрии утих, можно легко почувствовать колбасообразную структуру – инвагинированный кишечник (его часть). При этом кишечник внизу живота не прощупывается.
Прочтите, что такое кишечная непроходимость.
Оперативное лечение спаечной болезни
Лечение является весьма трудной задачей — никогда нельзя быть уверенным в том, что лапаротомия, произведенная при спаечной болезни будет последней для больного и ликвидирует процесс, вызвавший спаечный процесс. Поэтому всегда стоит продумать целесообразность той или иной операции, составить четкий план на основании клинического обследования. Лишь в экстренных случаях надо отказаться от этой схемы. Вопрос о припаянности петель тонкой кишки к рубцу остается открытым. Поэтому при лапаротомии старый рубец иссекать не следует — разрез делают отступив от рубца на 2-3 см.
При разделении спаек кишок целесообразно использовать гидравлическую препаровку новокаином. Десерозированные участки стенок кишок необходимо тщательно ушивать. Припаянные участки сальника пересекать между наложенными лигатурами. В тех случаях, когда кишечные петли образуют очень спаенные конгломераты, и разделить их не представляется возможным необходимо наложить обходной анастомоз между приводящим отделом кишки и отводящим (как бы шунитровать), поскольку разделение этого конгломерата займет массу времени, а во-вторых вызовет дополнительную травму брюшину. Перед решением о плановом оперативном вмешательстве больные требуют качественного рентгенологического обследования. Во время операция освобождение кишечных петель из спаек довольно сложная задача, на которую по мнению Нобля уходит около 90% времени операции. В 1937 году Ноблем была предложена операция, которая получила названии энтеропликации кишки по Ноблю.
Сущность операции заключается в том, что после разделения спаек петли кишок укладывались горизонтально или вертикально и в зоне брыжеечного края сшивались между собой непрерывной нитью. Таким образом петли кишок были фиксированы в определенном положении, в дальнейшем они срастались между собой
Рецидивы кишечной непроходимости наблюдались после операции — 12-15%, поэтому к этой операции относились осторожно. Кроме того сшивание кишечных петель отнимает много времени, затем петли начинают хуже перистальтировать.
В 1960 году данный принцип операции был модифицирован Чальдсом и Филлипсом, которые предложили производить энтеропликацию не путем сшивания кишечных петель, а путем прошивания длинной иглой брыжейки тонкой кишки. Операция этим способом дает лучшую перистальтику, и дает более легкий послеоперационный период. Кроме того на эту операцию затрачивают меньше времени.
В 1956 году Уайтом и в 1960 году Дедером была предложена фиксация петель кишок эластичной трубкой, введеной в просвет кишки путем энтеростомии. Дедерер предлагал выполнять микрогастростому, через которую вводил на все протяжение тонкой кишки длинную трубку со множеством отверстий. Этот метод очень не плох в связи с тем что трубка являлась каркасом для петель кишок и петли были фиксированы и срастались в функционально выгодном положении. Но вскрытие полости желудка (Дедерер) или кишки (Уайтом) было неблагоприятно в отношении инфицирования брюшной полости. Однако при операциях по поводу кишечной непроходимости трубку проводят трансназально доводя ее практически до илеоцекального угла.
Трубка фиксируется к крылу носа, в дальнейшем по этой трубке не период пареза кишок отводят содержимое кишечника, в эту трубку можно вводить питательные вещества. Но в основном ее удаляют через несколько дней после операции, после надежного восстановления перистальтики, так как долгое удаление кишечного содержимого может вызвать электролитные
ДИАГНОСТИКА
Проблема диагностики ИК сохраняет свою актуальность со времен первого описания недуга. В настоящее время процент диагностических ошибок весьма высок и не имеет тенденции к снижению. Данные литературы показывают, что поздняя обращаемость родителей к врачу составляет только 10–15%, a процент ошибочных диагнозов достигает 88%. Ошибки в диагностике кишечного внедрения часто встречаются у врачей первичного звена, составляя от 34 до 88,8%, что определяет позднее поступление больных в хирургические стационары и, безусловно, ухудшает результаты лечения. Одна из главных причин диагностических трудностей при
ИК — нечеткость и непостоянство ее клинических симптомов в разные периоды заболевания, особенно у детей старше года. Для своевременной постановки диагноза огромное значение имеет правильная оценка анамнестических данных. Г. Мондор (1937) писал, что у ребенка с инвагинацией кишок «диагноз можно поставить по телефону».
Но это относится только к случаям заболевания с типичной клинической картиной. При физикальном обследовании можно выявить патогномоничные симптомы ИК, при пальпации живота — патологическое образование (инвагинат) в правом мезогастрии. Однако нередко беспокойство ребенка, или мышечный дефанс, не позволяет четко пропальпировать инвагинат.

При исследовании через прямую кишку характерно отсутствие каловых масс в ампуле, можно также выявить головку инвагината при низком его расположении либо при бимануальной пальпации определить опухолевидное образование. Наличие на перчатке после ректального исследования «малинового желе» также свидетельствует в пользу ИК. В подавляющем большинстве случаев для уточнения диагноза ИК необходимы дополнительные методы исследования.
Диагностическая ценность обзорной рентгенографии брюшной полости невелика. Выявляемая на рентгенограммах гомогенная тень, обусловленная инвагинатом, непостоянна. Признаки непроходимости кишечника (отсутствие газа в толстой кишке, горизонтальные уровни жидкости в тонкой кишке) зависят от стадии клинических проявлений и не являются специфичными для ИК. Большинство клиник в настоящее время отказались от обзорной рентгенографии брюшной полости как от обязательного метода диагностики при подозрении на ИК, заменив ее УЗИ.
Эхографическая картина кишечной инвагинации была впервые описана D. L. Wcissbcrg в 1977 году. С тех пор появилось множество работ, описывающих такие признаки инвагинации, как «симптом мишени», «симптом псевдопочки», «симптом слоеного пирога» и др. Современные УЗ-аппараты позволяют определять состояние кровотока в инвагинате, то есть жизнеспособность тканей, составляющих инвагинат, неинвазивно. Преимущества данного метода заключаются в возможности оценки любого отдела кишечника, возможности определения жизнеспособности кишечной стенки, а также определения структур стенки кишки и дополнительных включений, которые могут быть непосредственной причиной инвагинации. Кроме того, данный метод безопасен и не несет лучевую нагрузку на организм ребенка, что дает возможность неограниченного использования его в динамике.
Объективным методом диагностики ИК у детей, наиболее часто применяемым в возрасте старше 1 года, с 70–80-х годов прошлого столетия стала лапароскопия. Она позволяет не только диагностировать сам инвагинат, визуально оценить его жизнеспособность, но и под непосредственным визуальным контролем расправить инвагинат и диагностировать патологические изменения в брюшной полости, способствующие его возникновению.
Виды и симптомы непроходимости кишечника
Кишечная непроходимость — это неотложное состояние, связанное с частичным или полным нарушением продвижения пищи по желудочно-кишечному тракту из-за механических препятствий или расстройств двигательной активности кишечника.
Существуют механический и динамический виды кишечной непроходимости.
Динамическая непроходимость проявляется парезом (снижение силы, отсутствие произвольных движений) толстой кишки, и бывает вызвана травмой, перитонитом, гипокалиемией, длительным отсутствием двигательной активности и отравлением солями тяжелых металлов.
Механическая непроходимость кишечника чаще всего обусловлена:
- Онкологической патологией — образованием опухоли в просвете кишечника;
- Перекрутом кишки (странгуляционная непроходимость);
- Наличием спаек, сращений между петлями кишечника, образовавшихся после перенесенной ранее операции;
- Удлинением нижней части ободочной кишки у пожилых людей;
- Резким переходом с естественного вскармливания на искусственное у детей до 1 года.
Признаки непроходимости кишечника, какой бы причиной она не была вызвана, одинаковы — это схваткообразные боли в животе с перерывом в 10-15 минут, тошнота, рвота (часто с запахом кала), вздутие живота и задержка стула.
Куда обратиться при симптомах непроходимости кишечника?
Кишечная непроходимость — это острое хирургическое заболевание пищеварительной системы, которое требует срочной госпитализации. Неотложную помощь при проявлении симптомах «острого живота» можно получить круглосуточно в Медицинском доме Odrex. Это крупная частная клиника с собственным отделением хирургии и службой скорой помощи.
Оперативные вмешательства на желудочно-кишечном тракте в Odrex проводят хирурги со стажем работы более 20 лет. Клиника располагает инновационным диагностическим оборудованием и оснащенными на высоком уровне операционными, с уникальными наркозными станциями и системами стерилизации воздуха.
В клинике есть современные одноместные и двухместные палаты для максимально комфортного пребывания пациентов, которые перенесли не только операции при непроходимости кишечника, но и другие оперативные вмешательства.