Когда стоит беспокоиться во время беременности
Содержание:
- Почему будущие мамы так часто жалуются на изжогу и нарушения пищеварения?
- Особенности изжоги при беременности
- Как избавиться от изжоги во время беременности?
- 2 основные причины развития изжоги во время беременности
- Лечение изжоги
- Изжога — частый спутник третьего триместра беременности, с ней сталкивается более половины беременных
- В III триместре (33—40 нед).
- Лечение
- Интим
- Лечение предлежания плаценты
- Препараты от изжоги при беременности
- Заболевания
- Когда обратиться к врачу?
- Лечение бактерий в моче при беременности
- Рвота в первом триместре беременности
- Патогенез изжоги
- Почему возникает изжога?
- Причины возникновения ветрянки
- Первый триместр
- Как не заразиться ветрянкой при беременности
- Диагностика бактерий в моче при беременности
Почему будущие мамы так часто жалуются на изжогу и нарушения пищеварения?
Существует две основные причины изжоги и нарушения пищеварения при беременности:
-
Во время беременности растет количество вырабатываемого гормона прогестерона, вызывающего расслабление мышц. Соответственно, повышенная выработка прогестерона провоцирует расслабление мышц нижнего пищеводного сфинктера. Сфинктер представляет собой мышечное кольцо, препятствующее попаданию содержимого желудка в пищевод. В результате при расслаблении мышц сфинктера содержимое желудка (в том числе и желудочный сок) может свободно проходить в пищевод, вызывая раздражение его слизистой оболочки. Слизистая пищевода не приспособлена для восприятия большого количества кислоты желудочного сока в течение длительного времени. Вот почему мы ощущаем боль.
-
Рост ребенка
По мере роста ваш малыш начинает оказывать все большее давление на органы вашего пищеварительного тракта, на желудок и кишечник. Это давление может привести к попаданию желудочного сока в пищевод.
Чаще всего с проблемами с пищеварительной системой во время беременности сталкиваются те, кто имел похожие проблемы до начала беременности, а также те, у кого это уже не первый малыш.
Изжога и нарушение пищеварения могут быть вызваны и другими причинами. Например, некоторые продукты и напитки также провоцируют чрезмерную выработку кислоты желудочного сока, из-за чего может разрушаться защитная оболочка желудка. Защитным является слой слизистой оболочки, который находится в непосредственном контакте с содержимым желудка, в том числе и с желудочным соком. Если происходит его разрушение, это может привести к дискомфорту и неприятным ощущениям.
Особенности изжоги при беременности
Во время гестации может быть несколько причин для появления изжоги:
- меняется гормональный фон: один из гормонов способствует расслаблению мышечных тканей, в том числе и пищеводного сфинктера;
- увеличивается в размерах матка: это приводит к повышению внутрибрюшного давления, смещению органов и уменьшению размеров желудка.
В первом случае жжение прекращается примерно к 13-14 неделе. Во втором — признаки изжоги появляются в третьем триместре и могут доставлять женщине дискомфорт до конца беременности.
В остальных случаях появление жжения провоцируются такими же причинами, как и у других людей.
В период гестации изжога не опасна, так как не является проявлением другого заболевания. Но этот неприятный симптом нарушает качество жизни женщины и вызывает у нее повышенную раздражительность. У беременной появляются сложности с засыпанием и сном. Такое изменение психоэмоционального фона негативно отражается и на состоянии ребенка. Поэтому врачи рекомендуют устранять его при помощи различных безопасных средств.
Если жжение в области пищевода провоцируется какими-то заболеваниями, то женщине следует обратиться к специалисту для их диагностики и безопасного лечения. Без участия врача патологии могут вызывать осложнения.
Чтобы предупредить изжогу при беременности, рекомендуется:
- принимать еду небольшими порциями и медленно;
- питаться 5-6 раз в день;
- отказаться от приема вызывающей изжогу пищи;
- после еды следует двигаться, а не ложиться отдыхать или спать;
- носить удобную одежду, которая не давит на живот;
- не допускать прибавки лишних килограммов;
- не наклоняться;
- следить за осанкой;
- в положении сидя не забрасывать ногу на ногу;
- в положении лежа поднимать голову повыше, отдыхать лучше полусидя.
Как избавиться от изжоги во время беременности?
Что можно во время беременности при изжоге, а что нельзя? В первую очередь необходимо избегать приёма продуктов, которые могут усиливать повышение кислотности желудка – это жирная, острая, тяжелая пища. Также не рекомендуется употреблять шоколад, кофе, свежевыжатые соки.
Рекомендуется при изжоге во время беременности употреблять больше овощей и каш. Приём пищи должен быть дробным – около 5-6 раз в день с целью равномерного распределения нагрузки на желудок в течение дня, чтобы желудочный сок был всегда вместе с пищей, а не в свободном состоянии. Старайтесь избегать стрессов, придерживаться нормального режима работы, отдыха, сна. После еды обязательны прогулки (ни в коем случае не ложитесь). Положение тела в течение дня должно быть таким, чтобы не увеличивать внутрибрюшное давление – во время сидения не забрасывайте ногу на ногу, уровень колен не должен быть выше уровня бедер. Лежать рекомендуется со слегка поднятой верхней частью туловища.
2 основные причины развития изжоги во время беременности
На ранних сроках беременности, во время первого триместра беременности, изжога возникает вследствие резкого увеличения уровня полового гормона прогестерона. Прогестерон расслабляет всю гладкую мускулатуру, в т.ч. и мышцы нижнего пищеводного сфинктера. Это приводит к обратному запрокидыванию кислого содержимого в пищевод. Обычно данный вид изжоги проходит к 13-14 неделе беременности.
На более поздних сроках беременности, в третьем триместре, из-за смещения внутренних органов происходит сдавливание и поднятие желудка и таким образом кислое содержимое легче преодолевает барьер между желудком и пищеводом и провоцирует чувство изжоги.
Лечение изжоги
Если изжога вызвана нарушениями качества и режима питания или другими внешними факторами, она не требуют специальных мер и легко устраняется после исключения первопричины. В остальных случаях врач разрабатывает план терапии, который включает в себя диетотерапию, консервативные и медикаментозные методы. При тяжелых заболеваниях рекомендуется хирургическое лечение.
Консервативные методы
Пациент должен отказаться от курения, алкоголя, крепкого чая, кофе и нормализовать режим питания. Пищу нужно хорошо пережевывать и принимать небольшими порциями 4-5 раз в день. Еда и напитки должны быть комфортной температуры. Последний прием пищи — за 3-4 часа до ночного сна.
Диета при изжоге
Диету при изжоге назначают после проведения комплексного обследования и консультации диетолога. Ее выбор зависит от заболевания и персональных особенностей пищеварения. При язве назначается диета №1, при гастритах — №2, при заболеваниях желчного пузыря — №5.
Любая диета предполагает собой исключение из меню кислых, острых, соленых, копченых, жареных и жирных блюд, полуфабрикатов, консервов, колбасных изделий, шоколада, продуктов с вредными химическими пищевыми добавками, крепкого чая и кофе, газировки, кислых ягод или фруктов, цитрусовых. Полезно при изжоге употреблять каши, супы без зажарки, приготовленные на пару блюда из нежирного мяса и рыбы, запеченные овощи и яблоки, щелочная вода без газа, нежирные молочные продукты.
Медикаментозная терапия
Для устранения изжоги могут назначаться различные препараты:
- антациды;
- альгинаты;
- гастропротекторы;
- антисекреторные средства;
- прокинетики.
Препараты и порядок их приема определяется только врачом.
Народная медицина
Для устранения неприятного жжения после еды могут использоваться и некоторые народные рецепты:
- отвар ромашки, тысячелистника, подорожника, мелиссы, календулы, пустырника, фенхеля, семян льна;
- сок алоэ;
- липовый или акациевый мед;
- миндаль;
- семена тыквы и подсолнечника;
- раствор яблочного уксуса;
- содовый раствор.
Народные методы можно применять одноразово или дополнять комплекс медикаментозного лечения после согласования с врачом. Применение любого средства допустимо только после исключения противопоказаний.
Изжога — частый спутник третьего триместра беременности, с ней сталкивается более половины беременных
Проявляется она дискомфортом и, часто, жжением за грудиной. Развивается изжога при забросе кислого содержимого желудка в пищевод, слизистая оболочка которого получает фактически химический ожог соляной кислотой желудочного сока, что и вызывает эти ощущения.
Во время беременности, особенно, с третьего триместра, создаются очень благоприятные условия для возникновения изжоги: уменьшается внутренний объем брюшной полости, все больше места занимает беременная матка и все меньше остается места для желудка. Из-за роста уровня прогестерона по мере прогрессирования беременности замедляется эвакуация желудочного содержимого и снижается тонус гастроэзофагеального сфинктера — кольцевой мышцы, главное назначение которой — как раз препятствовать забросу содержимого желудка в пищевод.
Лечение изжоги
К счастью, существуют способы борьбы с этим не слишком опасным, но очень неприятным состоянием. Их можно подразделить на немедикаментозные и медикаментозные.
Переходить к приему медикаментов стоит только после того, как были применены все нелекарственные меры облегчения изжоги, в случае, если они не принесли явного улучшения.
Какие это меры (использовать их нужно одновременно, а не в очередности написания):
- в течение недели повести дневник питания, куда записывать, что было съедено и когда возникла изжога — это поможет самостоятельно выявить гарантированно вызывающие у вас изжогу продукты и по возможности исключить их из рациона. Очень часто провоцирует изжогу жирная, острая и жареная пища;
- изменить режим питания — питаться часто и маленькими порциями, есть как можно медленнее, уменьшить количество выпиваемой во время еды жидкости;
- не ложиться и не наклоняться в течение двух часов после приема пищи, максимум — можно посидеть, откинувшись, в кресле или на диване;
- поднять изголовье кровати на 10 сантиметров, подложив что-то под ножки кровати. При невозможности этого — хотя бы использовать подушки так, чтобы добиться того же эффекта. Верхняя половина вашего тела во время сна должна быть приподнята;
- приучиться спать на левом боку;
- не носить тесную одежду, отдавая предпочтение свободной;
- стараться избегать запоров;
- для прекращения приступов изжоги можно использовать некоторые пищевые продукты (они помогают не всем, но их все стоит перепробовать): цельное молоко (в случае, если вы его переносите), кисломолочные продукты, пудинги, тертая сырая морковь, подсолнечные семечки.
В случае недостаточной эффективности перечисленных мер стоит обратиться к врачу для назначения медикаментозной терапии. Используются некоторые антациды, преимущество отдается тем из них, которые в наименьшей степени провоцируют запоры (частый побочный эффект этой группы препаратов), а также ингибиторы протонной помпы, наиболее изученные с точки зрения безопасности при беременности.
В III триместре (33—40 нед).
Беременная матка значительно увеличивается, ее дно к концу 35—36-й недели достигает мечевидного отростка. В силу этого подвижность диафрагмы еще более ограничена, сердце занимает горизонтальное положение. Печень прижата к диафрагме, что затрудняет отток желчи. Смещение желудка и кишечника способствует появлению рефлюкс-эзофагита, изжоги, запоров. Сдавление больших сосудов сопровождается застойными явлениями в тазу и дальнейшим расширением вен нижних конечностей, прямой кишки и наружных половых органов.
Центр тяжести еще больше смещается вперед, увеличивая наклон таза с усилением лордоза и нарастанием болевого синдрома в мышцах спины и икроножных мышцах. Появляются ограничения в движении тазобедренного сустава с типичными изменениями в походке беременных. Походка становится нестабильной, шаг укорочен. Гормональный фон вновь вызывает повышение тонуса и сократимости мышц матки с отдельными схватками, что требует внимания со стороны инструктора при проведении занятий.
После 36-й недели дно матки начинает опускаться до уровня реберных дуг, что несколько облегчает дыхание и работу сердца. Однако отток крови из полости живота и нижних конечностей затруднен, там возникают застойные явления. Давление матки на кишечник и мочевой пузырь объясняет частые запоры и дизурию. Из-за гормональных влияний ослабляются лонное и крестцово-подвздошные сочленения, костное кольцо таза теряет устойчивость, делая походку беременной еще более неустойчивой, вызывая боли. Незначительные физические нагрузки быстро приводят к утомлению.
В III триместре при помощи ЛФК решают следующие задачи: увеличение эластичности, растяжимости мышц промежности; поддержание тонуса мышц спины и живота; увеличение подвижности крестцово-подвздошных сочленений, тазобедренного сустава, позвоночника; активизация деятельности кишечника; уменьшение застойных явлений в нижней половине тела; повышение координации расслабления-напряжения мышц, участвующих в потугах, в сочетании с дыханием; активизация системы кровообращения.
Изменения в организме беременной требуют соответствующих упражнений. Это наиболее трудный период беременности, поэтому объем и интенсивность физической нагрузки уменьшают. Процедуры проводят в медленном темпе из исходного положения лежа на боку или сидя. Используются легкие и простые общеразвивающие упражнения, позволяющие поддерживать навык правильного дыхания и насколько возможно тонус брюшного пресса и мышц спины. Увеличивают число упражнений на растяжение мышц промежности и приводящих мышц ног. Продолжают упражнения, увеличивающие объем движения позвоночника и тазобедренных суставов. Рекомендуется тренировать расслабление, а также корректировать ходьбу (пешеходные прогулки).
В дальнейшем при сниженной общей физической нагрузке большее внимание начинают уделять развитию и закреплению навыков, важных для нормального течения родов: произвольное напряжение и расслабление мышц тазового дна и живота, непрерывное дыхание с одновременным напряжением мышц туловища и последующей их полной релаксацией. Дыхательные упражнения представляют собой постепенное увеличение частоты дыханий в течение 10—20 с
с последующей задержкой дыхания, необходимой в дальнейшем во время потуг. Следует использовать диафрагмальный тип дыхания.
Применяют также упражнения, имитирующие позы и действия при потугах, например расслабление мышц после последнего выдоха (при упражнении быстрого дыхания) или соответствие дыхания сокращению матки.
Процедуры следует проводить осторожно ввиду повышенной возбудимости матки. Избегают упражнений, повышающих внутрибрюшное давление
Лечение
Лечение назначают по результатам диагностики с учетом причин появления горечи во рту.
Консервативная терапия
Врач может назначить следующие препараты:
- Холеретики и холекинетики. Это желчегонные препараты, которые назначают при холангитах и холециститах.
- Ферменты, стимулирующие пищеварение. Могут использоваться не только при болезнях пищеварительных органов, но и при поражениях печени (в сочетании с гепатопротекторами).
- Спазмолитики. Их назначают, если горечь во рту появляется вместе с болью в животе и связана с гастритом или другими болезнями органов пищеварения. Спазмолитические препараты снимают боль, расслабляют гладкую мускулатуру желудка.
Если появление горечи связано с вирусным гепатитом, врач назначит комплексную терапию основного заболевания. При паразитарном поражении назначаются противогельминтные препараты. Дополнительно рекомендовано соблюдение диеты, частое, дробное питание и контроль питьевого режима.
Хирургическое лечение
Хирургическое лечение проводится при желчнокаменной болезни, чтобы удалить, вывести камни – конкременты. Если у камней в желчном пузыре небольшой размер, применяется техника ЭУВЛ (экстракорпоральная ударно-волновая литотрипсия), дробящая конкременты ударной волной. В более тяжелых случаях назначается открытая или лапароскопическая холецистэктомия. Она проводится в случае, если ни диеты, ни ультразвуковые методы не улучшают состояние. Холецистэктомия предполагает удаление желчного пузыря.
Интим
Если в первые недели беременности секс может быть опасен, то на поздних сроках он может принести немало пользы. Как ранее нам рассказывал доктор Петрейков, любовные утехи помогают беременным женщинам поднять настроение, побороть появившиеся комплексы по поводу внешности и тела, сближают обоих партнеров и даже помогают подготовить шейку матки к скорым родам.
Все дело в простагландинах, содержащихся в семенной жидкости. Эти вещества обладают способностью быстро проникать в слизистую и смягчать ее, повышая гидрофильность матки и таким образом подготавливая ее к скорому появлению малыша.
Однако еще во время первого триместра стоит обсудить возможность ведения интимной жизни с лечащим врачом, поскольку существует ряд противопоказаний, в результате которых здоровье ребенка и будущей матери может существенно пошатнуться.
Беременность окажется настоящим чудом, если доверить ее ведение опытному специалисту. Тогда каждый день будет приближать будущую маму к рождению долгожданного ребенка, при этом доставляя ей только приятные эмоции и ощущения.
Лечение предлежания плаценты
Решающим фактором, определяющим тактику ведения беременности, является наличие или отсутствие кровотечения .
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств :
- времени возникновения кровотечения (во время беременности, в родах) и его интенсивности;
- вида предлежания плаценты;
- срока беременности;
- состояния родовых путей (степень раскрытия шейки матки);
- положения и состояния плода;
- общего состояния беременной (роженицы);
- состояния гемостаза.
При отсутствии кровянистых выделений в первой половине беременности женщина может находиться под амбулаторным наблюдением. Необходимо соблюдать определённый режим: исключить физическую нагрузку, стрессовые ситуации, поездки, половую жизнь. Беременная должна чётко знать, что при появлении кровянистых выделений необходима срочная госпитализация в стационар .
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
- Назначают строгий постельный режим, а также препараты, нормализующие сократительную деятельность матки (спазмолитики, β-адреномиметики, магния сульфат).
- Проводят лечение плодово-плацентарной недостаточности и анемии (препараты железа, поливитамины).
- По показаниям проводят переливание эритроцитной массы, свежезамороженной плазмы .
- Одновременно назначаются дезагреганты (препараты, препятствующие тромбообразованию), препараты, укрепляющие сосудистую стенку.
- Если нет уверенности в продлении срока беременности до 36 недель, то для профилактики развития синдрома дыхательных расстройств у ребёнка после родов беременным показано введение глюкокортикоидов (гормональных противовоспалительных средств).
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
- начавшееся кровотечение при полном предлежании плаценты;
- одномоментное массивное кровотечение, угрожающее жизни беременной, несмотря на срок беременности и состояние плода (плод нежизнеспособен или мертвый);
- повторяющиеся кровотечения;
- небольшие кровопотери в сочетании с анемией и снижением артериального давления .
Показания к плановому кесареву сечению:
- Полное предлежание плаценты является абсолютным показанием. В этом случае внутренний зев шейки матки полностью перекрыт плацентой, поэтому естественные роды невозможны. Кроме того, с началом родовой деятельности плацента будет прогрессивно отслаиваться, а кровотечение усиливаться. Такое состояние угрожает жизни роженицы и плода .
- Неполное предлежание плаценты, осложнённое сопутствующей патологией :
- неправильное положение плода (поперечное, тазовое, косое);
- узкий таз;
- рубец на матке;
- многоплодная беременность;
- выраженное многоводие;
- возраст первородящей и т. д.
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
- плод находится в головном предлежании;
- кровотечение отсутствует или остановилось после вскрытия плодного пузыря;
- отсутствует сопутствующая акушерская патология;
- шейка матки зрелая;
- родовая деятельность хорошая.
Однако чаще всего в случае предлежания плаценты акушеры выбирают оперативное родоразрешение. Кесарево сечение используется с частотой 70-80 % при данной патологии .
В раннем послеродовом периоде кровотечение также может возобновиться из-за нарушения процессов отделения плаценты, снижения сократительной способности матки и повреждения сосудистой сети шейки матки .
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Препараты от изжоги при беременности
У 80% беременных изжога исчезает после родов, однако сильная изжога при беременности, особенно если она длится в течение нескольких недель, может сохраняться и после рождения ребенка4.
Часто правильное питание и соблюдение рекомендаций по образу жизни не всегда помогают избавиться от изжоги. Если изжога вызвана какой-либо болезнью, адекватное лечение основной патологии с помощью лекарственных препаратов помогает устранить неприятные симптомы.
Применение народных и нетрадиционных способов устранения изжоги в период беременности также недостаточно эффективно и даже потенциально опасно. Многие из лекарственных трав во время беременности могут принести вред как женщине, так и ее будущему ребенку4.
Поэтому выбор лекарственного препарата желательно обсудить с врачом, который поможет подобрать нужное средство от изжоги при беременности, уделяя внимание с позиции безопасности для плода и потенциального влияния на течение беременности4
Результаты эпидемиологических исследований Омез10 мг при лечении изжоги у беременных свидетельствуют об отсутствии клинически значимого негативного влияния на беременность и состояние здоровья плода или новорожденного5.
Омез10 мг отпускается без рецепта врача, но принимать его самостоятельно без рекомендаций специалиста можно не дольше 14 дней5.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО МЕДИЦИНСКОМУ ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ С ВРАЧОМ.
Заболевания
Из-за большой нагрузки на организм иммунитет будущей матери заметно слабеет. Поэтому женщина легко может подхватить простуду, которая будет сопровождаться такими неприятными симптомами, как головная боль, кашель, насморк и общее состояние простуды.
Паниковать не стоит, ведь на третьем триместре беременности она уже не так страшна, как в первые недели вынашивания ребенка. Однако стоит заметить, что покупать себе лекарства самостоятельно не стоит. Лучше сразу обратиться за помощью к врачу, который назначит правильное и безопасное лечение.
Однако все же существуют несколько довольно опасных ситуаций, к которым ведет обычная простуда. К примеру сильная заложенность носа может спровоцировать кислородное голодание на внутриутробном уровне, а сильный кашель и вовсе способен вызвать преждевременные роды из-за непроизвольного сокращения матки. Поэтому с лечением лучше не затягивать и обратиться к специалисту.
Но что же делать беременной женщине, которая столкнулась с таким неприятным явлением как молочница? По словам врача, ее последствия для ребенка могут оказаться весьма неприятными.
Поскольку женщинам в таком деликатном состоянии нельзя принимать сильнодействующие препараты, пациенткам прописывают бифидобактерии и молочнокислые бактерии. Нормальное лечение путем санации, по его словам, может проводиться только с 37 недель.

pixabay.com  / 
Когда обратиться к врачу?
Если появление горечи во рту не связано с употреблением кофе, подгоревшей или некачественной пищи, если горький вкус появляется регулярно или сохраняется надолго, если ему сопутствуют другие симптомы, нужно проконсультироваться с врачом. Это может быть стоматолог, если горечь во рту связана с болезнями зубов и десен, гастроэнтеролог, если причина может быть в заболеваниях пищеварительных органов или желчевыводящих путей, гепатолог, если есть симптомы болезней печени.
Важно! В некоторых случаях нужно срочно обращаться за медицинской помощью. Если горечь во рту связана со случайным проглатыванием яда, если она появляется вместе с другими тяжелыми симптомами (затруднение дыхания, отек языка, губ, трудности с глотанием, паралич, изменение сознания), нужно сразу же вызывать скорую медицинскую помощь
Лечение бактерий в моче при беременности
Лечение бактерий в моче при беременности зависит от результатов диагностики. Но лечение должна пройти каждая будущая мама. Существует несколько методов лечения, рассмотрим основные из них:
Немедикаментозное лечение
Беременной рекомендуют продукты и напитки, которые снижают pH мочи. Также рекомендуется усилить выведение мочи.
Медикаментозное лечение
Данный вид лечения проводится как при явной, так и при бессимптомной бактериурии. Женщине назначают курс лечения 1-3 недели цефалоспоринами, антимикробными средствами и ампициллином. Такой курс лечения объясняется тем, что при беременности недостаточно однократной дозы препаратов. Все лекарственные средства подбираются эмпирически. Обязательной является антибактериальная терапия с последующими ежемесячными бактериологическими исследованиями мочи. Женщине могут назначить поддерживающую терапию до окончания беременности и в течение 14 дней послеродового процесса. Это поможет предотвратить рецидивы бактериурии.
Особенность лечения зависит и от осложнений в период беременности. Рассмотрим осложнения гестации по триместрам:
- Бактерии в моче, обнаруженные в первом триместре могут стать причиной прерывания беременности. В лечебных целях используют стандартную терапию.
- При бактериурии во втором и третьем триместрах, женщине проводят онкоосмотерапию для сохранения беременности. Если бактерии становятся угрозой преждевременных родов, беременной проводят токолитическую терапию.
Если бактерии в моче появились из-за уретрита, то женщине проводят антибактериальную терапию и уроантисептики. Высокой эффективностью обладает препарат Монурал, который можно принимать только в том случае, если лечебная польза для матери важнее возможного риска для плода. Уретрит и бактерии в моче лечат с помощью Азитромицина, Доксициклина, Фитолизина или Канефрона. Препарат подбирается лечащим врачом и его прием строго контролируется.
Рвота в первом триместре беременности
В первом триместре у беременной женщины может развиться токсикоз, одним из наиболее характерных симптомов которого является рвота. Рвота отмечается у 50-60% беременных. Как правило, рвоте предшествует тошнота.
Причины раннего токсикоза (токсикоза первого триместра) окончательно еще не установлены. Его можно считать патологической реакцией организма матери на развивающийся плод.
Выраженность рвоты при беременности может быть различной. Различают рвоту первой (легкой), второй (средней) и третьей (тяжелой) степени тяжести. Если состояние беременной в целом не нарушается, а рвота случается не более 5 раз в сутки, говорят о легкой степени рвоты. Провоцировать рвоту может прием или даже запах пищи. При рвоте до 10 и более раз в сутки (средняя и тяжелая степень рвоты) необходимо стационарное лечение. Рвота первой степени тяжести лечится амбулаторно.
Чтобы снизить вероятность приступов рвоты рекомендуется есть понемногу, но более часто, избегая больших перерывов между приемами пищи. Если рвота проявляется как реакция на какие-то раздражители (продукты, запахи), то желательно их избегать.
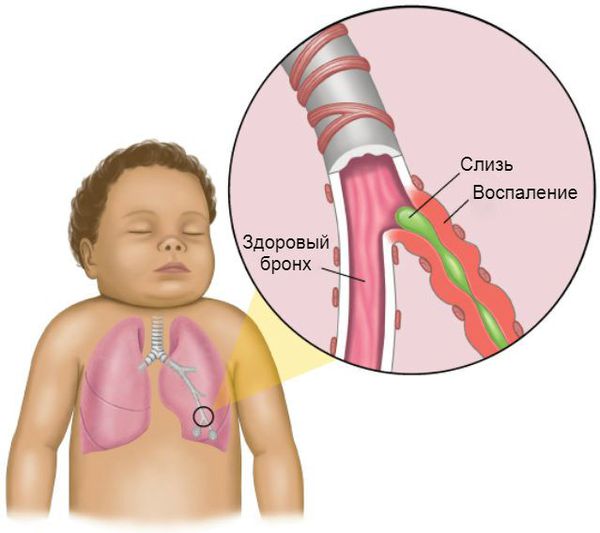
Патогенез изжоги
Основной компонент желудочного сока — соляная кислота. Среда пищевода приближена к нейтральной, поскольку этот компонент в ней отсутствует. Поступлению пищи из желудка в пищевод препятствует сфинктер — особая замыкательная мышца. При ее несостоятельности или по другим причинам желудочное содержимое может забрасываться обратно. Оно обжигает стенки пищевода, которые никак не защищены от этого агрессивного фактора.
Оказавшись в пищеводе, содержимое с соляной кислотой повреждает его стенки и формирует химический ожог. В итоге у человека возникают жжение и боли. Обычно они появляются после еды, иногда — ночью.
Почему возникает изжога?

Вне беременности ощущение изжоги указывает на нарушения пищеварительных процессов, заболевания желудочно-кишечного тракта или несоблюдение правил питания. Но у будущих мам изжога при беременности на поздних сроках появляется и при самой правильной диете и на фоне полного здоровья. Почему так?
С изжогой после 27 недель гестации сталкивается каждая вторая будущая мама (а некоторые врачи говорят, что 4 из 5 женщин). Ее даже включают в частые симптомы беременности. И основных причин изжоги две, а часто они действуют комплексно:
- гормональные изменения в организме влияют на все ткани, в том числе расслабляют пищеводный сфинктер. Его тонус понижается из-за действия прогестерона, и содержимое желудка может опять попадать в пищевод;
- увеличенная матка с ребенком внутри давит на окружающие органы и повышает внутрибрюшное давление. Из-за этого кислому содержимому желудка становится еще легче попадать внутрь пищевода.
Риск изжоги при беременности на поздних сроках увеличивается, если:
Причины возникновения ветрянки
Возбудителем ветряной оспы называют вирус Варицелла-Зостера или вирус герпеса 3 степени. Заразиться вирусом возможно воздушно-капельным путем либо через жидкость, что находиться во волдырях при личном контакте. Данный вирус коварен, ведь можно заразиться за несколько дней до появления признаков болезни у человека и даже после выздоровления. Т.е заразившийся человек даже не подозревает, что он инфицирует других.
Когда женщина беременна, ее иммунитет значительно ослабляется и существенно изменяется гормональный фон. Так что заразиться ветрянкой беременной не так уже и невозможно.
Первый триместр
Зародыш формируется в организме матери с первых недель после процесса зачатия. Яйцеклетка активно делится. Вот почему этот цикл играет важную роль в здоровья плода. В первом триместре беременности полностью созревает плацента. Это важнейший орган, что перетянет на себя много функций в процессе созревания эмбриона, в том числе его защита и обмен веществ.
На 4 неделе закладывается основа организма ребенка, органы и системы жизнеобеспечения. На 5 неделе эмбрион уже 4 мм, уже сформировалась головка, присутствуют изгибы тела, но еще нет конечностей. Кожный покров сформирован, формируются органы дыхания, система кровотока, сердце. Также закладываются мочевыводящие пути, почки, пищеварительная система. А с 9-й недели жизни зародыш «официально» называется плодом, так как начинает развиваться головной мозг. В конце первого триместра беременности эмбрион уже достигает 20 грамм в весе и в длину – 9 см. В данный период уже сформировались почти все органы, даже половые, а лицо начинает напоминать человеческое. В данный промежуток не должно быть сбоев, вредных воздействий, либо инфекционных заболеваний.
Ветряная оспа вызывает (редко) врожденные патологий. Побочные воздействия на дитя при первом триместре беременности:
- поражение коры головного мозга;
- доброкачественную опухоль головного мозга;
- недоразвитость конечностей;
- на коже ребенка могут остаться шрамы; задержка в развитии плода; катаракта.
Как не заразиться ветрянкой при беременности
Если не помните, болели ли оспой в детстве, попросту сдайте кровь больнице на наличие антител к вирусу. Если антитела присутствуют в крови, тогда на 95% нечего беспокоиться. Если запланировано семейное расширение, тогда до беременности необходимо сделать прививку от ветряной оспы.
 Прививка от ветряной оспы
Прививка от ветряной оспы
Беременным не рекомендуется появляться в местах немалого скопления людей, а особенно в детских учреждениях, где большая вероятность инфицироваться вирусом ветрянки.
Важно: Если уже контакт случился, то по истечению 4 суток нужно сделать инъекцию иммуноглобулина. Заболеть ветряной оспой вероятно, контактировав с инфицированным человеком
Симптоматика ветрянки не страшна: по началу недомогание, слабость, по прошествии нескольких дней появляется сыпь в виде небольших пузырьков. Они потом лопаются и образуются своего рода язвочки.
Заболеть ветряной оспой вероятно, контактировав с инфицированным человеком. Симптоматика ветрянки не страшна: по началу недомогание, слабость, по прошествии нескольких дней появляется сыпь в виде небольших пузырьков. Они потом лопаются и образуются своего рода язвочки.
Ветрянку возможно вылечить всего-то, обрабатывая язвочки и повышая иммунитет. Но в случае если ветрянкой заболела беременная женщина лечение будет сложнее. Вирус негативно влияет на развитие плода, без помощи медиков не обойтись.
Самыми опасными периодами для болезни считается 1- также 3-й триместры беременности. Чтобы избежать заражения оспой при беременности, нужно сдать кровь на наличие антител, если их не окажется в крови, необходимо сделать прививку.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Диагностика бактерий в моче при беременности
Диагностика бактерий в моче при беременности проводится каждый месяц, так как будущая мама регулярно сдает анализы. Это позволяет поддерживать состояние здоровья женщины и ее будущего малыша. Для диагностики используют редукционный глюкозный тест, нитритный тест Грисса и другие методы.
Поскольку диагностика проводится в условиях поликлиники, врачи проводят химические тесты, которые дают быстрые результаты. Бактериологические методы определяют количество колоний микробов и степень бактериурии. Если бактериурия возникла на фоне колонизации периуретральной области, появившейся до беременности, то заболевание рассматривают как фактор риска острого пиелонефрита.
Рассмотрим основные этапы диагностики бактерий в моче при беременности:
- Инструментальные и лабораторные исследования – ультразвуковое исследование почек, анализы крови и мочи, экскреторная и обзорная урография, допплерометрия сосудов почек, скрининговые тесты.
- Дифференциальная диагностика – врачи проводят полную диагностику организма беременной для того, чтобы определить заболевания, ставшие причиной бактерий в моче и выявить бессимптомную бактериурию.
Помимо диагностических методов, женщина должна пройти консультацию у нефролога, терапевта, уролога и гинеколога. Это представит полную картину о причинах заболевания и позволит составить эффективный план лечения.