Помощь при боли верхней части трапециевидной мышцы
Содержание:
- Почему не работает «бабушкин» метод?
- Виды физиотерапевтических процедур
- Лечение лактостаза
- Может ли не помочь остеопатическое лечение?
- Причины запора
- Вот 24 простых способа увеличить количество грудного молока
- Методы увеличения лактации
- Обзор
- Причины лактостаза
- Грудное вскармливание – это не только приятная обязанность молодой мамы, но и риск возникновения неприятного состояния – лактостаза.
- Что провоцирует / Причины Лактационного мастита в послеродовый период:
- Типы гипогалактии и причины снижения лактации у кормящих матерей
Почему не работает «бабушкин» метод?
До сих пор в народе бытует мнение, что после каждого кормления нужно сцеживать железы до последней капли. Необходимо это для профилактики мастита. Источником данной информации чаще всего являются «бывалые» бабушки, знающие как надо и как лучше. Действительно, они так делали и им помогало. Это объясняется тем, что в тот период, когда кормили детей строго по часам, каждая грудь опорожнялась раз в 6 часов. Это очень редко, и было сложно избежать застоев молока при таком жестком режиме питания крохи. Плюс, сцеживание стимулировало и без того не большую лактацию.
При кормлении по требованию железы опорожняются гораздо чаще, лактация стимулируется естественным образом. Сцеживание становится ненужным и потенциально опасным. Чем больше мама будет сцеживать, тем больше молока прильет в следующий раз. То есть ситуация еще больше усугубится. В некоторых случаях сцеживание оправдано (разлука с ребенком, некоторые заболевания у матери или малыша, недоношенность и др.). Такие случаи оговариваются с врачами, и мама обучается технике сцеживания.
Виды физиотерапевтических процедур
 В основе физиотерапевтического лечения лежат следующие факторы:
В основе физиотерапевтического лечения лежат следующие факторы:
- Механический – разминание ткани молочной железы датчиком аппарата сродни массажу;
- Тепловой – согревание ткани молочной железы;
- Физический – воздействие электромагнитного поля, ультразвука, токов высокой частоты;
- Химический – действие лекарственных препаратов, поступающих в молочной железы путем электрофореза.
Все эти факторы благотворно действуют на ткань молочной железы:
- расширяются молочные протоки;
- улучшается кровообращение железистой ткани;
- отток лимфы также улучшается;
- нормализуется объем и свойства выделяемого молока;
- разжижается молоко, застоявшееся в виде очаговых уплотнений;
- устраняется местный отек и болезненность;
- предотвращаются воспалительные процессы в железистой ткани.
Ультразвук
Самый востребованный метод физиотерапевтического лечения при лактостазе. Под действием ультразвуковых волн разбиваются «комочки» застоявшегося молока. Оно разжижается, и выделяется наружу. Кроме того, при контакте с датчиком аппарата для ультразвукового лечения происходит массирование молочной железы.
Магнитотерапия
Данный метод предполагает воздействие на ткань железы переменного высокочастотного магнитного поля в импульсном режиме. Это хорошее средство для устранения отека и болезненных ощущений. Кроме того, магнитотерапия расширяет млечные протоки и оптимизирует лактацию.
Дарсонвализация
Здесь осуществляется воздействие токами высокой частоты в импульсном режиме. Токи Дарсонваля генерируются вакуумным электродом, имеющим вид полого стеклянного сосуда. Под влиянием этих токов происходит согревание железистой ткани, разжижение застоявшегося молока, улучшение местного кровообращения.
УВЧ
Токи ультравысокой частоты стимулируют местное кровообращение, оказывают незначительное спазмолитическое действие. Кроме того, под влиянием этих токов улучшаются обменные процессы в железистой ткани.
Виброакустическая терапия
Под действием аппаратной микровибрации происходит местное улучшение кровообращение и лимфообращения. В этом плане хорошо зарекомендовал себя аппарат «Витафон».
Электрофорез
Здесь физиотерапия сочетается с медикаментозным лечением. Хороший эффект дает электрофорез с окситоцином, магния сульфатом. Могут использоваться гомеопатические средства, мази, изготовленные на основе травяного сырья.
Лечение лактостаза
При лактостазе необходимо обеспечить максимально возможное опорожнение молочной железы. Расширению протоков способствует умеренное согревание, массаж груди. Для снижения вероятности рефлекторного стаза рекомендован качественный отдых, исключение стрессов, ограничение ношения сжимающего грудь белья. Спать рекомендуется не на спине и животе, а на боку.
Кормление надо стараться осуществлять как можно чаще (но не чаще 1 раза в два часа). При начале кормления сразу необходимо приложить ребенка к «больной» груди. Дело в том, что для высасывания молока из застойной области ребенку приходится прикладывать максимум сосательных усилий, а когда он уже поел, то может лениться и отказываться сосать. Однако здоровая грудь так же требует тщательного опорожнения. Кормление необходимо осуществлять в удобном и комфортном для младенца положении, обеспечивая ребенку максимальный контакт с соском и облегчая сосание. Если ребенок сосет грудь недостаточно часто и интенсивно, необходимо производить сцеживание излишков молока.
Усилению оттока способствует массирование груди поглаживающими движениями в направлении соска.
Массаж молочной железы, сцеживание и кормление необходимо осуществлять, преодолевая болезненность до тех пор, пока симптоматика лактостаза не стихнет. Настойчивость усилий способствует качественному опорожнению желез и продолжительной полноценной лактации.
Иногда при раскрытии спазмированного протока во время кормления может отмечаться некоторое пощипывание и жжение в груди.Сцеживаемое молоко может содержать включения («молочные зерна»), нитевидные волокна, бить избыточно жирным на вид. Это нормальная, здоровая консистенция грудного молока, обеспечивающая младенцу полноценное питание. В промежутках между кормлениями и сцеживаниями болезненность можно облегчать, применяя местные холодные компрессы.
Перед сцеживанием или кормлением железу необходимо держать в тепле. При необходимости грудь можно согреть смоченным в теплой воде полотенцем, принять теплый душ. Использование горячей воды и согревающих компрессов опасно возможным присоединением инфекции, поэтому резкое избыточное согревание не рекомендуется.
После прогревания грудь массируют круговыми движениями от ее основания к соску. При массировании долька, где локализуется лактостаз, довольно хорошо определяется на ощупь, отличаясь от окружающей ткани повышенной плотностью. Уплотнение необходимо массировать с особой тщательностью. Именно уплотненная болезненная область нуждается в сцеживании в первую очередь. После сцеживания можно приложить к груди ребенка и дать ему отсосать остатки молока.
Продолжительный лактостаз (более суток) и после расцеживания может сохранять на 1-2 дня болезненность в области имевшего места застоя. Если и после боль не утихает, а усиливается, возникает лихорадка, гиперемия, можно предполагать развившийся мастит (воспаление молочной железы). Необходимо прекратить прогревания железы (тепло способствует прогрессированию инфекции) и срочно обратиться к врачу.
При лактостазе любые согревающие компрессы вредны, а спиртовые компрессы помимо вероятности стимулирования бактериальной флоры вмешиваются в гормональную регуляцию лактации, что только способствует развитию лактостаза.
Избыточно активный массаж также может вести к негативным последствиям: механическим повреждениям долек и протоков, появлению новых очагов застоя и повышению температуры тела (при интенсивном обратном всасывании молока и инфильтрации окружающих тканей в поврежденных дольках).
Лечение лактостаза народными средствами без обращения к врачу категорически не рекомендуется, особенно матерям, осуществляющим лактацию впервые. Неправильное осуществление лечебных мероприятий способствует развитию осложнений лактостаза и снижению качества молока вплоть до полного прекращения лактации. Самостоятельной сцеживание зачастую весьма болезненно и может быть неэффективно. Маммолог может помочь при расцеживании и разработке протоков. Хороший специалист может сделать сцеживание вовсе безболезненно.
Аппаратное сцеживание молокоотсосом по своей эффективности не уступает ручному, но при лактостазе перед использованием молокоотсоса необходимо тщательно размассировать больной участок. Одной из эффективных методик рассасывания застоя молока является ультразвуковой массаж молочной железы. Способствует сокращению млечных протоков окситоцин. Его назначают в инъекциях и вводят внутримышечно за 20-30 минут до кормления.
Может ли не помочь остеопатическое лечение?
Эффективность лечебных процедур обусловлена степенью разрушений в организме.
Прогрессирующая венозная энцефалопатия, к сожалению, неизлечима в полной мере. Участки головного мозга претерпели дегенеративные изменения в результате токсического воздействия на нейроны.
Но в силах остеопата улучшить самочувствие пациента. Постепенно пациенту удается уйти от препаратов, снимающих боль, исчезают и другие проявления патологии кровообращения мозга. Нормализуется пропускная способность сосудов: вен и артерий. Живые системы обретают ресурсы для самовосстановления и успешнее противостоят неблагоприятным ситуациям.
Причины запора
Запор развивается при длительной задержке в просвете кишечника каловых масс, из которых стенками кишки впитывается слишком много воды. В результате стул становится сухим и твердым.
Запор у взрослых может быть вызван многими причинами, и точно их определить удается не всегда. Однако, в большинстве случаев, к запору приводят:
- недостаточное количество в рационе клетчатки, которая содержится во фруктах, овощах и крупах;
- резкое изменение образа жизни или характера питания;
- невозможность своевременно сходить в туалет;
- привычка терпеть позывы к опорожнению кишечника;
- малоподвижный образ жизни;
- недостаточное употребление жидкости;
- повышенная температура тела (лихорадка);
- недостаточный или избыточный вес;
- тревожность или депрессия;
- психологические последствия сексуального насилия и травм.
Лекарства вызывают запоры?
Иногда, запор может быть следствием приема лекарств. Чаще других запоры вызывают следующие типы медицинских препаратов:
- антациды, содержащие алюминий (лекарства для лечение диспепсии);
- антидепрессанты;
- противоэпилептические средства (используются для лечения эпилепсии);
- антипсихотики (лекарства, которые используют для лечения шизофрении и других психических расстройств);
- добавки с кальцием (БАД с кальцием);
- наркотические анальгетики, например, кодеин или морфин;
- диуретики (мочегонные средства);
- препараты железа для лечения анемии (малокровия).
Как правило, функция кишечника восстанавливается, как только вы прекращаете прием указанных выше лекарственных средств. Однако нельзя самостоятельно бросать лечение, даже если оно связано с появлением запоров. Обязательно обратитесь к врачу, который назначил вам данный препарат, чтобы специалист помог вам подобрать аналогичное лекарство взамен или снизил дозу.
Редкие причины запоров у женщин и мужчин
В более редких случаях запоры могут быть связаны с фоновыми заболеваниями, такими как:
- синдром раздраженного кишечника (СРК);
- диабет;
- гиперкальциемия — когда в крови повышен уровень кальция;
- пониженная функция щитовидной железы;
- мышечная дистрофия — наследственное заболевание, связанное с атрофией мышечной ткани;
- рассеянный склероз — заболевание, повреждающее нервную систему;
- болезнь Паркинсона — заболевание головного мозга, связанное с нарушением координации движений;
- травмы спинного мозга;
- анальная трещина — разрыв кожи анального отверстия;
- воспалительные заболевания кишечника — связаны с раздражением и отеком стенки кишечника (болезнь Крона, язвенный колит);
- колоректальный рак.
Запоры при беременности
Около 2 из 5 женщин испытывают трудности с опорожнением кишечника во время беременности, особенно на ранних сроках. Это связано с действием гормона прогестерона, который обладает эффектом миорелаксанта — расслабляет мышцы.
В норме кишечное содержимое передвигается по пищеварительной системе к заднему проходу с помощью перистальтики — волнообразных сокращений мышц кишечной стенки. Увеличение количества прогестерона во время беременности замедляет перистальтику, что приводит к задержке каловых масс в кишке и трудностям с дефекацией. Однако есть безопасные способы лечить запоры и во время беременности.
Плохое питание
Причиной запоров у детей может быть переедание, недостаток жидкости или избыточное употребление молока
Кроме того, для детей, как и для взрослых, важно, чтобы в рационе было достаточно клетчатки
Приучение к горшку
Убедитесь в том, что вы не оказываете чрезмерного давления на ребенка, приучая его самостоятельно пользоваться горшком или туалетом. Необходимо, чтобы в этот период малыш не испытывал стресса
Ребенку важно научиться выполнять «туалетный ритуал» самостоятельно. Ваш чрезмерный контроль за посещением ребенком туалета или пользованием горшком может вызывать у него чувство неуверенности и тревоги, что иногда провоцирует запоры
«Туалетные страхи»
У некоторых детей необходимость сходить в туалет связана с тревогой и стрессом и даже превращается для них в фобию. Одной из причин может быть боль и трудности при опорожнении кишечника. Иногда дети боятся посещать туалет в школе.
Все эти факторы приводят к тому, что ребенок начинает сдерживать позывы к дефекации, вместо того, чтобы своевременно сходить в туалет. Со временем развивается дурная привычка откладывать на потом этот важный ритуал, что еще больше усугубляет проблему запоров и ухудшает состояние.
Вот 24 простых способа увеличить количество грудного молока
Кормите ребенка часто. Частое кормление грудью — ключ к повышению количества молока. В норме ребенка кормят через каждые 3 часа начиная с 06.00 утра и заканчивая 00.00.
Давайте малышу обе груди во время кормления.
Если вы противница точного режима грудного вскармливания, примените свободный график. Следите за тем, когда ваш ребенок проголодается, и тогда начинайте кормить его грудью.
Используйте массаж груди, особенно в тех случаях, если кормление пока еще болезненно для вас.
Кормите грудью малыша даже ночью. Ночное кормление – хороший способ для увеличения объема молока.
Используйте молокоотсос для кормления.
Если ваше питание низкокалорийно, ребенок не будет наедаться, а вам понадобится намного больше молока, чтобы его накормить
Обратите внимание на свой рацион: в нем должны быть каши, овощи, фрукты, творог, сметана и молоко. Если рацион рассчитать сложно, обратитесь к гастроэнтерологу, который поможет вам в этом.
Убедитесь, что ребенок правильно берет грудь
Он должен захватывать сосок до самой ареолы. Если вам сложно определить правильность кормления, обратитесь к своему врачу.
Кормите ребенка не только сидя, но и лежа в постели. Это поможет вам расслабиться и позволить ребенку сосать в течение более длительных периодов времени.
Не спите на животе по ночам. Это может сжимать грудь и препятствовать выработке молока.
Избегайте пустышки и соски как можно дольше
Избегайте принимать противозачаточные таблетки в то время как вы кормите грудью, поскольку это уменьшает выработку грудного молока.
Не курите.
Пейте много воды, особенно непосредственно перед кормлением.
Ограничьте количество кофеина, который вы пьете.
Постарайтесь расслабиться, когда вы кормите, и не спешить.
Применяйте здоровую диету с большим количеством белков.
Если ваш ребенок нуждается в дополнительном кормлении, рассмотрите возможность использования дополнительной системы кормления с соской или докорма, чтобы ваш ребенок мог нормально наедаться.
Проведите выходные в постели с ребенком и кормите его как можно больше.
Попробуйте пить чай с молоком – это отличное средство для увеличения количества молока.
Не сидите на диете во время грудного вскармливания.
Ешьте каждое утро тарелку овсянки. Некоторые мамы верят, что овсянка помогает увеличить количество молока.
Поговорите со своим врачом о рецептурных препаратах, например, таких, как Церукал, для повышения количества молока.
Избегайте противоотечных и антигистаминных препаратов, поскольку они могут уменьшить количество молока.
Помните, что любое количество грудного молока, которое пьет ваш ребенок, — это очень хорошо для его здоровья и иммунитета.
Методы увеличения лактации

Для начала надо проконсультироваться со специалистами: педиатр оценит состояние ребенка и признаки снижения выработки молока, а специалист по грудному вскармливанию подскажет, есть ли ошибки в кормлении и какие выбрать методы по увеличению лактации.
Увеличение лактации в большей степени зависит от желания и настроя матери кормить грудью. Способы восстановить выработку необходимого количества молока зависят от причин, вызвавших гипогалактию. На первое место среди методов специалисты ставят режим кормления и отдыха мамы, а также соблюдение правил гигиены.
Итак, увеличение лактации при помощи режимно-гигиенических мероприятий включает в себя:
- частые прикладывания ребенка к груди, как днем, так и в ночное время. Нередко уставшие мамы всеми силами пытаются увеличить период сна малыша, пропуская ночные кормления. Однако пик выработки пролактина, гормона, ответственного за производство молока, приходится на ранние утренние часы, и отсутствие стимуляции молочных желез в этот период вызывает начало гиполактации;
- ведение здорового образа жизни, достаточное количество времени для сна и отдыха у матери и соблюдение ею режима дня. Необходимо расставлять приоритеты и такие занятия, как уборка и приготовление пищи, по возможности, делегировать другим членам семьи. Кормление, уход за малышом и поддержание своего здоровья — на первом месте;
- полноценный рацион кормящей матери, наличие всех необходимых питательных веществ и витаминов в ежедневном меню также в большой степени влияет на увеличение лактации. Организм, испытывающий дефицит питательных веществ (даже при отсутствии голодания, достаточно просто неправильно питаться, употреблять вредные продукты или следовать диетам для похудания), будет нацелен на выживание, а не на выработку грудного молока. В некоторых случаях врачи назначают специальные питательные смеси для кормящих мам для соблюдения баланса в питании. К этому же пункту относится и соблюдение питьевого режима;
- частые прикладывания могут также сопровождаться сцеживанием после кормления для увеличения лактации. Природа предусмотрела выработку такого количества молока, которое нужно малышу, и сцеживания после кормления помогают имитировать требования ребенка;
- к гигиеническим мероприятиям также относятся слежение за здоровьем кожи на молочных железах, ношение белья из натуральных тканей, правильный захват груди младенцем.
С успехом для увеличения лактации используются и такие способы, как фитотерапия, назначение медицинских препаратов, физиопроцедуры (массаж, ультрафиолетовое облучение, ультразвук), методы нетрадиционной медицины. Однако все они мало чем помогут, если отсутствует самый важный фактор для преодоления гипогалактии — желание матери кормить малыша грудью.
Обзор
Мастит — это инфекционное воспаление молочных желез, которое чаще всего развивается у женщин после родов и связано с грудным вскармливанием.
Лактационный (связанный с грудным вскармливанием) мастит составляет 95% всех воспалительных заболеваний молочной железы у женщин. Мастит не связанный с кормлением грудью встречается значительно реже и может возникать даже у мужчин и новорожденных детей.
Чаще всего лактационный мастит развивается на 2–3 неделе после родов на фоне застоя молока в молочной железе — лактостаза. Патологический лактостаз часто рассматривают как начальную стадию мастита. Застой молока способствует развитию инфекции, которая попадает в железу через микроповреждения, а также через молочные протоки соска от новорожденного во время кормления. Если молоко долго застаивается в груди, бактерии начинают активно размножаться в нем, что приводит к развитию воспаления.
Обычно мастит развивается на 3–4 день лактостаза. При своевременном устранении застоя молока, как правило, удается предотвратить мастит.
Развитие симптомов мастита происходит быстро, в течение нескольких часов. Без лечения состояние постепенно ухудшается, симптомы усугубляются, температура становится выше.
С начальными стадиями лактационного мастита обычно удается справиться с помощью простых мер: массажа, изменения техники кормления и сцеживания, физиопроцедур. Поздние стадии болезни протекают очень тяжело, требуют приема антибиотиков, отлучения ребенка от груди и оперативного вмешательства. После хирургической операции нередко остаются грубые рубцы, которые портят внешний вид молочной железы и заставляют женщину обращаться к пластическим хирургам.
Причины лактостаза
 Причины лактостаза многообразны, и нередко сочетаются между собой. К застою молока предрасполагают некоторые анатомо-физиологические особенности женского организма:
Причины лактостаза многообразны, и нередко сочетаются между собой. К застою молока предрасполагают некоторые анатомо-физиологические особенности женского организма:
- усиленная лактация (гиперлактация);
- узкие млечные протоки, по которым затрудняется выделение молока;
- плоская форма соска, затрудняющая захват губами младенца;
- провисшая грудь.
Все эти особенности не являются чем-то аномальным. Это всего лишь индивидуальные особенности. Но при их сочетании с другими причинными факторами вероятность лактостаза повышается. Хотя в некоторых случаях гиперлактация может быть обусловлена изменениями гормонального фона. А застой молока в млечных протоках возникает из-за фиброзно-кистозной мастопатии.
Иногда сами женщины в определенной степени являются виновницами застоя молока. Если носить узкое стягивающее белье, молоко будет скапливаться в млечных протоках. Даже бюстгальтер привычного размера сжимает увеличенную во время лактации грудь.
С другой стороны, при отсутствии бюстгальтера лактация будет усилена, и грудь быстрее наполнится молоком. Сон на животе также предрасполагает к застою молока. Горячее питье усиливает лактацию. То же самое происходит в результате употребления грецких орехов, некоторых молочных продуктов. При этом увеличивается не только объем, но и жирность молока. Из-за этого оно труднее выделяется.
Следующая группа причин связана с неправильным режимом грудного вскармливания:
- Непродолжительное кормление. Из-за этого скапливается большое количество молока.
- То же самое происходит при редких кормлениях. Некоторые ошибочно полагают, что, если реже прикладывать малыша к груди, он проголодается, и насыщение будет более качественным.
- Игнорирование ночных кормлений также приведет к лактостазу.
- Неправильно выбранная поза во время кормления. В некоторых положениях тела затрудняется захват ребенком соска.
- Слишком активное сцеживание рефлекторно приводит к усилению продукции грудного молока.
- Некоторые женщины захватывают грудь во время кормления. По их замыслу это должно улучшить выделение молока. Но происходит обратный эффект, т.к. пальцами сдавливаются млечные протоки.
К застою молока могут приводить объективные факторы:
- состояния, сопровождающиеся обезвоживанием;
- переохлаждение;
- психоэмоциональные стрессы;
- физические нагрузки;
- простудные и другие инфекционные заболевания с лихорадкой;
- ушибы молочных желез;
- другие виды травм, сопровождающиеся интенсивной болью.
Довольно часто лактостаз развивается из-за слабой сосательной активности ребенка, обусловленной индивидуальными особенностями или заболеваниями.
Грудное вскармливание – это не только приятная обязанность молодой мамы, но и риск возникновения неприятного состояния – лактостаза.
Чем он опасен и как его избежать, рассказывает врач-маммолог, онколог клиники «Семейная» Евгений Викторович Самоходский.
Лактостаз – это застой молока в одной или нескольких зонах молочной железы у кормящей женщины. Возникает он, как правило, на начальном этапе кормления и чаще беспокоит женщин, у которых грудное вскармливание проходит впервые.
Как правило, лактостаз возникает при слишком активной выработке молока. Повышение количества молока происходит обычно спустя 3-4 дня после родов. Новорожденный ребенок в это время еще не съедает много, и молоко застаивается в протоках молочной железы. У первородящих и впервые кормящих женщин эти протоки более тонкие и развиты слабо, поэтому движение молока по ним легче может нарушиться. Отсюда и возникает лактостаз.
Признаки лактостаза
- Уплотнение ткани молочной железы, ощущение ее распирания изнутри (обычно оно проходит после кормления).
- Болезненные ощущения, особенно во время прощупывания.
- Может проявиться отечность.
- На воспаленной груди проявляется венозный рисунок.
- Иногда немного повышается температура тела.
Причины возникновения лактостаза
- Слишком узкие протоки молочной железы и при этом сильная выработка молока.
- Сдавливание груди неправильно подобранным бельем.
- Ранний отказ от кормления грудью или слишком редкое кормление.
- Неправильное прикладывание к груди.
- Неправильное (слишком активное) сцеживание молока.
- Травмы, ушибы груди.
- Переохлаждение груди.
- Стрессы, чрезмерная физическая нагрузка.
- Сон на животе (от этого грудь сдавливается).
Лечение и профилактика
В случае, если вы уже столкнулись с лактостазом, приступать к его лечению необходимо как можно раньше. При застое молока в течение нескольких дней повышается риск развития мастита. Дело в том, что в застоявшемся молоке через несколько дней начинается брожение. Это вызывает воспаление, а также способствует активному размножению бактерий. По мере увеличения их числа воспалительный процесс усиливается, может возникнуть нагноение. При тяжелой степени мастита помочь может только хирургическое лечение.
Правила лечения и профилактики лактостаза не так сложны:
- Кормите малыша по каждому требованию и до того момента, пока он не наестся. Кормление – главный способ избавиться от лактостаза. Если одна грудь беспокоит вас больше, можно давать ее ребенку чаще. Если вы понимаете, что ему трудно высасывать молоко, можно немного сцедить грудь, и тогда снова приложить малыша к ней. Можно попробовать прикладывать малыша в различных положениях, чтобы опустошить все проблемные протоки.
- В первые дни после родов, когда количество молока увеличивается, постарайтесь ограничить объем выпиваемой жидкости (до 1 л в сутки).
- Регулярно массируйте грудь – легкими круговыми движениями от боковых зон к центру груди. Исследуйте железы на наличие уплотнений.
- Нельзя сцеживать грудь слишком часто – это лишь спровоцирует больший приток молока.
- Улучшить отток молока можно с помощью теплого компресса. При этом нельзя перегревать грудь, а также использовать мази на основе камфары или спирта.
- Не отказывайте себе в отдыхе. Переутомление – важный фактор многих проблем со здоровьем у молодой мамы.
Если уплотнение не спадает в течение 2 дней, а также все это время держится температура, обратитесь к врачу.Не забывайте тщательно следить за состоянием своей груди – причем здоровая молочная железа нуждается в не меньшем уходе, чем та, в которой случился застой. Это существенно снизит риск нового проявления лактостаза.
Запись на прием к врачу маммологу
Для уточнения подробностей, пройдите консультацию квалифицированного специалиста в области маммологии в клинике «Семейная».
Маммология в «Семейной» — эффективное супер современные технологии и методики.
Что провоцирует / Причины Лактационного мастита в послеродовый период:
К факторам риска лактационного мастита относят:
- недостаточное соблюдение личной гигиены;
- низкий социально-экономический уровень пациентки;
- наличие сопутствующей экстрагенитальной патологии (пиодермия кожных покровов, нарушение жирового обмена, сахарный диабет);
- сниженная иммунореактивность организма;
- осложненные роды;
- осложненное течение послеродового периода (раневая инфекция, замедленная инволюция матки, тромбофлебиты);
- недостаточность млечных протоков в молочной железе;
- аномалии развития сосков;
- трещины сосков;
- неправильное сцеживание молока.
Возбудителем мастита чаще всего является S. aureus в монокультуре, который характеризуется высокой вирулентностью и устойчивостью ко многим антибактериальным препаратам. Значительно реже возбудителями заболевания могут быть также S. pyogenes, S. agalaciae, Haemophilus influenzae, Haemophilus parainfluenzae, E. coli, протей, грибы в виде смешанной инфекции.
Источником инфекции являются носители возбудителей инфекционных заболеваний и больные со стертыми формами патологии гнойно-воспалительного характера из числа окружающих, так как возбудители заболевания распространяются через предметы ухода, белье и т. д. Важная роль в возникновении мастита принадлежит госпитальной инфекции.
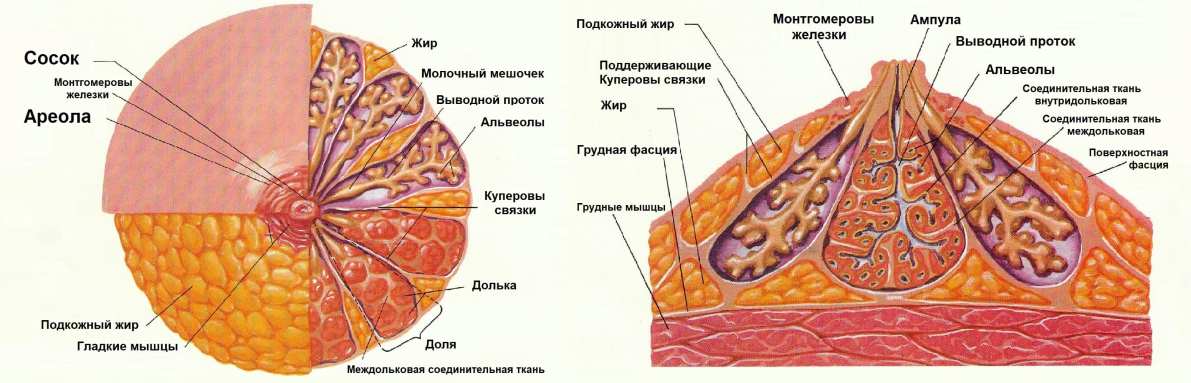
Особенности строения молочной железы (дольчатость, обилие жировой клетчатки, большое количество альвеол, синусов и цистерн, широкая сеть млечных протоков и лимфатических сосудов) обусловливают слабое отграничение воспалительного процесса с тенденцией к распространению на соседние участки.
Входными воротами для инфекции чаще всего служат трещины сосков. Распространение возбудителей инфекции происходит интраканаликулярно при кормлении грудью и сцеживании молока, а также гематогенным и лимфогенным путями из эндогенных очагов воспаления.
В подавляющем большинстве случаев маститу предшествует лактостаз, который является основным триггерным механизмом в развитии воспалительного процесса в молочной железе.
При наличии инфекционных агентов молоко в расширенных млечных протоках сворачивается, наблюдается отек стенок протоков, что еще больше способствует застою молока. При этом микроорганизмы, попадая в ткань молочной железы, и обусловливают развитие мастита.
В фазе серозного воспаления ткань железы пропитана серозной жидкостью, отмечается скопление лейкоцитов вокруг сосудов. При прогрессировании воспалительного процесса серозное пропитывание сменяется диффузной гнойной инфильтрацией паренхимы молочной железы с мелкими очагами гнойного расплавления, которые сливаются, образуя абсцессы. Наиболее частая локализация абсцессов — интрамаммарная и субареолярная.
При гнойном мастите возможно вовлечение в процесс сосудов, образование в них тромбов, в результате чего наблюдается некроз отдельных участков железы, развивается гангренозная форма мастита.
После опорожнения гнойника начинается процесс пролиферации, образуется грануляционная ткань, затем рубец.
Особенностями гнойных процессов железистых органов является плохая способность к отграничению воспалительного процесса, его стремительное распространение с вовлечением в патологический очаг большого количества железистой ткани.
По характеру течения различают острый и хронический лактационный мастит.
В зависимости от особенностей воспалительного процесса мастит может быть серозным (начинающийся), инфильтративным и гнойным. Последний в свою очередь может быть в виде:
- инфильтративно-гнойной, диффузной или узловой формы;
- абсцедирующей формы — фурункулез ареолы;
- абсцесс ареолы;
- абсцесс в толще молочной железы;
- ретромаммарный абсцесс;
- флегмонозной формы (гнойно-некротический);
- гангренозной формы.
В зависимости от локализации очага воспаления мастит может быть подкожным, субареолярным, интрамаммарным, ретромаммарным и тотальным, когда поражаются все отделы молочной железы.
Типы гипогалактии и причины снижения лактации у кормящих матерей

В зависимости от количества молока, продуцируемого грудными железами, выделяют 4 стадии гипогалактии. По времени возникновения различают раннюю (до 10 дней после рождения ребенка) и позднюю гипогалактии. Ранняя гипогалактия также часто называется первичной, или истинной, на ее долю приходится 5% всех диагностированных случаев. Среди ее причин выделяют тяжелое течение беременности, патологические роды, отсутствие или слабовыраженный сосательный рефлекс у младенца, а также нейроэндокринные нарушения до или во время беременности.
Вторичная, поздняя гипогалактия (или гиполактация, недостаточная выработка молока) чаще всего отмечается после 1-2 месяцев достаточно успешного грудного вскармливания и бывает обусловлена несколькими причинами. Среди них выделяют психологические, физиологические и социальные группы.
К психологическим причинам гиполактации относят, прежде всего, нежелание кормить ребенка грудью, выраженное или подавляемое. Грудное вскармливание накладывает свои ограничения на диету, кормящая мать порой должна избегать определенного вида продуктов, а также отказаться от курения и алкоголя на время вскармливания.
Также среди психологических причин, влияющих на лактацию, находятся стресс, усталость мамы, ее переживания из-за режима кормления, объема молока, проблемы с прикладыванием. Немалое количество диагностированных случаев гипогалактии также спровоцировано рекламными кампаниями фирм-производителей искусственных смесей и заменителей грудного молока.
Среди физиологических и патофизиологических причин гипогалактии выделяют следующие:
- длительное раздельное пребывание матери и ребенка;
- дефицит витаминов и питательных веществ в рационе кормящей матери;
- прием гормональных препаратов, оказывающих влияние на процесс лактации;
- лактация также зависит от соблюдения правил введения прикорма малышу;
- болезни матери, препятствующие нормальному процессу выработки молока;
- состояния ребенка, при которых грудное вскармливание не представляется возможным (наличие пороков развития, глубокая недоношенность и т. п.).
Социальные факторы также могут вызывать снижение лактации. Кормящая мать находится в группе риска, если:
- женщина с ребенком оказывается одна, без помощи родственников или друзей;
- у нее есть вредные привычки (никотинозависимость, алкоголь и т. п.);
- молодая мама проживает в тяжелых бытовых условиях;
- лактация может снижаться, если вокруг матери и ребенка создается конфликтная обстановка.